20 лютого, 2016
Современные подходы к лечению инфекционно-воспалительных заболеваний ЛОР-органов
12-13октября в г. Днепропетровске состоялась ежегодная традиционная осенняя конференция Украинского научного медицинского общества врачей-оториноларингологов «Современные методы диагностики и лечения хронических воспалительных заболеваний верхних дыхательных путей и уха». В мероприятии приняли участие ведущие специалисты отрасли и практикующие врачи из разных регионов Украины. Они обсудили наиболее актуальные проблемы в данной сфере, уделив особое внимание вопросам диагностики и лечения инфекционно-воспалительных заболеваний ЛОР-органов.
 Заведующий кафедрой оториноларингологии ГУ «Днепропетровская медицинская академия МЗ Украины», доктор медицинских наук, профессор Владимир Васильевич Березнюк посвятил доклад современным подходам к диагностике и терапии острого риносинусита.
Заведующий кафедрой оториноларингологии ГУ «Днепропетровская медицинская академия МЗ Украины», доктор медицинских наук, профессор Владимир Васильевич Березнюк посвятил доклад современным подходам к диагностике и терапии острого риносинусита.
Докладчик отметил, что риносинусит является наиболее распространенной патологией ЛОР-органов. Частота его выявления в общей популяции составляет 15%, практически все люди переносят хотя бы один эпизод риносинусита в течение жизни. Учитывая высокую актуальность данной проблемы, диагностикой и лечением патологии, кроме тяжелых и осложненных случаев, должны заниматься врачи общей практики.
На сегодня основным международным руководством по диагностике и лечению риносинусита и назальных полипов является европейский консенсус EPOS (European Position Paper on Rhinosinusitis and Nasal Polyps), последнее обновление которого было выполнено в 2012 г. Не все его положения совпадают с отечественным протоколом, не всегда они однозначно воспринимаются украинскими специалистами. Но важно понимать, что эти рекомендации основаны на результатах контролируемых клинических исследований и предлагают врачу наиболее эффективные и безопасные решения с точки зрения доказательной медицины.
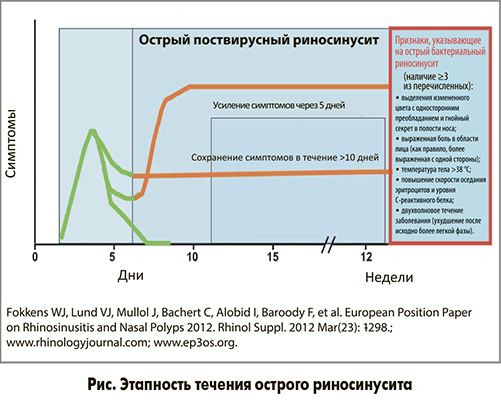
Согласно классической классификации, не утратившей своей актуальности, риносинуситы разделяют на острые, при которых симптомы сохраняются не более 12 нед (между эпизодами какие-либо симптомы отсутствуют), и хронические.
В руководстве EPOS (2012) острый риносинусит определяется как воспаление слизистой оболочки носа и околоносовых пазух, характеризующееся сочетанием двух и более симптомов, из которых обязательными являются затруднение носового дыхания и/или наличие выделений из полости носа либо их стекание по задней стенке глотки, а дополнительными – ощущение давления или боль в области лица и снижение или потеря обоняния.
В зависимости от этиопатогенеза выделяют 3 формы острого риносинусита – вирусную, поствирусную и бактериальную.
Острый вирусный риносинусит развивается, как правило, на фоне острой респираторной инфекции, вызванной вирусами гриппа А, В, С, парагриппа, респираторно-синцитиальным вирусом, адено- или коронавирусами и др., и длится обычно до 5 дней.
Новым в классификации острого риносинусита в EPOS (2012) стало выделение поствирусного риносинусита. Эта форма заболевания отличается по патогенезу и подходам к лечению как от острого вирусного, так и от острого бактериального риносинусита. О поствирусном риносинусите можно говорить в тех случаях, когда симптомы сохраняются более 10 дней (но менее 12 нед) или нарастают приблизительно с 5-го дня, но при этом отсутствуют признаки бактериальной инфекции (рис.). Патогенез этой формы риносинусита связан с отеком слизистой оболочки носа, блоком естественных соустий носовой полости и синусов, нарушением дренирования околоносовых пазух и воспалением их слизистой оболочки.
В пользу острого бактериального риносинусита указывает наличие ≥3 из перечисленных на рисунке симптомов, сохраняющихся более 10 дней без улучшения.
Признаки, указывающие на острый бактериальный риносинусит (наличие ≥3 из перечисленных):
- прозрачные выделения из носа (чаще с одной стороны);
- выраженная боль в области лица (как правило, более выраженная с одной стороны);
- температура тела >38 °С;
- повышение скорости оседания эритроцитов и уровня С-реактивного белка;
- двухволновое течение заболевания (ухудшение после исходно более легкой фазы).
Оценивать тяжесть заболевания в EPOS (2012) предлагается с помощью 10-балльной визуальной аналоговой шкалы: 0-3 балла – легкое течение, 3-7 баллов – средней степени тяжести, 7-10 баллов – тяжелое. Но такой метод является достаточно субъективным, больные могут завышать или занижать оценку, поэтому украинские оториноларингологи по-прежнему отдают предпочтение традиционному подходу к оценке степени тяжести риносинусита, основанному не только на жалобах, но и на объективных клинических признаках:
- легкое течение: симптомы риносинусита при нормальной температуре тела или субфебрильной лихорадке;
- среднетяжелое течение: лихорадка выше 37,5 °С, болезненность при пальпации в проекции синусов, боль, иррадиирующая в область зубов, затемнение или уровень жидкости в синусах на рентгенограмме;
- тяжелое течение: высокая температура тела, интоксикация, интенсивная головная и лицевая боль, выраженное затруднение носового дыхания, резкая болезненность в проекции носовых синусов.
При тяжелом течении наблюдается высокий риск развития внутримозговых и внутриорбитальных осложнений. Рекомендуется безотлагательная госпитализация при появлении таких симптомов, как периорбитальный отек, смещение глазного яблока, двоение в глазах, офтальмоплегия, уменьшение остроты зрения, тяжелая одно- или двусторонняя головная боль или отек в области лба, симптомы менингита или очаговые неврологические нарушения.
Что касается дополнительных методов обследования, то в большинстве случаев острого риносинусита проведение рентгенографии или компьютерной томографии не требуется. Согласно рекомендациям EPOS (2012), данные исследования показаны в таких ситуациях:
- при тяжелом течении заболевания;
- при наличии признаков внутричерепных или внутриорбитальных осложнений;
- у пациентов с иммунодефицитом.
Проведение магнитно-резонансной томографии околоносовых пазух при остром риносинусите неоправданно. Этот метод диагностики целесообразен только при подозрении на новообразование.
Лечебная тактика при остром риносинусите определяется формой и тяжестью заболевания.
При обычной респираторной инфекции и легком течении поствирусного риносинусита показана симптоматическая терапия, включающая промывание носа солевыми растворами, комбинацию антигистаминных препаратов и деконгестантов, нестероидные противовоспалительные препараты / аналгетики, некоторые фитопрепараты. Если через 10 дней значимого эффекта от проводимой терапии не наблюдается, следует добавить топические кортикостероиды.
При среднетяжелом и тяжелом течении поствирусного риносинусита основным методом лечения являются интраназальные кортикостероиды. За счет их выраженного противовоспалительного и противоотечного действия обеспечиваются быстрое восстановление проходимости соустьев, дренажа и аэрации пазух, а также уменьшение явлений воспаления и экссудации в самом синусе. Интраназальные кортикостероиды обладают убедительной доказательной базой при остром риносинусите и входят в рекомендации EPOS. Так, Кокрановский обзор, включивший 4 рандомизированных клинических исследования с участием 1943 пациентов, показал достоверную клиническую эффективность добавления в схему лечения топических кортикостероидов. В рекомендациях EPOS (2012) интраназальным кортикостероидам как методу лечения острого поствирусного риносинусита и острого бактериального риносинусита в дополнение к антибиотикам присвоены уровень доказательств Iа и сила рекомендации А.
Таким препаратом на украинском фармацевтическом рынке является оригинальный препарат мометазона фуроата Назонекс® (MSD). В клинических исследованиях (как зарубежных, так и отечественных) доказана эффективность Назонекса в лечении риносинусита (Nayak et al., 2002; Meltzer et al., 2005; Bachert et al., 2007; Mоsges et al., 2011; Meltzer et al., 2012; Svensson et al., 2012 и др.). Применение Назонекса купировало симптомы, связанные с воспалительным процессом в околоносовых пазухах, способствовало ускорению выздоровления, повышению качества жизни.
В Украине Назонекс® зарегистрирован для применения:
- в лечении острого риносинусита без признаков тяжелой бактериальной инфекции у взрослых и детей старше 12 лет;
- в качестве вспомогательного терапевтического средства при лечении антибиотиками острых эпизодов синуситов у взрослых (в т. ч. пожилого возраста) и у детей старше 12 лет;
- в лечении аллергического ринита у взрослых и детей старше 2 лет;
- в лечении назальных полипов и связанных с ним симптомов.
Системное всасывание мометазона фуроата при интраназальном применении минимально (<0,1%), а частота нежелательных явлений при его использовании сравнима с таковой в группе плацебо.
Схема применения препарата Назонекс® при остром риносинусите проста: 2 ингаляции (по 50 мкг) в каждую ноздрю 2 р/сут (общая суточная доза – 400 мкг). В случае необходимости суточная доза может быть увеличена до 800 мкг/сут в 2 приема (400 мкг 2 р/сут). При уменьшении выраженности симптомов заболевания дозу препарата рекомендуется снизить.
Рутинное применение антибиотиков при остром поствирусном риносинусите не рекомендуется. В Кокрановском обзоре, включившем 5 рандомизированных контролируемых исследований с участием 631 пациента, показано, что значительное улучшение было достигнуто у 80% лиц в группе плацебо и у 90% в группе приема антибиотиков, т. е. различия незначительны (Ahovuo-Saloranta et al., 2008). Метаанализ Young и соавт. (2008) с включением 9 исследований (n=2547) установил, что для получения пользы у 1 больного было пролечено антибиотиками 15 пациентов с острым риносинуситом. Обусловлены такие результаты тем, что в подавляющем большинстве случаев острого риносинусита роль бактерий не является значимой. При назначении антибиотиков ex juvantibus без четких признаков бактериальной инфекции риск нежелательных явлений как для пациента, так и на уровне популяции (формирование антибиотикорезистентности) превышает потенциальную пользу.
Если эффект от назначенной терапии (назальные кортикостероиды + симптоматические средства) отсутствует в течение 2 нед, пациента с острым поствирусным риносинуситом следует направить к оториноларингологу.
При остром бактериальном риносинусите, критерии которого были представлены выше, назначение антибиотиков обязательно. Рекомендованное в отечественном протоколе 2009 г. бактериологическое исследование мазка из носа требует определенного времени и не предоставляет врачу значимой информации (выделяется, как правило, условно-патогенная микрофлора), поэтому антибиотики назначают эмпирически. В схему лечения, помимо антибактериальных препаратов, следует также включать интраназальные кортикостероиды (Назонекс®, MSD). При отсутствии положительной динамики в течение 48 ч пациента необходимо направить к оториноларингологу.
Таким образом, применение антибиотиков целесообразно только при наличии четких признаков острого бактериального риносинусита. В то же время ключевыми звеньями патогенеза острого вирусного и поствирусного риносинусита выступают воспаление и отек, что делает целесообразным назначение интраназальных кортикостероидов. Назонекс® доказал свою эффективность в реальной практике ЛОР-врачей и многочисленных клинических исследованиях, имеет соответствующее показание для применения.
 О преимуществах ступенчатой терапии (СТ) в лечении инфекционно-воспалительных заболеваний ЛОР-органов рассказал заведующий отделением оториноларингологии НДСБ «Охматдет» МЗ Украины, доцент кафедры оториноларингологии, аудиологии и фониатрии Национальной академии последипломного образования им. П.Л. Шупика (г. Киев), кандидат медицинских наук Юрий Анатольевич Молочек.
О преимуществах ступенчатой терапии (СТ) в лечении инфекционно-воспалительных заболеваний ЛОР-органов рассказал заведующий отделением оториноларингологии НДСБ «Охматдет» МЗ Украины, доцент кафедры оториноларингологии, аудиологии и фониатрии Национальной академии последипломного образования им. П.Л. Шупика (г. Киев), кандидат медицинских наук Юрий Анатольевич Молочек.
Он подчеркнул, что наиболее эффективным путем введения антибиотиков, в т. ч. в ЛОР-практике, является парентеральный (в силу высокой биодоступности препаратов).
Парентеральный путь введения незаменим при тяжелых инфекциях, когда необходимо максимально быстро доставить антибиотик в очаг инфекции, а также при заболеваниях бактериальной этиологии любой степени тяжести в случае нарушений сознания и глотания.
В то же время инъекционная терапия сопряжена с рядом осложнений и увеличением расходов, поэтому сегодня во всем мире наиболее целесообразной с клинической и фармакоэкономической точки зрения моделью лечения среднетяжелых и тяжелых инфекций признана ступенчатая антибиотикотерапия, подразумевающая переход с парентерального на пероральный путь введения после достижения явного клинического улучшения.
СТ обеспечивает ряд существенных преимуществ перед парентеральным курсом при сохранении высокой эффективности лечения. Во-первых, при ступенчатой антибиотикотерапии сокращается количество инъекций, что обеспечивает не только больший комфорт лечения для пациента, но и снижение риска постинъекционных осложнений. Во-вторых, пациент может принимать пероральный антибиотик в амбулаторных условиях, благодаря чему уменьшается продолжительность пребывания в стационаре и ассоциированные с этим риск нозокомиальных инфекций и финансовые расходы. Особенно заметны фармакоэкономические преимущества в развитых странах, где стоимость 1 дня пребывания больного в стационаре очень высока (в США – в среднем 750 долларов, в Великобритании – 350 фунтов стерлингов). В Украине эта цифра несколько меньше, но тоже достаточно ощутима. Так, например, в НДСБ «Охматдет» 1 койко-день обходится в 1300-1400 гривен. Кроме того, ступенчатая антибиотикотерапия сокращает и другие расходы, связанные с приобретением и утилизацией шприцов и инфузионных систем, антисептикой, использованием рабочего времени персонала и т. д. Наконец, пероральные антибиотики в большинстве случаев имеют меньшую стоимость по сравнению с парентеральными.
Когда же переводить пациента на пероральный антибиотик? Критериями безопасного перевода считаются нормализация температуры тела, отсутствие интоксикации, стабильные показатели жизненно важных функций, положительная динамика основных симптомов, улучшение лабораторных показателей. Как правило, соответствие этим критериям наблюдается на 3-4-е сутки от начала лечения при правильно подобранной стартовой антибиотикотерапии.
Выбор перорального антибактериального средства зависит от того, каким препаратом проводилась стартовая парентеральная терапия. Как показывает статистика, в Украине наиболее часто назначаемым инъекционным антибиотиком является цефтриаксон (40% из всех парентеральных антибиотиков и 80% из всех цефалоспоринов) – цефалоспорин III поколения с широким спектром противомикробной активности, включающим наиболее распространенных возбудителей инфекций верхних и нижних дыхательных путей.
Пероральный антибиотик, использующийся как следующий шаг ступенчатой терапии, тоже должен обладать широким спектром действия (не меньшим, чем у цефтриаксона) и высокой биодоступностью (сравнимой или как минимум существенно не уступающей таковой стартового антибиотика), характеризоваться низким риском возникновения побочных эффектов и минимальным количеством противопоказаний. Если речь идет о суспензии, важны органолептические свойства, особенно при применении у детей. Положительно влияет на приверженность к лечению удобный режим приема (оптимальная частота – 1 р/сут). Так, по данным Eisen и соавт. (1990), при назначении 10-дневного курса терапии с приемом препарата 1 раз в сутки лечение завершили 84% пациентов, 2 раза – уже не более 75%, 3 раза – 59%.
В исследовании Cramer и соавт. (1989) при необходимости 4-кратного применения в сутки только 39% пациентов четко соблюдали назначения врача. Таким образом, предпочтение следует отдавать антибиотикам, использующимся 1 р/сут.
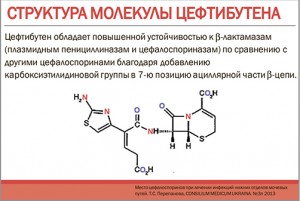
Всем перечисленным требованиям соответствует современный цефалоспорин III поколения для перорального применения цефтибутен (Цедекс®, MSD). Он обладает мощным бактерицидным действием в отношении широкого спектра микроорганизмов, включая большинство грамположительных и грамотрицательных бактерий.
Что касается фармакокинетических характеристик, то для Цедекса характерно быстрое и практически полное всасывание в кишечнике (биодоступность – около 90%). Максимальный уровень в плазме крови после перорального приема достигается через 2-3 ч и многократно превышает МПК90 для основных возбудителей ЛОР-инфекций. Цефтибутен создает высокие устойчивые концентрации (71% от плазменной) в тканях среднего уха и назальном секрете (47%). У цефтибутена доказано наличие выраженного постантибиотического эффекта, который сохраняется более 12 ч. Данные показатели позволяют принимать препарат всего 1 раз в сутки, что удобно для пациентов и повышает их приверженность к терапии.
Препарат характеризуется высоким профилем безопасности, минимально влияет на микрофлору кишечника, так как 90% действующего вещества всасывается в тонком кишечнике, а оставшиеся 10% разрушаются условно-патогенными микроорганизмами в толстом кишечнике. При почечной недостаточности фармакокинетика препарата изменяется незначительно, поэтому коррекция дозы требуется только при снижении уровня креатинина в крови <50 мкмоль/л.
Цедекс® выпускается в виде желатиновых капсул и порошка для приготовления суспензии для детей в возрасте младше 10 лет. Благодаря приятному вкусу суспензии удается обеспечить хорошую приверженность детей к лечению.
Препарат Цедекс® (цефтибутен) является обоснованным и надежным выбором для продолжения ступенчатой антибиотикотерапии при заболеваниях ЛОР-органов.
Подготовила Наталья Мищенко
Настоящая информация предоставлена компанией в качестве профессиональной поддержки специалистам здравоохранения.
Информация, относящаяся к любому продукту, может не совпадать с инструкцией по медицинскому применению препарата. Пожалуйста, ознакомьтесь
с полным текстом инструкции для получения точной информации или данных
по продуктам, рассматриваемым в настоящей публикации, до их назначения.
Материал утвержден к печати: декабрь 2015 г.
Материал действителен до: декабрь 2017 г.
RESP-1168986-0003
© 2015 ООО «УА «ПРО-ФАРМА». Все права защищены. Если у Вас есть
вопросы относительно препаратов компании МSD, Вы можете написать нам:
medinfo@merck.com или www.medical-msd.com или обратиться по адресу:
ООО «УА «ПРО-ФАРМА», ул. Казацкая, 120/4, корпус «Ж», 2-й этаж,
г. Киев, Украина, 03680.
Тел. / факс: (044) 422-50-70 (77)
www.pro-pharma.com.ua
ООО «МСД Украина», ул. Амосова, 12, Бизнес-центр «Горизонт-парк»,
3-й этаж, г. Киев, Украина, 03038.
Тел.: (044) 393-74-80.
Факс: (044) 393 74 81.