23 лютого, 2021
Трансплантологія: реалії та перспективи у рамках української медицини
Еволюція в різних галузях науки, революційні відкриття у фізиці, хімії та біології, які відбуваються у ХХІ ст., дозволили здійснити прорив у багатьох сферах діяльності людини. При цьому часто виділялися зовсім нові галузі – зокрема, у медицині на одне з найважливіших місць вийшла трансплантологія.
Історичні аспекти розвитку трансплантології в Україні
Разом із незалежністю Україна отримала багато невирішених проблем, однією з яких була відсутність правової бази і власне служби трансплантації. У 1994 р. послідовно Кабінет Міністрів (наказ № 257 від 27.04.94 р.) та Міністерство охорони здоров’я України (наказ № 40 від 26.05.94 р.) ухвалили рішення про створення Координаційного центру трансплантації органів, тканин і клітин. 17 серпня 1999 р. Верховна Рада прийняла Закон України «Про трансплантацію органів та інших анатомічних матеріалів людині». Вперше проблема трансплантології була відзначена як загальнодержавна, загальнонаціональна, що вимагає чіткого законодавчого врегулювання.
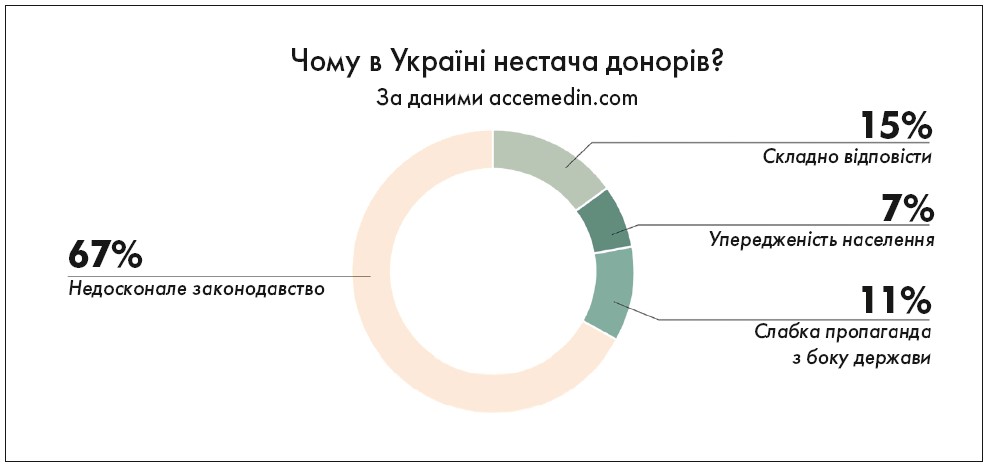
Стикнувшись із проблемою непоінформованості населення про значення та важливість трансплантації, ця наука в аспекті органної трансплантації практично припинила свій розвиток. З одного боку, закон вимагає прижиттєвої згоди донора або родичів, з іншого – держава не в змозі забезпечити центри донорства сучасною апаратурою, що дозволяє безапеляційно поставити діагноз біологічної смерті та юридично зафіксувати даний стан.
Кількість хворих, які перебувають у термінальному стані, постійно збільшувалася, а база потенційного донорства звелася до нуля. Координаційний центр, реагуючи на велику кількість звернень пацієнтів, що потребують трансплантації, їхніх родичів, розуміючи, що основна проблема має вирішуватися в законодавчому порядку, постійно робить спроби, спрямовані на врегулювання положень закону про трансплантацію [1].
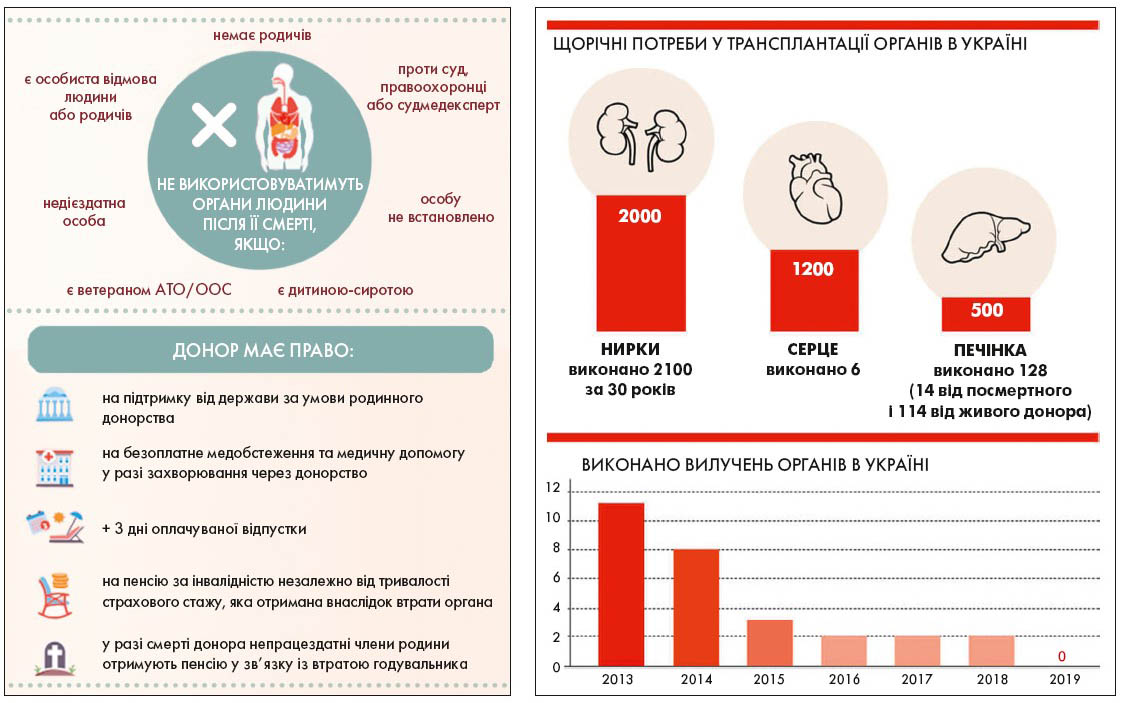
Звичайно, відсутність матеріально-технічного забезпечення лікарень та потужної юридичної бази для провадження трансплантаційної діяльності мала негативні наслідки: середньорічна кількість трансплантацій печінки, які виконуються в Україні, не перевищує 10 випадків й останніми роками зменшується, а потребують такої трансплантації близько 2,5 тис. пацієнтів. Кількість пацієнтів, які потребують трансплантації серця, значно перевищує кількість донорських органів. Із зрозумілих причин можливою є лише посмертна трансплантація. З 2001 по 2019 р. в Україні проведено лише п’ять трансплантацій серця, хоча потреба в них становить близько 200 операцій на рік [2].
Прогресивні зрушення у вітчизняній трансплантології
Прийняття 17 травня 2018 р. нового Закону України «Про застосування трансплантації анатомічних матеріалів людині» започаткувало новий етап вітчизняної трансплантології, адже протягом 19 років ця галузь медицини була поза увагою законодавців та профільного міністерства. Основні зміни до законодавства України у сфері трансплантації анатомічних матеріалів людині полягали в наступному:
- Вдосконалення термінологічного апарату, у т.ч. шляхом введення нових термінів (аутотрансплантація, гемопоетичні стовбурові клітини, живий донор, імплантація, імунологічна сумісність, ксеноімплантати, потенційний донор тощо).
- Внесення змін до Кримінального кодексу України (ст. 143). Разом із тим санкції ст. 143 КК України також зазнали змін і стали більш суворими з метою запобігання нелегальній трансплантації анатомічних матеріалів людині.
- Внесення змін до Основ законодавства України про охорону здоров’я (ст. 47, 52) і вперше визначення поняття «момент незворотної смерті», під яким слід розуміти момент смерті головного мозку людини, або її біологічну смерть. Ці питання регулює й наказ МОЗ України № 821 від 23.09.2013 р. «Про встановлення діагностичних критеріїв смерті мозку та процедури констатації моменту смерті людини». За фактом констатації смерті мозку людини консиліум лікарів складає акт, який підписується всіма членами консиліуму й долучається до медичної документації пацієнта.
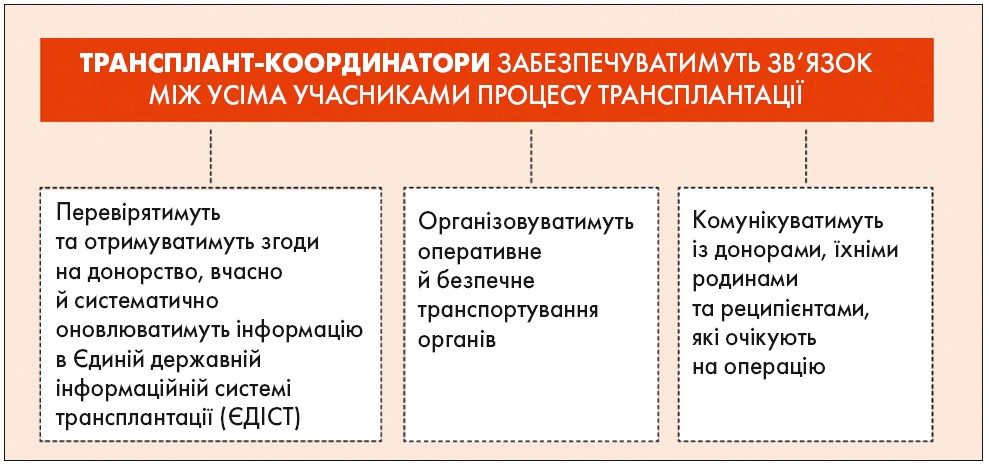
Одним із ключових нововведень закону є запровадження посади трансплант-координатора, який стає однією з основних ланок у системі трансплантології. Трансплант-координатор повинен мати вищу освіту не нижче другого (магістерського) рівня в галузі охорони здоров’я, бути працівником закладу охорони здоров’я, якому надано право здійснювати трансплантаційну діяльність. Важливим запобіжником є те, що він не може входити до складу консиліуму лікарів, який здійснює констатацію смерті мозку людини, брати участь у вилученні анатомічного матеріалу та проведенні трансплантації.
- Не менш інноваційною є норма, яка дозволить закладам охорони здоров’я та науковим установам усіх форм власності здійснювати діяльність із трансплантації, оскільки до моменту набуття чинності новим законом такі дії можуть здійснювати лише державні та комунальні заклади охорони здоров’я. Новий закон надає право всім закладам охорони здоров’я, які мають ліцензію на провадження господарської діяльності з медичної практики (включно з правом надання медичної допомоги із застосуванням трансплантації та/або здійснення діяльності, пов’язаної із трансплантацією), здійснювати таку медичну діяльність. Дане положення відкриває широкі перспективи безпосередньо для медичних закладів та лікарів, які працюють у приватних лікарнях.
- Трансплантологія не може існувати без єдиної інформаційної бази даних, тому новим законом запроваджується Єдина державна інформаційна система трансплантації (далі – ЄДІСТ), яка призначена для збору, реєстрації, накопичення, зберігання, обробки інформації, що буде зберігатися на державних інформаційних ресурсах, та здійснення автоматизованого об’єктивного й неупередженого розподілу анатомічних матеріалів людини, а також пошуку пар «донор – реципієнт». Відповідно до нового закону ЄДІСТ міститиме цілу низку реєстрів: реєстр анатомічних матеріалів людини, призначених для трансплантації; реєстр живих донорів; реєстр реципієнтів; інформацію про волевиявлення особи щодо надання згоди або незгоди на посмертне донорство; реєстр осіб із трансплантованим анатомічним матеріалом тощо [3].
ЄДІСТ – унікальна система координації донорів та реципієнтів
Однак Положення про Єдину державну інформаційну систему трансплантації, порядок та умови її фінансування, що затверджується Кабінетом Міністрів України, не було ухвалено. Зокрема, не було створено реєстру донорів і пацієнтів, не пройшли навчання спеціалісти, у лікарнях не вистачало обладнання, не було встановлено порядок транспортування органів та їх розподілу між пацієнтами, не прописано програмне забезпечення для ЄДІСТ. Також на момент ухвалення нового закону про трансплантацію не було встановлено порядок створення Картки донора анатомічного матеріалу, яка б містила відмітки про надання згоди або незгоди на посмертне донорство.
Наприкінці 2020 р. уряд затвердив постанову «Про затвердження Положення про Єдину державну інформаційну систему трансплантації органів та тканин», що забезпечить повноцінне функціонування системи трансплантації в Україні. Використання ЄДІСТ стало обов’язковим з 1 січня 2021 р. Без такої електронної системи подальший розвиток трансплантації в Україні був би неможливим. До цього часу організація трансплантацій здійснювалася на основі інформації, що міститься на паперових носіях. Тепер згода пацієнтів на посмертне донорство буде вноситися до ЄДІСТ уже на рівні сімейних лікарів.
Мета створення Єдиної державної інформаційної системи трансплантації органів та тканин – це запуск механізму, який має забезпечити зіставлення пари «донор – реципієнт». Без цієї системи не зможе повноцінно функціонувати система підбору донорів та реєстрація потенційних реципієнтів. У загальному плані, дана електронна система забезпечуватиме реалізацію права громадян на отримання інформації та своєчасний доступ до трансплантації органів [4].
Крім того, за допомогою програми ЄДІСТ відбуватиметься автоматичний пошук пари пари «донор – реципієнт» на основі сумісності за медичними показниками, екстреності випадку трансплантації, наближеності лікарень, де знаходяться донор та реципієнт, та за іншими показниками.
Фінансування трансплантології в Україні: перспективи та можливості для лікарів
Натомість Національна служба здоров’я України виконує функцію замовника медичних послуг із трансплантації як високоспеціалізованої медичної послуги з 1 січня 2020 р. згідно із Законом України «Про державні фінансові гарантії медичного обслуговування населення».
Слід зазначити, що, відповідно до постанови Кабінету Міністрів України № 1083 від 18 грудня 2019 р. «Перелік послуг з надання третинної (високоспеціалізованої) медичної допомоги методом трансплантації органів та інших анатомічних матеріалів, які надаються учасниками пілотного проекту щодо зміни механізму фінансового забезпечення оперативного лікування з трансплантації органів та інших анатомічних матеріалів», було розроблено та встановлено тарифи на проведення основних оперативних втручань із приводу трансплантації, які будуть максимально адаптовані до потужностей українських медичних установ.
У МОЗ орієнтувалися на об’єктивну вартість процедури відповідно до можливостей українських медичних закладів. Звичайно, фінансові показники мають розбіжності порівняно з європейськими країнами, але дана вартість надає можливість проведення трансплантації з урахуванням усіх затрат, включаючи матеріальне забезпечення, транспортування та зберігання органів. Наприклад, трансплантація серця/комплексу «серце – легені» коштуватиме 535 280 тис. гривень, алотрансплантація нирки (від живого донора або донора-трупа) – 323 798 тис. гривень, натомість АВО-несумісна алотрансплантація нирки – 721 230 тис. гривень. Щодо іншої, однієї із найпоширеніших операцій – трансплантації печінки, то пересадку печінки/частини печінки оцінено у 855 039 тис. гривень. Крім того, тарифи було розраховано й для однієї з найзатребуваніших галузей трансплантології – пересадки гемопоетичних стовбурових клітин: алогенна трансплантація гемопоетичних стовбурових клітин із донорським етапом коштуватиме 1 360 141,36 гривень, а аутологічна трансплантація – 1 308 393,3 гривень.
Незважаючи на досить вузький перелік тарифів щодо оперативних втручань у трансплантології, майбутнім спеціалістам-трансплантологам цей проект значно допоможе в подальшій координації роботи, а також відкриває перспективи перед приватними медичними закладами та лікарями щодо подальшого розвитку в цьому напрямі. Адже тепер керівники медичних установ, що раніше несли великі витрати, пов’язані з вилученням органів, проведенням оперативного втручання, можуть отримати повноцінну оплату за виконану роботу. Це надає їм матеріальної зацікавленості в тому, щоб даний напрямок медицини стрімко розвивався на території України.
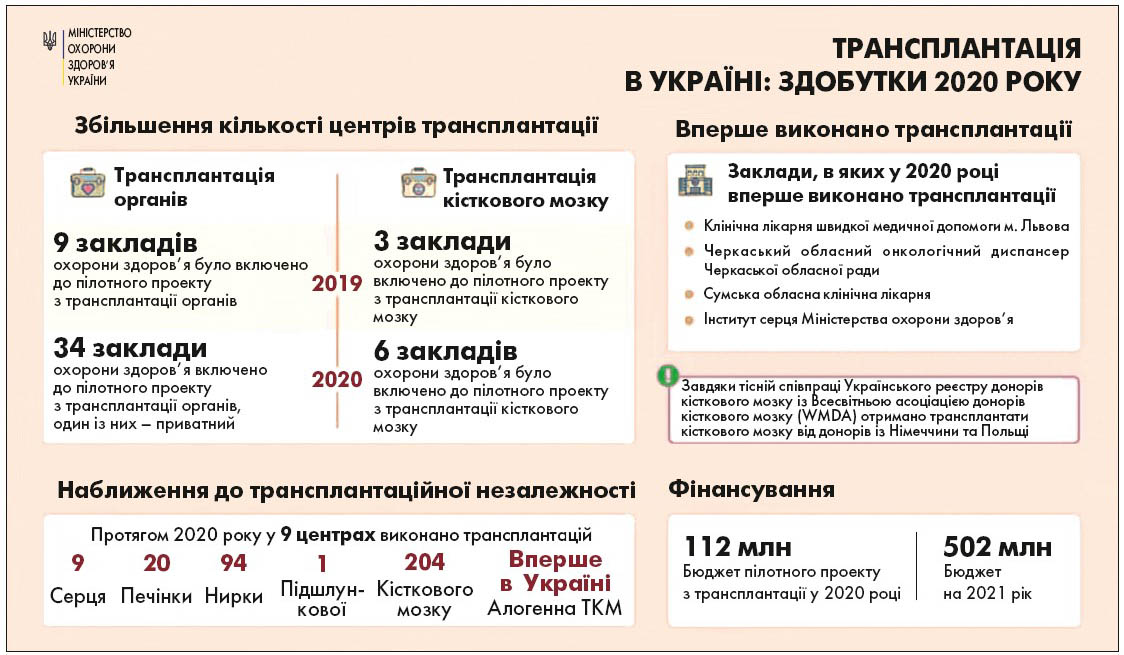
На даний час українська трансплантологія розвивається в рамках пілотного проекту МОЗ України, який передбачає зміну фінансового механізму щодо проведення операцій. Пілотний проект надав потужного економічного поштовху розвитку вітчизняної трансплантології. Так, видатки на проведення операцій у галузі трансплантації у 2021 р. збільшено до 502 млн гривень. Для порівняння: у 2019 р. ця сума становила 112 млн гривень [5].
Тепер МОЗ укладає угоди із закладами охорони здоров’я й покриває усі видатки на проведене оперативне втручання. Також тарифи передбачають можливість покращення матеріально-технічного забезпечення медичних установ. У 2021 р. МОЗ уперше впроваджує забезпечення посттрансплантаційного супроводу державним коштом – на ці потреби у Державному бюджеті закладено 56 млн гривень. Крім того, буде розроблено механізм залучення всіх видів транспорту, зокрема цивільної авіації та авіаційного транспорту Державної служби України з надзвичайних ситуацій, до транспортування анатомічних матеріалів та реципієнтів [5].
Трансплантація органів та тканин є дієвим способом збереження й продовження повноцінного життя людини, а отже, дана галузь медицини має стати в Україні стандартною клінічною практикою. Для цього є всі потенційні можливості та передумови для розвитку одного з найперспективніших та найнеобхідніших напрямів медицини.
Література
- О становлении трансплантологии в Украине: юридические аспекты / И.М. Антонян, А.Н. Хвисюк, М.И. Антонян // Международный медицинский журнал, 2005.
- Коваль Д.М., Руденко К.В. Трансплантація органів – порятунок людських життів: роль трансплант-координатора. ГО «Український центр європейської політики», 2019.
- Новицька М. Основні зміни до законодавства України у сфері трансплантації анатомічних матеріалів людині // Науково-практичний журнал «Адміністративне право і процес», 2018.
- https://moz.gov.ua/article/announcements/onlajn-brifing-ministra-ohoroni-zdorov%e2%80%99ja-ukraini-maksima-stepanova26.12.
- https://moz.gov.ua/article/news/maksim-stepanov-u-2021-roci-vidatki-na-transplantaciju-zbilsheno-u-ponad-4-razi.
Підготувала Катерина Пашинська
Тематичний номер «Урологія. Нефрологія. Андрологія» № 4 (21), 2020 р.