1 квітня, 2015
Фармнагляд у галузі фтизіатрії: проблеми та шляхи їх вирішення
О.В. Матвєєва, к.м.н., директор департаменту післяреєстраційного нагляду ДП «Державний експертний центр МОЗ України»;
Ю.І. Фещенко, академік НАМН України, д.м.н., професор, С.О. Черенько, д.м.н., професор, ДУ «Національний інститут фтизіатрії і пульмонології
ім. Ф.Г. Яновського НАМН України», В.П. Яйченя, І.О. Логвіна
Туберкульоз (ТБ) є провідною причиною захворюваності населення і входить у десятку найбільш поширених причин смерті в усьому світі. Поява лікарсько-стійких штамів мікобактерій ТБ стала суттєвою перешкодою для ліквідації цього захворювання у XXI столітті. Незадовільна переносимість протитуберкульозних препаратів (ПТП) є найбільш поширеною причиною неповноцінного лікування за кількістю препаратів у режимі хіміотерапії та їх дозуванням або перериванням терапії на різні терміни, що призводить до поширення медикаментозної резистентності мікобактерій ТБ та формування невиліковних форм захворювання.
Наукові дослідження та вид діяльності, пов’язані з виявленням, оцінкою, розумінням і запобіганням побічним реакціям або будь-яким іншим проблемам, пов’язаним із застосуванням лікарських засобів (ЛЗ), визначають як фармнагляд. Фармнагляд має вирішальне значення для проведення оцінки співвідношення «користь/ризик» для ЛЗ протягом їх життєвого циклу. Інформація про безпеку ЛЗ необхідна регуляторним органам у галузі охорони здоров’я, структурам та закладам – постачальникам послуг у сфері охорони здоров’я, медичним працівникам та пацієнтам для такого:
• видачі дозволу на використання ЛЗ;
• забезпечення їх доступності;
• раціонального застосування ЛЗ;
• моніторингу їхньої ефективності та безпеки;
• розробки медико-технологічних документів, програм суспільної охорони здоров’я;
• регуляції обігу ЛЗ.
Фармнагляд відіграє важливу роль у здійсненні відповідної реакції на повідомлення про безпеку ЛЗ, виявленні прогалин у профілі безпеки ЛЗ та їх мінімізації.
Клінічні повідомлення (КП) про побічні реакції (ПР) ЛЗ потрібні для формування та перевірки достовірності сигналів, тобто принципово нової інформації щодо безпеки ЛЗ. Поодинокі повідомлення дають змогу лише сформувати сигнал, однак не дозволяють зробити глобальні висновки про безпеку препарату і перспективність його подальшого використання. При накопиченні відомостей з питань безпеки певного ЛЗ можуть прийматися регуляторні рішення, наприклад, включення в інструкцію нових даних про ПР, протипоказання, обмежуватися показання, вікові категорії пацієнтів, препарат навіть може бути тимчасово чи повністю заборонений до використання. Аналіз отриманих повідомлень та зворотний зв’язок з лікарями дає змогу підвищити рівень знань і кваліфікацію фахівців, що в свою чергу стимулює їх активність у виявленні ПР наданні повідомлень про них.
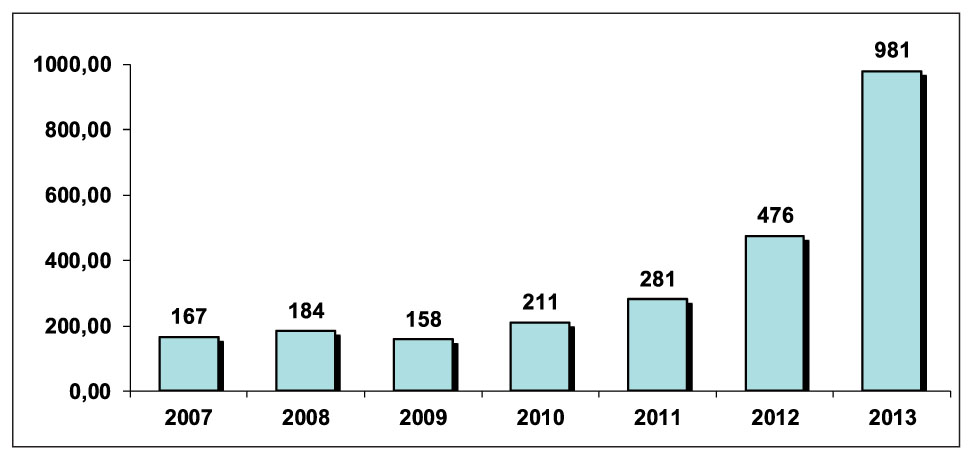
Протягом останніх років в Україні спостерігається стійка тенденція до зростання надходження КП про випадки ПР від ПТП (рис.). Слід зазначити, що у 2013 р., порівняно з 2012 р., кількість КП зросла більше ніж удвічі. Однак з огляду на існуючі літературні дані та рівень захворюваності на ТБ в Україні наявний рівень надходження КП про ПР ПТП не відповідає дійсній ситуації щодо їх виникнення. За даними літератури при застосуванні ПТП І ряду частота виникнення ПР коливається у межах від 8 до 20%, ІІ ряду – від 30 до 85%. Найбільш часто ПТП спричиняють ПР з боку шлунково-кишкового тракту – ШКТ (32,8%), рідше – з боку нервової системи (21,5%), органів слуху (17,1%), опорно-рухового апарату (16,4%), обміну електролітів (10,8%), щитоподібної залози (3,5%), сечовидільної системи (1,2%). Реакції гіперчутливості виникають у 5,1% випадків. Зазвичай ПР трапляються в перші 6 міс лікування: протягом перших 1-2 міс застосування препаратів І ряду та 3-4 міс використання ПТП ІІ ряду. У подальшому частота виникнення ПР ПТП зменшується і сягає 10-15% випадків.
В Україні у 2013 р. лікування розпочали близько 30 тис. хворих з новими випадками чутливого ТБ та близько 8944 хворих на мультирезистентний ТБ (МРТБ). Якщо керуватися найнижчим показником частоти ПР під час лікування хворих на чутливий ТБ (за даними літератури – 8%), то можна було б очікувати 2400 КП, що в 2,5 раза більше, ніж у реальності. За цим же розрахунком (мінімальний показник за частотою ПР – 30%) можна було б очікувати 2683 повідомлення при лікуванні хворих на МРТБ, що в 12 разів більше, ніж у реальності.
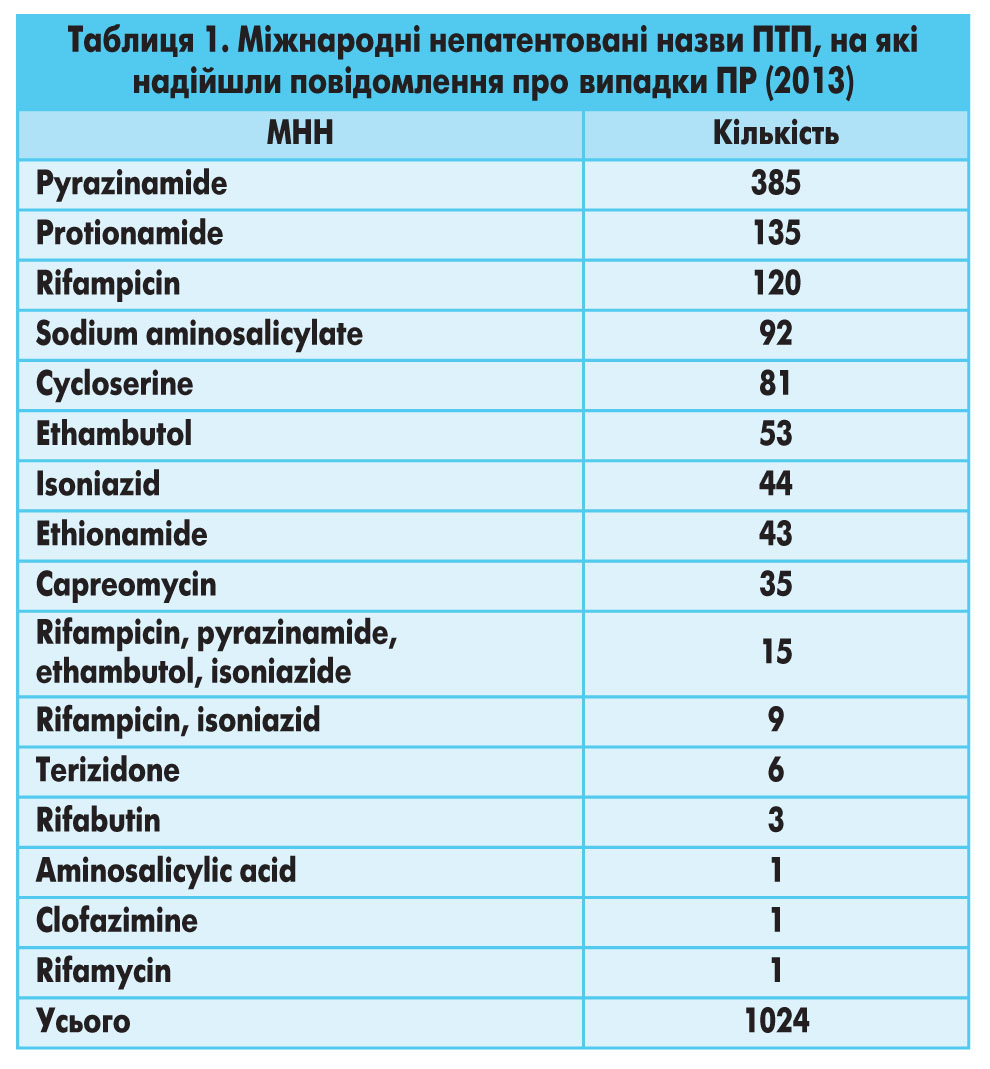
Протягом 2013 р. до Департаменту післяреєстраційного нагляду ДП «Державний експертний центр МОЗ України» (далі – Центр) надійшла 981 карта-повідомлення (КП) про випадки ПР на 1024 ПТП (табл. 1). В 40 КП підозрюваних ЛЗ було декілька.
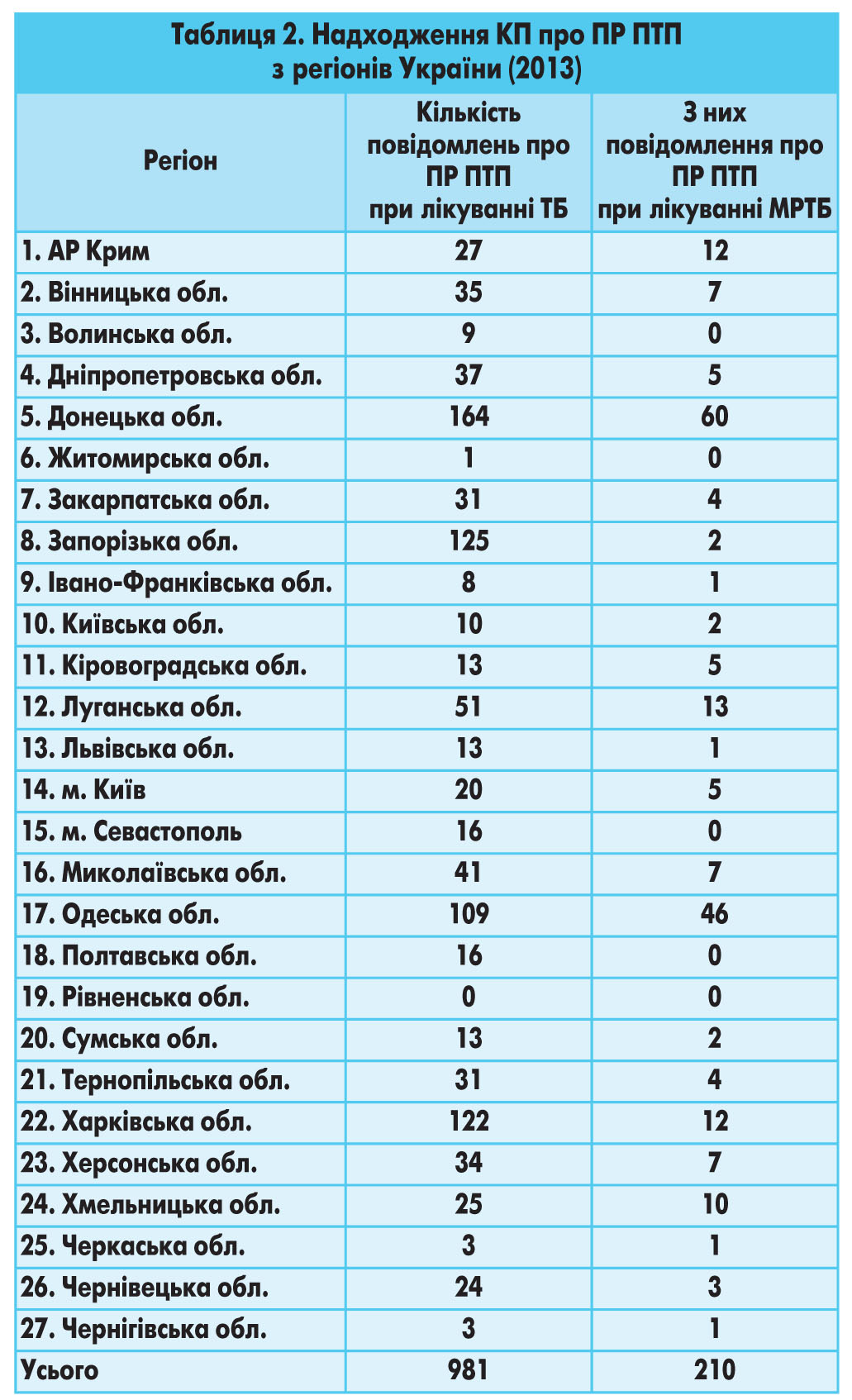
КП надійшли з різних регіонів України (табл. 2). Найбільш активно повідомляли про випадки ПР ПТП лікарі Донецької (16,7%), Запорізької (12,8%), Харківської (12,4%) та Одеської (11,1%) областей. З Рівненської області не було жодного повідомлення, з Волинської, Житомирської, Івано-Франківської, Черкаської та Чернівецької областей надійшло до 10 КП про ПР ПТП.
Зважаючи на рівень захворюваності та поширеності ТБ в Україні, використання ПТП та частоти виникнення ПР, властивих ПТП, слід зазначити низьку прихильність лікарів до процесу інформування про випадки ПР, а відповідно й до виконання наказу МОЗ України № 898. Однак не лише це перешкоджає надходженню інформації про ПР ЛЗ та її цільовому використанню, а й неузгодженість нормативно-правових актів МОЗ України, якими мають керуватися лікарі у своїй повсякденній діяльності.
Усі ПР, про які повідомлялося у КП, були передбаченими, оскільки про ймовірність їх виникнення зазначено в інструкціях для медичного застосування ПТП. У 91,1% КП повідомлялося про випадки несерйозних ПР, у 8,9% – про випадки серйозних ПР від ПТП. Залежно від виробника ПТП ПР розподілилися майже порівну, у 56,7% повідомлялося про ПР ЛЗ вітчизняного виробництва та у 43,3% – закордонного.
Клінічні прояви ПР ПТП представлені у таблиці 3. Слід зазначити, що частіше за все виникали порушення з боку ШКТ (360 випадків), зміни шкіри та її похідних (233 випадки) та неврологічні порушення (128 випадків).
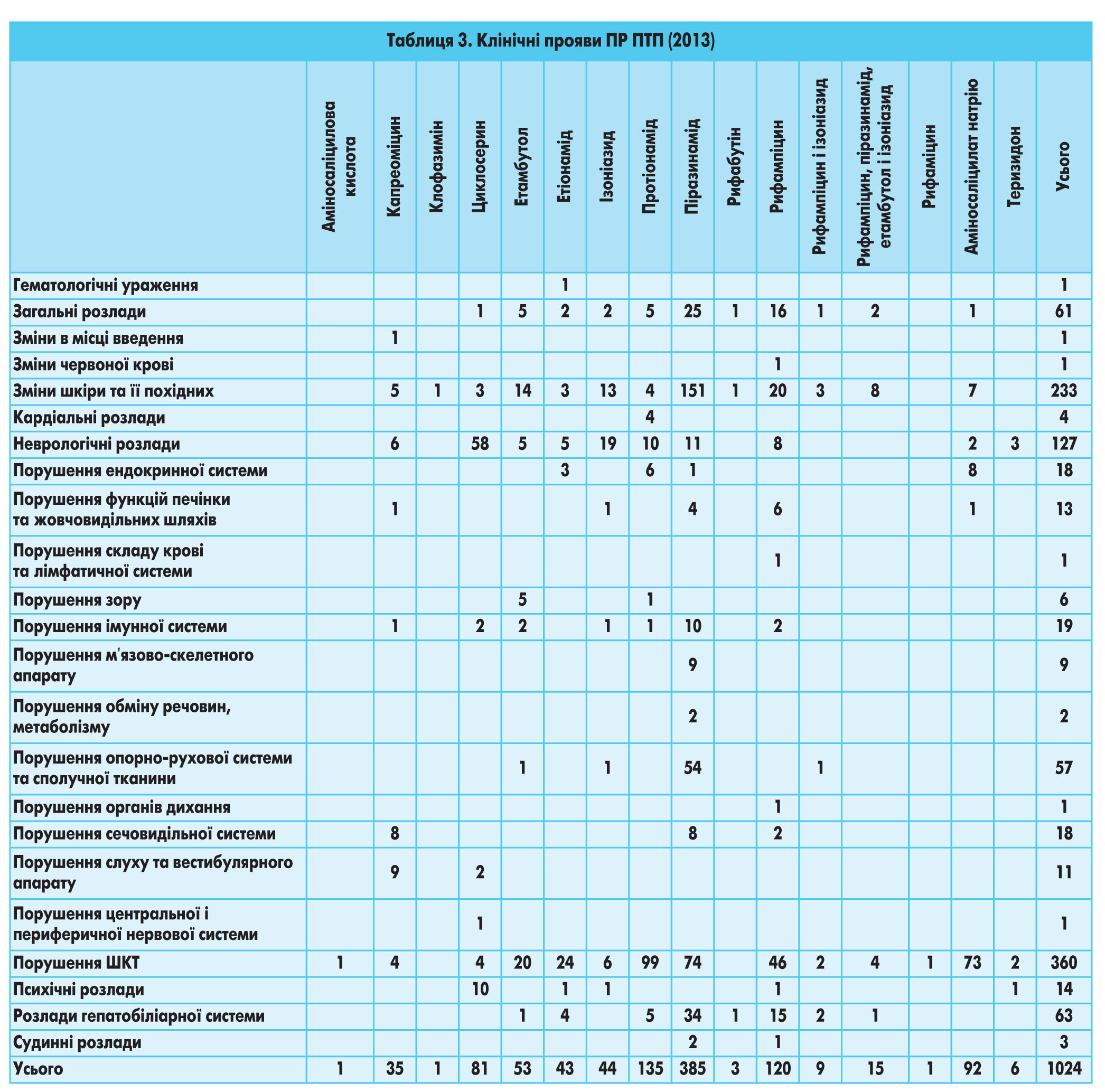
Найбільша кількість КП надійшла про ПР, у виникненні яких підозрювалися піразинамід, протіонамід та рифампіцин. Піразинамід зазначався як підозрюваний ЛЗ у 385 випадках, з яких у 96,1% ПТП були українського, у 3,6% – індійського виробництва, та в одному випадку виробник не був зазначений. Протіонамід підозрювався у виникненні ПР у 135 випадках, з яких у 83,7% випадків ПТП були українського та у 16,3% – індійського виробництва. Рифампіцин підозрювався у виникненні ПР у 119 випадках, з яких у 94,1% випадків ПТП були виробництва Республіки Білорусь, у 3,4% випадків – українського, 2,5% – індійського виробництва та в одному випадку виробник не був зазначений. Зміни шкіри та її похідних, порушення ШКТ та гепатобіліарної системи частіше пов’язувалися лікарями із застосуванням піразинаміду (151, 99 та 38 випадків відповідно). Неврологічні розлади частіше за все викликав циклосерин (58 випадків).
Як зазначалося вище, у 40 КП повідомлялося про те, що два та більше ПТП підозрювалися у виникненні ПР. У половині цих КП зазначалося, що у виникненні ПР підозрюється піразинамід та рифампіцин. У переважній більшості цих повідомлень (85%) клінічними проявами ПР були розлади гепатобіліарної системи, у 2 випадках – реакції гіперчутливості, а також епілептичний напад, нефротоксичність, диспепсія і головний біль (по одному випадку). У 5 випадках при виникненні ПР лікарі підозрювали піразинамід та протіонамід. Клінічними проявами цих ПР були розлади з боку гепатобіліарної системи, в одному з яких також спостерігалися і порушення функціонування нирок. Піразинамід і етіонамід (2 випадки), піразинамід і ізоніазид (1 випадок) підозрювалися у виникненні розладів у роботі гепатобіліарної системи, піразинамід і етамбутол (1 випадок) – диспепсичних розладів. Протіонамід і натрію аміносаліцилат (2 випадки) спричиняли зміни функції щитоподібної залози, протіонамід і капреоміцин (1 випадок) викликали відчуття жару і гіперемію. Ізоніазид і рифампіцин підозрювалися у збільшенні АЛТ, етіонамід і натрію аміносаліцилат – у порушенні функції щитоподібної залози, етіонамід і капреоміцин – у виникненні диспепсії, порушеннях у роботі нирок, складу крові, погіршення загального самопочуття (по одному випадку).
Інформація, що була представлена у КП, дала змогу зробити аналіз, представлений вище. Обмеження можливостей аналізу були зумовлені низкою причин.
Основною серед них слід виділити незначну кількість КП про ПР ПТП через недоповідомлення. Зважаючи на рівень захворюваності на ТБ (67,9 на 100 тис. населення) та МРТБ (19,9 на 100 тис. населення), розповсюдженості ТБ (104,9 на 100 тис. населення), кількість пролікованих хворих на ТБ ПТП (61429) та охопленість лікуванням (97,9%), середньостатистичні дані щодо ймовірності виникнення ПР ЛЗ (від 6,5 до 40%, залежно від рівня розвитку країни та виду лікування) та властивості ПТП, кількість повідомлень про випадки ПР ПТП має бути значно більшою, ніж та, що була отримана у 2013 р. (981 повідомлення), про що вже йшлося вище.
Низька прихильність до надання КП про ПР ЛЗ значною мірою обумовлена небажанням витрачати час на заповнення карт або їх відсутність, низький рівень знань лікарів з питань фармнагляду та вмотивованості до його здійснення. Однак не лише це перешкоджає надходженню інформації про ПР ЛЗ та її цільовому використанню, а й неузгодженість нормативно-правових актів МОЗ України, якими слід було б керуватися лікарям у своїй повсякденній діяльності.
На сьогодні чинними є накази МОЗ України від 27.12.2006 р. № 898 та від 31.03.2009 р. № 199. Першим з них затверджена форма 137/о, яка являє собою КП про ПР та/або відсутність ефективності ЛЗ. Дані, представлені у КП, аналізуються, узагальнюються та використовуються для виявлення факторів та груп ризику, що сприяють виникненню ПР, оцінки ефективності та безпеки ЛЗ, формування пропозицій для МОЗ України щодо подальшого обігу ЛЗ, включаючи внесення змін та доповнень до інструкцій для медичного застосування ЛЗ та інших медико-технологічних документів. Наказом № 199 затверджена форма первинної облікової документації № 137-1/о (карта моніторингу ПР). Ця карта у разі виникнення ПР ПТП має заповнюватися лікарем та залишатися в історії хвороби. Ця форма нікуди більше не спрямовується та ніким і ніде не береться до уваги, навіть закладом охорони здоров’я, де стався випадок ПР.
Таким чином, хоча обидві карти (137/о та 137-1/о) є обов’язковими до заповнення, що потребує часу та зусиль лікаря, та містять подібну, але не ідентичну інформацію, вони принципово відрізняються за своєю метою та значенням. Даремне марнування часу та зусиль лікаря на заповнення форми 137-1/о є серйозним фактором, що зменшує прихильність лікарів до надання повідомлень у рамках здійснення фармнагляду.
Зараз вирішується низка важливих питань з оптимізації протидії ТБ в Україні, тому на часі є внесення змін і до наказу № 199 з метою вирішення питання пріоритетності документів, що дозволяють надавати та отримувати інформацію про несприятливі наслідки застосування ПТП.
Крім цього, слід зазначити, що:
– не в усіх КП лікарі фіксували супутні ЛЗ та заходи, що були вжиті щодо усунення ПР ПТП та їх наслідків;
– у жодній КП не зазначалося про наявність таких шкідливих звичок, як тютюнопаління, зловживання алкоголем тощо;
– у більшості КП лікарі не надавали уточнюючих даних щодо основного та супутнього захворювань;
– у КП не містилася інформація про те, чи було виникнення ПР ПТП причиною заміни фармакотерапії ТБ, відмови від лікування, його переривання тощо.
Відрив від терапії та низька прихильність до неї, як зазначалося вище, є важливими факторами, що у кінцевому результаті впливають на показник ефективності лікування. Однією з причин цього є виникнення ПР ПТП, тому потребує вивчення питання наявності взаємозв’язку між зміною курсу лікування, відриву від лікування та виникнення ПР ПТП в Україні. У свою чергу, це питання може бути вивчено за наявності інформації щодо відсотка хворих на ТБ, відносно яких повідомлялося про випадки ПР ПТП до загальної кількості хворих на ТБ, які отримували ПТП. Не менш важливим є показник частоти ПР ПТП у хворих на ТБ. Ці показники дозволять оцінити й результативність загальнодержавних заходів з протидії ТБ.
Вивчення зазначених питань є можливим за умови надання інформації про випадки ПР ЛЗ. До основних мотивуючих факторів щодо інформування лікарями про випадки ПР ПТП слід віднести розуміння спеціалістами того, що:
• ПТП можуть спричинювати ПР;
• ПР виникають з відповідною частотою, наприклад, рифампіцин та піразинамід часто викликають розлади у роботі гепатобіліарної системи, ізоніазид та циклосерин – неврологічні розлади, стрептоміцин, канаміцин – ототоксичність ПР ПТП, впливають на результативність лікування;
• слід проводити аналіз кожного окремого випадку ПР;
• висновки щодо ефективності та безпеки ЛЗ можна робити, грунтуючись на аналізі узагальненої інформації.
Обговорення питань ефективності та безпеки ПТП є наріжним каменем при зустрічах з фахівцями, які займаються лікуванням та профілактикою ТБ. З якими ж викликами при цьому стикаються спеціалісти з фармнагляду?
Серед інших у першу чергу слід зазначити недостатній рівень знань як керівної ланки, так і лікарів фтизіатричної служби щодо ПР ЛЗ та підходів до здійснення фармнагляду. У зв’язку із цим слід наголосити, що інформація про властивості будь-яких ЛЗ, включаючи ПТП, є загальнодоступною та представлена у Державному реєстрі ЛЗ (www.drlz.kiev.ua) та у Державному формулярі ЛЗ (далі – Формуляр) (http://www.moz.gov.ua/ua/portal/dn_20140408_0252.html).
На сайті Центру (www.dec.gov.ua), у рубриці «Фармнагляд» є сторінка «Нормативно-правова база здійснення фармнагляду», де розміщений Наказ МОЗ України від 27.12.2006 р., що затвердив Порядок здійснення нагляду за ПР ЛЗ, дозволених до медичного застосування. Положення цього документа роз’яснюють, якими є підходи та вимоги МОЗ України до інформування лікарями про випадки ПР ЛЗ.
КП, яку лікарю потрібно заповнити та надіслати до Центру, у разі виникнення ПР, також доступна на сайті Центру у паперовому та електронному вигляді у тій же рубриці, на сторінці «Карти-повідомлень про ПР та/або відсутність ефективності ЛЗ». Крім цього, КП є у додатку 7 Формуляру. Кожен випуск Формуляру у вигляді інформаційно-пошукової системи Центр щорічно надсилає в усі заклади охорони здоров’я та надає кожному випускнику медичних вишів України.
Досить розповсюдженою є хибна думка медичних працівників, що переважна більшість ЛЗ мають невідповідну якість та є фальсифікованими.
На думку авторів цієї публікації, така точка зору є результатом:
– недостатності знань лікарів про несприятливі наслідки застосування ЛЗ;
– неврахування факту, що певні ПР ПТП виникають з відповідною частотою;
– низького рівня надання повідомлень про ПР ПТП до Центру;
– непроведення аналізу випадків ПР ПТП та причин їх виникнення у закладах охорони здоров’я;
– порушень умов зберігання ПТП у закладах охорони здоров’я;
– намагань пояснити власні прогалини при проведенні фармакотерапії недоліками інших учасників процесу обігу ЛЗ (адміністрації закладу охорони здоров’я, Департаменту охорони здоров’я обладміністрації, МОЗ, Центру, Держлікслужби тощо);
– обмежених можливостей аналізу та об’єктивізації оцінки ефективності та безпеки ПТП на центральному рівні у зв’язку із недоповідомленням про ПР ПТП.
Розуміння зазначених проблем дозволить як керівній ланці, так і кожному окремому лікарю фтизіатричної служби уникати необґрунтованих звинувачень у бік інших учасників процесу обігу ЛЗ та сприятиме пошуку і аналізу об’єктивних причин проблем та правдивих відповідей на запитання, що виникають при проведенні лікування ТБ.
У той же час сформувати точку зору фахівця з будь-якого питання можна лише за наявності у нього відповідного рівня знань. Тільки просвітницькі заходи дозволять усунути наявну прогалину в осередку фтизіатрів щодо ПР ПТП та фармнагляду. Слід використовувати такі форми навчання та надання інформації, як конференції, симпозіуми, семінари, лекції тощо. Однак найбільш результативними є тренінги з високим рівнем інтерактивності учасників. Надзвичайно важливим є створення методичних рекомендацій, де будуть представлені сучасні підходи до профілактики, оцінки, виявлення, інформування, усунення та мінімізації ПР ПТП.
Фармнагляд у галузі фтизіатрії в Україні здійснюється в недостатньому обсязі через низку причин, основними з яких є низька прихильність лікарів щодо повiдомлення про ПР, а також недостатній рівень розуміння і оцінки несприятливих наслідків застосування ПТП та їх причин. Кількість отриманих КП про ПР ПТП від лікарів не відповідає дійсній ситуації щодо виникнення ПР, зважаючи на рівень призначень ПТП, відповідно до охоплення лікуванням хворих на ТБ, а також з огляду на показники надання інформації про ПР ЛЗ за даними вітчизняної та закордонної літератури. У свою чергу, проблема неповідомлення про ПР, у розрізі здійснення фармнагляду, обмежує можливості аналізу як на локальному, так і на державному рівнях у фтизіатрії, що перешкоджає наданню необхідної та об’єктивної інформації про ефективність та безпеку ПТП лікарям, обмежує прийняття відповідних управлінських рішень.