9 листопада, 2015
Актуальные аспекты современной иммунопрофилактики: необходимость тонкого баланса между интересами общества и человека (II часть)
Продолжение. Начало в № 18.
Кроме того, различают моно- и поливалентные вакцины. В первом случае в состав вакцинного препарата входят антигены только одного возбудителя, во втором – сразу нескольких. Чем больше компонентов различных микроорганизмов включены в вакцину, тем меньше будет выражен иммунизирующий эффект по отношению к каждому из них. Поэтому создание поливалентных вакцин направлено не столько на повышение иммунизирующего эффекта последних, сколько на создание условий для расширения спектра микроорганизмов, против которых возможно проведение иммунопрофилактики для каждого человека. Примером моновалентной вакцины может служить иммунопрофилактический препарат против гепатита В, содержащий HBs-антиген. Классической поливалентной вакциной является АКДС, в состав которой входят убитые микробные тела возбудителя коклюша, а также – дифтерийный и столбнячный анатоксин.
Краткий перечень вакцин, используемых для профилактики некоторых инфекционных заболеваний, приведен в таблице 1 (см. № 18).
Современные требования к вакцинам
Говоря о вакцинации в общем, следует отметить, что введение вакцин всегда сопряжено с определенным риском для здоровья человека. Этот риск значительно возрастает, если пациент страдает иммунодефицитным заболеванием. С учетом этого, действуя во благо цивилизации, мы не должны пренебрегать интересами каждого человека.
Условия эффективной вакцинации
1. Вакцины должны индуцировать протекторный иммунитет у очень высокой доли вакцинированных людей.
2. Для поддержания протекторного иммунитета иногда необходимо производить бустерные (повторные) вакцинации.
3. Вакцины должны генерировать длительно сохраняющуюся иммунную память на соответствующий антиген.
4. Вакцины должны способствовать продукции специфических антител и Т-клеток, направленных на корректные (значимые) эпитопы инфекционных агентов.
5. Вакцины должны иметь хороший профиль безопасности и не вызывать тяжелых осложнений.
Поэтому в настоящее время существуют определенные требования к вакцинам:
• иммуногенность, то есть способность вызывать достаточно сильный иммунный ответ;
• безопасность (создание протекторного иммунитета с минимальными побочными эффектами для большинства лиц);
• индукция правильного (необходимого) типа иммунного ответа (стимулирование именно тех механизмов иммунного ответа, которые эффективно защитят людей от конкретной инфекции с определенным механизмом передачи и локализацией первичного аффекта);
• сохранение стабильности в течение срока хранения. Для живых аттенуированных вакцин для сохранения их стабильности необходимо обеспечить охлаждение на всем протяжении пути от завода-изготовителя до клиники. Многие инактивированные вакцины проще хранить, нежели живые аналоги, особенно если первые представлены в сухом виде и растворяются перед введением.
Принципы современной вакцинопрофилактики инфекционных заболеваний
Согласно формуле, выведенной ВОЗ, предотвратить эпидемию инфекционного заболевания можно лишь в том случае, когда вакцинацией будет охвачено не менее 90% населения и не менее чем у 95% вакцинированных сформируется защитный иммунитет после иммунопрофилактического вмешательства. Поэтому значительная широта охвата населения профилактическими прививками не гарантирует достижения желаемого конечного эффекта. Важным является еще и то условие, сформируется ли после вакцинации иммунная память, которая сделает невозможным развитие инфекционной болезни при повторном контакте с патогеном. Это обусловливает дополнительные требования к исходному уровню здоровья нации, которой будет проводиться широкомасштабная вакцинация. Необходимо создать иммунологическую службу, которая позволила бы осуществлять адекватный мониторинг иммунного статуса. Это позволило бы своевременно выявлять и лечить иммунодефицитные заболевания у широкого контингента больных, которые являются потенциальными кандидатами на развитие побочных эффектов вакцинации.
Некоторые заболевания сопряжены с неблагоприятными социально-экономическими факторами, негативно влияющими на состояние иммунной системы человека. Решение проблемы высокой распространенности таких инфекционных болезней сугубо в плоскости интенсификации иммунопрофилактических мероприятий неэффективно, а иногда даже опасно в связи с индукцией ряда осложнений у пациентов с иммунодефицитом.
Дети первого полугодия жизни защищены от развития многих инфекционных заболеваний за счет реализации феномена трансплацентарного переноса материнских антител. Гуморальный пассивный иммунитет новорожденного почти соответствует таковому у матери. Поэтому дети раннего возраста не болеют инфекционными заболеваниями, к которым в организме матери сформирована долгосрочная иммунная память (корь, краснуха, полиомиелит, дифтерия, эпидемический паротит, ветряная оспа и др.). В связи с этим профилактические прививки целесообразно выполнять не ранее первого полугодия жизни, что связано с интенсивной продукцией детским организмом собственных антител и катаболизмом материнских иммуноглобулинов. В противном случае вакцинация приводит к феномену потребления материнских антител, то есть к преждевременному устранению пассивного гуморального иммунитета. Это может обусловить прямо противоположный результат – не повышение, а снижение резистентности к тому или иному микроорганизму. Перед очередной вакцинацией целесообразно проверять титр антител против данного возбудителя, чтобы выявить наличие протекторного иммунитета, выработанного иммунной системой пациента вследствие перенесения инфекционного заболевания или после предыдущей вакцинации. У лиц с высоким титром специфических антител нет необходимости проводить вакцинацию.
Результаты сбора анамнестических данных относительно перенесенных инфекционных болезней или истечение установленного срока после предыдущей вакцинации – недостаточные условия для верификации отсутствия протекторного иммунитета у конкретного человека. Действительно, инфекционная болезнь могла протекать в скрытой или абортивной форме, поэтому пациент может не знать о факте контакта с патогеном, а доступная медицинская документация – не содержать информацию о перенесенной болезни. Тем не менее долгосрочная иммунная память формируется как после классической, так и после инаппарантной формы инфекционного заболевания.
В то же время длительность поствакцинального иммунитета является сугубо индивидуальной величиной. Поэтому средняя продолжительность невосприимчивости, рассчитанная для всей популяции, иногда не соответствует таковой у конкретного пациента, то есть его организм может быть иммунным к данному патогену, несмотря на истечение рекомендованного срока после проведения предыдущей вакцинации. Предварительное определение титра специфических антител позволяет выявить такой контингент людей и отложить запланированную вакцинацию. У лиц, у которых поддерживается защитный титр сывороточных высокоавидных/аффинных антител против данного патогена, нет необходимости проводить вакцинацию, так как это иммуно-
профилактическое мероприятие не только стратегически и экономически не оправдано, но и вредно для самого пациента ввиду индукции феномена потребления специфических антител, что временно снижает устойчивость к данному микроорганизму.
Через 1-1,5 мес после вакцинации следует проверять титр специфических антител к данному микроорганизму, чтобы выявить феномен возникновения специфического гуморального иммунного ответа (так называемой сероконверсии). Если после вакцинации титр таких антител достиг защитного уровня, можно говорить об эффективности проведенного иммунопрофилактического мероприятия. Если же этого не произошло, то необходимо признать бесполезность осуществленной вакцинации. Причинами этого могут быть недостаточная иммуногенность вакцины, нарушение условий хранения и транспортировки вакцинного препарата (например, разрыв так называемой
холодовой цепи), а также нарушения иммунного статуса у вакцинированного пациента, которые предотвращают возможность индукции эффективной иммунной памяти к антигенам. Если причина кроется в нарушениях иммунореактивности, то дальнейшая вакцинация этого пациента является нецелесообразной. Такого человека необходимо иммунологически обследовать и при наличии показаний провести надлежащие иммунотерапевтические вмешательства. Только после достижения компенсации выявленных нарушений можно вновь возвратиться к вопросу о проведении профилактических прививок.
Лица с иммунодефицитными заболеваниями подвержены более частым инфекционным эпизодам, однако проведение агрессивной программы вакцинации зачастую только усугубляет состояние таких больных, так как повышает антигенную нагрузку на неполноценную иммунную систему. У таких пациентов либо не формируется сероконверсия на введение вакцинного препарата, либо возникают побочные реакции – от транзиторной гипертермии до тяжелых аутоиммунных расстройств. В связи с этим вакцинация у лиц с иммунодефицитными состояниями проводится только после коррекции имеющихся нарушений в системе иммунитета (под контролем иммунологического обследования и с обязательным консультативным привлечением клинического иммунолога). Больным с наследственным иммунодефицитом может понадобиться проведение трансплантации аллогенного костного мозга, а у пациентов с приобретенными формами болезни целесообразно осуществление курсов рационально подобранной иммунотропной терапии, соответствующей профилю выявленного иммунного дефекта.
Существует постулат: вакцинация проводится в период между эпидемиями, а серопрофилактика – во время разгара эпидемии. Целесообразно завершить процесс вакцинации как минимум за 2-3 мес до предполагаемого начала эпидемии. Однако если эпидемия инфекционной болезни уже имеет место, то необходимо широкое использование специфических иммуноглобулинов. Активная вакцинация во время разгара эпидемии может усугубить ситуацию, так как повышает антигенную нагрузку на организм человека, находящийся в латентной или продромальной стадии инфекционного процесса. Кроме того, если пациент заразится соответствующим инфекционным агентом в первые 2-3 нед после вакцинации, то развившееся инфекционное заболевание будет протекать тяжелее, нежели у невакцинированных лиц.
При планировании широкомасштабной вакцинации против того или иного инфекционного агента необходимо сопоставлять тяжесть негативных последствий от самой инфекции и вакцинации. Особенно это важно при иммунопрофилактике инфекционных болезней, характеризующихся низкой летальностью и небольшой частотой тяжелых осложнений (грипп, гемофильная инфекция, стафило- и стрептококковые инфекции и др.). Недопустимы случаи, когда риски, ассоциирующиеся с вакцинацией, превышают таковые самого инфекционного заболевания.
Открытия последних десятилетий позволили существенно расширить горизонты вакцинопрофилактики. В частности, появилась возможность предупреждать развитие некоторых онкологических заболеваний. Например, вакцинация против вируса папилломы человека у лиц высокого риска позволяет предупредить развитие рака шейки матки, а вакцинация против вируса гепатита В обеспечивает определенный профилактический эффект по отношению к гепатоцеллюлярной карциноме.
Другие перспективные клинические направления, связанные с применением иммунизации, включают:
– лечение лекарственной зависимости (например, возможно нейтрализовать эффект наркотиков путем преиммунизации);
– снижение уровня холестерина с помощью нейтрализующих липидсвязывающих белков;
– предупреждение развития болезни Альцгеймера посредством иммунизации против компонентов амилоидных бляшек.
Побочные эффекты вакцинных препаратов
Среди известных побочных реакций вакцин необходимо выделить следующие: фармакологические эффекты, поствакцинальные инфекции, аллергические и аутоиммунные реакции, канцерогенный эффект, иммуномодулирующее и иммуносупрессивное действие, индукция непротекторного иммунитета, психогенный эффект.
Фармакологические эффекты вакцин. Некоторые вакцины, введенные человеку, могут вызвать значительные изменения не только в иммунной системе, но и в эндокринной, нервной, сердечно-сосудистой и др. Отмечено, что они способны обусловливать функциональные изменения со стороны сердца, легких, почек и других органов. Так, реактогенность вакцины АКДС обусловлена прежде всего коклюшным токсином и липополисахаридом. Эти субстанции ответственны за развитие лихорадки, судорог, энцефалопатии, которые наблюдаются у некоторых пациентов после вакцинации.
Вакцины индуцируют образование различных медиаторов иммунной системы, некоторые из которых имеют фармакологическое действие. Например, интерфероны – причина лихорадки, гранулоцитопении, а ИЛ-1β – один из воспалительных медиаторов, который может запускать каскад воспаления в организме вакцинированного человека.
Поствакцинальные инфекции. Их возникновение возможно лишь при введении живых вакцин. Так, локальный лимфаденит, остеомиелит и сепсис, возникающие после инъекции БЦЖ, – примеры подобного действия. В качестве другого примера можно привести вакцинассоциированный полиомиелит после введения вакцины Сэбина, который развивается у вакцинированных лиц с иммунодефицитными состояниями, а иногда – и у здоровых лиц, контактировавших с ними.
Канцерогенный эффект. Присутствие в малых концентрациях гетерологической ДНК в препаратах вакцин (особенно в генно-инженерных препаратах) довольно опасно, так как эти молекулы могут индуцировать устранение состояния супрессии некоторых онкогенов или обусловить активацию протоонкогенов. Согласно требованиям ВОЗ содержание гетерологической ДНК в вакцинах должно быть <100 пкг/доза.
Индукция антител к непротекторным антигенам, содержащимся в вакцинах. Иммунная система может продуцировать «бесполезные антитела» в ответ на введение мультикомпонентной вакцины, хотя главный защитный эффект, требуемый при вакцинации против данного микроорганизма, должен быть опосредован клеточными иммунными механизмами.
Аллергические осложнения. Вакцины содержат различные субстанции, способные вызывать аллергические проявления у предрасположенных лиц. Так, фракции столбнячного анатоксина различаются по способности индуцировать как атопию, так и клеточные иммунопатологические реакции. Большинство вакцин содержат добавки, например гетерологические протеины (овальбумин, бычий сывороточный альбумин и др.), ростовые факторы (молекулы ДНК), стабилизаторы (формальдегид, фенол и др.), адсорбенты (гидроксид алюминия и др.), антибиотики (канамицин, неомицин, гентамицин и др.). Все эти субстанции могут быть причиной как истинной аллергии, так и псевдоаллергии.
Некоторые вакцины стимулируют синтез IgE, опосредуя тем самым развитие атопических реакций. Описано, что вакцина АКДС в ряде случаев способствует развитию IgE-зависимых иммунопатологических реакций на пыльцу растений, домашнюю пыль и некоторые другие аллергены. Возможно, за этот эффект ответственны микроорганизм B. pertussis и коклюшный токсин.
Некоторые вирусы, например вирус гриппа А, увеличивают выделение гистамина из тучных клеток при попадании специфических аллергенов (пыльца растений, домашняя пыль, перхоть животных и др.) у пациентов с атопическим дерматитом. Кроме того, этот феномен может провоцировать обострение бронхиальной астмы.
Гидроксид алюминия – наиболее часто используемый адсорбент, входящий в состав разнообразных вакцин. Это вещество может стать депо для антигенов и усилить адъювантный эффект иммунопрофилактического препарата. С другой стороны, гидроксид алюминия может быть причиной развития аллергических и аутоиммунных реакций.
Назначение антигистаминных препаратов для профилактики аллергических реакций после вакцинации не может быть рекомендовано для использования в широкой клинической практике по причине возможного нивелирования вакцинирующего эффекта. В конце 80-х годов прошлого столетия нами в экспериментальной работе на мышах продемонстрировано, что введение дифенгидрамина во время применения АКДС предотвращало иммунизирующее действие вакцины.
Иммуномодулирующий эффект вакцин. Многие виды бактерий (M. tuberculosis, B. pertussis и др.) и отдельные бактериальные компоненты (пептидогликаны, липополисахариды, протеин А и др.) обладают выраженной иммуномодулирующей активностью. Например, возбудители коклюша существенно усиливают активность макрофагов, Т-хелперов, цитотоксических Т-клеток и снижают активность регуляторных Т-лимфоцитов. Важно отметить, что в некоторых случаях такая иммуномодуляция играет решающую роль в формировании поствакцинального иммунитета. Кроме того, клеточные реакции врожденного иммунитета, активированные вакциной, зачастую не только являются результатом прямого эффекта микробных продуктов, но и могут быть индуцированы разнообразными медиаторами, выделяемыми лимфоцитами или макрофагами под влиянием микробных антигенов, содержащихся в вакцинах.
Новым достижением в изучении разнообразных эффектов вакцин стало обнаружение различных типов цитокинов в этих препаратах. Многие цитокины (ИЛ-1β, ИЛ-6, гранулоцитарный колониестимулирующий фактор, гранулоцитарно-макрофагальный колониестимулирующий фактор) могут содержаться в вакцинах против полиомиелита, краснухи, бешенства, кори, эпидемического паротита. Цитокины как биологические субстанции действуют в малых концентрациях и могут быть причиной ряда осложнений вакцинации, например гипертермического синдрома и эпилепсии.
Индукция аутоиммунных реакций. Установлено, что коклюшная вакцина оказывает поликлональный стимулирующий эффект на В-лимфоциты, тем самым индуцируя формирование аутоантител и специфических клонов лимфоцитов, направленных против структур собственного организма.
Другой возможной причиной поствакцинального развития аутоиммунных расстройств является феномен молекулярной мимикрии между антигенами вакцины и компонентами собственного организма. Например, подобие по структуре между полисахаридом менингококка В, входящего в состав вакцинного препарата, и гликопротеина клеточных мембран человеческого организма может вызвать срыв иммунной толерантности к указанным аутоантигенам.
Индукция иммунодефицита. Угнетение иммунного ответа может зависеть от условий введения вакцины (времени введения, дозы и т. д.). Этот неблагоприятный эффект обусловлен способностью микробных антигенов активировать супрессорные механизмы, вызывая выделение разнообразных угнетающих иммунный ответ факторов из различных клеток, например, секрецию простагландина Е2 из макрофагов.
Вакцинация может ингибировать механизмы врожденного иммунитета к инфекционным агентам, что приводит к возникновению интеркуррентных инфекций, реактивации латентных вирусных агентов и/или обострению хронических очагов инфекций.
Психогенный эффект вакцинации. Психоэмоциональные особенности личности пациента могут усиливать местные и системные реакции, вызываемые вакцинами. Некоторые авторы рекомендуют применять диазепам или феназепам перед вакцинацией, чтобы предотвратить развитие негативных реакций в течение поствакцинального периода. Однако иммуносупрессивные эффекты транквилизаторов могут нивелировать вакцинирующий эффект, поэтому такая практика не должна рекомендоваться для широкого клинического применения.
Знание механизмов нежелательных реакций иммунизации позволяет врачу разрабатывать индивидуальные графики вакцинации с учетом особенностей иммунной системы пациента, а также качества вакцины.
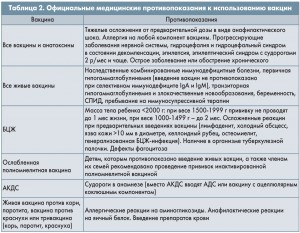
Существующие сегодня официальные противопоказания к проведению вакцинации слишком узки и не позволяют учитывать индивидуальные особенности иммунореактивности некоторых пациентов (табл. 2).
Создание индивидуального паспорта вакцинаций, куда должны вноситься данные о проведенных профилактических прививках и зарегистрированных побочных явлениях, является тем необходимым условием, которое способно существенно улучшить качество и безопасность проводимых иммунопрофилактических мероприятий. В 1990-х гг. нами был разработан образец такого паспорта по заказу МЗ Украины. Этот документ получил одобрение главного инфекциониста страны, однако так и не был введен в медицинскую практику.
Соблюдение вышеприведенных принципов позволит уменьшить экономические затраты на вакцинацию, а сам метод иммунопрофилактики – сделать более эффективным и безопасным. Это также может способствовать снятию некоторой социальной напряженности, которая в последние годы сопровождает процесс широкомасштабной вакцинации населения.
Выводы
Необходимо признать, что вакцинопрофилактика – довольно эффективный и многообещающий метод контроля опасных инфекционных заболеваний человека. Именно благодаря успешной программе вакцинации устранена натуральная оспа, а полиомиелит – когда-то распространенное и чрезвычайно опасное инвалидизирующее заболевание – встречается лишь в отдельных (спорадических) случаях. Осуществление экстренной вакцинации против бешенства и столбняка все еще остается единственным способом спасения жизни инфицированного человека. Действительно, вакцинация уже спасла миллионы жизней, а в дальнейшем может спасти миллиарды.
Однако следует также признать, что этот метод иммунопрофилактики не является абсолютно безопасным, поэтому для достижения надлежащего эффекта требуется тщательный отбор пациентов. Во времена введения вакцин проблема распространенности и опасности инфекций была настолько серьезной, что риск, связанный с прививкой, представлялся несущественным. Сегодня вакцинация осуществляется в т .ч. против некоторых инфекционных агентов (вируса гриппа, гемофильной палочки, стафилококков и др.), которые не вызывают столь тяжелые осложнения, как возбудитель чумы, полиомиелита, натуральной оспы или сибирской язвы.
Поэтому перед планированием широкомасштабной кампании вакцинации необходимо тщательно взвесить все «за» и «против». Недопустимо, чтобы частота осложнений от вакцинации превышала риски для здоровья, связанные с самим инфекционным агентом. Часто и длительно болеющие пациенты должны быть иммунологически обследованы до момента вакцинации. Использование серологических контролей до и после профилактических прививок позволят достигнуть существенного прогресса на пути повышения качества и безопасности вакцинации за счет выявления индивидуальных особенностей иммунореактивности отдельных пациентов.
Крайне необходимо соблюдение рационального, сбалансированного подхода к осуществлению иммунопрофилактических мероприятий, когда интересы общества должны быть согласованы с интересами каждого конкретного человека.


