13 квітня, 2016
Анемия хронических заболеваний

 Издавна в медицинской и художественной литературе слабость, потерю веса и бледность описывали как симптомы хронического заболевания. Несмотря на то что изучение кровопусканий проводилось с древнейших времен, до начала XIX в. связь между бледностью при туберкулезе (чахотке) и изменениями крови не рассматривалась. В 1842 г. французские исследователи отметили уменьшение количества эритроцитов в крови больных брюшным тифом и оспой по сравнению с соответствующим показателем у здоровых лиц. Появление методик подсчета эритроцитов и измерения концентрации гемоглобина позволило установить, что при распространенных на тот момент в мире пневмонии, туберкулезе, брюшном тифе, сифилисе обнаруживалась анемия. Соответственно, данное состояние получило название «анемия воспаления», впервые оно было описано Maxwell Wintrobe и George Cartwright в 1949 г. В отдельную нозологическую единицу анемия хронических заболеваний, или анемия воспалительного ответа, выделена в 1952 г. В начале 1980-х гг. Eugene Weinberg (США) представил теорию, согласно которой все живые существа, включая бактерий и опухолевые клетки, зависимы от железа, необходимого им для поддержания жизни, подобно людям и растениям. И хотя анемия хронических заболеваний сопровождает ряд жизнеугрожающих патологических состояний, фактически она является природным защитным механизмом, который используется человеческим организмом для ограничения количества свободного железа при попадании потенциально опасных агентов. При появлении угрозы для организма железо депонируется в виде ферритина, что делает его недоступным для потенциально опасных агентов. При этом железа в доступной форме достаточно только для образования эритроцитов, но не для поддержания опасных патогенов. В зависимости от этиологии болезни у человека с анемией хронических заболеваний будет выявляться умеренное снижение гемоглобина через небольшой промежуток времени вслед за воспалительным ответом на инфекцию или заболевание.
Издавна в медицинской и художественной литературе слабость, потерю веса и бледность описывали как симптомы хронического заболевания. Несмотря на то что изучение кровопусканий проводилось с древнейших времен, до начала XIX в. связь между бледностью при туберкулезе (чахотке) и изменениями крови не рассматривалась. В 1842 г. французские исследователи отметили уменьшение количества эритроцитов в крови больных брюшным тифом и оспой по сравнению с соответствующим показателем у здоровых лиц. Появление методик подсчета эритроцитов и измерения концентрации гемоглобина позволило установить, что при распространенных на тот момент в мире пневмонии, туберкулезе, брюшном тифе, сифилисе обнаруживалась анемия. Соответственно, данное состояние получило название «анемия воспаления», впервые оно было описано Maxwell Wintrobe и George Cartwright в 1949 г. В отдельную нозологическую единицу анемия хронических заболеваний, или анемия воспалительного ответа, выделена в 1952 г. В начале 1980-х гг. Eugene Weinberg (США) представил теорию, согласно которой все живые существа, включая бактерий и опухолевые клетки, зависимы от железа, необходимого им для поддержания жизни, подобно людям и растениям. И хотя анемия хронических заболеваний сопровождает ряд жизнеугрожающих патологических состояний, фактически она является природным защитным механизмом, который используется человеческим организмом для ограничения количества свободного железа при попадании потенциально опасных агентов. При появлении угрозы для организма железо депонируется в виде ферритина, что делает его недоступным для потенциально опасных агентов. При этом железа в доступной форме достаточно только для образования эритроцитов, но не для поддержания опасных патогенов. В зависимости от этиологии болезни у человека с анемией хронических заболеваний будет выявляться умеренное снижение гемоглобина через небольшой промежуток времени вслед за воспалительным ответом на инфекцию или заболевание.
В представленном обзоре суммированы данные по распространенности, этиологии, патогенетическим механизмам развития, диагностическим подходам и современным стратегиям лечения анемии хронических заболеваний.
Определение
Анемия – это клинико-гематологический синдром, характеризующийся снижением концентрации гемоглобина и эритроцитов в единице объема крови. Согласно критериям Всемирной организации здравоохранения (ВОЗ), анемией считается снижение уровня гемоглобина <130 г/л у мужчин и <120 г/л у женщин.
Анемия хронических заболеваний, или анемия воспаления, – это распространенный тип анемии, развивающийся у больных с инфекционными, воспалительными либо опухолевыми заболеваниями. Отличительная особенность анемии воспаления – снижение уровня сывороточного железа при сохранении его в макрофагах (в отличие от истинного дефицита этого микроэлемента). Таким образом его запасы в организме могут увеличиваться, в связи с чем было предложено еще одно терминологическое определение – «железодефицитная анемия с ретикулоэндотелиальным сидерозом». При хроническом воспалении уровень сывороточного трансферрина также снижается, однако это «запаздывающий» показатель, поскольку трансферрин характеризуется более длительным периодом полураспада (около 8 дней) по сравнению с железом (около 1,5 ч). Эритроциты, как правило, имеют нормальный размер с нормальным содержанием гемоглобина, вместе с тем их количество уменьшается (нормоцитарная, нормохромная анемия). При этом в ряде случаем, особенно при длительном течении заболевания, возможно незначительное уменьшение размеров эритроцитов и содержания гемоглобина.
Эпидемиология
По данным ВОЗ, порядка 2 млрд человек, или немногим менее 30% населения планеты, страдают от анемии, распространенность последней в развивающихся и в экономически развитых странах разнится, составляя 43 и 9% соответственно. Так, в США частота анемии различных типов среди лиц пожилого возраста (≥65 лет) оценивается в 10-11%, при этом треть случаев приходится на анемии, обусловленные хроническими заболеваниями.
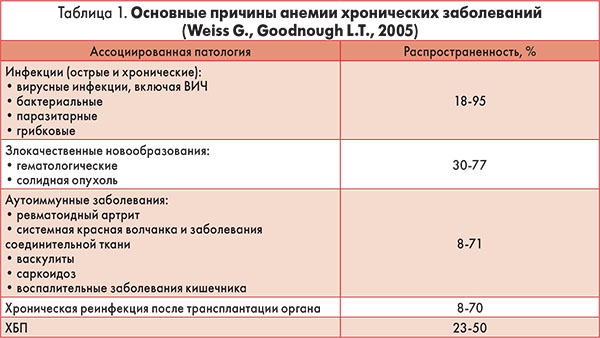
Наиболее распространенная в глобальном масштабе анемия хронических заболеваний (занимает 2-е место после железодефицитной анемии – ЖДА) сопровождает инфекционную, ревматическую и опухолевую патологию, хроническую сердечную недостаточность (ХСН), хроническую болезнь почек (ХБП), сахарный диабет (СД), цирроз печени и др. Частота выявления анемии хронических заболеваний в зависимости от этиологического фактора представлена в таблице 1.
Анемия при ХБП
Анемия является частым осложнением ХБП. Анализ данных Национального исследования здоровья и питания (NHANES), проведенного в 2007-2010 гг., позволил установить, что у пациентов с ХБП анемия встречается вдвое чаще (15,4%), чем в общей популяции (7,6%), и по мере прогрессирования ХБП ее распространенность в данной группе увеличивается (от 8,4% при ХБП I стадии до 53,4% на V стадии). В исследовании PAERI (Prevalence of Anemia in Early Renal Insufficiency) установлено, что частота анемии при ХБП в целом составляет 47%: на I стадии – 26,7%, на V стадии – 75,5%.
Непосредственной причиной анемии при патологии почек считается недостаточная секреция эритропоэтина в ответ на снижение уровня гемоглобина. Кроме того, при ХБП уменьшается степень абсорбции железа в желудочно-кишечном тракте, нарушаются поступление этого микроэлемента в костный мозг и его высвобождение из макрофагов и энтероцитов, что характерно для анемии воспаления. Следует подчеркнуть, что анемия способствует прогрессированию ХБП. Показано, что снижение гемоглобина на 1 г/дл повышает вероятность усугубления ХБП до терминальной стадии на 11%.
В ретроспективном когортном исследовании (Thorp M. L., Johnson E. S., 2009) изучалось прогностическое значение анемии у 5885 пациентов с ХБП. Установлено, что по сравнению с участниками с нормальной концентрацией гемоглобина среди больных с тяжелой анемией (гемоглобин <10,5 г/дл) имели место более высокая смертность (относительный риск (ОР) 5,27; доверительный интервал (ДИ) от 4,37 до 6,35), частота госпитализаций по сердечно-сосудистым причинам (ОР 2,18; ДИ от 1,76 до 2,70) и терминальной стадии заболевания почек (ОР 5,46; ДИ от 3,38 до 8,82). Следовательно, уровень снижения гемоглобина является не только маркером прогрессирования ХБП, но и прямым независимым предиктором неблагоприятного прогноза и ассоциированных с ХБП осложнений.
Таким образом, у большинства пациентов с почечной недостаточностью обнаруживается анемия. При хронической почечной недостаточности дефицит железа может развиваться при гемодиализе вследствие кровопотери и применения специальных фильтров для удаления отработанных веществ из крови. Снижение уровней железа и фолиевой кислоты – нутриентов, необходимых для нормального образования эритроцитов, – также способно вносить вклад в развитие анемии у пациентов с ХБП.
Анемия при ИБС
В ряде исследований оценивалась распространенность анемии на фоне сердечно-сосудистых заболеваний. Установлено, что у пациентов с ишемической болезнью сердца (ИБС) частота анемии колеблется в пределах от 10 до 30%, а при ХСН – варьирует в широком диапазоне от 4 до 61% (в среднем 18%) в зависимости от тяжести основного заболевания и используемых диагностических критериев анемии. Так, по данным ретроспективного анализа историй болезней пациентов с ИБС, стенокардией напряжения (Ким И. Р., 2007), анемия встречалась в 11,2% наблюдений, данное состояние также зафиксировано в 35,7% протоколов вскрытия умерших вследствие острого инфаркта миокарда. У больных ИБС, стенокардией напряжения, сочетающейся с анемией, в 85,4% случаев имеет место снижение уровня сывороточного железа <12 мкмоль/л. В структуре анемий у больных ИБС преобладает ЖДА (65,8% случаев), анемия хронических заболеваний выявлялась в 19,5% случаев, В12-дефицитная анемия – в 14,6%.
Анемия при ХСН
По данным метаанализа 34 опубликованных исследований за период 2001-2007 гг., включавшего 153 180 пациентов с ХСН, распространенность анемии составляла 37,2% (Groenveld H. F., Januzzi J. L., Damman K. et al., 2008). Это согласуется с результатами проспективного регистра STAMINA-HFP (Study of Anemia in a Heart Failure Population), включавшего 1076 амбулаторных больных с ХСН, в котором частота анемии (по критериям ВОЗ) составила 34%.
В канадском популяционном исследовании, включавшем 12 065 пациентов с впервые выявленной ХСН, при выписке из стационара анемия обнаружена в 17% случаев, из них более чем у половины (58%) участников имела место анемия хронических заболеваний. В целом распространенность анемии при ХСН варьирует от 14 до 56% по данным амбулаторных реестров и от 14 до 61% у пациентов стационаров. Такой широкий диапазон показателей связан с отсутствием единого подхода к диагностике анемий, гендерными и возрастными различиями пациентов, наличием ассоциированных состояний, в частности хронической почечной недостаточности, артериальной гипертензии, и функциональным классом (ФК) ХСН.
Продемонстрировано, что у больных ХСН чаще выявляется нормоцитарная анемия (до 57% случаев), ассоциированная с дисфункцией почек и снижением секреции эритропоэтина. Для хронического течения анемии характерны плохая утилизация железа и выраженная активация цитокинов, что встречается у 57% пациентов. Так, предпосылки к развитию анемии создает повышение уровня фактора некроза опухоли (ФНО) у больных ХСН, которое коррелирует с тяжестью анемии. В исследовании Т. М. Ускач (2013), включавшем пациентов (n=1122), госпитализированных с ХСН II-IV ФК по NYHA, частота анемии составляла 28,3%. Основными причинами развития анемии у пациентов с ХСН являются анемия хронических заболеваний (44,8% случаев), железодефицит (32,8%), гемодилюция (12,6%), хроническая почечная недостаточность (8,5%), дефицит витамина В12 (1,3%).
Анемия является независимым фактором риска неблагоприятного прогноза у больных с ХСН. Так, многофакторный анализ данных исследования SOLVD показал, что снижение гематокрита на 1% ассоциируется с увеличением уровня общей смертности больных ХСН на 3%. Исследование OPTIME продемонстрировало увеличение риска смерти или повторной госпитализации на 12% при уровне гемоглобина <120 г/дл у пациентов с ХСН. При этом более тяжелый ФК по NYHA ассоциировался с более низкой концентрацией гемоглобина и высоким содержанием креатинина.
Анемия при СД
СД – хроническое потенциально инвалидизирующее заболевание с высоким риском развития тяжелых микро- и макрососудистых осложнений и преждевременной смерти. Следует отметить, что период от возникновения СД 2 типа до его выявления может составлять 7-12 лет, поэтому на момент установления диагноза около 50% больных имеют те или иные осложнения: ретинопатию (35%), полинейропатию (12%), протеинурию (2%). Показано, что у больных СД при длительности заболевания до 7 лет частота сердечно-сосудистой патологии достигает 20%. Риск развития острого нарушения мозгового кровообращения у пациентов с СД в 3,8 раза выше, чем в популяции в целом. Диабетическая ретинопатия является причиной 12-24 тыс. новых случаев слепоты ежегодно. При этом более чем у 60% больных СД 2 типа ретинопатия развивается через 20 лет от начала заболевания. В случае СД 1 типа через 5 лет с момента возникновения патологии данное осложнение выявляется у 25% пациентов, через 15 лет – у 80%, через 20 лет – почти у 100%.
Показано, что около 40% больных СД страдают заболеваниями почек. В этой когорте пациентов снижение почечной функции и рост уровня провоспалительных цитокинов способствуют уменьшению концентрации гемоглобина. Наличие хронического воспаления при ХБП препятствует кишечному всасыванию железа и мобилизации его из депо. Таким образом, у больных СД с патологией почек риск развития анемии выше. Кроме того, в сравнении с пациентами с СД без анемии у лиц с анемией экспрессия провоспалительных цитокинов возрастает.
В итальянском исследовании (Li Vecchi M., Fuiano G., Francesco M. et al., 2007) отмечено, что анемия при СД без ХБП выявлялась в 16% случаев. Более часто анемия обнаруживалась при сочетании СД и ХБП по сравнению с изолированной ХБП (61,7 против 52%; р<0,05), причем среди пациентов с СД и ХБП распространенность анемии была существенно выше только при ХБП IV-V стадий. В ряде других исследований подтверждено, что частота анемии возрастает при прогрессировании почечной дисфункции и диабетической нефропатии.
Установлена связь анемии с диабетической ретинопатией, ИБС и заболеваниями периферических артерий, сохраняющаяся после поправки на возраст, пол, индекс массы тела, продолжительность СД, курение, наличие артериальной гипертензии, гиперлипидемии, лечение сартанами, скорость клубочковой фильтрации и стадию диабетической нефропатии. Данные клинических исследований позволили установить, что анемия является предиктором риска смерти от всех причин и сердечно-сосудистой смерти у больных СД 2 типа независимо от наличия ХБП.
В исследовании M. S. Hosseini и соавт. (2014), включавшем пациентов с СД 2 типа, распространенность анемии составила 30,4%, причем в 15,1% случаев имела место нормохромная нормоцитарная анемия, в 14,4% – гиперхромная микроцитарная и в 1% – гиперхромная макроцитарная. Выявлена положительная корреляция между продолжительностью СД и анемией. Микрососудистые осложнения чаще развивались при нормоцитарной или микроцитарной анемии. У пациентов с анемией в 43% случаев скорость клубочковой фильтрации превышала 90 мл/мин, в 19,4% случаев отмечена нормоальбуминурия. Установлена выраженная ассоциация нейропатии, нефропатии, ретинопатии с анемией (отношение шансов 1,99, 1,7 и 1,5 соответственно).
В исследовании Т. Ю. Куфелкиной (2012) сниженный уровень гемоглобина отмечался у 19% больных СД 1 типа. При этом в 86% случаев выявлена анемия легкой степени тяжести, в 63% она носила нормохромный характер, в 56% – нормоцитарный и в 86% – норморегенераторный. Продемонстрировано, что у пациентов с СД 1 типа 54,8% всех случаев анемического синдрома составляет ЖДА, 23,6% – анемия хронических заболеваний. Дефицит фолиевой кислоты встречается у 37,7% больных СД 1 типа независимо от стадии диабетической нефропатии. Дефицит витамина В12 выявляется чаще (4,3%), чем в популяции (0,1%). У 32,2% больных выявлено сочетание различных причин анемического синдрома. Кроме того, показано, что при СД 1 типа уровень скорости клубочковой фильтрации ниже в случае анемии хронических заболеваний, чем при ЖДА. В отличие от больных с ЖДА у пациентов с СД 1 типа и анемией хронических заболеваний имеются нарушения реабсорбционной функции канальцев почек с признаками деструкции мембран почечных клеток.
Представляет также интерес обнаруженная в работе существенная разница в выработке эритропоэтина в зависимости от вида анемии. У больных СД 1 типа с анемией хронических заболеваний по мере прогрессирования ХБП уровень эритропоэтина существенно снижается по сравнению с таковым у пациентов с диабетом и ЖДА, причем у последних, несмотря на значительное поражение функции, сохраняется ответ на уменьшение содержания уровня гемоглобина в виде увеличения выработки эритропоэтина. В связи с различным генезом и частым сочетанием причин анемии при СД 1 типа проведение дифференциального диагноза анемического синдрома необходимо для назначения этиологического лечения.
Анемия при ревматоидном артрите
Установлено, что у 39-53% пациентов с ревматоидным артритом развивается анемия, причем в 77% случаев – анемия хронических заболеваний и в 23% – ЖДА. В исследовании Н. Т. Ватутина и соавт. (2013), включавшем 89 пациентов с ревматоидным артритом, анемия диагностирована у 57 (64%) участников. При этом ЖДА была выявлена в 56% случаев, анемия хронических заболеваний – в 25%, смешанная – в 19%.
C. E. Van Iperen и соавт. (2001) отметили, что анемия воспаления вносит существенный вклад в увеличение частоты или ухудшение течения анемии у больных, находящихся на лечении в отделении неотложной помощи. T. S. Walsh и соавт. (2006) в обсервационном когортном исследовании изучали распространенность анемии и морфологические свойства эритроцитов у пациентов с анемией, госпитализированных в отделение неотложной помощи. Показано, что при выписке из стационара у 77,4% участников (95% ДИ от 72,2 до 82,1) имела место анемия, при этом в 82% случаев обнаружена нормохромная нормоцитарная анемия (анемия воспаления) и в 12% – гипохромия и/или микроцитоз эритроцитов (ЖДА). Представляет интерес работа P. Wong и соавт. (2006), в которой оценивалась частота развития анемии в период стационарного лечения. В исследование включили 98 пациентов, поступивших в терапевтический стационар с нормальным содержанием гемоглобина и находившихся на лечении не менее 1 нед. Отмечено, что у 64 (65,3%) госпитализированных в больнице развилась анемия, причем наиболее частой была анемия хронических заболеваний (57,4% случаев).
Анемия при онкопатологии
Анемия хронических заболеваний обнаруживается при злокачественных новообразованиях, в т. ч. при болезни Ходжкина, неходжкинской лимфоме и раке грудной железы. Аналогично инфекционным и воспалительным заболеваниям при злокачественных новообразованиях в организме отмечается стимуляция секреции провоспалительных цитокинов. Течение анемии ухудшают химио- и лучевая терапия, оказывающие повреждающее воздействие на костный мозг, а также инфильтрация костного мозга опухолевыми клетками. Установлено, что анемия при опухолевых заболеваниях системы крови значительно ухудшает течение и прогноз основного заболевания. Распространенность анемии у пациентов с гемобластозами варьирует от 22 до 90%. При некоторых заболеваниях, в частности при миелодиспластическом синдроме, анемия может быть единственным проявлением патологии. У больных с индолентными формами лимфопролиферативных заболеваний анемия нередко является основанием для назначения химиотерапии.
Гомеостаз железа
Биологическая ценность железа определяется многогранностью его функций и незаменимостью в сложных биохимических процессах, таких как энергетический обмен, дыхание, кроветворение, синтез ДНК и деление клеток, иммунобиологические и окислительно-восстановительные реакции, апоптоз и др. Этот химический элемент обеспечивает синтез гемоглобина и транспорт кислорода с помощью гемоглобина эритроцитов из легких в органы и ткани (дыхательная функция крови), а также накопление кислорода в мышцах. Однако при увеличении содержания железа в клетках, превышающем физиологические нормы, вследствие каталитического действия происходит образование чрезвычайно опасных гидроксильных радикалов, инициирующих повреждение клеточных мембран с последующей гибелью клеток. Следовательно, поддержка гомеостаза железа имеет чрезвычайное значение для обеспечения жизненно важных клеточных функций и предупреждения повреждения и гибели клеток.
Гомеостаз железа поддерживается на посттранскрипционном уровне при участии цитоплазматических белков, в частности железорегуляторного белка (IRP) и железорегуляторного элемента (IRE). При дефиците железа в клетках стимулируется взаимодействие IRE с IRP, а образование ферритина блокируется, тогда как в случае избытка метаболически активного железа в клетках взаимодействие IRE с IRP значительно снижается. Помимо этого, на взаимодействие IRE и IRP оказывают влияние неустойчивые радикалы, образуемые активированными иммунными клетками.
Железо участвует в поддержании иммунного гомеостаза организма. Отмечено стимулирующее влияние данного микроэлемента на иммунные клетки, клеточный иммунный ответ и активацию цитокинов. Предполагается, что как дефицит, так и избыток железа могут оказывать определенное воздействие на иммунную систему, в том числе на пролиферацию и активацию NK-, T- и B-клеток. Высказываются предположения о способности железа (в зависимости от внутриклеточной концентрации) контролировать дифференциацию и пролиферацию T-хелперов, моноцитов и макрофагов.
Продолжение следует.
| Медична газета «Здоров’я України 21 сторіччя» №5 (378), березень 2016 р |