28 квітня, 2016
Диагностический алгоритм при острой абдоминальной боли: клиническое руководство, основанное на доказательствах

Острая боль в животе является одной из наиболее частых жалоб, требующих неотложной медицинской помощи, и составляет примерно 10% от общего количества обращений. Она может быть вызвана различными заболеваниями, начиная от легких и самостоятельно купирующихся и заканчивая жизнеугрожающими состояниями. Ранняя и точная диагностика обеспечивает своевременное адекватное лечение и, как следствие, лучший исход.
Введение
Причины острой боли в животе принято классифицировать на ургентные и неургентные.
Наиболее распространенными ургентными причинами острой абдоминальной боли являются острый аппендицит, острый дивертикулит и непроходимость кишечника. Частые неургентные причины включают синдром неспецифической функциональной боли в животе и хронические желудочно-кишечные заболевания.
Жалобы на острую боль в животе могут быть очень неспецифичными в начале и только по мере прогрессирования заболевания дополняться более специфичными симптомами. Это в значительной мере затрудняет точное определение причины острой абдоминальной боли.
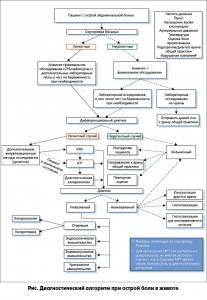
Первым шагом в диагностическом алгоритме является стандартное клиническое обследование. В повседневной практике предварительный диагноз ставят на основании анамнеза болезни, результатов физикального исследования и в некоторых случаях – лабораторных тестов.
После клинического обследования может быть принято решение о проведении дополнительных диагностических исследований для уточнения диагноза. Использование визуализационных методов, таких как обзорная рентгенография органов брюшной полости, ультразвуковое исследование (УЗИ) и компьютерная томография (КТ), увеличилось в последнее время. Всего несколько десятилетий назад методы визуализации не были широко доступными, и их диагностическая точность была низкой, поэтому пациентов сразу же отправляли в операционную. Однако многие причины острой абдоминальной боли могут лечиться консервативно, поэтому в ряде случаев диагностическая лапароскопия и лапаротомия не оправданы.
В то же время с ростом частоты использования визуализационных диагностических методик связаны и некоторые проблемы: более высокие затраты, задержка хирургического лечения, специфические осложнения и побочные эффекты (контраст-индуцированная нефропатия, воздействие ионизирующего облучения). Экономическая эффективность более широкого применения визуализационных методов диагностики при острой боли в животе пока мало изучена.
Но даже несмотря на увеличение использования методов визуализации, острая боль в животе остается серьезной диагностической проблемой. Ее причина может относиться к разным областям медицины (гинекология, хирургия, терапия, урология и др.), что приводит к значительным отличиям в подходах к диагностике и лечению. Диагностическая практика существенно варьирует в разных лечебных учреждениях и в разных специальностях, во многом завися от предпочтений врача. Данное руководство было разработано с целью стандартизации диагностического алгоритма при острой боли в животе и обеспечения врачей научно обоснованными рекомендациями, призванными помочь в процессе принятия решений.
Терминология
Чтобы избежать трудностей в интерпретации данных и облегчить сравнение выводов разных исследований, необходима единая терминология. Авторы данного руководства предлагают использовать следующее определение для острой боли в животе: боль нетравматического происхождения с максимальной продолжительностью 5 дней. Состояния, сопровождающиеся острой болью в животе, могут быть классифицированы на ургентные и неургентные в соответствии с классификацией Lameris и соавт. Первые в отличие от вторых требуют немедленного лечения (в пределах 24 ч) для предотвращения осложнений.
Клинический диагноз
Первым шагом в диагностическом алгоритме является стандартное клиническое обследование. На основании данных анамнеза, физикального исследования и лабораторных показателей врач решает вопрос о необходимости дополнительных исследований.
В большинстве исследований оценивали эффективность сочетания результатов анамнеза, физикального исследования и лабораторных показателей, а не отдельных элементов. Для оценки диагностической точности диагноз, установленный на основании клинического обследования, сравнивали с контрольным диагнозом. В анализ включали только исследования, в которых окончательный (контрольный) диагноз был установлен с помощью визуализационных методов, патологического исследования или по результатам хирургического вмешательства.
Диагностическая точность анамнеза и физикального исследования оказалась недостаточной, чтобы установить правильный диагноз (уровень 2). Диагностическая точность анамнеза, физикального исследования и лабораторных показателей также была недостаточной для определения правильного диагноза (уровень 1). Тем не менее диагностическая точность анамнеза, физикального исследования и/или лабораторных показателей была достаточной для корректного разделения причин на ургентные и неургентные и обоснования выбора дополнительного визуализационного метода исследования в предполагаемых ургентных ситуациях (уровень 2). Пациенты, у которых предполагается неургентное состояние, не нуждаются в госпитализации и могут вернуться на амбулаторный прием для повторной оценки на следующий день.
Основываясь на современных данных, нельзя сделать какие-либо выводы о различиях в точности диагностики, проводимой квалифицированными специалистами и ординаторами.
Нет также возможности сделать определенные выводы о пользе рутинной гинекологической консультации. Эксперты рекомендуют проводить такую консультацию при подозрении на ургентную гинекологическую патологию. При подозрении на неургентную патологию со стороны репродуктивной системы осмотр гинеколога может быть проведен в амбулаторных условиях.
Если у пациента отмечаются легкие симптомы и на основании клинического обследования риск ургентной патологии расценивается как низкий, повторное обследование в амбулаторных условиях является безопасной альтернативой применению дополнительных визуализационных методов диагностики. В то же время дополнительные визуализационные исследования необходимы у пациентов с высокой вероятностью ургентной патологии по результатам клинической оценки (уровень 2).
Только оценки уровня С-реактивного белка (СРБ) и количества лейкоцитов недостаточно для дифференциации ургентных и неургентных состояний. Хотя если по данным клинической оценки подозревается неургентное состояние, но уровень СРБ выше 100 мг/л или количество лейкоцитов больше 15×109/л, вероятность ургентного состояния возрастает и применение дополнительных визуализационных методов является оправданным (уровень 1). Изначально при поступлении пациента в отделение неотложной помощи показано определение только СРБ и количества лейкоцитов. Другие лабораторные тесты могут быть проведены при подозрении конкретного заболевания на основании анамнеза и физикального обследования.
Визуализационные методы диагностики
Несколько исследований показали, что точность рутинного клинического обследования недостаточна для установления правильного диагноза. Дополнительные визуализационные методы могут повысить диагностическую определенность. В последнее время для дифференциации острой абдоминальной боли все чаще используются обзорная рентгенография, УЗИ, КТ и магнитно-резонансная томография (МРТ).
Применение обзорной рентгенографии нецелесообразно при острой боли в животе, так как этот метод не повышает диагностическую точность клинической оценки (уровень 1). Обзорная рентгенография имеет диагностическую точность 47-56% и ассоциируется с высокой частотой ложноположительных и ложноотрицательных диагнозов.
КТ характеризуется максимальной чувствительностью и специфичностью у пациентов с острой болью в животе (уровень 1). Эксперты рекомендуют отдавать предпочтение внутривенному контрасту, так как пероральные средства ассоциируются с задержкой в проведении исследования на несколько часов, а другие методы контрастирования дают мало дополнительной информации. В то же время КТ имеет ряд недостатков, в частности риск контраст-индуцированной нефропатии и воздействие ионизирующего излучения. Профилактические меры, такие как прегидратация, могут уменьшить риск развития контраст-индуцированной нефропатии, но в повседневной практике они не всегда применимы. В любом случае в ургентных ситуациях преимущества правильно диагностированной основной патологии и раннее адекватное лечение перевешивают риск контраст-индуцированной нефропатии.
УЗИ как самостоятельный метод имеет меньшую диагностическую точность по сравнению с КТ. Его недостатком считается зависимость от квалификации исследователя. Но из-за более значимых недостатков КТ УЗИ признано предпочтительным методом диагностики первой линии. Только у критических больных КТ должна быть выполнена без предварительного УЗИ. У остальных пациентов КТ показана при отрицательных или сомнительных результатах УЗИ (уровень 1). Применение такой поэтапной диагностической стратегии сокращает использование КТ и повышает точность диагностики.
В диагностическом алгоритме пока нет места для МРТ из-за отсутствия должной доказательной базы. В настоящее время этот метод должен быть рассмотрен только у беременных женщин с подозрением на ургентную причину острой абдоминальной боли. Преимущество МРТ перед КТ в том, что нет необходимости во введении контрастного вещества и нет ионизирующего облучения. Недостатками же является то, что аппараты для МРТ пока не широко доступны, а оценка результатов требует специального обучения. Но вполне вероятно, что в будущем МРТ займет свое место в диагностическом алгоритме при острой боли в животе. Последние исследования показали, что МРТ является достаточно точным методом диагностики аппендицита и дивертикулита.
Диагностическая лапароскопия
На основании имеющихся сегодня данных невозможно сделать определенные выводы относительно целесообразности лапароскопии в диагностическом алгоритме при острой боли в животе. Исследования эффективности диагностической лапароскопии включали группы пациентов, которые не являются репрезентативными для современной клинической практики. В этих исследованиях в предоперационном периоде не применялись визуализационные методы диагностики. Другим недостатком этих исследований является то, что диагностическая лапароскопия использовалась в качестве референтного метода диагностики. Это делает сравнение с другими методами по точности диагностики невозможным. Важно также отметить, что не все причины острой боли в животе требуют хирургического лечения, а по сравнению с методами визуализации диагностическая лапароскопия характеризуется более высоким риском развития осложнений. Таким образом, лапароскопию не следует использовать в диагностическом алгоритме, если предварительно не проведена адекватная визуализационная диагностика. Выполнение диагностической лапароскопии может быть рассмотрено только у пациентов с высоким риском ургентной патологии и отрицательными или сомнительными результатами визуализационных методов.
Влияние медикаментозной терапии на точность диагностики
У некоторых пациентов, поступивших в отделение неотложной помощи с острой болью в животе, отмечается сепсис. Это состояние характеризуется высокой смертностью (30-50%). Поэтому лечение антибиотиками должно быть начато в течение первого часа после выявления сепсиса. Задержка в лечении септического шока приводит к снижению выживаемости на 7,6% за каждый час отсрочки в течение первых 6 ч (уровень 2). Это предполагает начало антибиотикотерапии еще в самом начале диагностического процесса, что может быть задолго до установления точного диагноза. Выбор антибиотика определяется региональными эпидемиологическими данными и национальными протоколами. Посев крови должен быть осуществлен до начала лечения антибиотиками.
Применение аналгетиков в отделении неотложной помощи, как правило, задерживается, чтобы предотвратить маскировку симптомов. Однако имеющиеся сегодня данные свидетельствуют о том, что применение опиоидов уменьшает интенсивность боли, не влияя на точность физикального обследования (уровень 1). Влияние других аналгетиков, таких как НПВП, пока еще не оценено.
Список литературы находится в редакции.
Сокращенный перевод с англ.
Натальи Мищенко
Digestive Surgery. 2015; 32: 23-31