14 грудня, 2022
Лікування хронічного болю з урахуванням побічних ефектів нестероїдних протизапальних засобів
За матеріалами конференції
Доступ до управління болем є фундаментальним правом людини. Згідно з Монреальською декларацією (2010), кожен пацієнт має право на лікування болю без дискримінації. За даними Всесвітньої організації охорони здоров’я за 2001 рік, 40% звернень планового порядку та близько 50% звернень при невідкладних станах пов’язані з тими чи іншими больовими синдромами. Тому питання лікування болю є повсякчас актуальним, оскільки біль чинить понаднормовий негативний вплив на якість життя людини.
Ключові слова: хронічний біль, нестероїдні протизапальні препарати, побічні ефекти, онкологія, декскетопрофен, Дексалгін.
У рамках науково-практичної конференції «Клінічний практикум для невролога», що відбулася 21 вересня, завідувач науково-дослідного відділення анестезіології та інтенсивної терапії Національного інституту раку (м. Київ), доктор медичних наук, професор Іван Іванович Лісний представив доповідь «Лікування хронічного болю з урахуванням побічних ефектів нестероїдних протизапальних засобів».
Доповідач висвітлив основні принципи лікування хронічного болю, зокрема у пацієнтів з онкологічними захворюваннями, а також обґрунтував призначення нестероїдних протизапальних препаратів (НПЗП) з огляду на їхні побічні ефекти, взаємодію лікарських засобів та наявність у пацієнтів супутніх захворювань.
Хронічний біль та його види
Хронічним неонкологічним вважається біль, що турбує хворого більше 3 міс. Поширеність хронічного болю (ХБ) широко варіює в межах від 7 до 55%. У 10-15% пацієнтів із вираженим ХБ (тривалістю понад 6 міс) не завжди вдається досягти достатнього знеболення застосуванням неопіоїдних анальгетиків (Andersson H.I. et al., 1993).
Виділяють також хронічний онкологічний біль (ХОБ), інтенсивність і частота якого залежать від стадії розвитку пухлини: на початковій стадії його відчувають 50% пацієнтів, а на термінальній стадії – 90-100% хворих. Крім того, ХОБ відзначається на різних етапах лікування, особливо при проведенні протипухлинної терапії (59% пацієнтів) та після радикального лікування (33%) (Oscar A., 2006). Залежно від ураження органів ХОБ переважає у пацієнтів із раком підшлункової залози (93%), злоякісними пухлинами кістково-м’язової системи (92%) та головного мозку (90%); найрідше ХОБ спостерігається при раку простати (53%) (Breivik H. et al., 2009).
В онкологічного хворого може бути декілька причин виникнення болю, які можна класифікувати на три групи:
- пов’язані з пухлиною (метастази у кістки, м’які тканини, внутрішні органи, стиснення спинного мозку, патологічні переломи, крововиливи у пухлину, пухлино-асоційований нейропатичний біль);
- пов’язані з протипухлинною терапією (побічні ефекти хіміо- й імунотерапії, гормональної та променевої терапії, біль після проведених процедур та операцій);
- пов’язані з іншими супутніми станами (знерухомленість, закреп, неідентифіковані психологічні й психіатричні проблеми).
НПЗП як першорядні препарати для лікування болю
НПЗП налічують велику кількість сполук, які мають загальну здатність – пригнічувати циклооксигеназу (ЦОГ), що є основою їх анальгетичного й протизапального ефектів; однак вони різняться між собою за силою цих ефектів, за ступенем негативного впливу на внутрішні органи та властивістю взаємодії з іншими ліками. Серед НПЗП виділяють селективні інгібітори ЦОГ (парекоксиб, еторикоксиб, вальдекоксиб, мелоксикам, рофекоксиб, целекоксиб та ін.) і неселективні (декскетопрофен, диклофенак, кетопрофен, кеторолак, індометацин, напроксен та ін.).
На теперішній час НПЗП є основними препаратами для знеболення. За даними ВООЗ, понад 80% лікарів загальної практики, неврологів та ревматологів призначають НПЗП і регулярно використовують препарати цієї групи у більш ніж 2/3 хворих при різних больових синдромах. Тому знання особливостей та уміння раціонально обирати препарат для конкретного хворого, з огляду не лише на основну патологію, а й ураховуючи фізіологічні резерви організму, супутню патологію, інші лікарські засоби, що приймає пацієнт, – це мистецтво, яким має оволодіти кожен лікар.
Професор І.І. Лісний зазначив, що всі традиційні НПЗП мають ряд загальних хімічних і фармакологічних властивостей, зокрема добру абсорбцію у шлунково-кишковому тракті, здатність щільно зв’язуватися з альбуміном і приблизно однаковий об’єм розподілу. Тому гіпоальбумінемія, яка нерідко спостерігається в онкологічних хворих й у 10-20% пацієнтів літнього віку, призводить до підвищення концентрації вільного препарату у сироватці крові, що може зумовлювати зростання його токсичності.
Порівняльні клінічні дослідження неселективних і селективних НПЗП показали, що негативна роль у виникненні інфарктів та інсультів у людей із підвищеним ризиком серцево-судинних ускладнень більш характерна для селективних НПЗП. Крім того, існує також проблема інтеракції лікарських засобів у хворих у разі прийому профілактичних доз аспірину для лікування супутніх серцево-судинних захворювань. Наприклад, неселективні НПЗП, такі як індометацин та ібупрофен, можуть конкурувати з ацетилсаліциловою кислотою за зв’язування з активним центром ЦОГ‑1 і нівелювати антиагрегантний ефект аспірину. Подібна негативна взаємодія не підтверджується для диклофенаку, що може бути альтернативою, особливо у хворих, які отримують довготривалу антиагрегантну терапію на основі аспірину. Натомість селективні інгібітори ЦОГ‑2 блокують деякі форми експериментального запалення тільки в дуже високих дозах, у яких вони втрачають свої ЦОГ‑2-специфічні властивості, а у стандартних дозах не впливають на окремі важливі компоненти запального процесу (лейкоцитарна інфільтрація). Проте тривалий час прийому препаратів цієї групи зменшує їхню селективність, внаслідок чого можуть виникати притаманні неселективним засобам побічні ефекти. Крім того, згідно з рекомендаціями лікування гострого болю (Macintyre P.E. et al., 2021), неселективні НПЗП і коксиби мають зіставну ефективність при гострому болю.
Основні принципи лікування хронічного болю
Перш ніж почати лікування ХБ, необхідно провести оцінку його інтенсивності й проводити її протягом усього процесу лікування. Із цією метою застосовують різноманітні шкали, такі як візуально-аналогова шкала (ВАШ), вербальна рейтингова та нумерична рейтингова.
В основних принципах лікування хронічного болю виділяють триступінчасті сходи ВООЗ, де залежно від інтенсивності болю призначають відповідні групи препаратів. Для лікування слабкого ноцицептивного болю призначають НПЗП та ад’юванти, при болю середнього ступеня інтенсивності – слабкі опіоїди, НПЗП та ад’юванти, а при болю високої інтенсивності – сильні опіоїдні анальгетики у поєднанні із НПЗП та ад’ювантами. Для лікування ж нейропатичного болю НПЗП використовують лише на першій сходинці знеболювальної терапії, хоча на сьогодні чітких рекомендацій щодо їх застосування у цьому випадку не існує.
Відомо, що у 50-60% онкологічних хворих присутній нейропатичний біль, а 18-47% осіб із нейропатичним болем використовували НПЗП для знеболення, хоча, згідно з результатами Кокранівського огляду, доказів на підтримку або заборону використання НПЗП при лікуванні нейропатичного компоненту ХБ немає (Moore R.A., 2015).
НПЗП у пацієнтів із серцево-судинними захворюваннями
Комітет з оцінки ризиків у сфері фармакологічного нагляду Європейського агентства з лікарських засобів (2013) рекомендує з обережністю призначати НПЗП у пацієнтів із серцево-судинними захворюваннями. Незважаючи на це у Данії у 2007-2011 роках до 40% хворих із інфарктом міокарда в анамнезі застосовували НПЗП. Сьогодні ця проблема є досить актуальною для нашої країни, адже у країнах Європи, наприклад, ібупрофен доступний без рецепта в аптеках та торговельних мережах із певними обмеженнями кількості, яку можна придбати за один раз. У Великій Британії диклофенак можна купити в аптеці без рецепта лише на 3 дні лікування. Натомість в Україні жодних обмежень їх відпуску немає (Antman E.M., 2007).
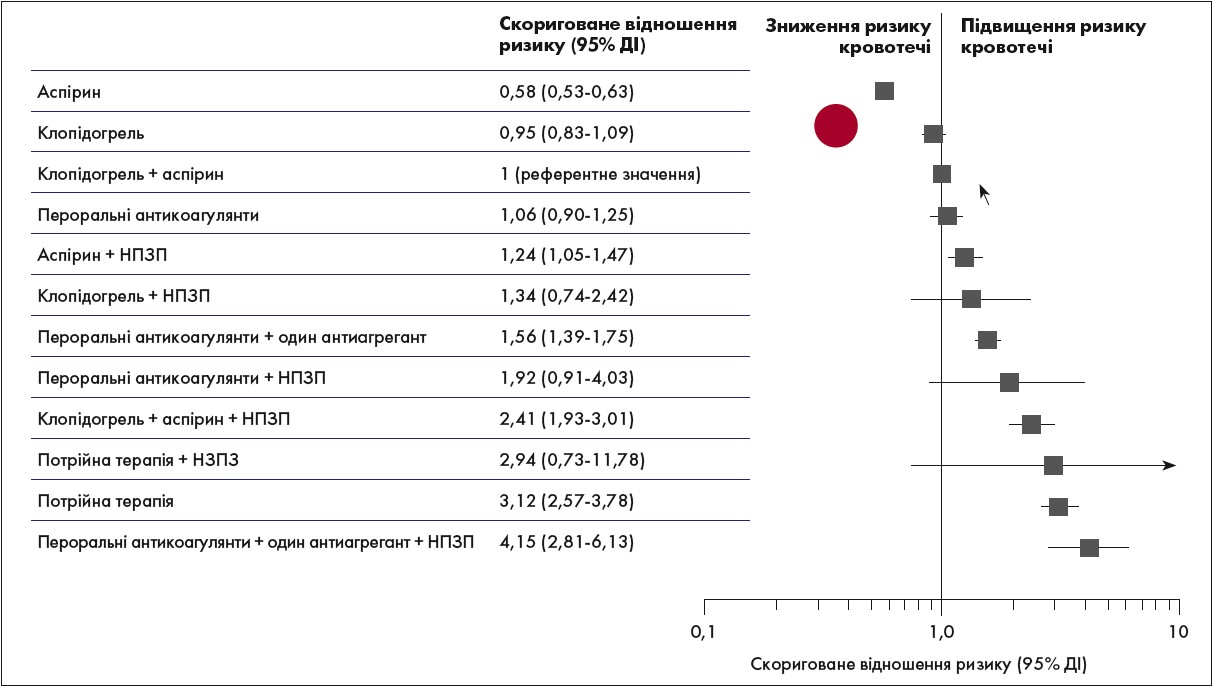
Дані дослідження O.A. Schjerning et al. (2015) показали, що у хворих, які приймають антиагрегантну й/або антикоагулянтну терапію із приводу перенесеного інфаркту міокарда, використання НПЗП підвищує ризик виникнення кровотеч та серцево-судинних подій навіть після короткочасного лікування (рис. 1).
Рис. 1. Ризик виникнення кровотечі залежно від використання НПЗП у пацієнтів із перенесеним інфарктом міокарда
Пероральні антикоагулянти (варфарин, дабігатран) у монотерапії здатні підвищувати ризик кровотеч. Проте, як продемонструвало дослідження A.P. Kent et al. (2018), застосування пероральних антикоагулянтів і НПЗП ще більше впливало на частоту виникнення великих кровотеч (відношення ризику (ВР) 1,81; 95% довірчий інтервал (ДІ) 1,35-2,43; p<0,0001), збільшувало частоту розвитку інсульту або системної емболії (ВР 1,50; 95% ДІ 1,12-2,01; p=0,007), а також частоту госпіталізації (ВР 1,64; 95% ДІ 1,51-1,77; p<0,0001).
Щодо можливості комбінації низькомолекулярних гепаринів (НМГ) із НПЗП – відомо лише, що спільне застосування декскетопрофену й профілактичних доз НМГ у післяопераційному періоді не впливало на параметри коагуляції (Zippel H., Wagenitz A., 2007).
У США приблизно 12-20 млн осіб одночасно приймають НПЗП та антигіпертензивні препарати (White W. et al., 2002). Захворювання суглобів у поєднанні з артеріальною гіпертензією (АГ) найчастіше зустрічаються серед літніх пацієнтів, що підвищує ризик розвитку гострих серцево-судинних ускладнень. Наприклад, 36% пацієнтів із АГ страждають на захворювання суглобів, а 50% хворих із захворюваннями суглобів мають супутню серцево-судинну патологію (Blake, 1994; Whelton A., 2001). НПЗП призначають більш ніж третині хворих, які страждають на АГ (Sowers J., 2005).
Неселективні НПЗП – індометацин, піроксикам і напроксен у середніх терапевтичних дозах та ібупрофен у високій дозі знижують ефективність антигіпертензивних препаратів (діуретиків, препаратів, які впливають на ренін-ангіотензинову систему), що пов’язано із залежністю обох груп лікарських засобів від функції нирок. За даними досліджень, при поєднанні індометацину й еналаприлу ефективність гіпотензивного ефекту знижується на 45%. Натомість при комбінації НПЗП із антагоністами кальцієвих каналів, такими як ніфедипін, не відмічається негативного впливу на ефективність останніх (Polonia J., 1993). У хворих із АГ, які отримували індометацин у дозі 100 мг на добу, ефект амлодипіну не змінювався, а ефект еналаприлу достовірно знижувався (Johnston A.G. et al., 1994). Ці аспекти слід враховувати при призначенні НПЗП, віддаючи перевагу лікарським засобам, які у найменших дозах забезпечують достатній терапевтичний ефект.
Декскетопрофен у лікуванні хронічного болю з урахуванням побічних ефектів
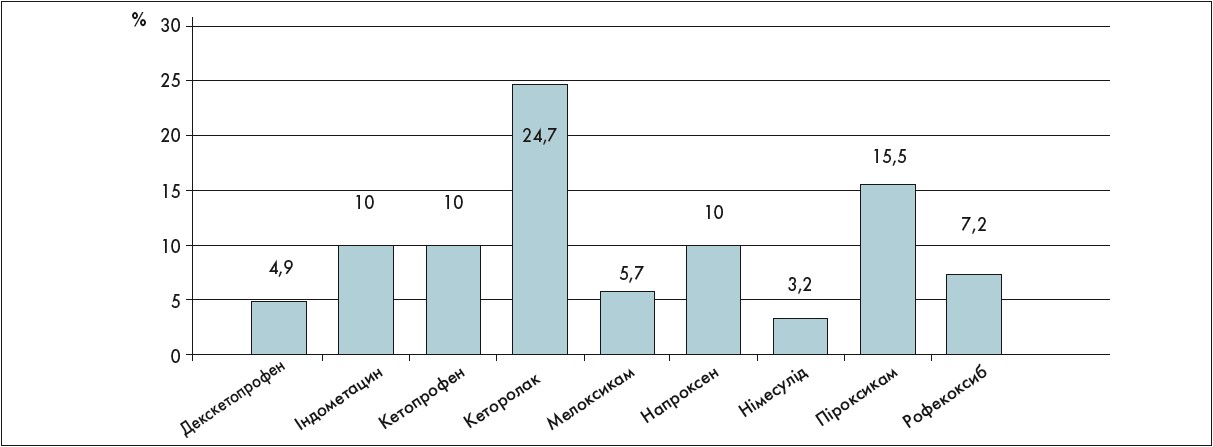
Шлунково-кишкова кровотеча (ШКК) є одним із загрозливих життю побічних ефектів прийому НПЗП. У систематичному огляді при порівнянні дев’яти НПЗП було показано, що кеторолак і піроксикам мають найвищу частоту розвитку ШКК, натомість як декскетопрофен і німесулід продемонстрували найменшу частоту розвитку побічних ефектів із боку шлунково-кишкового тракту (Laporte J.R. et al., 2004) (рис. 2).
Рис. 2. Ризик виникнення шлунково-кишкових кровотеч, пов’язаний із прийомом НПЗП
При огляді ефективності різних НПЗП було встановлено, що декскетопрофен викликає достатній рівень аналгезії, що еквівалентний дії інгібіторів ЦОГ‑2 (Hanna M. et al., 2018). Швидкість розвитку його анальгетичного ефекту порівняно з кетопрофеном у 3 рази більша, а порівняно із трамадолом – у 4 рази (Kuemmerle H.P. et al., 1998).
Порівняльний аналіз декскетопрофену й трамадолу для лікування гострого болю у спині встановив, що прийом декскетопрофену (Дексалгін) дозволяв швидше досягти адекватної аналгезії (Соловьова Е.Ю., 2018), а порівняння ефективності застосування декскетопрофену та диклофенаку для лікування поперекового болю показало, що застосування першого препарату сприяє швидшому поверненню до повної фізичної активності й відновленню працездатності (Brzeziński K., 2018). У порівняльному аналізі анальгетичної ефективності кетопрофену та декскетопрофену вказано, що останній має сприятливіший профіль безпеки й ефективності (Nagraba L., 2018). До того ж у систематичному огляді A. Moore (2018), присвяченому застосуванню декскетопрофену для лікування як гострого, так і хронічного болю, зазначено, що він був щонайменше настільки ж ефективним, як й інші НПЗП та комбінація парацетамолу з опіоїдом, але частота відміни декскетопрофену через розвиток несприятливих ефектів була найменшою порівняно з кетопрофеном і трамадолом.
Спікер також звернув увагу на проблему застосування опіоїдних анальгетиків для лікування ХОБ. Змішані агоніст-антагоністи опіоїдних рецепторів, включаючи буторфанол, налбуфін і пентазоцин, не рекомендовані для терапії ХОБ через їхній граничний ефект знеболення; вони з більшою ймовірністю викликають психоміметичні реакції й можуть спровокувати абстинентний синдром, якщо їх призначати пацієнту, який фізично залежить від чистого опіоїдного агоніста (Paice J.A., 2011; Fallon M. et al., 2018).
Отже, при виборі схеми знеболювальної терапії важливо індивідуалізовано обирати НПЗП, враховуючи фізіологічні резерви організму хворого, супутню патологію та інтеракцію лікарських засобів. Декскетопрофен (Дексалгін) продемонстрував сприятливий профіль безпеки й ефективності у клінічних дослідженнях, тому може бути препаратом вибору у пацієнтів із ХБ за відсутності протипоказань.