21 березня, 2024
Новітні тенденції у лікуванні пацієнтів з остеоартритом
За матеріалами Науково-практичної конференції «Всеукраїнський ревматологічний форум – 2023
із міжнародною участю» (25‑27 жовтня 2023 р., Київ, Україна)
Наприкінці жовтня минулого року Всеукраїнська асоціація ревматологів України провела науково-практичну конференцію, до якої було залучено фахівців різних галузей медицини, як-от ревматологія, загальна практика (сімейна медицина), терапія, кардіологія, медицина невідкладних станів, неврологія, функціональна й ультразвукова діагностика. Захід відбувся у змішаному форматі (онлайн / офлайн). До участі в конференції було запрошено не лише вітчизняних спікерів із різних регіонів України, а і закордонних, зокрема з Канади, США та Великої Британії.
Одну з актуальних доповідей щодо доказового ведення пацієнтів з остеоартритом (ОА) у ревматології представив Tom Appleton, директор багатопрофільного спеціалізованого центру остеоартриту в St. Joseph’s Health Care London, доцент кафедри медицини, фізіології та фармакології Західного університету (Лондон, Канада).
У доповіді розглядались питання поточних рекомендацій щодо лікування ОА, нових даних з погляду патофізіології та новітніх підходів терапії. Так, одним із перших запитань, яке поставив спікер перед аудиторію було: «Чи дійсно старіння призводить до ОА?».
Як зазначив Tom Appleton, відповідь на поставлене запитання можна знайти в оновленому дослідженні з вивчення поширеності ОА (Global regional and national burden of osteoarthritis, 2010). Це одне з найбільших досліджень із вивчення ОА, яке було проведено 2010 року в багатьох країнах світу. За отриманими даними, поширеність ОА зростає експоненціально у пацієнтів віком 35‑55 років, а після 60 років – значно зменшується. Такий висновок було зроблено на підставі даних захворювання на ОА, які відстежували у всіх країнах, залучених до цього дослідження. Більшість випадків симптоматичного ОА фіксують в осіб віком 35‑55 років, зокрема через збільшення чинників ризику, які акумулюються в цій віковій групі, проте це не означає, що саме старіння призводить до ОА (Cross et al., 2014).
Старіння – це фізіологічний процес, який супроводжується порушеннями структури та функції багатьох органів і систем людини. Коли йдеться про ефекти «старіння суглобів», то насамперед акцент робиться на змінах в гомеостазі, а саме на таких процеси, як: атрофія тканин, тобто стоншення хряща та кістки суглоба; деструкція суглобового хряща внаслідок підвищення активності цитокінів-інтерлейкінів‑1, -6, а також фактора некрозу пухлин і матриксних металопротеїназ. Внаслідок процесу атрофії хряща відбувається те саме, що і зі шкірою, коли людина старіє, вона стає стоншеною. Тобто хрящ, втрачаючи еластичність, стоншується, тріскається, що призводить до його розволокнення. У місцях виразної деструкції виникає запалення з розвитком реактивного синовіту, зумовлюючи клінічні симптоми захворювання. Старіння зменшує резерви органу і в такий спосіб швидше зумовлює ОА (Shane et al., 2010).
Чи можливо запобігти атрофії
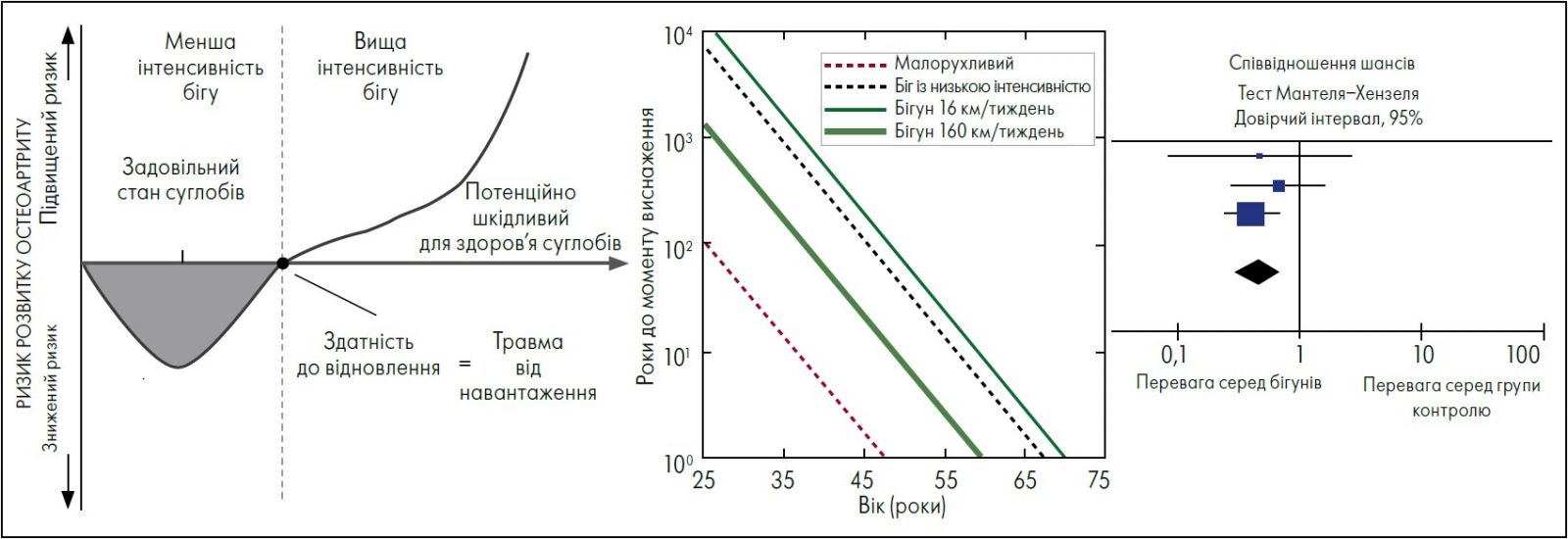
Як відомо, малорухливий спосіб життя не захищає від розвитку ОА. Фізична активність – один із найкращих шляхів, які сприяють захисту суглобів від розвитку ОА. Багато пацієнтів вагаються, чи варто займатись спортом, чи безпечно це. Таке питання ставлять пацієнти, тому що їм боляче, коли вони почитають виконувати вправи (звичайний симптом ОА). Проте фізична активність, зокрема помірний біг, навпаки, покращує стан суглобів. Поступове збільшення рівня бігового навантаження сприяє корисним адаптивним змінам колінних хрящів і має хондропротективний ефект.
Помірний біг зумовлює збільшення товщини хряща і вмісту в ньому корисних речовин (глікозаміногліканів). Біг низької інтенсивності захищає від розвитку ОА, але за інтенсивнішого і тривалішого впливу, особливо за високої його інтенсивності чи тривалості (довгі дистанції) може, навпаки, збільшити ризик розвитку ОА. Сидячий спосіб життя призводить до розвитку ОА у віці 45-55 років. Статичне навантаження, як-от стояння на місці або довге сидіння, може стати проблемою для постачання до хрящів поживних речовин. Як відомо, за помірної фізичної активності людина може в середньому дожити до 70 років без розвитку ОА. Зокрема, за тривалого або екстремального бігу пацієнти захищені краще, ніж ті, хто веде сидячий спосіб життя, проте не на стільки, як люди, які бігають помірно (рис. 1). Циклічні вправи покращують структуру і склад хряща, що допомагає підвищити навантажувальну здатність, тож пацієнти з ОА мають бути активними (Gessel et al., 2019).
Рис. 1. Вплив бігу різної інтенсивності на наслідки остеоартриту
Адаптовано за L.M. Gessel et al., 2019; R.G. Timmins et al., 2016.
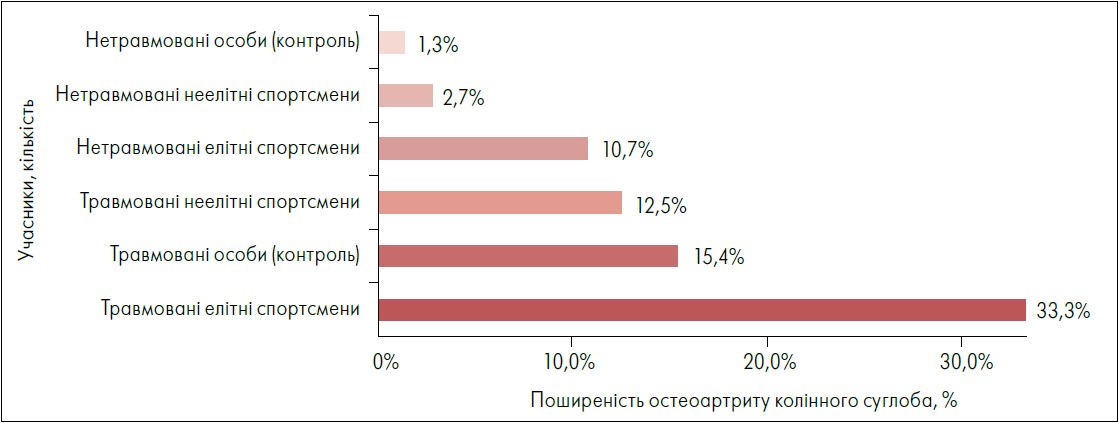
Необхідно підібрати рекомендації стосовно фізичного навантаження для пацієнтів з ОА, щоб вони могли його виконувати з комфортом. Головне – уникати травм. Люди, які мали в минулому різні захворювання суглобів, важкі травми, операції на суглобах та інші особливості, мають підвищений ризик розвитку ОА. Так, ушкодження тканин колінного суглоба, як-от розтягнення передньої хрестоподібної зв’язки чи пошкодження меніска, збільшує ризик розвитку ОА до 33% (рис. 2) (Driban et al., 2017). Отже, слід уникати травм, але при цьому залишатися активними.
Рис. 2. Вплив травмування на ризик остеоартриту
Адаптовано за J.B. Driban et al., 2017.
Лікування та профілактика ОА
Рекомендації американського коледжу ревматології (АСR, 2019) щодо терапії ОА сфокусовані на питаннях лікування або профілактики ОА. Підтримувальна терапія є дуже важливою складовою, це особливо важливо в контексті ОА.
Особи з ОА мають контролювати та підтримувати стан своїх суглобів, зокрема завдяки фізичній активності, як-от Тай-Чі (плавні рухи тіла в комбінації з правильним диханням для досягнення внутрішньої гармонії та підвищення фізичної активності).
Відомо, що показники високого індексу маси тіла корелюють і з підвищенням ризику розвитку ОА. У Канаді близько 28% населення має ожиріння, і цей показник збільшується вже протягом 15 років (OECD, 2018). Така тенденція спостерігається і в інших країнах Європи та всього світу. Ожиріння – це не лише проблема з масою тіла! Як зазначають дослідники, ризик розвитку ОА верхніх кінцівок на 30‑40% вищий у пацієнтів з ожирінням, оскільки надмірна вага збільшує навантаження на великі суглоби. Тому це не тільки питання маси тіла, це і проблема зміни метаболізму (Visser et al., 2014). Перевантаження нутрієнтами чинить негативний вплив на гомеостаз суглоба, зумовлюючи в такий спосіб клітинний стрес, що, своєю чергою, збільшує ризик ОА.
Схожа картина спостерігається в осіб і за артеріальної гіпертензією (АГ), що також збільшує ризик розвитку ОА. За результатами рентгенологічного дослідження, ознаки ОА колінного суглоба вищі в тих осіб з АГ. Терапія АГ є важливим аспектом з погляду лікування ОА. Ефект таких заходів може бути значно кращим, якщо запобігати чинникам ризику, досягаючи цільового рівня артеріального тиску 140/90 мм рт. ст. (в осіб без діабету) і 130/80 мм рт. ст. (за діабету) (Lo et al., 2021).
Навіть у разі зменшення маси тіла на 5% виникає клінічно значуще покращення стану суглобів (Riddle et al., 2013). Хоча для більшості пацієнтів підтримувати втрату такого відсотка маси тіла дуже складно. Нині наявні нові опції терапії, що можуть допомогти зменшити масу тіла, як-от агоністи рецептора глюкагоноподібного пептиду‑1 (ГГП‑1). Вони не тільки сприяють зменшенню маси тіла, а й пригнічують запальну реакцію.
За результатами обсерваційного дослідження, пацієнти, які отримували ГГП‑1, мали нижчі показники болю, менше потребували внутрішньо суглобових ін’єкцій та ендопротезувань (Drucker, 2016).
Пошкодження хряща при ОА
ОА – це дегенеративне захворювання суглобів, за якого відбувається ураження хрящової тканини на поверхнях кісток суглобів, із наступним ушкодженням усіх тканин, що його утворюють (кісток, зв’язкового апарату, синовіальної оболонки) та поступово призводить до незворотних змін. Синовіальні макрофаги чинять вплив на хронічне запалення разом із фібробластами.
І це важливо для того, щоб підтримувати оксигенацію та надходження нутрієнтів до суглоба. Суглоби – це не лише хрящова структура, це такі ж органи, як серце або нирки. Тож ОА це не про хворобу зношення, це про недостатність, так само як і у випадку серцевої або ниркової.
Старіння і фізична активність
На метаболічний стрес можна впливати фармакологічно, застосовуючи традиційні методи зменшення маси тіла і аномального механічного стресу.
Ці чинники, як зазначають дослідники, можуть допомогти знизити клітинний стрес, підтримати гомеостаз, відновити функцію органа і внаслідок цього зменшити дисфункцію та недостатність суглобів при ОА (Vincent et al., 2013).
Деформація суглобів призводить до аномальної зміненої біомеханіки. За варусної деформації колінного суглоба навантаження відбувається через медіальну частину суглоба, що, своєю чергою, збільшує порогове навантаження, ніж це було б за фізіологічних умов. Виникає порочне коло дегенерації, яке збільшує звуження суглобової щілини, а також кут варусної деформації та медіальне навантаження (Sharma et al., 2001).
Подолання прогресування ОА
Щоб подолати ланцюг патологічних змін у суглобі, необхідно насамперед зменшити вплив біомеханічних чинників, а також за допомогою супресії хронічного запалення уповільнити прогресування розвитку ОА. Запалення, яке триває, може викликати прогресування ОА.
Гостра запальна фаза ОА має припинитися після травматизації, проте у багатьох пацієнтів розвивається хронічне запалення. Вроджена імунна система є основним медіатором ОА, і аномальний стрес, який навантажує хрящ, збільшує продукцію хемокінів і цитокінів, зумовлюючи в такий спосіб хронічне або механічне запалення (Nedunchezhiyan et al., 2022).
За результатами дослідження біопсії синовіальної тканини було встановлено, що через варусну деформацію відбувається надлишкове навантаження на коліно, що, своєю чергою, призводить до розвитку запалення, зниження васкуляризації та набряку навколо судин синовіальної тканини. Аномальне біомеханічне навантаження пов’язане зі збільшенням перисудинного набряку в синовіальній тканині (Philpott et al., 2022).
Лікування деформації
Американська колегія ревматологів (АСR, 2019) рекомендує допоміжні засоби для ходьби (ортези), проте є й інші опції, більш екстремальні, зокрема висока великогомілкова остеотомія. Пацієнти, які мають три або більше градусів варусної деформації, можуть скоригувати її за допомогою оперативного втручання. Коригувальну остеотомію виконують під суглобовою поверхнею великогомілкової кістки, зберігаючи суглоб. Зокрема, встановлюють відповідне фіксування, що сповільнює прогресування патології, зменшує біль і покращує функцію суглоба (Frykberg et al., 2015).
Втамування болю у пацієнтів з ОА
Лікування ОА – одне з найскладніших завдань. За результатами великих метааналізів, ацетамінофен має незначний ефект у хворих на ОА. Пацієнти з хронічною хворобою нирок, серцевою недостатністю і шлунково-кишковою кровотечею в анамнезі не в змозі приймати високі дози нестероїдних протизапальних препаратів (НПЗП), що мають протизапальну, аналгезивну, жарознижувальну й антиагрегантну дії (da Costa et al., 2017). Одним із препаратів, який недостатньо нині використовують у клінічній практиці, попри велику кількість клінічних досліджень, є дулоксетин, або інгібітор зворотного захоплення серотоніну і норадреналіну, що має доведену перевагу щодо втамування болю.
Проте досі панує міф, що дулоксетин чинить вплив на настрій, хоча, за даними метааналізу, основний ефект дії цього препарату спрямований на зменшення больових відчуттів і практично не має впливу на депресію в осіб із ОА (Osani et al., 2019). Цей препарат краще призначати пацієнтам із постійним болем або тим, хто має підвищену чутливість до болю (АСR, 2019). Як зазначають дослідники, внутрішньосуглобові ін’єкції кортикостероїдів не дають значного зменшення болю в суглобі, що було продемонстровано у великих рандомізованих клінічних дослідженнях (Ayhan et al., 2014).
За використання внутрішньо суглобових кортикостероїдів виникає мікроскопічне стоншення хряща суглоба. Експерти (АСR, 2019) рекомендують внутрішньосуглобові введення кортикостероїдів через те, що вони мають загалом безпечний профіль, тому це стоншення відіграє досить незначну роль. Щодо внутрішньосуглобової ін’єкції гіалуронової кислоти, то такої рекомендації немає у поточних настановах щодо ведення пацієнтів з ОА, зокрема через низький ефект такої маніпуляції, високу вартість і збільшення ризиків небажаних наслідків (АСR, 2019).
Чинник росту фібробластів, які відіграють значну роль у регенерації тканин, може мати позитивний вплив на товщину хряща. Результати рандомізованого клінічного дослідження частоти дозування спріферміну, який застосовували для стимуляції хондроцитів (основної клітини хрящової тканини), підтвердили позитивний клінічний ефект щодо збільшення товщини хряща за даними МРТ (Hochberg et al., 2019).
Висновки
Підсумовуючи, Tom Appleton зазначив, що нині лікування пацієнтів із ОА не є таким безуспішним, як це було 30‑40 років тому. Втім, лише до 10% хворих на ОА отримують доказове та цільове лікування. Сьогодні лікар має у своєму арсеналі цілий комплекс нефармакологічних, фармакологічних і, зрештою, хірургічних методів впливу на це захворювання.
Найважливіше – це максимально рання діагностика, своєчасне призначення відповідних терапевтичних заходів, зважаючи на супутні патології. Також необхідно звертати увагу пацієнта на модифікацію чинників ризику ОА, акцентуючи на перевагах фізичної активності та намаганні уникнення травм у цій популяції (Musumeci et al., 2015).
Підготувала Світлана Самсоненко