28 жовтня, 2024
Призначення вітаміну D пацієнтам різних групп для зменшення його дефіциту
Вітамін D як посередник у регуляції скелетного і кальцієво-фосфатного метаболізму відіграє важливу роль у взаємодії та збереженні здоров’я м’язів і кісток, а також у профілактиці аліментарного рахіту, остеомаляції та остеопорозу. Експресія рецепторів до вітаміну D (VDR, vitamin D receptors) у клітинах людини свідчить про набагато ширший спектр позаскелетного впливу вітаміну D на загальний стан здоров’я [1]. Вплив вітаміну D на різні органи і тканини пов’язаний із наявністю VDR у кожній тканині та клітині організму, у тому числі в імунних клітинах, шкірі, мозку, статевих залозах, шлунку, серці та підшлунковій залозі. Тому дефіцит вітаміну D може негативно вплинути на функцію цих органів і систем. Мета цього дослідження полягала у зменшенні поширеності дефіциту вітаміну D у зазначених групах пацієнтів, пропонуючи періодичне застосування вітаміну D, переважно в дозі 7000 і 30 000 МО, що відповідає кількості днів у тижні і місяці. Стаття мала на меті зробити свій внесок у загальні зусилля в подоланні дефіциту вітаміну D.
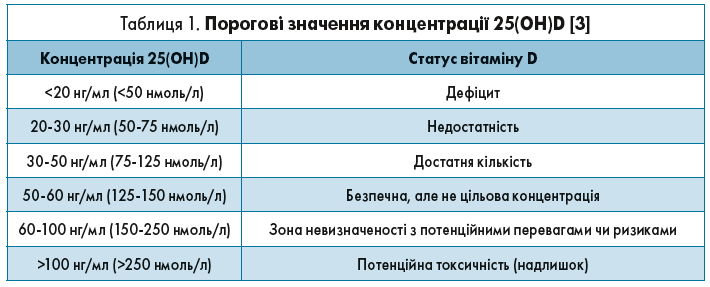
Зниження концентрації 25-гідроксивітаміну D, тобто 25(OH)D – основного фактора, що визначає статус вітаміну D, пов’язане з численними хронічними захворюваннями. Так, було продемонстровано, що низькі концентрації 25(OH)D (табл. 1) пов’язані або принаймні корелюють із ризиком розвитку раку, синдрому мальабсорбції, остеопорозу та інших захворювань і ускладнень, що характеризуються порушенням кісткового метаболізму, а також аутоімунних, ендокринних захворювань і алергії [2].
Висока поширеність дефіциту вітаміну D в усьому світі потребує конкретних дій для поліпшення цієї ситуації [1]. Загальний скринінг на дефіцит вітаміну D не є рекомендованим, проте визначати вміст 25(OH)D пропонують у певних групах ризику, схильних до дефіциту вітаміну D, щоб знайти оптимальний режим дозування та забезпечення його достатньої кількості. Визначення рівня 25(OH)D є доцільним для:
- осіб із надмірною вагою або ожирінням;
- пацієнтів, які упродовж тривалого часу застосовують препарати, що впливають на метаболізм вітаміну D (наприклад, протисудомні, глюкокортикоїди [ГК]);
- пацієнтів із синдромом мальабсорбції (наприклад, муковісцидоз, запальні захворювання кишечнику, баріатрична хірургія, променевий ентерит);
- пацієнтів із печінковою недостатністю, хронічною хворобою нирок;
- пацієнтів з остеомаляцією, хронічним болем опорно-рухового апарату;
- хворих на гіперпаратиреоз, аутоімунні захворювання (наприклад, розсіяний склероз, ревматоїдний артрит);
людей похилого віку (>65 років), особливо з падіннями або нетравматичними переломами (остеопороз) в анамнезі;
пацієнтів із розладами, що супроводжуються утворенням гранульом (наприклад, саркоїдоз, туберкульоз); - осіб із хронічними інфекціями;
- людей з темною пігментацією шкіри [1].
Методи
Добавки вітаміну D у загальній популяції
Періодичне застосування. Завдяки ліпофільній природі вітаміну D щотижневий і щомісячний прийом вітаміну D3 у дозі, еквівалентній дозі 1000 МО/добу, забезпечує однакові профілі ефективності й безпеки [4]. Через 2-місячний період піврозпаду вітаміну D його щоденне застосування не є необхідним, тоді як деякі пацієнти можуть віддати перевагу періодичному прийому добавок (наприклад, щотижня, щомісяця) [5].
Результати рандомізованого клінічного дослідження (РКД), в якому порівнювали ефективність щоденного, щотижневого та щомісячного прийому однакової кумулятивної дози вітаміну D3 (еквівалент 1500 МО/добу), показали, що середні концентрації 25(OH)D впродовж 2-місячного періоду спостереження були ідентичними [6].
Інше дослідження, метою якого було порівняння різних схем дозування вітаміну D (1000 МО щодня, 7000 МО щотижня, 30 000 МО щомісяця), показало однакову ефективність і безпеку для дорослих із низьким рівнем 25(OH)D <20 нг/мл. Підвищення концентрації 25(OH)D у цих групах виявилося подібним [7].
Консенсусна заява експертів Центральної і Східної Європи наголошує на важливості уникання регулярного прийому надзвичайно високих доз вітаміну D, наприклад 50 000 МО [3]. Замість цього можна розглянути періодичне щотижневе або щомісячне застосування препарату, оскільки це може поліпшити прихильність пацієнта [3]. Наприклад, у дослідженні Rothen та співавт. прихильність була значно вищою при щомісячному, а не щотижневому прийомі вітаміну D. Крім того, учасники віддавали перевагу щомісячному пероральному прийому вітаміну D більш частим (щотижневим) прийомам [8]. Для спрощення та, імовірно, підвищення комплаєнсу, рекомендовані добові дози вітаміну D для загальної популяції були перераховані на еквівалентні тижневі або місячні дози (табл. 2) [1].
Дефіцит вітаміну D і його прийом у вищих дозах у пацієнтів із груп ризику
Остеопороз, індукований глюкокортикоїдами
Медикаментозний остеопороз є поширеною формою вторинного остеопорозу, водночас ГК є ключовим компонентом пригнічення імунітету та протизапального лікування таких станів, як артрит [17]. Вважається, що приблизно у 40% пацієнтів, які отримують тривалу терапію ГК, в якийсь момент трапляються переломи. ГК посилюють резорбцію і зменшують утворення кісткової тканини. Їх тривале застосування передусім пригнічує кісткоутворення. ГК також чинять вплив на гомеостаз кальцію, функцію паращитоподібних залоз і метаболізм вітаміну D, опосередковано впливаючи на кістки. Крім того, ГК зумовлюють втрату м’язової маси, тим самим збільшуючи ризик падінь і переломів [17].
Продемонстровано зв’язок між використанням ГК і дефіцитом 25(OH)D: статистично значуще більший відсоток споживачів ГК мали концентрацію 25(OH)D <10 нг/мл, проти тих, хто не вживав стероїди [18].
Оскільки хронічне надлишкове застовування ГК може вплинути на метаболізм вітаміну D, було встановлено, що добавки вітаміну D є ще важливішими у цих випадках. Резистентність до вітаміну D потребує більших доз 25(OH)D для досягнення концентрації 32 нг/мл, однак щоденного прийому вітаміну D у дозі 2000 МО часто є достатньо для досягнення і підтримки оптимальних концентрацій [19].
Ендокринні і метаболічні захворювання: цукровий діабет 1 і 2 типу, метаболічний синдром, гіпо- і гіперпаратиреоз тощо
Було встановлено, що кальцитріол, активна форма вітаміну D, чинить вплив на β-клітини підшлункової залози, на додачу до його ефекту на секрецію інсуліну.
Однією з причин зв’язку дефіциту вітаміну D із резистентністю до інсуліну є наявність у клітинах підшлункової залози VDR і ферменту 1-гідроксилази, вирішального для синтезу кальцитріолу. Численні дослідження задокументували можливий зв’язок між дефіцитом вітаміну D і функцією клітин підшлункової залози, в яких дефіцит вітаміну D призводив до предіабету і навіть діабету [20].
У перехресному дослідженні, проведеному Utmani та співавт. за участю 174 пацієнтів, було виявлено, що особи з метаболічним синдромом мали значно нижчі середні сироваткові рівні 25(OH)D у порівнянні з пацієнтами без цього синдрому [21]. Дослідники дійшли висновку, що низька концентрація вітаміну D пов’язана зі зниженою чутливістю до інсуліну, підвищеною резистентністю до інсуліну (ІР) і високим рівнем глюкози у крові натщесерце [20].
Результати метааналізу, проведеного Taheriniya та співавт., виявили значущу кореляцію між низькими концентраціями 25(OH)D та аутоімунними захворюваннями щитоподібної залози (ЩЗ), тиреоїдитом Хашимото та гіпотиреозом. Було зроблено висновок, що дефіцит вітаміну D дуже поширений при ендокринних захворюваннях і його добавки можуть мати численні корисні ефекти [22].
У великому РКД, в якому взяли участь пацієнти з предіабетом із високим ризиком прогресування до цукрового діабету (ЦД) 2 типу, у групі прийому вітаміну D у дозі 4000 МО/добу спостерігали тенденцію, хоча й не статистично значущу, до повільнішого прогресування до ЦД 2 типу порівняно з групою плацебо. Проте ретроспективний аналіз пацієнтів без ожиріння, тяжкого початкового дефіциту вітаміну D і відмінної прихильності до лікування вітаміном D виявив значний ефект у зменшенні прогресування стану до ЦД 2 типу [23].
Метааналіз досліджень за участю 1722 жінок виявив, що прийом вітаміну D у дозі >2000 МО/добу знижує частоту гестаційного ЦД (ГЦД) у порівнянні з меншими дозами (≤2000 МО/добу) [24].
До того ж у РКД досліджували вплив добавок вітаміну D на маркери запалення в пацієнтів без ожиріння з ЦД 2 типу. Дослідження продемонструвало, що прийом холекальциферолу в дозі 30 000 МО на тиждень упродовж 6 міс сприяв підвищенню концентрації 25(OH)D і зниженню рівнів певних маркерів запалення порівняно з групою плацебо [25].
У пацієнтів з ендокринними захворюваннями, такими як первинний гіперпаратиреоз, дослідження показали, що додавання вітаміну D у дозі до 2800 МО/добу є безпечним і пов’язане зі зниженням рівня паратгормону без впливу на концентрації кальцію чи креатиніну [26].
Ожиріння
Було розглянуто низку потенційних патофізіологічних механізмів для трактування зв’язку між вітаміном D, його дефіцитом і ожирінням; проблема широко визнана і підтверджена медичними даними. Жирова тканина в організмі людини визначається як депо для вітаміну D. У разі його надлишку кінетика вітаміну між депо і циркуляцією може змінитися. Крім того, люди з ожирінням частіше обмежують свою фізичну активність на свіжому повітрі, уникають впливу сонячного світла, схильні до дієти з низьким умістом вітаміну D і мають порушення VDR і гідроксилювання в жировій тканині [19]. Вважається, що особи із зайвою вагою та ожирінням більш стійкі до добавок вітаміну D у порівнянні з худорлявими людьми, оскільки, як продемонстрували декілька досліджень, у пацієнтів, що страждають на ожиріння, концентрації 25(OH)D у сироватці приблизно на 15,2 нг/мл (38 нмоль/л) нижчі, а в дітей з ожирінням спостерігають зниження циркулюючих рівнів на 45% після введення ідентичних доз вітаміну D [19].
В огляді Bleizgys (2021) рекомендовано пацієнтам із групи ризику з дефіцитом вітаміну D, особливо особам з ожирінням та синдромом мальабсорбції, збільшити дозу вітаміну D удвічі або іноді навіть утричі, тим самим вказуючи, що вітамін D у дозі до 10 000 МО/добу вважається безпечним для переважної більшості пацієнтів [27]. Те саме було запропоновано в рекомендаціях для Польщі на 2018 та 2023 роки [1, 28].
Безпека дуже високих доз
Важливо визнати, що використання вищих доз вітаміну D несе в собі потенційні ризики, хоча й рідкісні, побічних ефектів, пов’язаних із надмірним прийомом добавок. Ці побічні ефекти загалом виникають унаслідок розвитку гіперкальціємії та гіперкальціурії. Хоча явна гіперкальціємія є доволі рідкісним явищем, результати окремих досліджень показали, що щоденне споживання вітаміну D у дозі >4000 МО може поставити під загрозу стан кісток і підвищити ризик падінь. Крім того, одночасне вживання вітаміну D і кальцію асоціювалося з підвищеним ризиком утворення каменів у нирках, принаймні без належної гідратації організму. Отже, важливо зазначити, що добавки вітаміну D у дозах, які перевищують рекомендовану добову норму, не можна розглядати як нешкідливе втручання [18].
У Польщі, згідно з оновленими Рекомендаціями щодо запобігання та лікування дефіциту вітаміну D (2023), як верхню межу добового споживання холекальциферолу для профілактики дефіциту вітаміну D у дорослих (>19 років) із нормальною вагою рекомендовано дозу 4000 МО/добу, а для тих, хто має надлишкову вагу або ожиріння, – 10 000 МО/добу [1]. Крім того, інтоксикація вітаміном D зазвичай спостерігалася в осіб, які вирішили без призначення лікаря приймати дуже великі дози (наприклад, 50 000-100 000 МО/добу) вітаміну D впродовж від кількох місяців до кількох років [50, 51].
Обговорення
Дефіцит вітаміну D є вкрай поширеним як у загальній популяції, так і в групах ризику, а саме в пацієнтів, що приймають ГК, мають проблеми з опорно-руховим апаратом, системні захворювання сполучної тканини, ендокринні та метаболічні хвороби, синдром мальабсорбції, ожиріння, хронічну хворобу нирок, онкопатологію, імунодефіцит і навіть захворювання центральної нервової системи [1]. Декілька досліджень довели переваги для різних груп ризику добавок вітаміну D, які часто призначають у вищих дозах, у порівнянні з рекомендаціями для загальної популяції. Додавання вітаміну D поліпшує стан опорно-рухового апарату шляхом підвищення мінеральної щільності кісткової тканини і зниження ризику остеопорозу.
Вітамін D також відіграє важливу роль у запобіганні аутоімунним захворюванням і болю, лікуванні остеопорозу, індукованого ГК, і зниженні активності паратгормону, що супроводжується позитивним впливом на біль. Крім того, цей вітамін є перспективним у запобіганні прогресуванню предіабету до ЦД 2 типу, він зменшує захворюваність на гестаційний ЦД, а також смертність від раку. Потенційна користь вітаміну D у високих дозах при розладах центральної нервової системи проявляється у вигляді поліпшення балансу при хворобі Паркінсона, зменшення депресії та тривоги, а також позитивного впливу на стабілізацію рухових симптомів у пацієнтів із хворобою Паркінсона. Загалом забезпечення достатнього споживання вітаміну D має вирішальне значення для підтримання оптимального здоров’я в широкому діапазоні умов [2, 12-49].
Лікування дефіциту вітаміну D у здорових пацієнтів (загальна популяція) з призначенням цього вітаміну в дозі до 7000 МО на добу має бути достатнім для підтримання концентрації 25(OH)D упродовж усього року в діапазоні між 40 і 70 нг/мл. У пацієнтів із дефіцитом вітаміну D, які страждають на серйозну патологію, таку як рак, серцеві захворювання, розсіяний склероз, діабет, аутизм тощо, схеми дозування мають бути агресивнішими, ніж у здорових, і достатніми для досягнення та підтримання вищих цілорічних концентрацій 25(OH)D, у діапазоні між 55 і 70 нг/мл. Крім того, вітамін D завжди має бути допоміжним лікуванням у пацієнтів із серйозними захворюваннями, але ніколи не замінювати стандартне [13].
Незважаючи на те що кілька з вищезазначених груп ризику страждають на гіповітаміноз D, наразі немає доступних указівок для клініцистів щодо дозування вітаміну D3 без попереднього дослідження. У рекомендаціях ідеться про визначення рівня 25(OH)D пацієнтам із груп ризику, а якщо це неможливо, треба дотримуватися рекомендацій щодо дозування для загальної популяції [1]. Водночас, через високу поширеність дефіциту вітаміну D в усьому світі та завдяки позитивному впливу вищих доз добавок цього вітаміну у групах ризику, мета полягала в тому, щоб розробити спрощені, легкі для дотримання рекомендації для клініцистів при роботі з дорослими пацієнтами з групи ризику без визначення рівня 25 (OH)D.
У клінічній практиці, за умови добре встановленої кореляції між станом здоров’я пацієнта або факторами ризику і дефіцитом вітаміну D, медичні працівники можуть розглянути можливість призначення добавок вітаміну D без необхідності регулярного моніторингу концентрації 25(OH)D. Такий підхід заснований на розумінні того, що потенційні переваги від вітаміну D щодо конкретного стану здоров’я або факторів ризику переважають необхідність регулярного спостереження. Спрощення було запропоновано з огляду на переваги різних (вищих) доз вітаміну D3 для груп ризику, згаданих у дослідженнях, і рекомендованої найвищої добової дози 4000 МО. Для пацієнтів із групи ризику доза вітаміну D3 становить 2000-4000 МО/добу (або до 30 000 МО щотижня, або до 120 000 МО щомісяця впродовж 3 міс), що також є рекомендованим режимом дозування для здорових осіб похилого віку старше 75 років [1].
Дотримуючися цього підходу, медичні працівники можуть зосередитися на впровадженні науково обґрунтованих утручань, спрямованих на конкретний медичний стан пацієнта або фактори ризику, беручи до уваги добре задокументовану роль вітаміну D у зміцненні здоров’я. Важливо зазначити, що індивідуальні фактори та обставини пацієнта мають бути ретельно оцінені, а клінічна оцінка – керувати процесом прийняття рішення.
Висновки
Висока поширеність дефіциту вітаміну D наголошує на критичній потребі в активному вирішенні цієї проблеми. Попри те що поточні гайдлайни надають рекомендації щодо вітаміну D відповідно до рутинного моніторингу концентрації 25(OH)D, ця стаття надає клініцистам прості поради стосовно дозування вітаміну D навіть за відсутності його рутинного визначення [1]. Такий підхід є особливо корисним для груп ризику, які ще більш сприйнятливі до дефіциту вітаміну D. За допомогою чітких і простих пропозицій щодо дозування вітаміну D (узгоджених із кількістю днів у тижні і місяці) клініцисти мають можливість посприяти загальному зниженню поширеності дефіциту вітаміну D задля громадського здоров’я. Водночас необхідне проведення додаткових досліджень для визначення оптимальних режимів дозування вітаміну D для певних груп ризику, які страждають від дефіциту цього вітаміну.
Список літератури – у редакції.
Реферативний огляд статті Pawel Pludowski, Supplementing Vitamin D in Different Patient Groups to Reduce Deficiency, Nutrients 2023, 15(17), 3725.
Підготувала Дарина Павленко
Повну версію дивіться: https://www.mdpi.com/2072-6643/15/17/3725
Тематичний номер «Діабетологія. Тиреоїдологія. Метаболічні розлади» № 3 (67) 2024 р.