17 лютого, 2022
Симпатичний овердрайв спричиняє тяжкий перебіг COVID-19
Автономна (вегетативна) нервова система (АНС) значною мірою визначає перебіг коронавірусної хвороби (COVID-19). Зокрема, дисбаланс АНС може спричиняти притаманний COVID-19 цитокіновий шторм – надмірну запальну відповідь організму, асоційовану з високою смертністю (Goldstein D.S., 2020). Цей дисбаланс передбачає симпатичний овердрайв, тобто надмірне збудження симпатичної нервової системи (СНС) із метою підтримання гомеостазу (Goldstein D.S., 2020; Goldberger J.J. et al., 2019). Показники дисбалансу АНС навіть запропоновано застосовувати для прогнозування тяжкості перебігу COVID-19 (Leitzke M. et al., 2020).
Один із головних наслідків симпатичного овердрайву – це надмірна варіабельність артеріального тиску (АТ). Відомо, що коливання АТ є предиктором несприятливих наслідків різних захворювань. Наприклад, у дослідженнях UK-TIA Aspirin і ASCOT-BPLA варіабельність систолічного АТ між різними візитами до клініки виявилася потужним предиктором інсультів незалежно від середнього рівня систолічного АТ (Rothwell P. M. et al., 2010). В японській популяції осіб із високим ризиком серцево-судинних захворювань варіабельність систолічного АТ між домашніми вимірюваннями в різні дні також асоціювалася з несприятливим прогнозом (Hoshide S. et al., 2018).
Зв’язок функціональних параметрів дихальної системи з варіабельністю АТ неодноразово підтверджувався. Зокрема, в дослідженні Japan Morning Surge-Home Blood Pressure Study менша життєва ємність легень асоціювалася зі збільшеною варіабельністю АТ в осіб з артеріальною гіпертензією – АГ (Imaizumi Y. et al., 2018), а в дослідженні CARDIA знижена максимальна життєва ємність легень у молодих дорослих – незалежний чинник ризику підвищеної варіабельності АТ надалі (Tedla Y. G. et al., 2018).
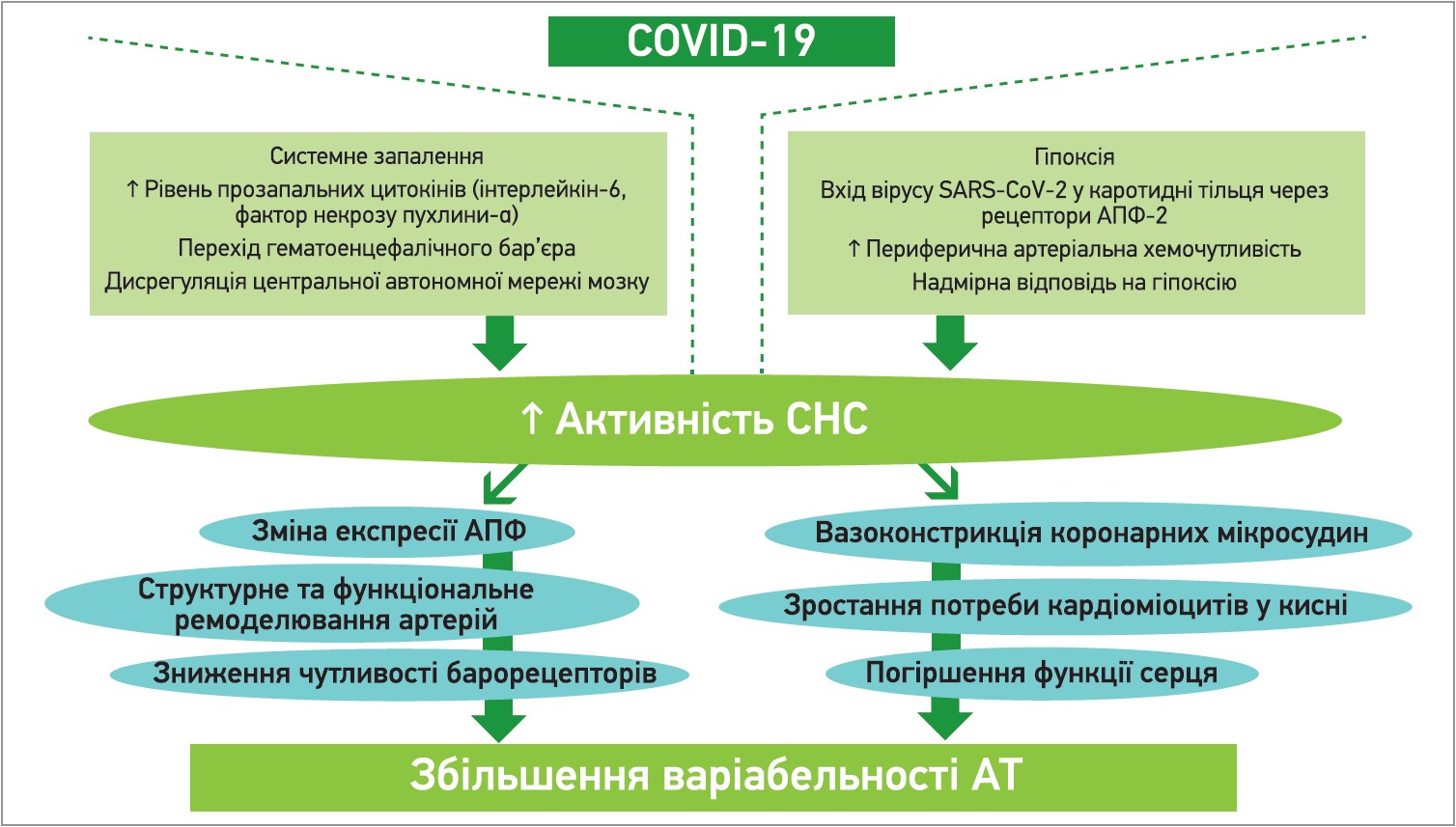
Хоча причини надмірної варіабельності АТ досі обговорюються в наукових колах, важливим тригером цього стану вважається гіперактивність СНС (Mancia G. et al., 1997). Вірус SARS-CoV‑2 запускає надмірну імунну реакцію, що зумовлює поліорганну недостатність унаслідок цитокінового шторму. Останній передбачає вивільнення значної кількості прозапальних цитокінів, у т. ч. інтерлейкіну‑6 і фактора некрозу пухлини-α (Channappanavar R., Perlman S., 2017). Ці медіатори здатні проникати крізь гематоенцефалічний бар’єр, посилюючи активацію СНС за рахунок дисрегуляції центральної автономної мережі (Goldstein D. S., 2020; Pongratz G., Straub R. H., 2014; Nagai M. et al., 2021). Гіперактивація СНС і в спокійному, і в реактивному стані може мати виснажливий вплив на різні фізіологічні системи, погіршуючи скоротливу здатність серця, порушуючи функцію судин і зменшуючи кровоток під час фізичних навантажень (Moreira H. G. et al., 2017; Thijssen D. H. et al., 2006; Stuckless T. J., Pyke K. E., 2015).
Відомо, що симпатичний овердрайв асоціюється з гіпоксичним станом і підвищенням периферичної хемочутливості (Paton J. F. et al., 2013). Аналогічно хронічне обструктивне захворювання легень підвищує активацію СНС переважно за рахунок хронічної гіпоксії, яка посилює периферичну хемочутливу відповідь (Rey S. et al., 2004). Головними периферичними хеморецепторами є каротидні тільця, котрі вважаються однією з точок проникнення до організму вірусу SARS-CoV‑2, оскільки їхні клітини експресують рецептор ангіотензинперетворювального ферменту‑2 – АПФ‑2 (Porzionato A. et al., 2020). Саме тому підвищена периферична хемочутливість і рефлекторна надмірна активація СНС (симпатичний овердрайв) можуть асоціюватися з підвищеною варіабельністю АТ у пацієнтів із тяжким перебігом COVID‑19 (Li F.-K. et al., 2021).
За даними Банку біологічних даних Великої Британії (United Kingdom Biobank), у тих пацієнтів, які померли від COVID‑19, спостерігалися достовірно більша жорсткість артерій і достовірно менший ударний об’єм лівого шлуночка, ніж у тих хворих, які вижили (Raisi-Estabragh Z. et al., 2021). Вважається, що несприятливе структурне та функціональне ремоделювання артерій є наслідком симпатичного овердрайву, дисрегуляції ренін-ангіотензинової системи та змін експресії АПФ‑2 (Saeed S., Mancia G., 2021). Крім того, підвищення активності СНС асоціюється з вазоконстрикцією коронарних мікросудин і зростанням потреби кардіоміоцитів у кисні (Feigl E. O., 1998). Отже, в пацієнтів із COVID‑19 у критично тяжкому стані підвищена жорсткість великих артерій, знижена чутливість барорецепторів і порушення функції серця можуть бути ключовими причинами підвищеної варіабельності АТ (рис. 1).
Рис. 1. Імовірний механізм зв’язку між COVID-19 і варіабельністю АТ
Існують докази, що варіабельність АТ у різні дні має несприятливий вплив на стан госпіталізованих пацієнтів у критично тяжкому стані (Lazzeroni D. et al., 2020). F.-K. Li та співавт. (2021) припустили, що при критичних станах на кшталт COVID‑19 спостерігаються коливання рівня АТ, які підвищують тяжкість гострого захворювання.
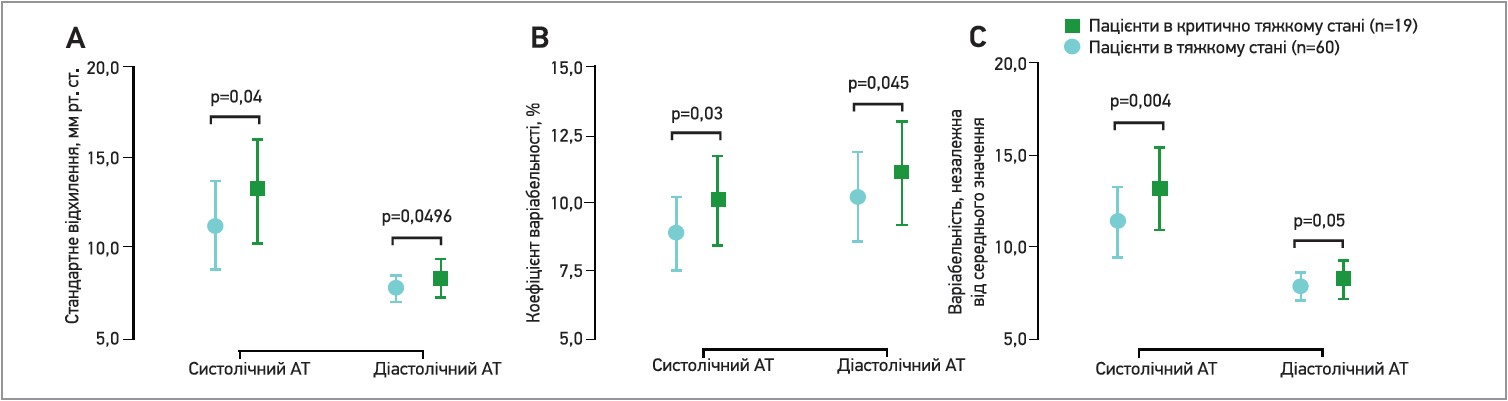
У дослідженні F.-K. Li та співавт. (2021) узяли участь 79 пацієнтів віком >18 років, госпіталізованих із COVID‑19 у тяжкому чи критично тяжкому стані. Незважаючи на однакову частоту вживання антигіпертензивних препаратів (47,4 проти 41,7%) та однаковий середній рівень АТ під час лікування (131,3/75,2 проти 125,4/77,3 мм рт. ст.), у пацієнтів у критично тяжкому стані спостерігалася достовірно більша варіабельність систолічного АТ за такими параметрами, як стандартне відхилення (14,92 проти 10,84 мм рт. ст.), коефіцієнт варіабельності (11,39 проти 8,56%) та варіабельність, незалежна від середнього значення (15,15 проти 10,75) (рис. 2). Аналогічна тенденція спостерігалася і для варіабельності діастолічного АТ.
Рис. 2. Варіабельність АТ за такими параметрами, як стандартне відхилення, коефіцієнт варіабельності та варіабельність, незалежна від середнього значення
Примітка: представлено середні значення для пацієнтів у тяжкому (крапки) та критично тяжкому (квадрати) стані. Дані стандартизовано за віком, статтю, середніми рівнями систолічного та діастолічного АТ і частоти серцевих скорочень, наявністю гіпоксії під час лікування.
Аналіз за допомогою методу логістичної регресії довів, що індекси варіабельності систолічного АТ достовірно асоціювалися з несприятливими клінічними наслідками (р≤0,03). Відповідні відношення ризиків для систолічного АТ становили 3,41 (95% довірчий інтервал (ДІ) 1,20-9,66; р=0,02), 4,09 (95% ДІ 1,14-14,67; р=0,02) та 2,81 (95% ДІ 1,12-7,05; р=0,03) на кожне підвищення стандартного відхилення на 5 мм рт. ст., коефіцієнту варіабельності на 5% і варіабельності незалежної від середнього значення на 5 одиниць. Для діастолічного АТ аналогічні показники становили 3,51 (95% ДІ 0,89-13,82; р=0,07), 2,69 (95% ДІ 0,97-7,52; р=0,06) та 3,38 (95% ДІ 0,87-13,17; р=0,08) відповідно.
Автори дійшли висновку, що в пацієнтів у критично тяжкому стані спостерігається підвищення варіабельності систолічного та діастолічного АТ, яке асоціюється з погіршенням клінічних наслідків. Незалежно від того, чи є підвищена варіабельність АТ показником або чинником ризику тяжкого перебігу COVID‑19, цей параметр доцільно використовувати як важливий біологічний маркер клінічних наслідків хвороби.
Механізм зв’язку підвищеної варіабельності АТ із тяжкістю перебігу та клінічними наслідками COVID‑19 остаточно не з’ясований. Імовірно, підвищена варіабельність є наслідком ушкодження серця та нирок за цієї хвороби. Такі патогенетичні ланки, як системне запалення, порушення взаємодії серця та легень, серцева недостатність, погіршення перфузії нирок, можуть зумовити порушення регуляції АТ і спричинити підвищення його варіабельності, а згодом – остаточні порушення кровообігу, й навпаки: ймовірно, що порушена регуляція АТ, про яку свідчить висока варіабельність, здатна безпосередньо спричиняти несприятливі клінічні наслідки, наприклад шок (Nagai M. et al., 2021). У нещодавньому дослідженні за участю пацієнтів із COVID‑19 і АГ J. H. Nam і співавт. (2021) повідомили, що вища середня варіабельність АТ асоціювалася з вищим ризиком смерті, а також із такими чинниками ризику, як похилий вік, високий уміст С-реактивного білка та маркери ушкодження серця та легень.
Отже, хоча контекст взаємозв’язку між COVID‑19 і варіабельністю АТ остаточно не з’ясований, окрім суворого контролю АТ, може бути потрібно контролювати варіабельність АТ між вимірюваннями в різні дні. Це може запобігти погіршенню стану пацієнтів із COVID‑19 і АГ до критично тяжкого. Із цією метою доцільно застосовувати β-адреноблокатори, зокрема бісопролол (Конкор®). Зменшуючи симпатичний овердрайв, цей препарат здатен знижувати варіабельність АТ і, ймовірно, запобігати ускладненням COVID‑19.
Наразі терапевтам і сімейним лікарям доводиться часто мати справу не лише з гострими формами COVID‑19, а й із посткоронавірусним синдромом (ПКС). За даними M. Stahlberg і співавт. (2021), тахікардію як прояв симпатичного овердрайву відзначають 25-50% пацієнтів мультидисциплінарних клінік, де займаються лікуванням ПКС. Інші автори вказують, що ще через 6 міс після перенесеної коронавірусної інфекції 9% пацієнтів скаржаться на відчуття серцебиття (Huang C. et al., 2021).
M. Stahlberg і співавт. (2021) вважають тахікардію універсальним і простим кількісним маркером тяжкості ПКС, оскільки вона відображає автономну дисфункцію, хронічне запалення, ймовірне ураження міокарда, нейрофізіологічний дистрес, а також є показником загального нездоров’я. Для стабілізації серцевого ритму й усунення тахікардії запропоновано застосовувати низку немедикаментозних і медикаментозних методів, серед яких одну з провідних позицій посідають β-адреноблокатори – засоби, які допомагають ефективно зменшити частоту серцевих скорочень. M. Tay та співавт. (2021) описали клінічний випадок 39-річного пацієнта з COVID‑19 і синусовою тахікардією, в якого призначення бісопрололу в малій дозі (1,25 мг/добу) дало змогу швидко усунути тахікардію та підвищити толерантність до фізичних навантажень. До призначення бісопрололу частота серцевих скорочень цього хворого в спокої утримувалася в межах 100-110 уд./хв, натомість на тлі застосування зазначеного β-адреноблокатора цей показник жодного разу не перевищив 100 уд./хв за всі 40 днів лікування та реабілітації.
Крім тахікардії в постійній формі чи у вигляді нападів, поширеним проявом ПКС є синдром постуральної ортостатичної тахікардії (СПОТ). За визначенням, СПОТ – це патологічний стан, який характеризується стійким підвищенням частоти серцевих скорочень на ≥30 уд./хв упродовж 10 хв перебування у вертикальному положенні за відсутності ортостатичної гіпотензії. СПОТ нерідко асоціюється з болем у грудях, відчуттям серцебиття, непереносимістю фізичних навантажень і перебування у вертикальному положенні, втомлюваністю, шлунково-кишковими розладами, головним болем, розладами сну (O’Sullivan J.S. et al., 2021). Повідомлено, що СПОТ може виникати після гострих вірусних інфекцій, у т. ч. після COVID‑19. У пацієнтів із COVID‑19 описано розлади АНС – так звана дизавтономія (Umapathi T. et al., 2020; Romero-Sanchez C.M. et al., 2020), яка й зумовлює СПОТ у посткоронавірусному періоді. За даними рандомізованого клінічного дослідження K.-H. Jung і співавт. (2018), бісопролол (Конкор®) ефективно усуває СПОТ, забезпечуючи зниження частоти серцевих скорочень, аналогічне пропранололу. Автори також відзначили покращення якості життя пацієнтів зі СПОТ і зменшення вираженості депресії в цього контингенту хворих на тлі прийому бісопрололу.
Висновки
- Гіперактивність симпатичної ланки АНС (симпатичний овердрайв) може виступати причиною тяжкого перебігу гострих форм COVID‑19 і розвитку ПКС.
- Одним із поширених варіантів ПКС виступає тахікардія (в деяких випадках у формі СПОТ). Запропоновано навіть виділяти тахікардитичний фенотип ПКС.
- Для усунення тахікардії, зумовленої симпатичним овердрайвом, успішно застосовується бісопролол (Конкор®).
Підготувала Лариса Стрільчук
UA-CONC-PUB-022022-076