20 липня, 2024
Трансформація педіатричної служби України під впливом воєнних дій: проблеми і перспективи
У рамках науково-практичної конференції з міжнародною участю «Складний пацієнт у практиці педіатра», організатором якої виступила кафедра педіатрії Національного університету охорони здоров’я України імені П.Л. Шупика та кафедра педіатрії післядипломної освіти Національного медичного університету імені О.О. Богомольця, провідні експерти галузі педіатрії та суміжних спеціальностей, які здійснюють менеджмент педіатричних пацієнтів, представили доповіді, присвячені актуальним питанням розвитку педіатричної служби в Україні в умовах війни, що триває, та реформуванню системи охорони здоров’я. Було розглянуто проблеми міграції дитячого населення, кадрового забезпечення педіатричної служби, реорганізації мережі закладів охорони здоров’я, розбудови системи реабілітації та паліативної допомоги дітям.
 У рамках заходу проректор із науково-педагогічної, лікувальної роботи та діяльності університетських клінік НУОЗУ імені П.Л. Шупика, доктор медичних наук, професор Раїса Олександрівна Моісеєнко представила доповідь «Педіатрія: проблеми і перспективи розвитку в Україні».
У рамках заходу проректор із науково-педагогічної, лікувальної роботи та діяльності університетських клінік НУОЗУ імені П.Л. Шупика, доктор медичних наук, професор Раїса Олександрівна Моісеєнко представила доповідь «Педіатрія: проблеми і перспективи розвитку в Україні».
На початок військових дій в Україні нараховувалося близько 7,5 млн дітей. За даними Організації об’єднаних націй (ООН), станом на лютий 2024 р. за кордоном перебувало 6,5 млн біженців з України, з них 6 млн – в Європі. Частка дітей серед біженців знизилася з 51% на початку 2023 р. до 38% у лютому 2024 р. Наразі спостерігають тенденцію небажання значної кількості підлітків повертатися в Україну навіть за умови повернення батьків. Згідно з даними Центру медичної статистики, станом на 01.01.2023 у мережі первинної медико-санітарної допомоги (ПМСД) під наглядом перебувало 6 млн дітей. Однак реальна кількість дітей, що знаходяться на території України, потребує уточнення з огляду на проблеми обліку дітей-біженців.
Актуальність розбудови системи охорони здоров’я в Україні
Реформування та вдосконалення системи охорони здоров’я є одним з найактуальніших завдань для України на сучасному етапі. Це зумовлено низкою чинників, у тому числі збройною агресією російської федерації проти України та пов’язаними з нею руйнуваннями інфраструктури, вимушеним переміщенням значної кількості населення, порушенням економічних зв’язків та соціальним напруженням, що створюють додаткове навантаження на систему охорони здоров’я.
Розбудову системи охорони здоров’я та педіатричної допомоги в Україні планують відповідно до положень Постанови Кабінету міністрів України (КМУ) № 174 від 28 лютого 2023 року «Деякі питання організації спроможної мережі закладів охорони здоров’я», відповідно до якої затверджено основні засади організації спроможної мережі закладів охорони здоров’я. Визначено 5 рівнів закладів: надкластерні, кластерні, загальні, заклади ПМСД та екстреної медичної допомоги.
Надкластерними закладами в педіатричній службі будуть багатопрофільні лікарні обласного рівня та великих міст із відділеннями акушерства, неонатології, хірургії, паліативної та реабілітаційної допомоги дітям. Кластерні заклади (для населення 120-150 тис.) надаватимуть педіатричну і реабілітаційну допомогу. Загальні заклади (для населення >40 тис.) не передбачають педіатричний напрям. Близько 63% таких закладів не увійшли до попереднього переліку спроможної мережі, що створює ризики доступності медичної допомоги для 15 млн населення. Реформування системи потребує постійного моніторингу та корекції з метою збереження доступності педіатричної допомоги.
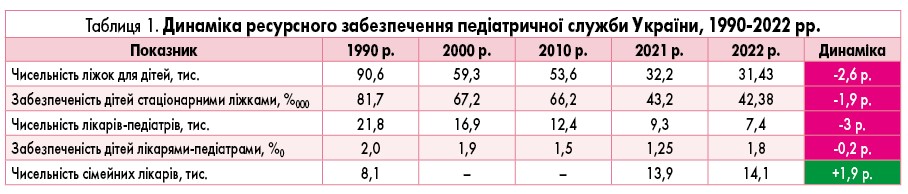
Аналіз динаміки показників організації педіатричної допомоги в Україні свідчить про суттєві зміни, що відбулися в галузі за останні 30 років. Зокрема, з 1990 р. спостерігають зниження майже втричі кількості педіатричних ліжок, що пов’язано з приведенням ліжкового фонду у відповідність до реальних потреб населення та відсутністю надмірного навантаження на педіатричні стаціонари. Водночас забезпеченість дітей стаціонарними ліжками зменшилася вдвічі, що може свідчити про скорочення доступності стаціонарної допомоги для дитячого населення. Особливе занепокоєння викликає чисельність лікарів-педіатрів, яка за період з 1990 р. скоротилася майже втричі. За підсумками 2022 р. в Україні залишалося лише 7,4 тис. педіатрів, при цьому лише за один рік (з 2021 по 2022 р.) їх кількість зменшилася на 2 тис. осіб. Такі темпи скорочення педіатричних кадрів є вкрай несприятливими та можуть негативно вплинути на доступність і якість медичної допомоги дітям (табл. 1).
Забезпеченість дитячого населення сімейними лікарями станом на 2022 р. становила 1,9 на 1000 дітей, що дещо перевищує показник попередніх років. Проте слід зазначити, що у зв’язку з військовими діями та міграційними процесами статистичні дані щодо чисельності й складу дитячого населення потребують уточнення, що ускладнює інтерпретацію показників забезпеченості. Таким чином, негативні тенденції в кадровому забезпеченні педіатричної служби на тлі скорочення ліжкового фонду та невизначеності чисельності дитячого контингенту внаслідок війни створюють ризики для забезпечення належної якості і доступності медичної допомоги дітям в Україні і потребують розробки відповідних заходів з боку системи охорони здоров’я.
Зміни структури дитячої інвалідності і розвиток системи реабілітації та паліативної допомоги в Україні
Міграційні процеси, зумовлені війною, призвели до виїзду за кордон значної кількості дітей, особливо тих, які мають інвалідність. Це вплинуло на зміни в структурі дитячої інвалідності в Україні. Зокрема, зазначають про зменшення частки хвороб нервової системи з одночасним зростанням частки вроджених вад розвитку, психічних розладів та ендокринної патології як причин інвалідності в дітей.
Ці тенденції актуалізують питання розбудови системи медичної реабілітації. Ключовим документом у цій сфері став Закон України «Про реабілітацію у сфері охорони здоров’я», який вніс суттєві зміни до законодавства про охорону здоров’я та визначив нові підходи до організації реабілітаційної допомоги. Положення Закону деталізовані в Постанові КМУ № 1268 від 03.11.2021 «Деякі питання організації реабілітації у сфері охорони здоров’я». Відповідно до цих документів, право на здійснення реабілітації надається чітко визначеному колу фахівців, зокрема лікарям фізичної та реабілітаційної медицини (ФРМ), які працюють у складі мультидисциплінарних реабілітаційних команд (МРК). Надання реабілітаційних послуг за програмою медичних гарантій можливе лише за наявності у закладі охорони здоров’я лікарів ФРМ і МРК.
Іншим напрямом трансформації системи медичної допомоги дітям з інвалідністю є впровадження Міжнародної класифікації функціонування, обмежень життєдіяльності та здоров’я (МКФ) як основи для визначення потреб у реабілітації та оцінки її ефективності. План заходів із впровадження МКФ в Україні був затверджений у 2018 р., а у 2022 р. вперше створено Національний класифікатор обмежень життєдіяльності та здоров’я на основі МКФ. Застосування МКФ передбачає зміщення акцентів із суто медичної на біопсихосоціальну модель інвалідності, яка розглядає обмеження життєдіяльності як результат взаємодії стану здоров’я, функцій організму, активності та участі особи, а також чинників навколишнього середовища.
Суттєвих змін зазнала також сфера надання паліативної допомоги дітям. Зокрема, у 2022 р. оновлено визначення паліативної допомоги, яке тепер охоплює всі захворювання, що загрожують життю, незалежно від їх нозологічної форми. Паліативну допомогу віднесено до основних видів медичної допомоги, її здійснюють безоплатно в рамках програми медичних гарантій як у стаціонарних, так і в амбулаторних умовах. У 2022 р. укладено понад 1100 договорів про надання паліативної допомоги на загальну суму понад 3 млрд грн.
Подальший розвиток системи медичної реабілітації та паліативної допомоги дітям в Україні потребує врахування демографічних змін (зменшення чисельності дитячого та жіночого населення репродуктивного віку), міграції медичних кадрів, збереження етапності надання допомоги, забезпечення її доступності та якості. Важливими кроками є посилення управлінської вертикалі з питань охорони материнства і дитинства, запровадження показників якості роботи лікарів первинної ланки з акцентом на збереження здоров’я матері та дитини.
 Завідувачка кафедри педіатрії НУОЗУ імені П.Л. Шупика, доктор медичних наук, професор Тетяна Вікторівна Марушко разом із завідувачем кафедри педіатрії післядипломної освіти НМУ імені О.О. Богомольця Юрієм Вікторовичем Марушко представили спільну доповідь «Особливості ведення пацієнтів дитячого віку в умовах воєнного часу», в якій висвітлили проблемні питання надання медичної допомоги дітям в умовах воєнного стану в Україні. Зокрема, торкнулися питань впливу війни на здоров’я та життя дітей, організації медичного обслуговування переміщених осіб, забезпечення лікування дітей з орфанними захворюваннями, вакцинації, кадрового забезпечення педіатричної служби, впровадження послуги раннього втручання, змін у медичному законодавстві.
Завідувачка кафедри педіатрії НУОЗУ імені П.Л. Шупика, доктор медичних наук, професор Тетяна Вікторівна Марушко разом із завідувачем кафедри педіатрії післядипломної освіти НМУ імені О.О. Богомольця Юрієм Вікторовичем Марушко представили спільну доповідь «Особливості ведення пацієнтів дитячого віку в умовах воєнного часу», в якій висвітлили проблемні питання надання медичної допомоги дітям в умовах воєнного стану в Україні. Зокрема, торкнулися питань впливу війни на здоров’я та життя дітей, організації медичного обслуговування переміщених осіб, забезпечення лікування дітей з орфанними захворюваннями, вакцинації, кадрового забезпечення педіатричної служби, впровадження послуги раннього втручання, змін у медичному законодавстві.
Повномасштабна збройна агресія російської федерації проти України завдала значної шкоди інфраструктурі країни та здоров’ю населення, особливо дітей як найбільш незахищеної категорії. За даними Офісу Генерального прокурора, на початок 2024 р. щонайменше 1656 дітей постраждали внаслідок війни. Руйнування медичних закладів та інфраструктури через бойові дії ускладнює надання медичної допомоги дітям за місцем проживання. Згідно з доповіддю правозахисників, близько 70% дітей змінили місце проживання через війну, ставши внутрішньо переміщеними особами (ВПО; 2,5 млн) або виїхавши за кордон (2 млн).
Наказами Міністерства охорони здоров’я (МОЗ) України врегульовано окремі питання надання медичної допомоги ВПО в умовах воєнного стану. Зокрема, надавачі первинної медичної допомоги мають забезпечувати облік ВПО, надання їм первинної медичної допомоги, медичної допомоги в разі невідкладних станів та проведення вакцинації. ВПО можуть отримати безоплатно медичні послуги в будь-якому закладі охорони здоров’я без направлення та укладання декларації. Спрощено процедуру встановлення інвалідності, зокрема для дітей ВПО.
Проблеми організації медичної допомоги дітям з орфанними захворюваннями в Україні в умовах воєнного стану
Однією з актуальних проблем охорони здоров’я дитячого населення в Україні є організація надання медичної допомоги дітям з орфанними захворюваннями. Станом на 01.01.2024 у закладах охорони здоров’я під медичним спостереженням перебувало 14 776 дітей з орфанними захворюваннями, у тому числі 502 дитини з числа ВПО. Орфанні захворювання – рідкісні патології, які зустрічаються з частотою не більш ніж 1 випадок на 2000 населення. В Україні затверджено Перелік рідкісних (орфанних) захворювань, який містить 294 нозологічні форми. Лікування орфанних захворювань потребує значних фінансових ресурсів, тому провідна роль у забезпеченні такого лікування належить державі.
У 2022 р. в Україні затверджено мережу референтних центрів з питань орфанних захворювань у Києві, Харкові та Львові. Ці центри здійснюють діагностику й лікування дітей з орфанними захворюваннями за кошти державного бюджету. Зокрема, у Києві на базі Міської клінічної дитячої лікарні № 1 функціонує центр для дітей з орфанними захворюваннями, які проживають у столиці.
Серед орфанних захворювань, що потребують дороговартісного лікування за державні кошти, – первинна легенева гіпертензія, ювенільний ревматоїдний артрит (384 дитини у Києві, з них 126 отримують імунобіологічну терапію), муковісцидоз, мукополісахаридози, фенілкетонурія, хвороба Гоше (68 пацієнтів в Україні), тирозинемія та ін.
Суттєвою проблемою залишається брак достовірної інформації щодо реальної потреби цієї категорії пацієнтів у лікарських засобах та спеціальному харчуванні, що зумовлено недосконалістю обміну інформацією та відсутністю єдиного національного реєстру пацієнтів з орфанними захворюваннями. Важливу роль у вирішенні проблем дітей з орфанними захворюваннями відіграють пацієнтські організації, зокрема Всеукраїнська громадська організація «Орфанні захворювання України», які здійснюють інформаційну, психологічну та адвокаційну підтримку пацієнтів та їхніх родин.
Стаття 24 Конвенції ООН про права дитини гарантує право дитини на користування найбільш досконалими послугами системи охорони здоров’я та засобами лікування хвороб і відновлення здоров’я. В умовах воєнного стану в Україні дотримання цього права має бути пріоритетом діяльності закладів охорони здоров’я.
Програма медичних гарантій на 2023 р. охоплювала 44 пакети медичних послуг, у тому числі первинну і спеціалізовану медичну допомогу, екстрену, паліативну допомогу та медичну реабілітацію як для дорослих, так і для дітей. З 2023 р. запроваджено два нові пакети послуг для дітей – лікування методом трансплантації органів та гемопоетичних стовбурових клітин. Водночас окремого пакету послуг для дітей, які отримали поранення, контузії або каліцтва внаслідок воєнних дій, програмою не передбачено.
Отже, воєнний стан створює значні виклики для організації медичного обслуговування дитячого населення в Україні. Необхідні спільні зусилля для подолання існуючих проблем та забезпечення доступу дітей до якісної медичної допомоги в умовах війни.
 Професор Олександр Костянтинович Дуда в рамках доповіді «Хвороби Х»: що нас може очікувати в майбутньому?» підняв актуальну тему сьогодення, а саме проблему потенційних пандемій інфекційних захворювань, які можуть становити серйозну загрозу для людства в майбутньому. В рамках доповіді професором були проаналізовані передумови виникнення та можливі наслідки пандемії «хвороби X», а також стратегії протидії та профілактики.
Професор Олександр Костянтинович Дуда в рамках доповіді «Хвороби Х»: що нас може очікувати в майбутньому?» підняв актуальну тему сьогодення, а саме проблему потенційних пандемій інфекційних захворювань, які можуть становити серйозну загрозу для людства в майбутньому. В рамках доповіді професором були проаналізовані передумови виникнення та можливі наслідки пандемії «хвороби X», а також стратегії протидії та профілактики.
Термін «хвороба X» був уведений Всесвітньою організацією охорони здоров’я (ВООЗ) для позначення потенційного інфекційного захворювання, спричиненого невідомим патогеном, який може призвести до виникнення пандемії. Історично цей термін застосовували до спалахів тяжких інфекцій з невстановленою етіологією, зокрема під час епідемії лихоманки Ебола в Західній Африці у 2014-2016 рр.
ВООЗ визначила перелік інфекційних захворювань, які розглядають як імовірні причини майбутніх пандемій і які входять до списку пріоритетних патогенів для досліджень та розробки медичних контрзаходів. Цей перелік охоплює COVID‑19, пташиний грип, геморагічні лихоманки (Ебола, Марбург, Ласса, Крим-Конго), коронавірусні інфекції (MERS, SARS) та ін. (табл. 2). Найбільшу загрозу становлять зоонозні РНК-вмісні віруси, для яких характерна висока мінливість, можливість міжвидової передачі та швидкої адаптації до нових хазяїв.
|
Таблиця 2. Перелік інфекційних захворювань відповідно до ВООЗ |
|
Пандемія COVID‑19 може розглядатися як модель «хвороби X». За офіційними даними ВООЗ, станом на 10 березня 2023 р. у світі зареєстровано понад 6,9 млн підтверджених смертей від COVID‑19. Водночас, за оцінками експертів, реальна кількість смертей з урахуванням надлишкової смертності може становити від 18,2 до 33,5 млн. Ймовірно, масштаби та наслідки нової пандемії, спричиненої «хворобою X», можуть перевершити досвід COVID‑19.
Значну загрозу становлять пандемії в умовах війни. Під час збройних конфліктів існує ризик навмисного використання біологічної зброї, руйнування інфраструктури охорони здоров’я та підвищення ризику поширення інфекцій. Під час російсько-української війни були зареєстровані факти застосування нейротоксичних речовин та повідомляли про загрозу застосування біологічної зброї.
Кліматичні зміни й антропогенний вплив на екосистеми створюють передумови для появи нових природних осередків інфекцій та підвищують ризик пандемій зоонозного походження. Танення льодовиків внаслідок глобального потепління може призвести до вивільнення невідомих раніше патогенів.
Для ефективної протидії потенційним пандеміям необхідна реалізація комплексної стратегії на національному і глобальному рівнях. Ключовими елементами цієї стратегії мають бути:
- покращення епіднагляду за захворюваннями людей і тварин для швидкого виявлення й визначення послідовності збудника інфекції;
- зміцнення дослідницьких програм для скорочення часового проміжку між розробкою та виробництвом медичних засобів протидії;
- швидке впровадження фармацевтичних (наприклад, вакцинація) і нефармацевтичних (наприклад, соціальне дистанціювання) заходів для стримування широкомасштабної епідемії;
- розробка міжнародних протоколів для забезпечення справедливого розподілу і глобального охоплення ліками й вакцинами.
ВООЗ у партнерстві з іншими глобальними організаціями вже запровадила ініціативи щодо підготовки до наступної великої пандемії чи епідемії. Ці зусилля передбачають пандемічний фонд, щоб допомогти країнам із ресурсами, центр передачі технології мРНК-вакцини, щоб забезпечити справедливий розподіл вакцин для країн із низьким рівнем доходу, і центр для розвідки пандемії та епідемії для покращення спільного спостереження між країнами.
Таким чином, загроза виникнення пандемії, спричиненої «хворобою X», є одним із найбільших викликів для глобальної системи охорони здоров’я. Ключовими факторами ризику є зміни клімату, руйнування природних екосистем, урбанізація, збройні конфлікти. Забезпечення готовності до пандемій потребує реалізації комплексної стратегії на національному і глобальному рівнях із залученням урядів, міжнародних організацій, наукової спільноти та громадянського суспільства.
Підготувала Анна Сочнєва
Тематичний номер «Педіатрія» № 3 (74) 2024 р.