8 грудня, 2022
Доцільність, можливості та переваги колхіцину в лікуванні подагри
27-29 жовтня в онлайн-форматі відбулася науково-практична конференція з міжнародною участю «ІІІ Львівський осінній міжнародний медичний саміт». Захід минув під егідою Асоціації лікарів-інтерністів Західної України за підтримки кафедри терапії № 1, медичної діагностики й гематології та трансфузіології факультету післядипломної освіти Львівського національного медичного університету ім. Данила Галицького.
 У конференції взяли участь провідні фахівці з багатьох галузей, зокрема член президії Асоціації ревматологів України та Європейської протиревматичної ліги (EULAR), керівник Центру ревматології Клінічної лікарні «Феофанія» Державного управління справами (м. Київ), доктор медичних наук, професор Ірина Юріївна Головач.
У конференції взяли участь провідні фахівці з багатьох галузей, зокрема член президії Асоціації ревматологів України та Європейської протиревматичної ліги (EULAR), керівник Центру ревматології Клінічної лікарні «Феофанія» Державного управління справами (м. Київ), доктор медичних наук, професор Ірина Юріївна Головач.
І. Ю. Головач на початку доповіді наголосила, що подагра є однією із центральних хвороб у ревматології. Це системне метаболічне тофусне захворювання, що розвивається у зв’язку із запаленням у місці відкладання кристалів моноурату натрію (МУН) в осіб із гіперурикемією, зумовленою зовнішніми та/або генетичними чинниками.
Нині актуальною є така стадійність подагри:
1) безсимптомна гіперурикемія – може тривати надзвичайно довго;
2) відкладання кристалів МУН у тканинах; спочатку ці відкладання теж є безсимптомними, але надалі провокують прогресування захворювання;
3) гострий напад подагри (ГНП) – після нього захворювання переходить у стадію III, а за відсутності адекватного лікування – в стадію IV;
4) інтермітувальна подагра;
5) хронічна тофусна подагра.
ГНП – це надзвичайно інтенсивний больовий синдром. У 1977 році Американська колегія ревматологів (ACR) запропонувала класифікаційні критерії гострого подагричного артриту:
А) характерні кристали МУН у суглобовій рідині;
Б) тофуси, що містять кристалічні урати, підтверджені хімічно або поляризаційною мікроскопією;
В) наявність не менш як шести з таких ознак: понад одна атака гострого артриту в анамнезі; запалення суглоба сягає максимуму вже в 1-й день хвороби; моноартрит; гіперемія шкіри над ураженим суглобом; запалення та біль у I плеснофаланговому суглобі; однобічне запалення плеснофалангового суглоба; однобічне ураження суглобів стопи; підозра на тофуси; гіперурикемія; асиметричний набряк суглобів; субкортикальні кісти без ерозій (рентгенографія); негативні результати при посіві синовіальної рідини.
Достовірною ознакою ГПН є наявність кристалів МУН у синовіальній рідині або тофусах (А, Б). За неможливості виконання зазначених досліджень діагноз має бути обґрунтований наявністю сукупності клінічних, лабораторних та інструментальних ознак (В).
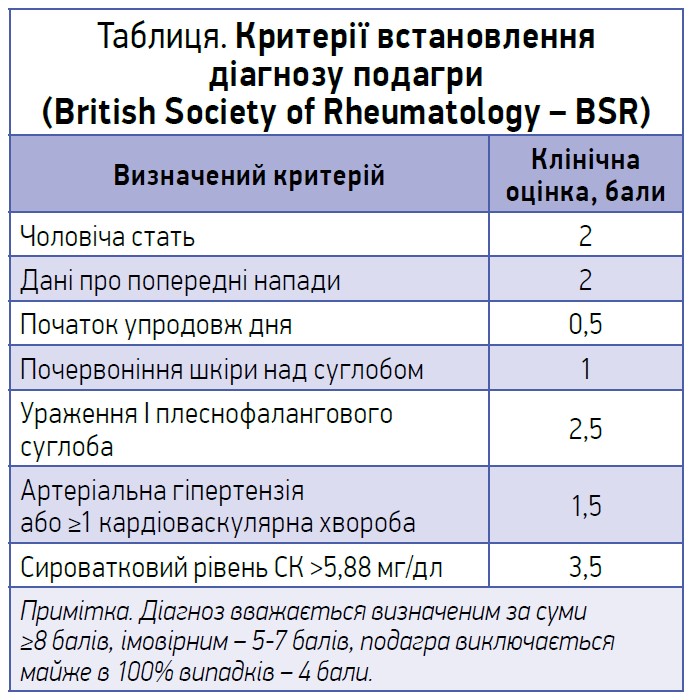
Фахівці Британського товариства ревматологів (BSR) запропонували діагностичне правило гострого подагричного артриту на первинному рівні (для сімейних лікарів) без аналізу суглобової рідини (табл.).
Клініка класичного нападу подагри полягає в тому, що суглобова атака починається раптово, переважно вночі або вранці. Характеризується високою інтенсивністю болю: больовий синдром настільки виражений, що найменше доторкання до ділянки запаленого суглоба зумовлює нестерпний біль. Також спостерігається висока швидкість розвитку запальних реакцій: швидке наростання місцевих симптомів запалення сягає максимуму через декілька годин. Набряк ділянки суглоба та гіперемія шкіри над ним можуть бути такими вираженими, що нагадують флегмону. Повний спонтанний зворотний розвиток симптомів спостерігається через 3-10 днів.
За частотою ураження подагра має свої «улюблені» локалізації, зокрема I плеснофаланговий суглоб, який у разі гострого нападу уражається в 76% пацієнтів. Далі йдуть гомілково-ступневий суглоб (50% пацієнтів), колінний (32%), суглоби склепіння ступні (25%).
Патогенез подагричного запалення на сьогодні дуже добре вивчений. Кристали сечової кислоти (СК) є тригерами. Вони запускають фагоцитоз клітинами синовіальної оболонки, які руйнуються або змінюють свою метаболічну активність і викидають велику кількість прозапальних цитокінів (інтерлейкін‑1 (ІЛ‑1), ІЛ-6, ІЛ-8, фактор некрозу пухлини), які, своєю чергою, стимулюють хемотаксис нейтрофілів, фагоцитоз нейтрофілами кристалів СК та їх руйнацію. Відбуваються виділення протеолітичних ферментів лізосом, вільних радикалів, простагландинів, лейкотрієнів та активація комплементу, внаслідок чого розвивається запалення. Отже, хемотаксис нейтрофілів є ключовою ланкою в патогенезі подагричного запалення.
Доповідачка звернула увагу, що існує нова парадигма розвитку гострого подагричного запалення, де центральна роль відводиться формуванню інфламасоми, на якій дозрівають прозапальні цитокіни. Інфламасома – це багатобілковий олігомерний комплекс, який відповідає за активацію запальної відповіді. У нормі вона не існує в клітині, а «збирається» з внутрішньоклітинних компонентів під дією різних тригерів. Це можуть бути кристали (холестеринові, МУН), мікробні продукти, гіпоксія, розлади дихання, мертві клітини. Власне, на інфламасомі відбувається дозрівання або перехід неактивного ІЛ (про-ІЛ‑1β, про-ІЛ‑18) в активну форму (ІЛ‑1β, ІЛ‑18).
Під раціональним лікуванням подагри (treat-to-target – лікування до досягнення мети) мається на увазі:
1) адекватне лікування подагричного запалення;
2) тривала уратзнижувальна терапія (УЗТ);
3) профілактика гострого нападу та контроль рівня СК;
4) лікування коморбідності.
Відповідно до сучасних принципів, лікування подагри й подагричного артриту передбачає:
- у разі гострого нападу – лікування запалення, усунення болю, профілактику ятрогенних ускладнень;
- у разі гіперурикемії – лікування до досягнення мети, дієтичні рекомендації, УЗТ, профілактичну терапію.
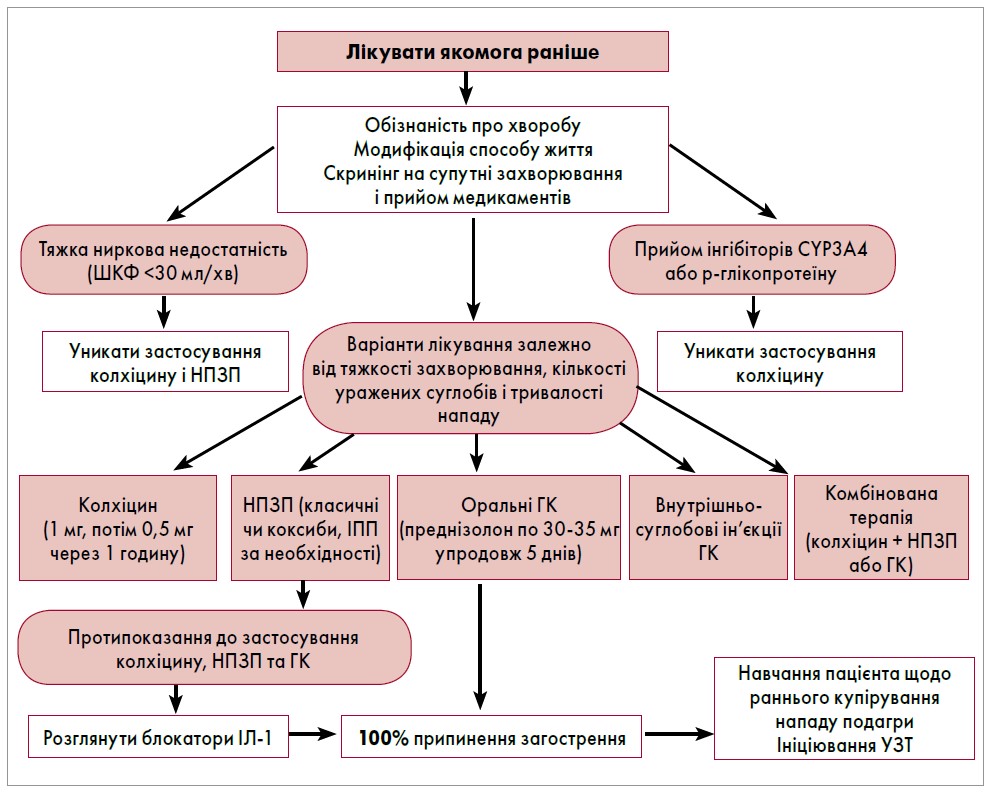
Рекомендації EULAR (2016) із лікування ГНП вказують, що розпочати терапію потрібно якомога раніше, а її обсяг і вибір препарату залежать від тяжкості, кількості уражених суглобів і тривалості атаки (рис. 1).
Рис. 1. Рекомендації EULAR щодо лікування загострень подагричного артриту в пацієнтів із подагрою (Richette P. et al., 2016)
Препаратами вибору для усунення подагричної атаки є колхіцин, нестероїдні протизапальні препарати (НПЗП) та глюкокортикоїди (ГК), які можна приймати сумісно в тяжких випадках. Ці медикаменти найдієвіші при ранньому використанні (в перші 24 год від початку нападу).
У 2020 році ACR запропонувала свої рекомендації щодо менеджменту подагри, де препаратами вибору при ГНП також є колхіцин, НПЗП або ГК, які можна застосовувати перорально, внутрішньом’язово або внутрішньосуглобово.
Колхіцин потрібно застосовувати за певною схемою: протягом 12 год після початку нападу 1,5 мг (одразу 1,0 мг, через годину – 0,5 мг), надалі по 0,5 мг тричі на добу 10-14 днів. Що раніше починається терапія, то кращим є прогноз стосовно ГНП.
НПЗП, насамперед селективні інгібітори циклооксигенази‑2, використовують у максимальній дозволеній дозі сумісно з інгібіторами протонної помпи (ІПП). ГК у добовій дозі 30-35 мг/добу протягом 5-7 днів також ефективні в усуненні ГНП.
Основні вимоги до ведення ГНП:
- починати терапію якомога раніше;
- лікувати агресивно (не використовувати дитячі дози);
- мати декілька варіантів для тяжких атак;
- робити ін’єкції при дотриманні безпеки;
- обирати найбезпечніший для пацієнта засіб.
Після зняття ГНП важливо продовжувати профілактичне лікування також із застосуванням колхіцину 0,5 мг/день, НПЗП у низьких дозах (+ ІПП) та ГК у дозі <7,5 мг/день. Тривалість профілактичного курсу може сягати від 3 до 6 міс. У цей період важливо розпочати УЗТ для запобігання ГНП.
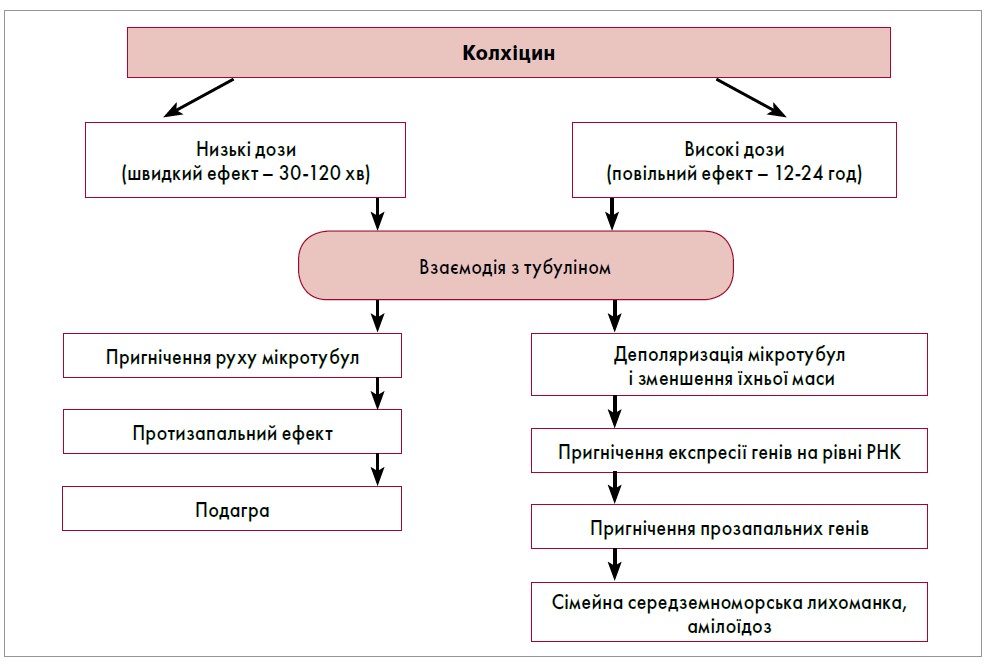
Колхіцин – алкалоїд, який отримують шляхом багаторазової екстракції з насіння осіннього пізньоцвіту. Це препарат першої лінії для лікування ГНП та профілактики нападів у хворих на подагру. Він взаємодіє з тубуліном нейтрофілів і порушує динаміку збирання мікротрубочок (ключові компоненти цитоскелета). Це блокує механізм поділу клітин під час мітозу, що призводить до загибелі клітин. Протизапальні ефекти колхіцину реалізуються завдяки блокуванню внутрішньоклітинних процесів, дезінтеграції мікротубул нейтрофілів та інгібування їх міграції. Фактично колхіцин впливає на всі ланки патогенезу ГНП, діє дуже швидко й ефективно (рис. 2).
Рис. 2. Варіанти дозування колхіцину
Професор І. Ю. Головач зауважила, що саме низькі дози колхіцину при подагрі є абсолютно безпечними й дають змогу досягти швидкого ефекту.
Надзвичайно важливо саме при подагрі, що колхіцин також рекомендований для профілактики серцево-судинних подій (ССП). Адже ці пацієнти мають високу коморбідність і артеріальна гіпертензія, ішемічна хвороба серця, атеросклероз є надзвичайно поширеними серед них. Обґрунтуванням до застосування колхіцину для вторинної профілактики серцево-судинних захворювань є те, що гальмування ним функції активованих нейтрофілів, які присутні в атеросклеротичних бляшках за нестабільної коронарної хвороби, може знизити ризик утворення нестабільних бляшок і, як наслідок, поліпшити клінічні результати в пацієнтів.
У проспективному рандомізованому клінічному дослідженні S. M. Nidorf і співавт. (2013) стосовно стабільної коронарної хвороби частка пацієнтів мала подагру та з метою профілактики ГНП приймала колхіцин. Виявилося, що саме ці пацієнти мали найменшу кількість ССП упродовж періоду спостереження (3 роки). Первинною кінцевою точкою цього дослідження була загальна частота гострого коронарного синдрому, позалікарняної зупинки серця або некардіоемболічного ішемічного інсульту.
Також доповідачка представила дані великого рандомізованого подвійного сліпого клінічного дослідження COLCOT, опублікованого 2019 року в The New England Journal of Medicine. У пацієнтів, які нещодавно перенесли інфаркт (30 днів до моменту включення), тестувалася протизапальна терапія колхіцином у дозі 0,5 мг/добу. Через 23 міс спостереження в підгрупі колхіцину було відзначено меншу частоту настання комбінованої кінцевої точки, що включала смерть від ССП, реанімовану зупинку серця, інфаркт міокарда, інсульт або госпіталізацію з приводу нестабільної стенокардії, яка потребувала реваскуляризації.
На Європейському конгресі кардіологів 2020 року було представлено результати подвійного сліпого дослідження LoDoCo2 (Low-Dose Colchicine 2), в якому колхіцин продемонстрував свої властивості як засіб для вторинної профілактики при стабільній ішемічній хворобі серця. Було відзначено зниження на третину ризику розвитку ССП у разі додавання колхіцину до стандартної терапії. У дослідженні брали участь 5522 пацієнти зі стабільною ішемічною хворобою серця, котрі були рандомізовані для прийому колхіцину 0,5 мг/день або плацебо на фоні оптимальної медикаментозної терапії. Період спостереження в середньому становив 29 міс. Було показано, що в пацієнтів зі стабільною ішемічною хворобою серця, які приймали один раз на день низькі дози колхіцину, знизилася частота досягнення кінцевої комбінованої точки (смерть від серцево-судинних захворювань, інфаркту міокарда, ішемічного інсульту або коронарної реваскуляризації, спричиненої ішемією). При цьому порівняно з пацієнтами, які отримували плацебо, ризик розвитку ССП був на 31% нижчим у пацієнтів, які приймали колхіцин 0,5 мг 1 р/день. Саме цю дозу зазвичай використовують для профілактики ГНП. Її було достатньо для запобігання різноманітним ССП.
Отже, колхіцин належить до препаратів, які не мають терміну давності. Він і надалі актуальний та продовжує застосовуватись при подагрі, хворобі Бехчета та сімейній середземноморській лихоманці. Водночас до цього переліку захворювань додались амілоїдоз, перикардит. Тривають дослідження щодо потенційної користі колхіцину в лікуванні інших захворювань (наприклад, COVID-19).
На ринку України представлено препарат Колхікум-Дисперт, таблетки, № 20 – єдиний офіційно зареєстрований колхіцин у дозі 0,5 мг європейського виробника (Pharmaselect Inernational Beteiligungs GmbH, Австрія), що може успішно використовуватися у веденні пацієнтів із подагрою.
Підготувала Олена Костюк
Медична газета «Здоров’я України 21 сторіччя» № 14 (531), 2022 р.