21 липня, 2017
Острый бронхит у детей: принципы диагностики и терапии

Бронхиты – это группа заболеваний, в основе которых лежит неспецифическое воспаление бронхов любого калибра и различной этиологии. По течению все бронхиты делят на две группы: острые и хронические [1, 3, 4, 7].
А.В. Катилов
К.м.н., доцент
Клинически острый бронхит (ОБ) представляет собой кратковременное поражение бронхов, максимальная длительность которого составляет до 3 недель. В настоящее время бронхит относится к самолимитирующимся заболеваниям (self-limited disease) и обычно разрешается в течение 10-14 дней. По преимущественной локализации и типу поражения бронхиального дерева ОБ разделяют на простой бронхит, обструктивный и бронхиолит [2, 5, 8, 14, 15].
Этиология
У первично здоровых детей ОБ практически всегда ассоциируется с вирусной этиологией. Выделение из мокроты пациента пневмококков, стрептококков, стафилококков и грибов не свидетельствует о бактериальной природе бронхитов. [10, 17, 19]. Данные микроорганизмы зачастую присутствуют в ротоглотке в норме. Роль бактериальных возбудителей в этиологии ОБ у детей составляет до 10% [15, 18, 20]. В настоящее время концепция острого бактериального бронхита в указанной популяции представляется ошибочной [11]. Гнойный характер мокроты также не является достоверным признаком бактериальной этиологии ОБ.
В подавляющем большинстве случаев этиологический фактор ОБ – вирусы (гриппа А, В, С, парагриппа, аденовирусы, респираторно-синцитиальный вирус и риновирусы). Значительно реже встречаются бронхиты бактериальной этиологии, практическое значе ние в основном имеют 3 микроорганизма (хламидии, микоплазмы и возбудители коклюша). У детей еще в более редких случаях бронхит может быть вызван воздействием химических и токсических факторов, например при вдыхании дыма, паров лакокрасочных веществ (т. н. ирритативные бронхиты). У пациентов с нарушениями функции глотания, которые часто наблюдаются при детском церебральном параличе или различных нервно-мышечных дистрофиях, встречается т. н. аспирационный бронхит, связанный с частой аспирацией пищи [9, 17, 20].
Заболеваемость ОБ носит сезонный характер, ее повышение наблюдается в осенне-зимний период, часто на фоне вспышек острых респираторных инфекций. Наибольшая заболеваемость ОБ отмечается у детей дошкольного возраста. Она имеет следующую этапность развития: ОБ практически не встречается у детей первых 3-5 месяцев жизни, в дальнейшем, до 1,5-2 лет, он протекает в виде острого бронхиолита, а в более старших педиатрических пациентов – в виде простого или обструктивного бронхита. В подростковом периоде бронхит встречается достаточно редко, а обструктивный бронхит практически не наблюдается. В связи с этим первые эпизоды обструктивного бронхита в раннем возрасте в подавляющем большинстве имеют вирусную этиологию, а у подростков – аллергическую, т. е. могут рассматриваться как бронхиальная астма (БА). Отмечается следующая клиническая закономерность – обструктивный бронхит у детей раннего возраста может сопровождаться выраженными симптомами дыхательной недостаточности (одышкой), в то время как у подростков обструктивный бронхит и одышка несопоставимы. Поэтому у детей старшего возраста остро возникающая одышка и клиника обструктивного синдрома в большей степени свидетельствуют в пользу наличия БА. Данная закономерность объясняется анатомофизиологическими особенностями бронхиального дерева в раннем детском возрасте, а именно узостью мелких и средних бронхов, несовершенством мукоцилиарного клиренса и склонностью к гиперсекреции.
К общим симптомам ОБ относятся:
• кашель различного характера и интенсивности;
• отсутствие или незначительный синдром интоксикации;
• клинические признаки вирусной инфекции (ринит, конъюнктивит);
• при перкуссии ясный (простой) или коробочный (обструктивный) легочный звук над обоими легкими;
• при аускультации двусторонние сухие или влажные хрипы;
• отсутствие инфильтрации легочной ткани при рентгенографии.
Ведущим симптомом ОБ является кашель: сухой и навязчивый в начале заболевания, в дальнейшем – влажный и продуктивный, малопродуктивный при выздоровлении. То есть характерна определенная динамика кашля, а именно: сухой → влажный → сухой.
В большинстве случаев появлению хрипов над легкими предшествуют симптомы ринита различной степени выраженности: от незначительной заложенности носа до ринореи. Характерным признаком аденовирусного бронхита является двусторонний конъюнктивит.
Синдром интоксикации не сопровождает ни один из видов ОБ. Он обусловлен неспецифической реакцией организма на патологический процесс в легких и характеризуется значительным разнообразием клинической картины. Основными симптомами интоксикационного синдрома являются общая слабость, угнетение или отсутствие аппетита, плохое самочувствие и снижение общей активности. Наиболее важный критерий тяжести синдрома интоксикации у детей – общая активность, и чем младше ребенок, тем достовернее этот показатель. Естественно, как и при любой вирусной инфекции, наблюдается снижение аппетита, однако общее самочувствие не нарушено. У детей, в отличие от взрослых, температура тела имеет косвенное значение при синдроме интоксикации. Многие взрослые пациенты при ОРВИ отмечают нарушения общего состояния уже при температуре тела 37,5 °C, в то время как у большинства детей общая активность снижается только при значении данного показателя >38,5-39,0 °C. В любом случае синдром интоксикации при ОБ не выражен и не зависит от значений температуры тела.
Длительность лихорадки варьирует и предопределяется видом возбудителя: при респираторно-синцитиальной и парагриппозной инфекциях – 2-3 дня, а при микоплазменной и аденовирусной – ≥10 дней. При аденовирусной инфекции лихорадка имеет двухволновой характер – обычно температура тела сохраняется повышенной в течение 3-4 дней, затем наблюдается ее нормализация и повторный подъем. При микоплазменном и аденовирусном бронхитах температура тела повышается очень значительно, при этом для большинства бронхитов характерна фебрильная лихорадка.
Во время перкуссии наблюдается ясный легочный звук при простом бронхите и коробочный – при обструктивном бронхите и бронхиолите. Аускультативно выявляют распространенные диффузные грубые сухие и влажные крупнопузырчатые хрипы с обеих сторон на фоне бронховезикулярного или везикулярного дыхания. При динамическом наблюдении в первые дни заболевания над легкими преобладают сухие хрипы, которые в дальнейшем трансформируются во влажные крупнокалиберные. После кашля или глубокого дыхания хрипы могут изменять свои характеристики, локализацию, но не исчезают полностью и всегда остаются двусторонними. Полное исчезновение последних после кашля свидетельствует о нахождении мокроты в гортани, а не в бронхах. Только бронхит микоплазменной этиологии может иметь одностороннее поражение бронхов, т. е. представлять собой так называемый односторонний бронхит.
Острый обструктивный бронхит протекает с синдромом бронхиальной обструкции на уровне средних и мелких бронхов. Обычно развивается у детей в возрасте 2-3 лет. В настоящее время известно, что в этой возрастной группе обструктивный бронхит вызывается исключительно вирусами. У детей старшего возраста могут встречаться бронхиты хламидийной и микоплазменной этиологии.
Клиническая картина острого обструктивного бронхита отличается от простого наличием двустороннего бронхообструктивного синдрома: сухой частый кашель, одышка у детей раннего возраста, коробочный легочный звук при перкуссии, бронховезикулярное дыхание с удлиненным вдохом и сухие свистящие хрипы с обеих сторон. Признаки бронхиальной обструкции редко развиваются уже в 1-й день ОРВИ и обычно проявляются на 3-4-й день заболевания. Появление же выраженного бронхообструктивного синдрома в 1-й день ОРВИ прогностически неблагоприятно и более характерно для БА.
При выраженной бронхообструкции у детей наблюдают шумное свистящее дыхание с удлиненным выдохом, которое слышно на расстоянии (экспираторный визинг). Однако общее их состояние, несмотря на выраженность обструктивных явлений, остается удовлетворительным. Для обструктивного бронхита не характерно значительное повышение температуры тела (регистрируются субфебрилитет или нормальные показатели).
Острый бронхиолит – острое воспаление мелких бронхов и бронхиол, протекающее с выраженной дыхательной недостаточностью. Заболевание развивается преимущественно у детей первого года жизни. Наиболее часто бронхиолит вызывают респираторно-синцитиальный вирус, реже – вирусы парагриппа и аденовирусы.
Клиническая картина острого бронхиолита характеризуется признаками дыхательной недостаточности, которая определяет тяжесть состояния ребенка. Может наблюдаться цианоз носогубного треугольника, экспираторная или реже смешанная одышка, часто – вздутие грудной клетки и выраженное участие вспомогательной мускулатуры в акте дыхания. При перкуссии выявляют коробочный перкуторный звук, при аускультации – обильные рассеянные влажные мелкопузырчатые хрипы на вдохе и выдохе с обеих сторон. В отличие от простого и обструктивного бронхитов параметры хрипов, их локализация и количество не изменяются после кашля. Для бронхиолита высокая гипертермия не характерна.
Дополнительные методы диагностики
В общем анализе крови, независимо от этиологии бронхита, отсутствуют какие-либо специфические признаки. Доказано, что любые лабораторные изменения в общем анализе крови не отображают вероятности бактериальной этиологии бронхита и не рекомендуются в качестве критерия для назначения антибактериальной терапии (АБТ). В то же время лейкоцитоз с лимфоцитозом характерен при бронхите, наблюдаемом при коклюше, однако и он не является показанием для проведения АБТ. Более точными лабораторными критериями вероятности бактериальной инфекции являются уровни С-реактивного белка >30 мг/л и прокальцитонина >2 нг/мл.
Рентгенографию органов грудной клетки проводят, скорее всего, для исключения пневмонии, а не подтверждения бронхита. Умеренное диффузное усиление легочного рисунка не специфично для простого бронхита и зачастую имеет место при любом заболевании верхних дыхательных путей.
Лечение
Рекомендации, встречаемые в отечественной литературе, по соблюдению постельного режима у детей с любыми формами ОБ нерациональны. Ребенок сам определяет свой режим поведения в зависимости от синдрома интоксикации. Не существует и специфической диеты (питание ребенка не должно отличаться от привычного). Аппетит так же определяется степенью выраженности синдрома интоксикации и лихорадки. Врачебные рекомендации по обеспечению обильного питья большинством родителей реализуются в виде насильственного вливания жидкости в ребенка, что часто провоцирует рвоту и капризность в поведении. Это, в свою очередь, расценивается врачом как симптомы ухудшения общего состояния. Необходимо помнить, что собственная потребность ребенка в жидкости увеличивается при повышенной двигательной активности, а не при постельном режиме.
Не менее важны рекомендации по соблюдению микроклимата в помещении, что позволяет поддерживать оптимальную влажность слизистых верхних дыхательных путей. Дневная температура не должна превышать 21 °C, а ночная – 18 °C при сохранении оптимальной влажности воздуха более 60%, что достигается с помощью достаточного проветривания или увлажнителей воздуха.
Учитывая, что бронхит часто возникает на фоне поражения верхних дыхательных путей (ОРВИ), а именно ринита, восстановить проходимость носовой полости можно с помощью солевых растворов эндоназально в виде спрея или капель. Не рекомендуется рутинное использование местных сосудосуживающих средств. Последние могут применяться у детей раннего возраста с выраженной степенью нарушения носового дыхания не более 3-4 дней. Таким образом, не ринит является показанием для назначения местных деконгестантов, а выраженная назальная обструкция у детей раннего возраста. По современным данным, местные сосудосуживающие средства не предотвращают развитие среднего отита у детей при ОРВИ, как предполагалось ранее. При выраженной назальной обструкции возможно применение пероральных деконгестантов коротким курсом, однако данная группа препаратов на отечественном рынке практически не представлена.
Следующее направление в терапии бронхитов, как и ОРВИ, заключается в рациональном использовании антипиретиков. Жаропонижающие средства в соответствующей возрасту дозировке обычно рекомендованы при повышении температуры тела >38,5-39,0 °C. У детей до 3 месяцев, а также пациентов с поражением нервной системы и фебрильными судорогами в анамнезе за последние 3 года антипиретики назначаются при температуре тела >38,0 °C. Препара том выбора является парацетамол, разовая доза которого составляет 10-15 мг/кг перорально и 10-20 мг/кг ректально. Также используется ибупрофен в дозировке 5-10 мг/кг массы тела, максимальная допустимая суточная доза составляет 40 мг/кг массы тела. При значениях температуры тела <39,0 °C рекомендуется выбирать дозу 5 мг/кг, при более высоких – 10 мг/кг. Нежелательно из-за возможных побочных эффектов рутинно использовать натрия метамизол. При вирусных инфекциях запрещено назначение ацетилсалициловой кислоты у детей в возрасте до 12 лет.
Необходимо учитывать, что антипиретики применяются не для нормализации температуры тела ребенка, а с целью снижения лихорадки и улучшения ее переносимости. При инфекциях, особенно вирусных, температура тела >38,5 °C является мощной защитной реакцией организма.
Специфическое лечение острого простого бронхита отсутствует. В подавляющем большинстве случаев ОБ характеризуется самостоятельным разрешением на протяжении 2-3 недель. Для данной патологии в мировой литературе отсутствуют какие-либо доказательства эффективности муколитической или противокашлевой терапии, а противовирусные препараты вообще не ис пользуются. Эти лекарственные средства имеют эффект плацебо. Однако на практике как у нас, так и за рубежом при ОБ часто назначают муколитики. При этом необходимо учитывать недостатки и ограничения использования определенных лекарственных средств. Например, препараты термопсиса, алтея, солодки, йодиды натрия и калия в высоких дозах у детей раннего возраста могут вызывать рвоту и диарею. Применение указанных средств также ограничено из-за малого диапазона терапевтической дозы.
Муколитики на основе эфирных масел способствуют развитию или усилению бронхообструктивного синдрома. Основным показанием для назначения ацетилцистеина и карбоцистеина является наличие значительного количества гнойной и вязкой мокроты, которая для ОБ не характерна. Один из недостатков ацетилцистеина – способность усиливать бронхоспазм, что ограничивает его использование при бронхообструктивном синдроме любой этиологии. Синтетические муколитики, в том числе амброксол и бромгексин, не назначаются при дисфункции кишечника, гастритах и язвенной болезни. Амброксол способен вызвать значительную гиперсекрецию и с осторожностью должен применяться у детей раннего возраста. Это обусловлено, прежде всего, «неэффективностью» кашля в этой возрастной группе. Ферментные препараты, такие как рибонуклеаза, дезоксирибонуклеаза и др., не рекомендуются из-за возможного повреждения слизистой дыхательных путей с развитием кровохарканья или бронхоспазма.
Фитотерапия (отвары, настои) также не лишена недостатков – это нарушение техники сбора, хранения трав и заготовки сырья, невозможность обеспечения точной концентрации, токсичность отдельных компонентов трав.
Фитопрепараты, приготовленные впромышленных условиях, могут применяться при бронхитах и более предпочтительны по сравнению с синтетическими муколитиками ввиду лучшего профиля безопасности и низкой вероятности развития синдрома гиперсекреции.
Однако не многие из них обладают достаточной доказательной базой, позволяющей рассматривать их как средство, отвечающее требованиям доказательной медицины.
Одним из представителей готовых растительных лекарственных форм, наиболее полно отвечающих критериям доказательной медицины, является Бронхипрет. Его основу составляют специальные экстракты тимьяна и плюща (жидкие формы) или тимьяна и первоцвета (таблетки), которые стандартизованы по содержанию ключевых биологически активных веществ, определяющих лекарственную ценность данных растений. Эффективность Бронхипрета при простом бронхите была доказана в хорошо спланированных рандомизированных плацебоконтролируемых исследованиях, получивших наивысшую оценку качества исполнения по стандартам GCP и JADAD. Благодаря исчерпывающей доказательной базе Бронхипрет был официально рекомендован немецкой ассоциацией пульмонологов и врачей общей практики для лечения простого неосложненного бронхита.
Противокашлевые средства, такие как синекод, пакселадин и др., применяют только в случае сухого навязчивого кашля, но не при обструкции. В случае уменьшения интенсивности кашля или его трансформации во влажный противокашлевые средства необходимо отменить.
При обструктивном бронхите, как и при бронхо обструктивном синдроме, не рекомендуются следую щие медикаменты: противокашлевые, ацетилцистеин и препараты, содержащие эфирные масла.
Наиболее эффективными медикаментами при обструктивном бронхите являются β2-агонисты короткого действия, преимущественно сальбутамол [12]. Хороший профиль безопасности отмечается при ингаляторном введении лекарственного средства. При обструктивном бронхите возможно его назначение до 3-4 раз в день через доставочные устройства (небулайзер или спейсер). У детей раннего возраста использование небулайзера предпочтительнее, что обусловлено более высокой длительностью ингаляции по сравнению со спейсером и, соответственно, более высокой экспозицией препарата в дыхательных путях. Длительность ингаляторной терапии β 2-агонистами обычно составляет от 2 до 5-6 дней в зависимости от клинической ситуации. Ввиду отсутствия навыков применения дозированных ингаляторов не рекомендуется их использование без доставочных устройств у больных обструктивным бронхитом независимо от возраста. У пациентов с нетяжелой бронхообструкцией и у детей старшего возраста возможно использование сальбутамола перорально, однако профиль его безопасности ниже, чем при его ингаляторном применении. Следует помнить, что одновременное употребление сальбутамола перорально и ингаляторно запрещено из-за увеличения частоты побочных действий, особенно у пациентов старшей возрастной группы. Учитывая механизм обструктивного бронхита, т. е. преобладание в генезе бронхообструкции отека бронхов и гиперсекреции слизи над спазмом мускулатуры бронхов, эффективность β 2-агонистов значительно ниже, чем при БА. Данную особенность эффекта терапии сальбутамолом можно использовать как дополнительный диагностический признак при дифференциальной диагностике между обструктивным бронхитом и БА. Слишком быстрое купирование выраженной бронхообструкции в течение нескольких часов или первых суток свидетельствует о превалировании бронхоспазма над другими механизмами развития обструктивного синдрома и косвенно указывает в пользу БА. В целом критерием на значения β 2 -агонистов при обструктивном бронхите должно являться наличие экспираторной одышки у пациента, а не сухие свистящие хрипы, выслушиваемые при аускультации легких, как зачастую наблюдается на практике.
Учитывая точку приложения антихолинергических препаратов (ипратропия бромид), они могут использоваться в лечении тяжелой бронхообструкции у детей раннего возраста совместно с β 2-агонистами или в виде монотерапии.
Достоверных данных, подтверждающих эффективность использования β2-агонистов короткого действия (сальбутамол) и холинолитиков при бронхиолите, на данный момент нет, хотя в качестве симптоматической терапии они могут иметь место. В зарубежных руководствах при бронхиолите рекомендуют применять ингаляции 3% раствора натрия хлорида через небулайзер, при выраженной дыхательной недостаточности – оксигенотерапию посредством назальных канюль или назальной маски и инфузионную терапию с целью регидратации.
До настоящего времени отсутствуют исследования, которые подтверждают эффективность рутинного использования ингаляционных кортикостероидов (ИКС) у пациентов с различными вариантами бронхита. Ввиду того, что противовоспалительный эффект большинства ИКС развивается не ранее чем через 1-2 недели, они не могут оказать достаточного влияния на течение ОБ, максимальная длительность которого 2-3 недели [11]. Таким образом, ИКС не должны рутинно применяться в лечении острого простого и обструктивного бронхитов. Тем не менее для дифференциальной диагностики с БА или при рецидивах обструктивного бронхита у детей данная группа препаратов используется в клинической практике. Дальнейшие исследования могут изменить роль ИКС в лечении различных вариантов ОБ.
В мировой литературе использование противовирусной терапии при остром простом и обструктивном бронхитах не рассматривается вообще. Единственной из вирусных респираторных инфекций, при которой доказана эффективность противовирусных препаратов, является грипп. Имеющиеся данные свидетельствуют, что назначение в течение первых 2 дней от начала заболевания римантадина и амантадина уменьшает выраженность и длительность симптомов. Также доказана эффективность новых противовирусных средств – занамивира и осельтамивира, – но исключительно для гриппа. Эффективность других противовирусных препаратов не изучалась. Существуют данные об использовании противовирусного препарата рибавирина ингаляторно при бронхиолите у пациентов с тяжелыми формами заболевания с недостаточной эффективностью, что требует дальнейшего изучения.
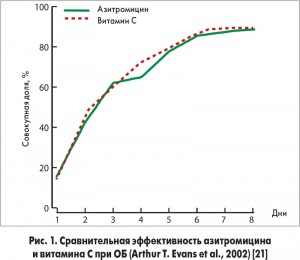
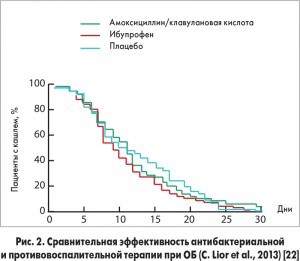
Учитывая, что большинство случаев ОБ вызваны вирусами, назначение АБТ при ОБ в целом не показано. В проведенных ранее исследованиях не удалось доказать преимуществ назначения антибиотика при ОБ (рис. 1, 2). Принято считать, что бактериальная этиология ОБ у детей может иметь место примерно в 10% случаев. ОБ способны спровоцировать такие бактериальные патогены, как хламидии, микоплазмы и возбудитель коклюша, реже выделяются S. рneumoniae, M. catarrhalis и H. influenzae. Поэтому препаратами выбора являются макролиды (кларитромицин, джозамицин, азитромицин) и реже – тетрациклины (доксициклин, с 12 лет). АБТ при бронхиолите не рекомендуется ни в одном из зарубежных руководств из-за отсутствия точки приложения антибиотика при данной нозологии!
АБТ при ОБ назначают только по строгим показаниям, т. е. при наличии клинических симптомов, характерных для вышеуказанной атипичной микрофлоры или коклюша. Дополнительными критериями могут быть признаки бактериального воспаления: лейкоцитоз >15×10 9/л, С-реактивный белок >30 мг/л и прокальцитонин >2 нг/мл.
При коклюше антибиотик, назначаемый не с первой недели заболевания, оказывает минимальное влияние на динамику клинической картины. С другой стороны, АБТ коклюша осуществляет эрадикацию возбудителя в носоглотке и препятствует дальнейшему распространению инфекции.
Фебрильная лихорадка более 3 суток не является критерием назначения антибиотика при бронхите, а требует, скорее всего, дифференциальной диагно стики с пневмонией или связана с сопутствующим заболеванием, например средним отитом.
Активно обсуждается вопрос негативного влияния АБТ на развитие в дальнейшем БА. Доказана связь между назначением АБТ в течение первых 6 месяцев жизни и развитием БА или другой аллергопатологии по достижении 6-летнего возраста. Таким образом, прием антибактериальных препаратов напрямую свя зан с повышенным риском развития БА у детей [13]. Кроме того, предполагается, что сокращение частоты неоправданного применения антибиотиков будет способствовать уменьшению вероятности возникновения и распространения антибиотикорезистентности.
В настоящее время в Европе в лечении ОБ как у детей, так и у взрослых все большее значение отводится фитомуколитикам промышленного изготовления (особенно на фоне последних рекомендаций (2009) о запрещении использования синтетических муколитиков у детей до 4 лет в связи с высокой частотой побочных явлений при их употреблении в этой возрастной группе [23]). В исследовании O. Marzian (2007) эффективность фитомуколитика на основе плюща и тимьяна в лечении ОБ в различных группах составила от 92,0 до 96,5%, а частота нежелательных явлений всего 0,2% [24]. Тенденция к предпочтительному использованию фитопрепаратов в терапии ОБ отображается в наблюдении M. Humer (2010). Автором установлено, что родители, которые предпочитали фитомуколитики для своих детей, проживали в крупных городах, имели более высокий уровень образования и финансового благополучия по сравнению с теми, кто выбирал иные группы муколитиков [25].
Употребление других симптоматических медикаментов в лечении ОБ, в том числе антигистаминных препаратов, поливитаминов, не рационально, поскольку приводит к полипрагмазии и росту негативных лекарственных реакций. Аналогичное отношение и к использованию различных методов физиотерапии, которые патогенетически и экономически не показаны, а возможно, даже вредны.
Список литературы находится в редакции.