1 жовтня, 2017
Европейский конгресс по сердечной недостаточности и Всемирный конгресс по острой сердечной недостаточности (29 апреля – 2 мая, г. Париж, Франция)

Ценность суточного мониторирования ЧСС у пациентов с ХСН
Контроль сердечного ритма у пациентов с сердечной недостаточностью (СН) обычно заключается в единичном измерении частоты сердечных сокращений (ЧСС) во время амбулаторного приема. Однако 24-часовой амбулаторный мониторинг ЧСС может дать более точную оценку индивидуального ритма. V. Habenicht и соавт. (Австрия) представили результаты проспективного исследования, в котором изучали связь между показателями единичных измерений ЧСС на приеме и средними значениями ЧСС при 24-часовом мониторировании у пациентов с хронической СН (ХСН) в условиях амбулатории. В испытании приняли участие 28 больных со стабильным течением ХСН (средний возраст – 62,6±10,3 года; 35% – женщины; средняя фракция выброса левого желудочка (ФВ ЛЖ) – 34±9%), у которых сначала определяли ЧСС в положении сидя и лежа на спине, а затем после суточного мониторирования (с помощью устройства для контроля уровня артериального давления – АД) вычисляли среднее значение ЧСС (ЧСС ≥70 уд/мин считалась повышенной).
В общей сложности средняя ЧСС в положении сидя составляла 69,5±15,6 уд/мин, в положении лежа – 71,5±15,3 уд/мин, а средняя суточная ЧСС – 67,6±10,6 уд/мин. Среднесуточная ЧСС коррелировала с ЧСС в положении сидя (корреляция Пирсона; r=0,620; р=0,001) и в положении лежа на спине (r=0,398; p=0,044). ЧСС ≥70 уд/мин была зарегистрирована у 9 пациентов (33,3%) при измерении сидя, у 13 (46,4%) – в положении лежа и у 13 больных (48,1%) – при 24-часовом мониторинге. Среди пациентов с нормальными значениями ЧСС в положении лежа (n=14) у 3 (21,4%) была зафиксирована повышенная ЧСС при суточном мониторировании и, наоборот, у 3 больных (23,1%) с повышенной ЧСС в положении лежа среднесуточная ЧСС оставалась в пределах нормы. При сравнении ЧСС, измеренной в положении сидя, со среднесуточной ЧСС у 5 (29,4%) участников было выявлено повышение последней, при нормальных значениях в положении сидя, в то время как у 2 (22,2%) пациентов с повышенной ЧСС в положении сидя ее показатель при 24-часовом мониторировании не выходил за рамки нормальной ЧСС.
Таким образом, у больных ХСН результаты единичного измерения пульса во время поликлинического приема умеренно коррелируют с показателями 24-часового мониторирования ЧСС. Результаты, полученные на приеме, как правило, оказываются выше среднесуточных значений. Примерно у каждого пятого пациента с нормальной ЧСС на приеме повышена среднесуточная ЧСС, в то время как у аналогичной доли пациентов с повышенной ЧСС на приеме фиксируются нормальные цифры среднесуточной ЧСС. Клиническая значимость выявленного расхождения и превосходство среднесуточной ЧСС над единичным измерением как целевого показателя при лечении СН должны быть изучены в дополнительных исследованиях.
Нужна ли новая классификация ХСН?
Итальянские ученые P. Severino и соавт. представили новую стадийную классификацию СН, а также результаты исследования, в котором сравнивали точность последней классификации и классификации Нью-Йоркской кардиологической ассоциации (NYHA) в отношении общего клинического прогноза. Классификация получила название HLM (аналогично классификации TNM в онкологии), где H указывает на поражение сердца (систолическую и диастолическую функции и объемы ЛЖ, структурное поражение и ремоделирование ЛЖ, бивентрикулярную дисфункцию), L – вовлечение легких (гемодинамические или клинические признаки застоя в малом круге кровообращения), а M – нарушение функции периферических органов (поражение почек, печени, мозга и органов кроветворения). В исследовании приняли участие 780 пациентов с диагнозом СН или риском ее развития, которые были классифицированы по NYHA и HLM. Частота MACCE (развития серьезных нежелательных сердечно-сосудистых и цереброваскулярных явлений) и риск сердечной-сосудистой смерти оценивались спустя 6 и 12 мес. Авторы исследования сделали вывод, что классификация пациентов по системе HLM представляется более точной для стратификации риска повторных госпитализаций по поводу MACCE и риска сердечно-сосудистой смерти среди пациентов с СН. Интересно, что в классификации NYHA только IV функциональный класс (ФК) имел достоверную прогностическую ценность. При рассмотрении системы HLM следует отметить, что любая степень вовлечения легких (L1-3) и дисфункция двух или более органов (M2-3) имеют высокую прогностическую значимость. Полученные результаты свидетельствуют о том, что к классификации больных СН необходим более широкий и системный подход, а не «кардиоцентрическая» методология NYHA.
Ультразвуковая диагностика нарушений сократимости миокарда
Эхокардиография (ЭхоКГ) с векторным анализом (speckle-tracking) двухмерного изображения (2DSTE) является относительно новым и надежным методом оценки состояния миокарда. Однако данных, касающихся использования вышеописанного метода для выявления локального фиброза миокарда у пациентов с идиопатической дилатационной кардиомиопатией (ИДКМ) и систолической дисфункцией ЛЖ, в настоящее время недостаточно. L. Lupi и соавт. (Италия) в ретроспективном исследовании прослеживали взаимосвязь между фиброзом миокарда, выявленным при помощи кардиальной магнитно-резонансной томографии (МРТ) с контрастированием гадолинием (LGE) и 2DSTE. К участию в испытании были привлечены 72 пациента с ФВ ЛЖ ≤45% (76% – мужчины, средний возраст – 56±15 лет), страдающих ИДКМ. Всем участникам была выполнена кардиальная МРТ и 2DSTE (временной интервал между исследованиями <90 дней). Кардиальную МРТ проводили для выявления фиброза в каждом сегменте миокарда. Для анализа региональной сократительной функции (региональная продольная – RL2D – деформация для каждого из 17 сегментов миокарда) были определены пиковые систолические продольные деформации и глобальная функция (глобальная продольная – GL2D – деформация). Позднее усиление сигнала от гадолиния LGE (60 пациентов) имело срединное (midwall) и субэпикардиальное распределение у 82 и 8% пациентов соответственно. Наблюдалась положительная корреляция между размером участков фиброза миокарда, определяемым по LGE на МРТ, и пиковой систолической продольной деформацией для всего ЛЖ, базальных и срединных сегментов желудочков, но не апикальных (верхушечных) сегментов. Пороговое значение RL2D в -7,5% по ROC-кривым идентифицировало сегменты LGE (чувствительность 91%; специфичность 81%), а пороговое значение GL2D в -10,2% по ROC-кривым идентифицировало присутствие LGE в ЛЖ (чувствительность 76%; специфичность 72%).
Таким образом, существует связь между распространенностью фиброза, выявленной по LGE на кардиальной МРТ, и деформацией миокарда, определяемой при помощи 2DSTE. RL2D и GL2D деформации могут быть полезны в определении наличия и локализации фиброза миокарда, особенно у пациентов, которые по каким-либо причинам не могут пройти МРТ, а также играть определенную роль в прогнозировании исхода заболевания.
Дигоксин способен повышать смертность пациентов с ХСН
На сегодняшний день появляется все больше данных о том, что терапия дигоксином может увеличивать риск смерти у пациентов с СН. M.M. Khateeb и соавт. (Саудовская Аравия) при изучении этого факта проанализировали медицинские записи 2298 последовательно госпитализированных пациентов с СН в период между 2000 и 2015 гг. В общей сложности в исследование включили 325 больных, получавших лечение дигоксином, которые были сопоставлены с 750 пациентами группы контроля, не принимавшими данное лекарственное средство. Контрольная когорта не отличалась от основной по демографическим и клиническим характеристикам, за исключением более тяжелого течения СН и более высокой частоты фибрилляции предсердий. По окончании среднего периода наблюдения продолжительностью 4 года использование дигоксина ассоциировалось с достоверно большей частотой летальных исходов (21,8 vs 12,9%; нескорректированный относительный риск, ОР 1,81; 95% доверительный интервал, ДИ 1,33-2,45; p=0,001). Выявленная взаимосвязь оставалась значительной даже после введения поправок на индекс соответствия, фибрилляцию предсердий, ФВ ЛЖ и ФК СН по NYHA (ОР 1,74; 95% ДИ 1,20-2,38; р≤0,0001).
Таким образом, согласно результатам данного анализа дигоксин увеличивает риск смерти от любой причины среди пациентов с СН. По мнению авторов исследования, рутинное применение дигоксина в клинической практике должно ставиться под сомнение до тех пор, пока его польза у пациентов, получающих адекватную терапию по поводу СН, не будет подтверждена в крупных рандомизированных контролируемых исследованиях.
Бета-блокаторы и клинические исходы ХСН: новые данные
K. Karel Labr и соавт. (Чехия) представили результаты своего исследования, в котором оценивали дозозависимое влияние терапии β-блокаторами на частоту госпитализаций и смертность больных с СН и сниженной ФВ ЛЖ. Специалисты изучили данные из реестра FARmacology и NeuroHumoraL (FAR NHL) 1100 клинически стабильных в течение минимум 1 мес пациентов с ФВ ЛЖ <50% (средний возраст – 65 лет; 80,8% – мужчины). Участников исследования разделили на 4 группы в зависимости от дозы β-блокатора. В общей сложности 20% пациентов получали низкую дозу (LD), 57% – среднюю (MD), 17% – высокую дозу (HD) и 6,2% не получали лечения β-блокатором (группа O). Ученые выявили, что дозы β-блокатора напрямую зависели от уровня АД (LD 124/77; MD 129/80; HD 132/82 мм рт. ст.; р<0,001), ФВ ЛЖ (LD 29,5%; MD 30,5%; HD 32,0%; p=0,003), клиренса креатинина (LD 78,7; MD 87,8; HD 91,1 мл/мин; p=0,001) или массы тела пациентов (LD 83,2; MD 88,7; HD 93,5 кг; p<0,001). Установлена обратная зависимость дозы от концентрации NT-proBNP в сыворотке крови (LD 767; MD 456; HD 314 пг/мл; p<0,001). В общей сложности однолетняя смертность и частота госпитализаций составили 7,5 и 39,6% соответственно. Повышение дозы β-блокаторов ассоциировалось с достоверно более низкими показателями смертности (O 13,2%; LD 10,7%; MD 6,3%; HD 5,9%) и частотой госпитализаций (O 45,6%; LD 43,8%; MD 38,0%; HD 38,0%). 17 пациентам была выполнена ортотопическая трансплантация сердца (ТС).
Таким образом, по данным регистра FAR NHL, около 94% пациентов с СН и сниженной ФВ принимали β-блокаторы, но только 17% из них получали терапию высокими дозами. Чем тяжелее протекало заболевание (чем ниже АД, клиренс креатинина, ФВ ЛЖ, масса тела и чем выше NT-proBNP), тем ниже были дозы β-блокаторов, которые принимали и переносили пациенты. Чем выше была доза β-блокатора, тем ниже оказалась смертность от всех причин и меньше число госпитализаций.
T. Ajam и соавт. (США) представили результаты ретроспективного исследования, в котором сравнивали эффективность β-блокаторов карведилола и метопролола сукцината в снижении летальности среди пациентов с СН и сниженной ФВ ЛЖ.
Исследователи проанализировали медицинские записи 114 745 пациентов с ФВ ЛЖ <40%, полученные из крупной базы данных системы госпиталей помощи ветеранам американской армии за период 2007-2015 гг. Скорректированный ОР смерти при использовании метопролола по сравнению с карведилолом составлял 1,04 (95% ДИ 1,02-1,06; р<0,0001). Преимущество лечения карведилолом также наблюдалось при анализе подгрупп в зависимости от пола, возраста (старше или моложе 65 лет), продолжительности терапии (>3 или >6 мес) и ЧСС.
Авторы исследования сделали вывод, что терапия карведилолом превосходит лечение метопрололом сукцинатом в отношении снижения риска летальных исходов у больных с СН и систолической дисфункцией ЛЖ.
A. Corletto и соавт. (Германия) изучали влияние на выживаемость схем терапии β-блокаторами, ориентированных на достижение целевой дозы и целевой ЧСС. В испытание включили 1669 пациентов с диагнозом ХСН ишемической этиологии или ИДКМ, установленным по крайней мере за 6 мес до начала иcследования. Все участники получали лечение ингибиторами ангиотензинпревращающего фермента (иАПФ) или блокаторами рецепторов ангиотензина II (БРА). Целевой дозы β-блокатора (≥95% от указанной в рекомендациях) удалось достичь у 12% участников, а целевого уровня ЧСС (51-69 уд/мин) – у 17,1% больных. У 627 (37,6%) пациентов целевые показатели не были достигнуты, а 556 (33,3%) участников не принимали β-блокаторы. За средний период наблюдения в 42,8 мес умерли 733 (43,9%) участника: 20,9; 28,4; 41,6 и 62,8% в каждой группе соответственно (р<0,001). Прогностическое значение достижения целевой дозы было сопоставимо с достижением целевой ЧСС.
Авторы исследования сделали вывод, что достижение рекомендованной протоколом дозы β-блокатора или целевого уровня ЧСС оказывает схожий положительный эффект на выживаемость пациентов с ХСН. Наиболее благоприятный прогноз определяется при достижении как целевой дозы, так и целевой ЧСС.
Инотропная терапия при острой и хронической СН
В международном исследовании A. Mebazaa и соавт. (Франция, Испания, Швеция, Италия, Румыния, Швейцария, Греция) оценивали влияние различных препаратов группы инотропов и/или вазопрессоров на частоту летальных исходов от любой причины в отдаленном периоде в большой когорте пациентов с острой СН. Специалисты проанализировали данные 12 785 пациентов из 21 страны Европы, Северной Африки и Ближнего Востока, полученные из регистра ESC-HF-LT (The European Society of Cardiology Heart Failure Long-Term Registry) за период 2011-2013 гг. Средняя продолжительность наблюдения составила 381 день. В общей сложности были представлены данные 606 пациентов с острой СН, получавших терапию инотропами. Средний возраст пациентов составил 67 (±13) лет; 33,4% – женщины; среднее значение систолического АД – 112 (±27) мм рт. ст. на момент включения в исследование. У 45,7% участников отмечались признаки гипоперфузии, у 19,0% – признаки кардиогенного шока. Наиболее широко применяемыми препаратами из группы инотропов были добутамин (42,5%), дофамин (24,7%) и левосимендан (13,1%), средняя продолжительность лечения которыми составляла 36, 36 и 24 ч соответственно. Скорректированный ОР смерти от любой причины в отдаленном периоде был выше среди больных, получавших терапию дофамином (ОР 1,628), чем среди пациентов, получавших добутамин или левосимендан (ОР 1,055 и 1,292 соответственно).
Таким образом, по данным регистра ESC-HF-LT наиболее часто используемыми препаратами из группы инотропов в популяции пациентов с острой СН являются добутамин, дофамин и левосимендан. При сравнении перечисленных представителей группы было отмечено, что использование дофамина ассоциировано со значительно более высокой смертностью от всех причин в отдаленном периоде.
N. Barras и соавт. (Швейцария) в ретроспективном исследовании оценивали эффективность повторного (с продолжительными временными интервалами) введения низких доз левосимендана (0,05 мкг/кг/мин на протяжении 24 ч) в отношении однолетней выживаемости без осложнений среди пациентов с прогрессирующей ХСН (ФВ ЛЖ <40%, несмотря на 3 мес оптимальной терапии). На материале одного клинического центра (базы данных по СН) специалисты изучили данные 42 пациентов, у которых первая инъекция левосимендана применялась как дополнение к стандартной терапии декомпенсации СН и как минимум еще одна была запланирована. Медиана инфузий левосимендана спустя 4 нед от момента госпитализации составила 4,37 (от 2 до 12). Участники были сопоставлены с пациентами группы контроля, не получавшими терапию левосименданом, в соотношении 1:1. Контрольная когорта не отличалась от основной ни по демографическим, ни по клиническим характеристикам. Согласно основным результатам исследования частота первичной комбинированной конечной точки (летального исхода, незапланированной госпитализации по поводу СН или имплантации устройства помощи ЛЖ в течение первого года) была значительно ниже в группе левосимендана (33,3%), чем в группе контроля (64,3%) (ОР 0,49; 95% ДИ 0,26-0,93).
В дополнительном анализе авторы оценивали эффективность терапии левосименданом в дополнение к стандартному лечению препаратами групп β-блокаторов, иАПФ, БРА и антагонистов минералокортикоидных рецепторов. Исходные характеристики и статус пациентов на момент включения в исследование и после 3 инфузий левосимендана сравнивали между группами 14 пациентов, достигших конечной точки (33%), и 28 больных, выживших без развития осложнений. Специалисты определили, что ни исходные характеристики (возраст, пол, наличие ишемической болезни сердца, ФВ ЛЖ), ни статус пациентов не влияли на частоту событий комбинированной конечной точки (летальных исходов, повторных госпитализаций или имплантации устройств помощи ЛЖ), возникающих в течение года после первого введения левосимендана. Лишь терапия β-блокаторами, доля (процент) пациентов на целевой дозе β-блокатора и ЧСС после 3 инъекций левосимендана прогнозировали частоту наступления комбинированной конечной точки. После поправки на ЧСС и использование β-блокатора только доза последнего >35% от целевой оставалась значимой: отношение шансов, ОШ 0,64; 95% ДИ 1,07-0,87.
Таким образом, дополнительная терапия низкими дозами левосимендана (с регулярным плановым повторением инфузий) ассоциировалась с лучшим клиническим исходом у госпитализированных пациентов с прогрессирующей СН. Повторные курсы терапии низкими дозами левосимендана дают возможность оптимизировать (оттитровать) базисную терапию СН, особенно дозу β-блокаторов, от которой, в свою очередь, зависит прогноз в среднесрочной перспективе.
Терапия ивабрадином при синдроме низкого сердечного выброса у пациентов, перенесших аортокоронарное шунтирование
L. Nguyen и соавт. (Франция) представили результаты многоцентрового рандомизированного плацебо-контролированного исследования, в котором оценивали эффективность внутривенного введения ивабрадина пациентам с синдромом низкого сердечного выброса и синусовой тахикардией (ЧСС >100 уд/мин), возникшей на фоне применения добутамина после планового аортокоронарного шунтирования (АКШ). Терапия ивабрадином по сравнению с плацебо ассоциировалась с достоверно более высокой частотой достижения первичной конечной точки (снижение ЧСС до 80-90 уд/мин в течение >30 мин): 93 vs 40% соответственно; p≤0,05. Внутривенное введение ивабрадина способствовало значительному уменьшению уровня ЧСС (со 112 до 86 уд/мин; p<0,001) при увеличении сердечного индекса (2,5-2,9 л/мин/м2; p<0,05), ударного объема (от 38,0 до 60,0 мл; p<0,001) и систолического АД (от 110 до 125 мм рт. ст.; p<0,05). Перечисленные параметры в группе плацебо не изменялись. Следует отметить, что у 5 (35,7%) пациентов в группе ивабрадина имела место фибрилляция предсердий.
Таким образом, внутривенная терапия ивабрадином ассоциирована с достоверным снижением ЧСС без отрицательного влияния на сердечный выброс у пациентов с синдромом низкого сердечного выброса, получавших лечение добутамином после АКШ. По мнению авторов работы, наблюдаемый положительный эффект должен быть дополнительно подтвержден более крупными исследованиями.
Безопасность метформина у пациентов с острой СН на фоне сахарного диабета
Метформин является препаратом первой линии для лечения пациентов с сахарным диабетом (СД). Отдельного внимания требуют пациенты с СН, которая долгое время была противопоказанием к применению метформина из-за возможного развития лактоацидоза. Однако согласно последним данным риск метаболических нарушений повышен только у декомпенсированных больных СН, особенно при нестабильном или остром состоянии. Jin Joo Park и соавт. (Сеул, Корея) также посвятили свою работу изучению влияния метаболической терапии метформином у пациентов с СД и острой СН на внутрибольничную смертность и частоту ТС. В общей сложности из 5620 пациентов, госпитализированных по поводу острой СН, 1998 (35,5%) страдали СД. Частота применения антидиабетических препаратов составила 46,4; 35,3; 35,2; 1,8; 8,3 и 11,9% для инсулина, сульфонилмочевины, метформина, тиазолидиндиона, акарбозы и ингибитора ДПП‑4 соответственно. У больных, получавших метформин, вероятность летального исхода от любой причины или ТС была ниже, чем у лиц, не принимавших метформин (2,1 vs 7,4%; р<0,001). Терапия метформином не влияла на частоту госпитализаций в отделение реанимации и интенсивной терапии (ОРИТ), сердечно-легочной реанимации, внутривенного введения инотропов и использования вазопрессоров. Специалисты отметили тот факт, что необходимость в искусственной вентиляции легких и заместительной почечной терапии возникала реже на фоне приема метформина. Применение метформина было связано с уменьшением риска смерти в стационаре и ТС даже после поправки на значимые сопутствующие факторы (ОШ 0,37; 95% ДИ 0,17-0,82).
Авторы исследования пришли к выводу, что терапия метформином на момент госпитализации по поводу острой СН не приводит к увеличению общей смертности и частоты операций по поводу ТС, что свидетельствует о безопасности его применения среди пациентов с СН.
Селективные ингибиторы натрийзависимого котранспортера глюкозы 2 типа и новая гипотеза оптимизации диуретической терапии при ХСН
Существуют данные о том, что терапия селективным ингибитором натрийзависимого котранспортера глюкозы 2 типа (SGLT2i) эмпаглифлозином способствует значительному сокращению длительности госпитализации по поводу СН и снижению риска сердечно-сосудистой смерти. По мнению экспертов, индуцированный SGLT2i осмотический диурез приводит к большему клиренсу свободной от электролитов воды, что, в свою очередь, способствует выведению жидкости из межклеточного пространства в большей степени, чем из кровеносного русла. У пациентов с СН такая терапия может привести к лучшему разрешению застоя с минимальным воздействием на артериальное наполнение и перфузию органов.
K. Hallow и соавт. (США) в своем исследовании рандомизировали 42 здоровых добровольца для получения SGLT2i дапаглифозина или петлевого диуретика буметанида на протяжении 7 дней. Данные о 24-часовом диурезе и концентрации электролитов анализировали в математической модели трех компартментов: крови, межклеточной жидкости, периферического натрия и воды для симуляции эффектов каждого из препаратов в отношении объемов межклеточной жидкости и циркулирующей крови. Согласно полученным результатам сокращение объема межклеточной жидкости при терапии дапаглифлозином в 2 раза превышало уменьшение объема крови, в то время как при использовании буметанида сокращение объема межклеточной жидкости было на 22% меньшим, чем уменьшение объема крови. Результаты исследования подтверждают гипотезу о том, что за счет увеличения клиренса свободной от электролитов воды SGLT2i уменьшает объем межклеточной жидкости с меньшим воздействием на объем крови по сравнению с петлевыми диуретиками. СН часто сопровождается избыточным накоплением жидкости как в кровеносном русле, так и в интерстициальном пространстве, однако у многих пациентов с СН фактически имеет место недостаточное наполнение артерий по причине низкого сердечного выброса. Лечение таких пациентов должно быть направлено на достижение равновесия между необходимостью разрешения явлений застоя и сохранением артериального наполнения. SGLT2i положительно влияет на степень интерстициального застоя, не оказывая отрицательного воздействия в виде артериального недонаполнения, гипотонии, сниженной перфузии органов и активации нейрогормональных прессорных механизмов.
Влияние дефицита железа на толерантность к физической нагрузке и клинические исходы при ХСН
P. Martens и соавт. (Бельгия) посвятили свое выступление проблеме коморбидности анемии / дефицита железа (ДЖ) и ХСН. Анемия, как и ДЖ, нередко наблюдается у пациентов с ХСН и сниженной ФВ ЛЖ (HFrEF), оказывая существенное негативное влияние на клинический прогноз. В настоящее время недостаточно данных относительно распространенности, влияния на толерантность к физической нагрузке и клинического исхода ДЖ при СН с умеренно сниженной ФВ (HFmrEF; 40-49%) и сохраненной ФВ (HFpEF) сравнительно с HFrEF. Кроме того, нет информации о прогрессировании ДЖ у пациентов с ХСН без анемии.
На материале одного клинического центра (проспективной базы данных по СН) исследователи оценили функциональный статус пациентов – ФК по NYHA и величину VO2max (потребление кислорода на максимуме нагрузки, пиковое потребление кислорода), данные ЭхоКГ и клинический исход, определяемый как смерть от любой причины и госпитализация по поводу СН, в зависимости от наличия ДЖ или анемии. ДЖ был определен в соответствии с установленными критериями (уровень ферритина <100 мкг/л или 100-300 мкг/л при коэффициенте насыщения трансферрина железом <20%). Диагноз анемии был выставлен в соответствии с критериями Всемирной организации здравоохранения (Hb 50%).
Ученые проанализировали данные 1197 пациентов (71% – мужчины) с СН (HFrEF, n=897; HFmrEF, n=229; HFpEF, n=72). Общая распространенность ДЖ среди участников составляла 53% (HFrEF 50%, HFmrEF 61% и HFpEF 64%), анемии – 36%. ДЖ в большей степени, чем анемия (p<0,001), ассоциировался с низким показателем VO2max у пациентов с СН. Неблагоприятный исход также в большей степени ассоциировался с ДЖ. Скорректированный ОР госпитализации по поводу СН и смерти от любой причины составил 3,24 (2,31-4,56; p<0,001) среди больных, у которых был выявлен ДЖ без анемии, и 4,93 (3,47-7,00; p<0,001) среди участников с ДЖ и анемией, в то время как у пациентов с диагнозом анемии без ДЖ ОР составил 1,74 (1,09-2,78; p=0,020). Из 8 пациентов без исходной анемии ДЖ в течение 39 мес наблюдения привел к развитию анемии в одном случае, что было расценено как результат прогрессирования ДЖ. Усугубление ДЖ было связано со значительно более высоким риском госпитализации и смерти (ОР 1,4; 95% ДИ 1,01-1,94; p=0,046) по сравнению с пациентами без прогрессирования ДЖ.
Таким образом, ДЖ является частым спутником как HFrEF, так и HFmrEF и даже HFpEF, оказывая отрицательное влияние на величину VO2max и клинический исход пациентов. Усугубление ДЖ тесно коррелирует с повышенным риском ухудшения течения СН.
M. Tkaczyszyn и соавт. (Польша) изучали гипотезу, согласно которой у мужчин с СН и сниженной ФВ ЛЖ (HFrEF) ДЖ прогнозирует уменьшение толерантности к физической нагрузке и ухудшение физической подготовленности независимо от показателей потери массы скелетной мускулатуры. В исследование включили 49 амбулаторных пациентов (средний возраст – 65±11 лет; ФК по NYHA I/II/III: 39/45/16% соответственно; ишемическая этиология HFrEF в 86% случаев; ФВ ЛЖ ≤40%) со стабильным течением HFrEF. Специалисты оценили толерантность к физической нагрузке (проба с 6-минутной ходьбой), физическую подготовленность (компоненты фитнес-тестирования для пожилых лиц – тесты «Up and go», «Chair stand», «Arm curl» и 2-минутый степ-тест – 2MST), индекс мышечной массы (измеренный с использованием двухэнергетической рентгеновской абсорбциометрии) и уровень железа в организме пациентов. ДЖ определялся как уровень сывороточного ферритина <100 мкг/л или 100-299 мкг/л в сочетании с насыщением трансферрина <20%.
Концентрация растворимого трансферринового рецептора (sTfR) коррелировала с результатами пробы с 6-минутной ходьбой (r=-0,063; p<0,001), тестов «Up and go» (r=0,51; p=0,001), «Chair stand» (-0,56; p<0,001), «Arm curl» (r=-0,36; p=0,03) и 2MST (r=-0,45; p=0,004), уровень сывороточного ферритина – с показателями «Up and go» (r=-0,39; p=0,008), «Chair stand» (r=0,41; p=0,005), «Arm curl» (r=0,46; p=0,002) и 2MST (r=0,39; p=0,008), а ДЖ – с результатами тестов «Up and go» (r=0,31; p=0,04), «Chair stand» (r=-0,30; p=0,046) и «Arm curl» (r=-0,44; p=0,003). Величины отношений аппендикулярная масса нежировых тканей / общая масса нежировых тканей (ALM/TLM) и аппендикулярная масса нежировых тканей / ИМТ (ALM/ИМТ) коррелировали с результатами тестов с 6-минутной ходьбой (r=0,44; p=0,002 и r=0,43; p=0,003), «Up and go» (r=-0,34; p=0,02 и r=-0,38; p=0,009), «Chair stand» (r=0,37; p=0,01 и r=0,30; p=0,04) и 2MST (r=0,30; p=0,04 и r=0,34; p=0,02 соответственно). Более низкий уровень ферритина в сыворотке крови ассоциировался с худшими результатами всех тестов независимо от массы скелетной мускулатуры (ALM/ИМТ) и соответствующих клинических переменных (возраста, уровня гемоглобина, скорости клубочковой фильтрации (СКФ), концентрации NT-pro-BNP, ФК по NYHA). Аналогичным образом, более высокий уровень sTfR был связан с худшими результатами при выполнении тестов «Up and go» (β=0,40; p=0,03) и «Chair stand» (β=-0,39; p=0,03) и пробы с 6-минутной ходьбой (6MWD) (β=-0,59; p<0,001) независимо от массы скелетной мускулатуры (ALM/TLM) и вышеупомянутых клинических переменных.
Таким образом, у мужчин с HFrEF нарушенный гомеостаз железа ассоциирован со сниженной толерантностью к физической нагрузке и плохой физической подготовленностью независимо от снижения общей мышечной массы.
Гипотиреоз как отягощающий фактор у пациентов с ХСН
В предыдущих исследованиях было показано, что дисфункция щитовидной железы ассоциируется с худшими исходами у пациентов с ХСН. В связи с этим D. Grande и соавт. (Италия) в своей работе изучали влияние медикаментозной коррекции сывороточных уровней тиреотропного гормона (ТТГ) на прогноз амбулаторных больных с ХСН. В исследование включили 712 стабильных пациентов, получавших стандартную терапию по поводу ХСН. У всех участников были выполнены электрокардиография в 12 отведениях, ЭхоКГ, стандартный анализ крови и определена концентрация гормонов щитовидной железы (на момент включения в исследование, затем каждые 3-4 мес или 6-8 нед при изменении уровня ТТГ). Терапия гипотиреоза проводилась левотироксином в различных режимах дозирования.
В общей сложности у 180 (67,2% – мужчины, средний возраст – 67±12 лет, ФВ ЛЖ – 33±10%, класс СН по NYHA – 2,5±0,5, сывороточная концентрация NTproBNP – 2125±2975 пг/мл, СКФ (GFR-EPI) – 64±22 мл/мин/1,73 м2) из 712 пациентов был диагностирован гипотиреоз (24 участника впоследствии были исключены из исследования). Нормализации уровня ТТГ левотироксином удалось достичь у 111 из 156 больных. За средний период наблюдения в 38 мес 29 пациентов умерли (25 смертей от сердечно-сосудистых причин), а 62 участника как минимум единожды нуждались в госпитализации по поводу острой декомпенсации СН. Отсутствие положительного результата в коррекции уровня ТТГ было связано с повышенным риском смерти от любой причины (ОР 3,31; 95% ДИ 1,59-6,86; р=0,001) и госпитализации по поводу СН (ОР 2,27; 95% ДИ 1,36-3,79; р=0,002). Неудача заместительной терапии ассоциировалась с риском смерти от любой причины (ОР 2,57; 95% ДИ 1,20-5,51; p=0,002) и госпитализации по поводу СН (ОР 1,78; 95% ДИ 1,05-3,01; р=0,03) даже после поправки на III ФК по NYHA, ФВ ЛЖ <35%, концентрацию NTproBNP >1000 пг/мл, систолическое АД <100 мм рт. ст. и СКФ <60 мл/мин.
Таким образом, устранение признаков гипотиреоза положительно влияет на прогноз пациентов с ХСН. Однако, по мнению авторов исследования, выдвинутая гипотеза нуждается в проверке в ходе проведения дополнительных рандомизированных клинических исследований.
Прогностическое значение электролитных нарушений при острой одышке
J. Bugaite и соавт. (Литва) оценивали прогностическое значение электролитных нарушений в отношении риска повторных госпитализаций в ОРИТ и смертности у пациентов с остро возникшей одышкой. Специалисты проанализировали медицинские записи 307 пациентов (средний возраст – 68,4±12,7 года; 53,4% составили мужчины), последовательно госпитализированных в ОРИТ по поводу развития диспноэ в связи с декомпенсацией СН, обострением хронического обструктивного заболевания легких, развитием пневмонии, легочной эмболии или др.
На момент включения в исследование гипонатриемия (Na <134 ммоль/л) была выявлена у 8,8%, гипохлоремия (Cl <98 ммоль/л) – у 16,6% больных. Сниженный уровень Na ассоциировался с достоверно большей вероятностью повторных госпитализаций в ОРИТ в связи с любой причиной (ОР 2,6; 95% ДИ 1,48-4,55; p=0,001) и, в частности, по сердечно-сосудистым причинам (ОР 3,31; 95% ДИ 1,45-7,58; p=0,005) в течение последующих 3 мес. Ученые не обнаружили статистически значимой взаимосвязи между гипонатриемией и уровнем 3-месячной летальности. Исходная сывороточная концентрация Cl была независимо связана с частотой летальных исходов в течение 3 мес (ОР 3,36; 95% ДИ 1,62-6,99; p=0,001), но не с риском повторных госпитализаций. Основной причиной госпитализации больных групп гипонатриемии и гипохлоремии являлась острая СН (81,48 и 78,43% соответственно). Гипонатриемия среди пациентов с острой СН чаще ассоциировалась с повторными госпитализациями по сравнению с участниками без признаков острой СН (p=0,045). Статистически значимых различий в показателях смертности среди больных с острой СН и без нее на фоне гипохлоремии выявлено не было. Специалисты также не обнаружили выраженной корреляционной связи между сывороточной концентрацией электролитов и СД или патологией почек.
Ученые сделали вывод, что концентрация Na и Cl в сыворотке крови является значимым предиктором заболеваемости и выживаемости больных с остро возникшей одышкой, госпитализированных в ОРИТ. В дополнение гипохлоремия ассоциирована с большими рисками для пациентов по сравнению с гипонатриемией.
Церулоплазмин как перспективный маркер СН
F. Malek и соавт. (Чехия) в своем исследовании изучали корреляционную связь между концентрацией церулоплазмина – белка острой фазы – в сыворотке крови и показателями печеночных проб (общим билирубином, аланинаминотрансферазой, аспартатаминотрансферазой, гамма-глутамилтранспептидазой, щелочной фосфатазой, альбумином), а также уровнем NT-proBNP у 164 клинически стабильных пациентов с СН и сниженной ФВ ЛЖ (среднее значение – 32%). Средний уровень церулоплазмина составлял 0,23 г/л, NT-proBNP – 218 пмоль/л (1850 пг/мл). Ученые выявили, что концентрация церулоплазмина коррелировала с уровнями NT-proBNP (r=0,323; p<0,001), общего билирубина (r=0,213; p=0,0067) и альбумина (обратная зависимость r=-0,273; p=0,0005), но не обнаружили статистически значимой взаимосвязи с другими показателями печеночных проб. Уровень церулоплазмина также коррелировал со стадией СН по NYHA (r=0,230; p=0,0034) и ФВ ЛЖ (обратная взаимосвязь – 0,237; p=0,0025).
Таким образом, концентрация церулоплазмина у пациентов со стабильным течением HFrEF прямо коррелирует с уровнями NT-proBNP, общего билирубина и обратно – с уровнем альбумина. По мнению авторов, церулоплазмин можно рассматривать в качестве потенциального биомаркера, отражающего тяжесть течения сердечной и печеночной недостаточности.
Пластика сердечных клапанов как мост к трансплантации
O. Shatova и соавт. (Беларусь) изучали возможность применения пластики сердечных клапанов как переходного этапа к ТС у больных в терминальной стадии СН. В исследование включили 159 пациентов (средний конечно-диастолический объем – 251±15,8 мл, конечно-систолический объем – 188±10,2 мл, ФВ ЛЖ – 25,6±3,1%, уровень proBNP – 1307±112 мкг/мл, VO2peak – 12,8±3,1 л/мин), которые были занесены в общенациональный список ожидания трансплантации UNOS2 в период с 2009 по 2015 г. и не нуждались в процедуре хирургической реваскуляризации. Участников разделили на две группы, в одной из которых (n=77) была выполнена пластика митрального клапана, а во второй (n=82) применялась оптимальная медикаментозная терапия. Сравнительный анализ показал, что медиана выживаемости после реконструктивной хирургии митрального клапана (без ТС) составляла 27 мес (17,6-34,8) и была значительно выше, чем в группе пациентов, получавших оптимальную медикаментозную терапию (4 мес; p<0,001). По результатам исследования пластика митрального клапана у больных в терминальной стадии СН, не нуждающихся в реваскуляризации, может быть успешно использована в качестве переходного этапа к ТС и в 50% случаев позволяет отсрочить последнюю до 2 лет.
У пацієнтів із серцевою недостатністю прогноз гірший, аніж в онкологічних хворих: когортне дослідження з 10-річним спостереженням у Шотландії
M.M. Mamas, M. Sperrin, M.C. Watson, et al. European Journal of Heart Failure, 2017; doi: 10.1002/ejhf.822
У цьому дослідженні порівнювали виживання пацієнтів із діагнозами серцевої недостатності (СН) і чотирьох найпоширеніших видів раку в сучасній когорті контингенту первинної медичної допомоги з шотландської популяції.
Дані отримували з інформаційної бази первинної ланки, яка містить медичні записи 1,75 млн осіб, зареєстрованих у 393 лікарів загальної практики. В аналіз включали пацієнтів віком старше 16 років із діагнозами СН або чотирьох видів раку, які були встановлені в період із 1 квітня 2002 по 31 березня 2011 року. Моделювання кривих виживання окремо для чоловіків та жінок було виконано із застосуванням моделей пропорційних ризиків Кокса з поправками на інші фактори, які могли позначитися на результаті. Загалом 56 658 пацієнтів відповідали критеріям включення в дослідження; 147 938 людино-років спостереження з медіаною терміну спостереження одного учасника 2,04 року.
У чоловіків із СН 5-річне виживання становило 55,8%. Смертність у цій групі була вищою, ніж у групі пацієнтів із раком простати (відносний ризик, ВР 0,61; 95% довірчий інтервал, ДІ 0,57-0,65; 5-річне виживання – 68,3%) та раком сечового міхура (ВР 0,88; 95% ДІ 0,81-0,96; 5-річне виживання – 57,3%). Проте чоловіки із СН виживали краще, ніж чоловіки з раком легень (ВР 3,86; 95% ДІ 3,65-4,07; 5-річне виживання – 8,4%) та колоректальним раком (ВР 1,23; 95% ДІ 1,16-1,31; 5-річне виживання – 48,9%). У жінок із СН 5-річне виживання становило 49,5%, а смертність була вищою, ніж серед жінок із раком молочної залози (ВР 0,55; 95% ДІ 0,51-0,59; 5-річне виживання – 77,7%), проте нижчою, ніж серед жінок із колоректальним раком (ВР 1,21; 95% ДІ 1,13-1,29; 5-річне виживання – 51,5%), раком легень (ВР 3,82; 95% ДІ 3,60-4,05; 5-річне виживання – 10,4%) та раком яєчників (ВР 1,98; 95% ДІ 1,80-2,17; 5-річне виживання – 38,2%).
Отже, незважаючи на досягнення в лікуванні СН, показники виживання чоловіків та жінок із цим діагнозом у когорті контингенту первинної медичної допомоги на тлі оптимальної терапії залишаються гіршими, ніж серед пацієнтів із деякими видами раку.
Дистанційне моніторування гемодинаміки у пацієнтів із ХСН зменшує частоту госпіталізацій: метааналіз завершених досліджень
P.B. Adamson, G. Ginn, S.D. Anker, et al. European Journal of Heart Failure, 2017; vol. 19 (issue 3): 426-433
Останніми роками в клінічних дослідженнях випробовували різні стратегії дистанційного контролю симптомів і фізіологічних параметрів в амбулаторних пацієнтів із хронічною СН (ХСН), спрямовані на ранню реєстрацію ознак застійних явищ. Вивчали в тому числі імплантовані реєстратори з автоматичною передачею в клініку даних про параметри, які відображають накопичення та перерозподіл надлишку рідини в організмі пацієнта. Очікувалося, що корекція терапії, проведена одразу після отримання такого сигналу, допоможе запобігати гострій декомпенсації СН та госпіталізації пацієнта. Одну з таких стратегій – гемодинамічно керовану терапію СН, що орієнтується на дані від імплантованих сенсорів тиску в камерах серця, вивчали в багатьох дослідженнях із різними технологіями сенсорів. Наявні докази ефективності дистанційного моніторування гемодинаміки були втілені в рекомендацію про застосування цієї стратегії (клас IIb, рівень доказів В) у настановах Європейського товариства кардіологів із лікування СН. При подальшому вивченні було виконано метааналіз усіх завершених досліджень з метою знайти відповідь на запитання: чи справді гемодинамічно керована терапія СН запобігає госпіталізаціям?
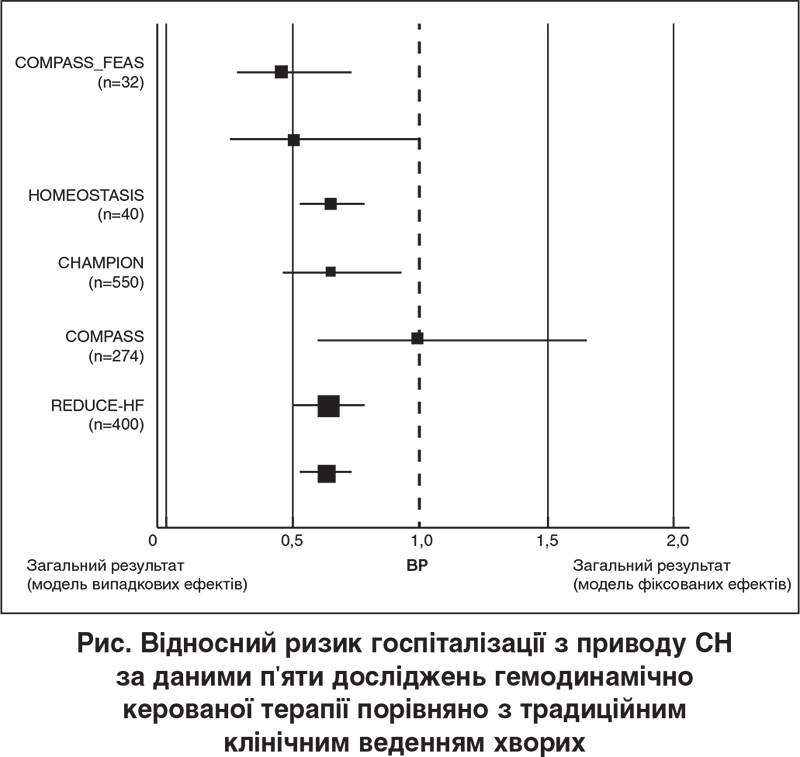
Із 317 публікацій, знайдених при первинному пошуку, до метааналізу включили 5 досліджень, проведених із 2003 по 2011 рік, які відповідали критеріям оригінальності та якості. У них узяли участь 1296 пацієнтів із ХСН II-IV функціональних класів за NYHA. Три дослідження були проспективними рандомізованими, з одностороннім осліпленням, два дослідження були проспективними обсерваційними – одне відкрите й одне з історичним контролем. Вивчали різні типи пристроїв для моніторування серцевої гемодинаміки, з різними місцями імплантації сенсорів (правий шлуночок, ліве передсердя), а також різні цільові показники тиску в камерах серця, якими керувалися для корекції терапії. Тривалість досліджень становила від 6 до 25 міс. Тестування на гетерогенність не виявило нестабільності результатів через відмінності між дослідженнями. Об’єднані дані з п’яти досліджень (рис.) свідчать на користь стратегії дистанційного моніторування гемодинаміки: частота госпіталізацій за час спостереження достовірно знизилася на 38% (ВР 0,62; 95% ДІ 0,50-0,78; р<0,001). автори дійшли висновку, що гемодинамічно керована терапія, яка ґрунтується на частих вимірюваннях тиску наповнення від імплантованих постійних сенсорів, є більш ефективною, ніж традиційне клінічне ведення хворих, щодо зменшення частоти госпіталізацій із приводу декомпенсації ХСН.
Підготував Дмитро Молчанов
Журнал "СЕРЦЕВА НЕДОСТАТНІСТЬ та коморбідні стани" № 2, вересень, 2017 р.



