18 липня, 2018
Рекомендації з профілактики, виявлення, оцінки та лікування підвищеного артеріального тиску в дорослих
Частина 1
Артеріальний тиск (АТ) та ризик серцево-судинних захворювань (ССЗ)
Обсерваційні дослідження продемонстрували зв’язок між підвищенням систолічного (САТ) та діастолічного (ДАТ) АТ та збільшенням кардіоваскулярного ризику (КВР). У метааналізі 61 проспективного дослідження підвищення САТ на 20 мм рт. ст. та ДАТ на 10 мм рт. ст. супроводжувалося подвоєнням ризику смерті від інсульту, хвороб серця та інших кардіоваскулярних причин. Такий зв’язок було продемонстровано у багатьох вікових групах. Частота артеріальної гіпертензії (АГ) зростає паралельно з віком.
У дослідженні Johns Hopkins Precursors study за участю 1132 молодих осіб (середній вік 23 роки) з нормальним АТ було показано, що до 25, 45 та 65 років у 0,3, 6,5 та 37% із них відповідно розвивається АГ. Фремінгемське дослідження продемонструвало, що протягом подальшого життя АГ виникає у близько 90% нормотензивних дорослих віком 55-65 років.
У багатьох дорослих пацієнтів з АГ наявні ще й інші фактори ризику (ФР) ССЗ. Зокрема куріння, у т. ч. пасивне, цукровий діабет, дисліпідемія/гіперхолестеринемія, надмірна вага / ожиріння, недостатня фізична активність, нездорове харчування, хронічні хвороби нирок, сімейний анамнез, похилий вік, низький соціоекономічний / освітній статус, чоловіча стать, обструктивне апное сну, психосоціальний стрес.
Ці чинники впливають на АТ шляхом активації ренін-ангіотензин-альдостеронової системи та симпатичної нервової системи, пригнічення функціонування серцевого натрійуретичного пептиду, розвитку ендотеліальної дисфункції тощо. ФР ССЗ часто наявні у комбінації: ≥3 факторів присутні у 17% пацієнтів. Метааналіз 18 когортних досліджень (n=257384) довів, що ризик кардіоваскулярної смерті, нефатального інфаркту міокарда та фатального і нефатального інсультів протягом життя значно вище у дорослих з ≥2 ФР, ніж у осіб з 1 ФР.
Класифікація АТ
АТ поділяється на нормальний, підвищений та АГ 1 та 2 ступенів. Хоча наростання АТ та збільшення КВР відбуваються паралельно, для зручності прийняття клінічних та громадських рішень зручно послуговуватися виділеними категоріями АТ. У цьому документі, на відміну від попереднього, показники нормального тиску визначають як САТ <120 мм рт. ст. та ДАТ <80 мм рт. ст., підвищеного – САТ 120-129 мм рт. ст. та ДАТ <80 мм рт. ст., АГ 1 ступеня діагностується у разі САТ 130-139 мм рт. ст. чи ДАТ 80-89 мм рт. ст., 2 ступеня – САТ ≥140 мм рт. ст. чи ДАТ ≥90 мм рт. ст. При виявленні САТ та ДАТ різних ступенів слід віднести пацієнта до вищої категорії. Для визначення АТ слід користуватися середніми значеннями двох точних вимірів, отриманих при двох офісних візитах.
Підґрунтям зміни категоризації АТ стало те, що у багатьох метааналізах співвідношення ризиків ішемічної хвороби серця (ІХС) та інсульту становило 1,1-1,5 при порівнянні груп з АТ 120-129/80-84 мм рт. ст. та <120/80 мм рт. ст., і 1,5-2,0 при порівнянні груп з АТ 130-139/85-89 мм рт. ст. та <120/80 мм рт. ст. Цей градієнт зберігався і після поділу учасників досліджень на підгрупи за статтю чи расовою / етнічною приналежністю. Дана система класифікації АТ є найбільш цінною при прийнятті рішень стосовно профілактики чи лікування підвищеного АТ та оцінки результативності проведеного втручання у дорослих, які раніше не лікувалися.
Вимірювання АТ
Хоча метод вимірювання АТ в умовах кабінету лікаря (офісний АТ) є досить простим, під час його проведення часто зустрічаються помилки, що перешкоджають встановленню точних значень АТ у пацієнта.
Інструкції для правильного вимірювання АТ є такими:
1. Підготуйте пацієнта:
- дозвольте пацієнту відпочити протягом >5 хв (сидячи на стільці, ноги на підлозі, підтримувати спину спинкою стільця);
- під час відпочинку ні пацієнту, ні особі, що вимірює АТ, не слід розмовляти;
- пацієнт має уникати кофеїну, фізичних навантажень та куріння протягом щонайменше 30 хв до вимірювання;
- переконайтеся, що пацієнт спорожнив сечовий міхур;
- звільніть місце накладання манжети від будь-якого одягу.
2. Застосовуйте правильну техніку вимірювання:
- користуйтесь сертифікованими приладами, що пройшли калібрування та повірку;
- покладіть руку пацієнта на стіл;
- розмістіть манжету на плечі пацієнта на рівні правого передсердя (приблизно рівень середини грудини);
- користуйтеся манжетою правильного розміру, у якій повітряна камера охоплює 80% плеча.
3. Зробіть правильні виміри для діагностики АГ:
- під час першого візиту виміряйте АТ на обох руках, при подальших візитах вимірюйте АТ на руці з вищим показником;
- час між вимірюваннями має складати 1-2 хв;
- визначте пульс на променевій артерії. Під час нагнітання повітря пульс перестане пальпуватися. Нагнітайте повітря в манжету до показника, на 20-30 мм рт. ст. вищого від цифри, при якій перестав відчуватися пульс;
- випускайте повітря з манжети зі швидкістю близько 2 мм рт. ст. на сек і слухайте тони Короткова.
4. Правильно задокументуйте визначені показники:
- запишіть показники САТ (початок тонів Короткова) та ДАТ (їхнє зникнення), для зручності округлюючи дані до найближчих круглих чисел;
- зазначте у записах час прийому останнього препарату перед вимірюванням АТ.
5. Застосуйте усереднення показників:
- встановіть індивідуальний показник АТ людини за допомогою усереднення значень ≥2 вимірювань під час ≥2 візитів;
6. Повідомте результат пацієнту (усно та письмово).
Позаофісне та самостійне моніторування АТ
Рекомендація: позаофісне вимірювання АТ рекомендовано для підтвердження діагнозу АГ та підбору дози антигіпертензивного препарату (АГП) у поєднанні з консультацією лікаря (клінічною чи телемедичною).
Амбулаторне моніторування АТ (АМАТ) застосовується для визначення позаофісного АТ через встановлені інтервали часу, зазвичай упродовж 24 год. Домашнє моніторування АТ (ДМАТ) передбачає власноручне вимірювання АТ пацієнтом. Продемонстровано, що АМАТ є більш точним методом для прогнозування відтермінованих наслідків ССЗ, ніж офісне вимірювання. Незважаючи на переваги АМАТ, ДМАТ є більш практичним підходом. Для проведення адекватного ДМАТ пацієнт має навчитися вимірювати АТ під наглядом медичного працівника.
Це навчання передбачає не тільки тренування навичок самого процесу вимірювання, а й надання інформації про АГ, підбір обладнання, пояснення можливої високої варіабельності результатів, допомогу в інтерпретації отриманих показників. При виборі апарата для вимірювання АТ слід надавати перевагу автоматичним сертифікованим приладам з можливістю збереження результатів у пам’яті; застосовувати манжету відповідного розміру; переконатися у відсутності значущої різниці між показниками на обох руках (якщо різниця велика, слід вимірювати АТ на руці з вищим показником).
Пацієнт має вимірювати АТ щонайменше двічі на день з інтервалом в 1 хв зранку до прийому ліків та ввечері (до вечері). Оптимально вимірювати та записувати АТ щодня. Необхідним є ведення щоденника тиску протягом 2 тиж після зміни схеми лікування та протягом 1 тиж до відвідування лікаря. Якщо апарат має вбудовану пам’ять, слід приносити його на консультацію.
АМАТ
Апарати для АМАТ зазвичай запрограмовані на вимірювання АТ що 15 чи 30 хв протягом дня та щогодини протягом ночі. АМАТ проводиться в умовах звичайного розпорядку дня пацієнта. За допомогою АМАТ можна отримати середні показники АТ за всю добу, а також окремо за ніч та день; визначити співвідношення денного та нічного АТ шляхом встановлення ступеня нічного падіння тиску; виявити осіб з підйомом АТ рано-вранці; оцінити варіабельність АТ; виявити симптоматичну гіпотензію. Зазвичай офісний АТ 140/90 мм рт. ст. відповідає домашньому АТ 135/85 мм рт. ст. та показникам АМАТ 135/85 мм рт. ст. (день), 120/70 мм рт. ст. (ніч), 130/80 мм рт. ст. (середньодобовий).
Гіпертензія білого халата (ГБХ) та маскована гіпертензія (МГ)
Визначення та діагностичні методи ГБХ та МГ досі не стандартизовані.
Згідно з популяційними дослідженнями, частота МГ становить 10-26%. Ризик ССЗ та смертності від усіх причин в осіб з МГ є аналогічним ризику осіб зі стійкою АГ, тобто приблизно вдвічі вищим, ніж у аналогічної нормотензивної популяції.
Поширеність ГБХ становить близько 13%, а частота перетворення ГБХ на стійку гіпертензію – 1-5% на рік. Таке перетворення найчастіше виникає у осіб похилого віку, з ожирінням, підвищеним АТ. Ефект білого халата вважається значущим за умов перевищення офісними показниками домашніх на 20/10 мм рт. ст. Частота ГБХ зростає з віком. ГБХ ймовірніше відзначається у жінок, ніж у чоловіків, та у некурців, ніж у курців.
Деякі дослідження визначили у осіб з ГБХ мінімальне збільшення ризику ускладнень ССЗ та смертності від усіх причин, що призвело до рекомендації певних груп експертів проводити скринінг ГБХ за допомогою АМАТ чи ДМАТ для уникнення ініціювання антигіпертензивної терапії у таких осіб.
Ефект білого халата може бути причиною неконтрольованої за офісними вимірами АГ та псевдорезистентної АГ, що призводить до неправильної оцінки контролю АТ. Ризик судинних ускладнень у пацієнтів з неконтрольованою за офісними вимірами АГ внаслідок ефекту білого халата є аналогічним ризику осіб з контрольованою АГ. ГБХ може спричиняти непотрібний початок чи інтенсифікацію антигіпертензивної терапії, тому слід перевірити суперечливі результати за допомогою ДМАТ чи АМАТ. Але масковану неконтрольовану АГ підтверджувати за допомогою ДМАТ не обов’язково.
На цей момент інформація стосовно ризиків та переваг лікування ГБХ та МГ відсутня, хоча відомо, що МГ та неконтрольована МГ асоціюються зі збільшеною частотою пошкодження органів-мішеней та вищим ризиком розвитку ССЗ, інсультів та смертності у порівнянні з нормотензивним контингентом та особами з ГБХ.
Рекомендації:
- Скринінг ГБХ доцільний для таких категорій пацієнтів: дорослі, що не приймають АГП, з САТ вище 130 мм рт. ст., але менше 160 мм рт. ст. чи ДАТ вище 80 мм рт. ст., але нижче 100 мм рт. ст.; дорослі, що приймають кілька АГП, однак мають офісні показники АТ на ≤10 мм рт. ст. вище цільових.
- У осіб з ГБХ слід періодично проводити АМАТ чи ДМАТ з метою виявлення переходу в стійку АГ.
- У дорослих, що лікуються з приводу АГ, з офісними показниками АТ вище цільових та домашніми показниками, що дозволяють припустити наявність значного ефекту білого халата, може бути корисним підтвердження діагнозу за допомогою АМАТ.
- У дорослих, що не лікуються з приводу АГ, з постійними офісними показниками САТ в межах 120-129 мм рт. ст. чи ДАТ 75-79 мм рт. ст., доцільним є скринінг МГ.
- Скринінг неконтрольованої МГ за допомогою ДМАТ може бути доцільним у дорослих, що лікуються з приводу АГ та мають офісні показники АТ на рівні цільових за наявності уражень органів-мішеней чи підвищеного загального КВР.
- У дорослих, що лікуються з приводу АГ, з підвищеними показниками ДМАТ, які можуть свідчити про неконтрольовану МГ, може бути доцільним підтвердження діагнозу за допомогою АМАТ до інтенсифікації антигіпертензивної терапії.
Причини АГ
Генетична схильність
Хоча на даний час виявлено кілька моногенних форм АГ (рідкісні хвороби та синдроми: альдостеронізм, що лікується глюкокортикоїдами, синдром Ліддла, синдром Гордона), а також більше 25 мутацій та 120 однонуклеотидних поліморфізмів, здатних спричиняти підвищення АТ, сумарний ефект всіх локусів, пов’язаних з АТ, відповідає лише за 3,5% варіабельності АТ. Інші 96,5% спричиняються впливом зовнішніх факторів, а також механізмами експресії цих генів, епігенетичними ефектами, транскриптомом та протеомом людини.
Зовнішні ФР
Надмірна вага та ожиріння. Між надмірною вагою / ожирінням та АГ існує стійкий прямий зв’язок, що було підтверджено у багатьох дослідженнях (Framingham Heart Study, Nurses’ Health Study). Ще більш потужним є зв’язок з АТ співвідношення об’ємів талії та стегон, а також показника центрального ожиріння, визначеного за допомогою комп’ютерної томографії. Оцінка ризику, проведена в дослідженні Nurses’ Health Study, свідчить, що ожиріння може бути причиною близько 40% АГ, а за результатами Framingham Offspring Study ці показники ще вищі: 78% для чоловіків та 65% для жінок.
Вживання натрію. Надмірне вживання натрію пов’язане не тільки із зростанням АТ, а й зі збільшенням ризику інсульту та ССЗ, особливо серед певних груп населення, чутливих до солі (особи негроїдної раси, люди похилого віку, пацієнти з такими коморбідними станами, як хронічні хвороби нирок, цукровий діабет, метаболічний синдром). Чутливість до солі – це стан, при якому збільшення навантаження натрієм непропорційно підвищує АТ.
Недостатнє вживання калію. Дефіцит калію пов’язаний із зростанням АТ, а також збільшенням ризику інсульту. Висока концентрація калію знижує негативний вплив натрію на АТ. Епідеміологічні дослідження свідчать, що низьке співвідношення натрій/калій асоціюється із зменшенням ризику ССЗ більш чітко, ніж просто висока концентрація калію чи низька концентрація натрію.
Фізична форма. Епідеміологічні дослідження продемонстрували зворотний зв’язок між рівнем фізичної активності та АТ. Навіть помірні рівні фізичних навантажень зменшують ризик клінічно вираженої АГ.
Алкоголь. Про наявність прямого зв’язку між вживанням алкоголю та підвищенням АТ було вперше повідомлено у 1915 р., і згодом ці дані підтвердилися. На противагу небажаному гіпертензивному впливу, вживання алкоголю асоціюється з підвищенням рівня холестерину ліпопротеїдів високої щільності та, за умов вживання у помірних кількостях, з нижчою частотою ІХС, ніж за умов абстиненції.
ФР дитинства. Передчасне народження асоціюється з підвищенням САТ на 4 мм і ДАТ на 3 мм, особливо у жінок. Низька маса тіла при народженні також може бути однією з причин підвищеного АТ у подальшому житті.
Вторинні артеріальні гіпертензії (ВАГ)
Рекомендації:
- За наявності певних клінічних ознак, а також у дорослих з резистентною АГ рекомендований скринінг специфічних форм ВАГ.
- Якщо у дорослої людини зі стійкою АГ є позитивним скринінговий тест на яку-небудь форму ВАГ, доцільним може бути скерування до експерта в галузі цієї форми АГ для підтвердження діагнозу та призначення лікування.
Специфічна причина АГ, що підлягає лікуванню, може бути виявлена приблизно у 10% дорослих пацієнтів з АГ. ВАГ можуть лежати в основі значного підвищення АТ; фармакологічно резистентної АГ; різкого початку АГ; підвищення АТ у пацієнтів з АГ, раніше контрольованою за допомогою фармакотерапії; розвитку діастолічної АГ у осіб похилого віку; пошкодження органів-мішеней, непропорційного тривалості та тяжкості АГ. Також варто запідозрити ВАГ у пацієнтів молодше 30 років.
На АТ можуть впливати численні речовини, у т. ч. рецептурні та безрецептурні ліки, рослинні препарати та харчові продукти. Зміни АТ також виникають внаслідок взаємодії між різними ліками та продуктами, тому слід ретельно збирати анамнез. Серед речовин та ліків, здатних підвищувати АТє: алкоголь, амфетаміни, антидепресанти (інгібітори моноамінооксидази, інгібітори зворотного захоплення серотоніну та норепінефрину, трициклічні антидепресанти), атипові антипсихотики (клозапін, оланзапін), кофеїн, деконгестанти (фенілефрин, псевдоефедрин), імуносупресанти (циклоспорин), пероральні контрацептиви, нестероїдні протизапальні препарати, системні глюкокортикоїди (дексаметазон, флудрокортизон, метилпреднізолон, преднізон, преднізолон), інгібітори ангіогенезу (бевацизумаб), інгібітори тирозинкінази (сунітиніб, сорафеніб).
Рекомендації стосовно осіб з різноманітними ВАГ:
- У дорослих з АГ скринінг на первинний гіперальдостеронізм рекомендований за наявності будь-якої з цих ознак: резистентна АГ, гіпокаліємія, випадково виявлене утворення у наднирнику, сімейний анамнез ранньої АГ, інсульт у віці <40 років. Для скринінгу в дорослих використовується співвідношення активності альдостерону до активності реніну плазми. Дорослих з АГ та позитивним скринінговим тестом на первинний гіперальдостеронізм слід скеровувати до ендокринолога чи спеціаліста з АГ для подальшої оцінки стану та призначення лікування.
- Дорослим з атеросклеротичним стенозом ниркової артерії рекомендовано медикаментозне лікування. Для дорослих з атеросклеротичним стенозом ниркової артерії, у яких медикаментозне лікування виявилось неефективним (виникла рефрактерна АГ, погіршилась функція нирок, розвинулась серцева недостатність), та осіб з неатеросклеротичним стенозом (у т. ч. внаслідок фібромускулярної дисплазії) доцільно розглянути проведення реваскуляризації (перкутанна ангіопластика ниркової артерії та/або встановлення стента).
- У дорослих з АГ та обструктивним апное сну ефективність CPAP-терапії (continuous positive airway pressure) у зниженні АТ точно не встановлена.
Нефармакологічне лікування АГ
Корекція дієтичних порушень, підвищення рівня фізичних навантажень, уникнення зловживання алкоголем є фундаментальним підходом до запобігання та лікування АГ як сам по собі, так і у комбінації з фармакотерапією.
Нефармакологічна терапія має реалізовуватися шляхом особистих поведінкових стратегій (зміна способу життя, корекція дієти, вживання харчових добавок) та соціальних змін (підвищення доступності здорової їжі, сприяння зростанню фізичної активності населення).
Харчування
Рекомендації:
- Дорослим з підвищеним АТ чи АГ, що мають надмірну вагу / ожиріння, рекомендовано зменшення маси тіла для зниження АТ (І, А).
- Дорослим з підвищеним АТ чи АГ для досягнення бажаної маси тіла рекомендована здорова дієта для серця, наприклад DASH-дієта (Dietary Approaches to Stop Hypertension).
- Для дорослих з підвищеним АТ чи АГ рекомендоване зниження вживання натрію.
- Для дорослих з підвищеним АТ чи АГ, за умов відсутності хронічних хвороб нирок чи прийому ліків, що зменшують екскрецію калію, рекомендовано збільшити вживання калію, бажано за рахунок харчування.
- Дорослим з підвищеним АТ чи АГ рекомендовано збільшити фізичну активність з використанням структурованої програми навантажень.
- Дорослим чоловікам та жінкам з підвищеним АТ чи АГ, які вживають алкоголь, слід радити вживати не більше 2 та 1 стандартних одиниць алкоголю на день відповідно. Примітка: у США одна стандартна одиниця алкоголю містить приблизно 14 г чистого спирту, що зазвичай міститься у 12 унціях (355 мл) пива, 5 унціях (148 мл) вина або 1,5 унції (44 мл) дистильованих алкогольних напоїв міцністю вище 40%.
Перераховані вище рекомендації стосуються найбільш ефективних нефармакологічних заходів зниження АТ. Повідомлено також про інші потенційно корисні немедикаментозні методи корекції АГ, однак якість та об’єм відповідної доказової бази є менш переконливими. Серед таких методів можна виділити: прийом пробіотиків, збільшення вживання білка та клітковини, вживання льняного насіння, риб’ячого жиру, кальцієві та магнієві харчові добавки, дотримання середземноморської, низьковуглеводної, вегетаріанської дієт.
Оцінка стану пацієнта
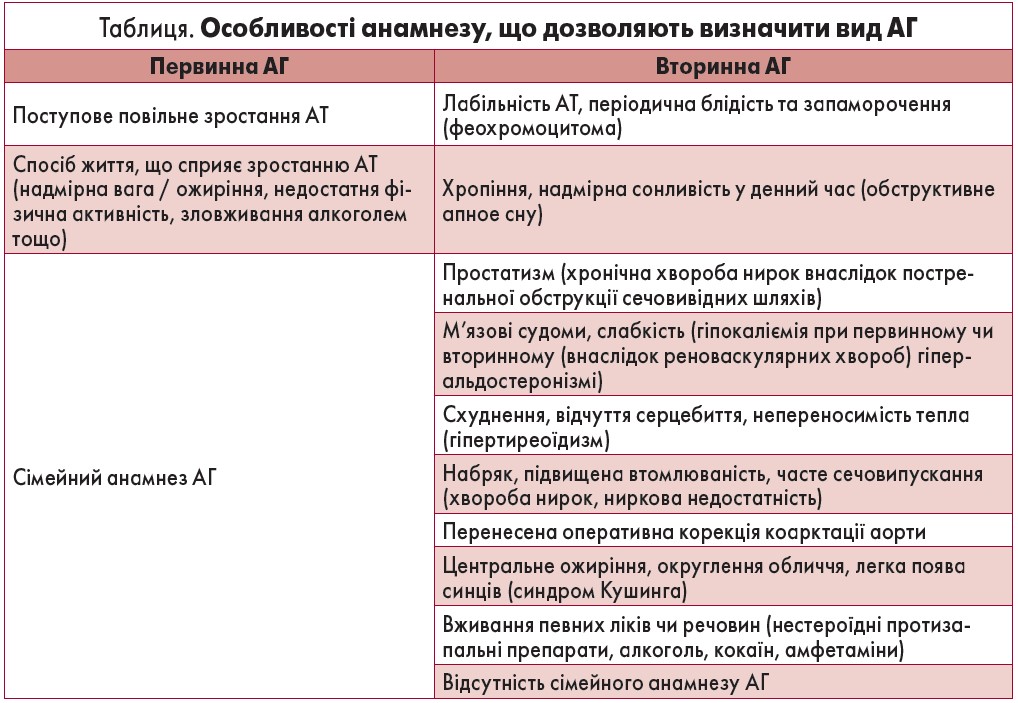 Оцінка стану пацієнта полягає у визначенні пошкодження органів-мішеней та ймовірних вторинних причин АГ, що допомагає у плануванні ефективного лікування. Важливими є певні особливості анамнезу (табл.). Треба прояснити цілі та ризики лікування для кожного пацієнта, а особливо – для хворих похилого віку, у яких варто враховувати термін, необхідний для досягнення сприятливих наслідків лікування.
Оцінка стану пацієнта полягає у визначенні пошкодження органів-мішеней та ймовірних вторинних причин АГ, що допомагає у плануванні ефективного лікування. Важливими є певні особливості анамнезу (табл.). Треба прояснити цілі та ризики лікування для кожного пацієнта, а особливо – для хворих похилого віку, у яких варто враховувати термін, необхідний для досягнення сприятливих наслідків лікування.
Лабораторні дослідження повинні бути проведені усім пацієнтам з вперше встановленим діагнозом АГ для визначення профілю КВР, підбору медикаментів та скринінгу ВАГ. Базовими аналізами є загальний аналіз крові, рівень глюкози крові натщесерце, ліпідний профіль, сироватковий креатинін з визначенням швидкості клубочкової фільтрації, натрій, калій та кальцій, тиреотропний гормон, аналіз сечі.
До базових інструментальних досліджень належить електрокардіографія (ЕКГ). Отже, додаткові обстеження включають ехокардіографію (ЕхоКГ), визначення рівня сечової кислоти, співвідношення альбуміну сечі та креатиніну.
Фізикальне обстеження має передбачати точне визначення АТ. Для виявлення ортостатичної гіпотензії слід визначити зміну АТ при переході з положення сидячи в положення стоячи (зниження САТ >20 мм рт. ст. чи ДАТ >10 мм рт. ст. через 1 хв є патологічним). Для дорослих віком до 30 років з підвищеним АТ на плечовій артерії необхідно вимірювати АТ на стегні. Якщо останній менший за плечовий, варто виключити коарктацію аорти. Крім того, під час фізикального обстеження потрібно оцінити пошкодження органів-мішеней та ознаки ВАГ.
Пошкодження органів-мішеней
Швидкість розповсюдження пульсової хвилі, товщина комплексу інтима-медіа, рівень коронарного кальцієвого індексу є неінвазивними показниками ураження органів-мішеней та атеросклерозу.
Гіпертрофія лівого шлуночка (ГЛШ) є вторинним проявом АГ та незалежним предиктором подальших кардіоваскулярних подій. Зниження ГЛШ може супроводжуватися зниженням ризику розвитку ССЗ незалежно від зменшення АТ. ГЛШ визначається за ЕКГ, ЕхоКГ чи магнітно-резонансною томографією (МРТ).
Маса міокарда лівого шлуночка (ММЛШ) прямо асоціюється з масою тіла, вживанням тютюну, наявністю тривалого цукрового діабету, зворотно – з частотою серцебиття. Зниження АТ веде до зменшення ММЛШ. АГ також негативно впливає на інші ехокардіографічні параметри структури та функції серця, у т. ч. розмір лівого передсердя; діастолічну функцію; субклінічні маркери систолічної функції.
Оцінка ГЛШ за допомогою ЕхоКГ чи МРТ не рекомендована усім дорослим з АГ, оскільки дані стосовно вартості цих методів та їхньої цінності для переоцінки КВР чи змін типу та/або інтенсивності лікування досить обмежені.
Найбільш корисною оцінка ГЛШ є для дорослих віком ≤18 років, для осіб з ознаками ВАГ, хронічною неконтрольованою АГ, анамнезом симптомів серцевої недостатності. ЕКГ-критерії ГЛШ слабо корелюють з ЕхоКГ- чи МРТ-критеріями, а також менш тісно пов’язані з наслідками ССЗ. Причиною слабкого зв’язку показників ЕКГ з результатами візуалізаційних досліджень є, зокрема, неточність у постановці електродів. І все ж ЕКГ є корисною для виявлення та оцінки коморбідних станів, таких як порушення ритму та перенесений інфаркт міокарда.
Whelton P. K. et al. 2017 ACC/AHA/AAPA/ABC/ACPM/AGS/APhA/ASH/ASPC/NMA/PCNA guideline for the prevention, detection, evaluation, and management of high blood pressure in adults: a report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. J Am Coll Cardiol 2018; 71: e127-248.
Переклала з англ. Лариса Стрільчук
Медична газета «Здоров’я України 21 сторіччя» № 13-14 (434-435), липень 2018 р.


