8 жовтня, 2018
Практический подход к дифференциальной диагностике тромбоцитопений
Тромбоцитопения (от греч. thrombos – сгусток, kytos – клетка, penia – недостаток, бедность) – это состояние, характеризующееся уменьшением количества тромбоцитов в периферической крови ниже 150×109/л [1].
Однако значение тромбоцитов между 100×109/л и 150×109/л не обязательно указывает на заболевание, если их количество остается стабильным на протяжении 6 месяцев [2]. Только ситуация, когда пороговое значение (cut-off) для тромбоцитов составляет 100×109/л, может свидетельствовать о патологическом процессе в организме [3]. Врач-клиницист практически любой специальности встречается с тромбоцитопенией в своей деятельности. Тромбоцитопения может быть проявлением как самостоятельного заболевания системы крови, так и являться симптомом при различных патологиях других органов и систем.
Границы нормальных значений количества тромбоцитов в циркуляторном русле крови находятся в пределах 150-400×109/л. По степени тяжести тромбоцитопении дифференцируются следующим образом: легкая тромбоцитопения – от 100 до 150×109/л, умеренная тромбоцитопения – от 50 до 100×109/л, тяжелая тромбоцитопения – менее 50×109/л.
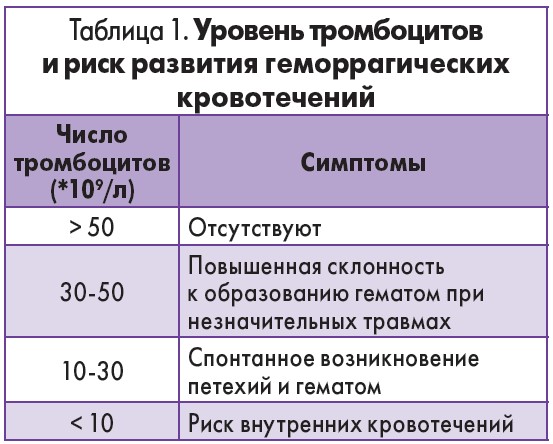 Как правило, количество тромбоцитов более чем 50×109/л не приводит к клиническим проблемам. В медицинской помощи обычно нуждаются пациенты с количеством тромбоцитов меньше 30×109/л, которые имеют риск развития тяжелых и даже угрожающих жизни кровотечений (внутричерепные кровоизлияния, кровотечения при повреждении кожно-слизистых покровов, кровотечения из нижних отделов желудочно-кишечного тракта, меноррагии).
Как правило, количество тромбоцитов более чем 50×109/л не приводит к клиническим проблемам. В медицинской помощи обычно нуждаются пациенты с количеством тромбоцитов меньше 30×109/л, которые имеют риск развития тяжелых и даже угрожающих жизни кровотечений (внутричерепные кровоизлияния, кровотечения при повреждении кожно-слизистых покровов, кровотечения из нижних отделов желудочно-кишечного тракта, меноррагии).
Клинически значимые спонтанные кровотечения обычно не происходят до тех пор, пока количество тромбоцитов не станет меньше 10×109/л (табл. 1) [4, 5]. По патогенезу, тромбоцитопении могут быть следствием снижения продукции тромбоцитов, ускоренного их разрушения или смешанного генеза.
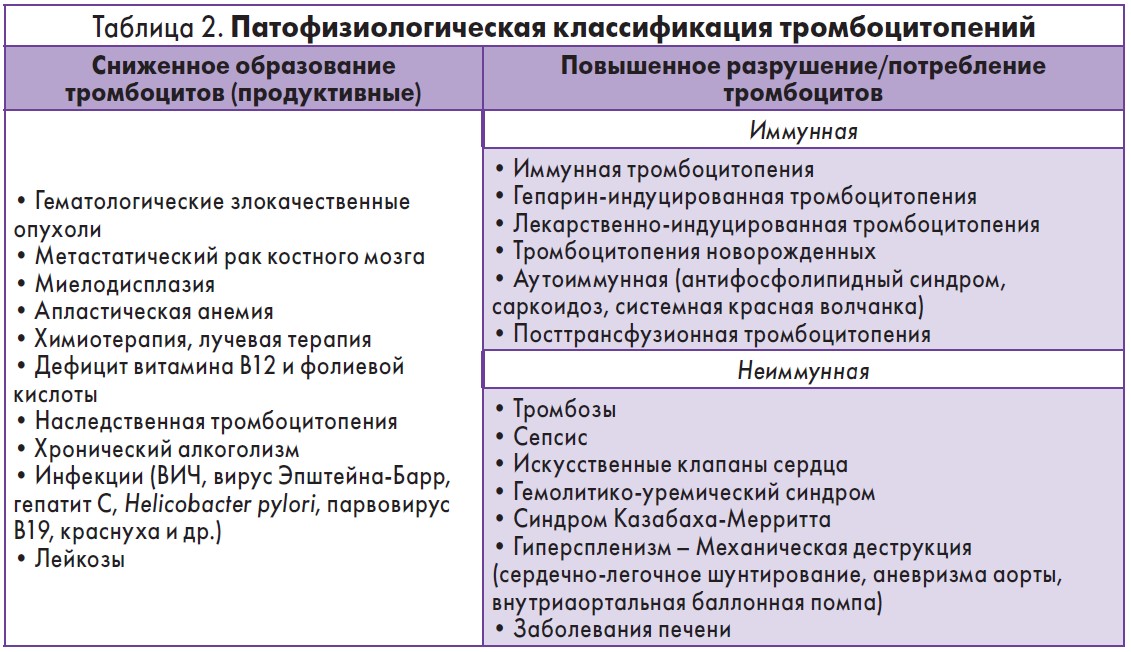
Несмотря на то что тромбоцитопения характеризуется низким содержанием тромбоцитов, число тромбоцитов само по себе не выявляет первопричин заболевания, которые могут быть наследственными или приобретенными. Причины заболевания можно разделить на две основные категории: сниженное образование тромбоцитов и повышенное разрушение/потребление тромбоцитов в периферической крови (табл. 2).
Псевдотромбоцитопения
Прежде всего при оценке любого пациента с тромбоцитопенией очень важно исключить псевдотромбоцитопению, т. е. ложное низкое количество тромбоцитов, вызванное агглютинацией in vitro. Клиническая значимость этого феномена очень важна для его выявления в связи с высокой распространенностью среди здоровых лиц (от 0,3 до 21,4%) и среди пациентов с различными патологическими состояниями (от 15 до 50%), что может быть причиной диагностических ошибок.
Псевдотромбоцитопения может быть выявлена во время забора крови в пробирку с антикоагулянтом ЭДТА (этилендиаминтетрауксусная кислота), который приводит к хелатированию ионов кальция и индуцирует конформационные изменения целевых эпитопов антигенов тромбоцитов (феномен ЭДТА-ассоциированной тромбоцитопении).
При подозрении на псевдотромбоцитопению рекомендуется повторное тестирование с использованием другого антикоагулянта (цитрата натрия) или микроскопический подсчет тромбоцитов, являющийся наиболее надежным методом выявления псевдотромбоцитопении.
Исследование мазка периферической крови
Мазок крови имеет огромное значение в диагностике тромбоцитопений. Во-первых, как было отмечено выше, должна быть исключена псевдотромбоцитопения. Во-вторых, в случае истинной тромбоцитопении необходимо тщательное исследование морфологии клеток крови.
Так, гигантские тромбоциты можно обнаружить при различных типах наследственной тромбоцитопении (синдром Парис-Труссо, синдром серых тромбоцитов, синдром Бернарда-Сулье), что может привести к получению ложного результата, выражающегося в низком уровне тромбоцитов, так как гигантские тромбоциты не учитываются как тромбоциты.
Микротромбоциты обычно наблюдаются при синдроме Вискотта-Олдриджа или X-связанной тромбоцитопении, а также при токсоплазмозе, сифилисе, парвовирусе B19, краснухе, цитомегаловирусе, герпесе. Нейтрофилы с токсической зернистостью можно обнаружить в мазках крови пациентов с сепсисом и тельцами
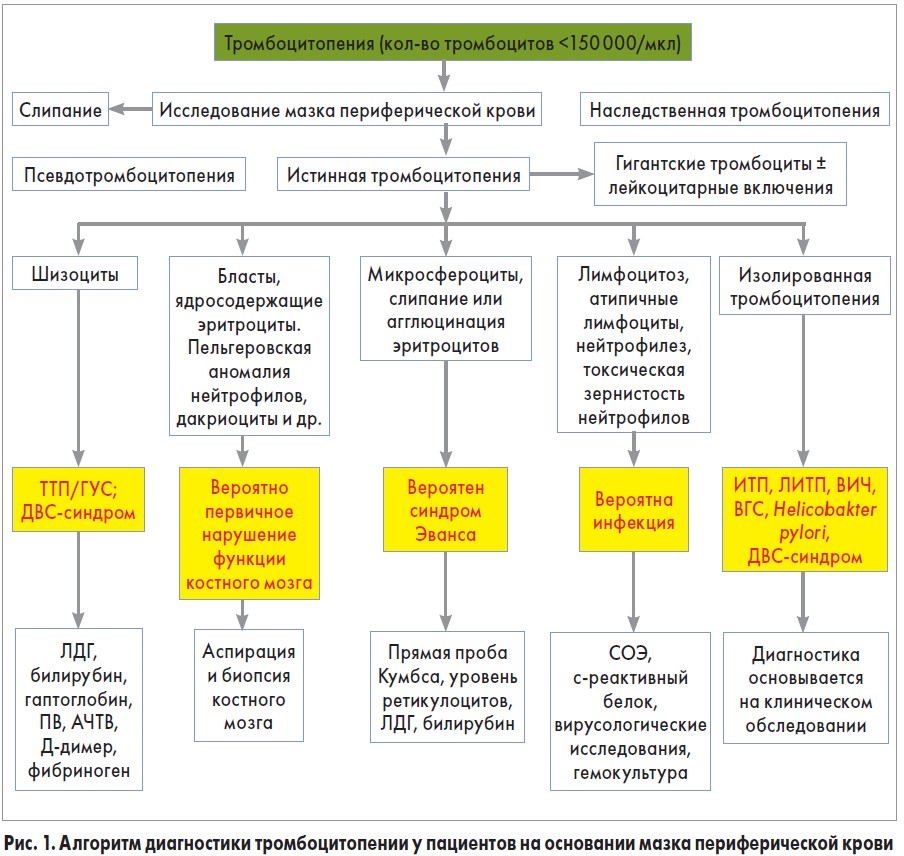
Деле в цитоплазме этих клеток, с нарушениями, связанными с MYH9 (аномалия Мея-Хегглина, ген MYH9) и нейтрофилах с двухлопастным ядром (Пельгеровская аномалия). Атипичные лимфоциты встречаются при многих вирусных инфекциях у детей, особенно это касается вируса Эпштейна-Барр, для которого характерны атипичные лимфоциты (клетки Дауни). При наличии бластов в мазке крови следует рассматривать острую лейкемию. В этом случае следующим этапом диагностической оценки является аспирация костного мозга и биопсия, что предоставит точную информацию о состоянии костномозгового кроветворения.
На сегодняшний день существует достаточно простой, неинвазивный и вместе с тем высокоинформативный метод, позволяющий провести дифференциальную диагностику продуктивной тромбоцитопении. Метод основан на определении в плазме крови пациентов гликокалицина, являющегося фрагментом тромбоцитарного гликопротеина Ib, который отщепляется с поверхности тромбоцитов при их разрушении в селезенке.
Содержание гликокалицина отражает оборот тромбоцитов в кровотоке, и его количество в плазме снижается при продуктивных тромбоцитопениях в отличие от тромбоцитопений разрушения/потребления, при которых этот показатель остается в пределах нормы или повышается.
Первоначальная оценка тромбоцитопении
Инициальная лабораторная оценка тромбоцитопении должна включать исследование мазка периферической крови, панель тестов, характерных для ДВС-синдрома (диссеминированное внутрисосудистое свертывание), активность лактатдегидрогеназы, аспартатаминотрансферазы, аланинаминотрансферазы, щелочной фосфатазы, общий и прямой билирубин. Это позволит определить, является ли тромбоцитопения изолированной или частью патологии, которая подтверждается специфическим диагнозом. Увеличение активности ферментов печени с/без повышенного билирубина могут свидетельствовать о таких заболеваниях печени, как вирусный гепатит, токсический гепатит, цирроз или гепатит, вызванный лекарственными препаратами.
При подозрении на гемолиз необходимо провести прямой антиглобулиновый тест (тест Кумбса), определить количество ретикулоцитов и уровень гаптоглобина. Наличие шизоцитов в мазке крови может свидетельствовать о тромботической тромбоцитопенической пурпуре с сохранением нормальных значений коагуляционных параметров и ДВС-синдроме, при котором отмечается повышение протромбинового времени, активированного частичного тромбопластинового времени (АЧТВ), продуктов расщепления фибрина и снижение фибриногена.
 Проведение теста на ВИЧ (вирус иммунодефицита человека) показан для пациентов с потенциальными факторами риска. Определение уровней витамина В12 и фолиевой кислоты может помочь для диагностики причин тромбоцитопении, связанной с питанием.
Проведение теста на ВИЧ (вирус иммунодефицита человека) показан для пациентов с потенциальными факторами риска. Определение уровней витамина В12 и фолиевой кислоты может помочь для диагностики причин тромбоцитопении, связанной с питанием.
При рассмотрении потенциальных причин тромбоцитопении необходимо использовать патофизиологический подход, представленный на рисунке 1.
Тромбоцитопении вследствие повышенного разрушения/потребления тромбоцитов
Тромбоцитопении, обусловленные повышенным разрушением/потреблением тромбоцитов, разделяют на две группы – иммунные и неиммунные. Иммунные тромбоцитопении развиваются в результате выработки в организме ауто- или аллоантител против тромбоцитов. В дальнейшем сенсибилизированные антителами тромбоциты разрушаются в макрофагальной системе селезенки и/или печени.
Неиммунные формы чаще всего связаны с повышенным потреблением тромбоцитов в сосудистом русле в связи с внутрисосудистым тромбообразованием и агрегацией тромбоцитов. Важным признаком как иммунных, так и неиммунных тромбоцитопений потребления, отличающих их от продуктивных тромбоцитопений, является нормальное (иногда повышенное) содержание мегакариоцитов в костном мозге.
1. Иммунная тромбоцитопения
Иммунная тромбоцитопения (ИТП) – аутоиммунное заболевание, характеризующееся изолированной тромбоцитопенией (<100×109/л) при нормальном/повышенном количестве мегакариоцитов в костном мозге. У 50-60% пациентов с ИТП тромбоциты связаны антителами иммуноглобулинов класса G, которые распознают один из многих гликопротеинов (GP) поверхности мембраны тромбоцитов, включая GPIIb/IIIa, GPIb/IX и
GPIa/IIa. Связанные с антителами тромбоциты распознаются Fcγ-рецепторами тканевых макрофагов, что приводит к разрушению тромбоцитов клетками системы фагоцитирующих мононуклеаров, проявляющееся геморрагическим синдромом.
Иммунная тромбоцитопения является самой частой иммунной гемопатологией, которая встречается у взрослых и детей. В 2009 г. в ходе нескольких согласительных конференций с участием группы международных экспертов опубликованы рекомендации по терминологии, диагностике и лечению идиопатической тромбоцитопенической пурпуры [6, 7].
Было принято решение закрепить за заболеванием идиопатическая тромбоцитопеническая пурпура название «иммунная тромбоцитопения», чтобы отразить тот факт, что в большинстве случаев заболевание носит аутоиммунный, а не идиопатический характер, и что у многих пациентов не бывает пурпуры.
Если иммунная тромбоцитопения не связана с другими аутоиммунными и лимфопролиферативными заболеваниями или лечением препаратами, способными вызвать иммуноопосредованную тромбоцитопению, то речь идет о первичной иммунной тромбоцитопении, во всех остальных случаях – о вторичной. Пороговым значением числа тромбоцитов, необходимым для установления диагноза ИТП, считается 100×109/л.
Патогенез ИТП
Основной мишенью, против которой направлены антитромбоцитарные антитела, является гликопротеин GP IIb/IIIa (90%), реже встречаются анти-GPIb/IX антитела (~10%) и еще реже – антитела, направленные против других антигенов поверхности тромбоцитов или антитела множественной специфичности [8, 9].
Ранее считалось, что ИТП является результатом вызванного антителами разрушения тромбоцитов, однако сейчас известно, что патофизиология ИТП захватывает и другие патогенетические механизмы, такие как Т-клеточно-обусловленное разрушение тромбоцитов и субнормальную их продукцию в красном костном мозге. Антитела, которые обладают аффинностью к рецепторам тромбоцитов, также могут прикрепляться к мегакариоцитам, нарушая их созревание и делая их менее продуктивными.
Последние данные свидетельствуют о том, что стимулом для выработки аутоантител при ИТП является дисфункция Т-хелперных клеток, реагирующих с антигенами тромбоцитов на поверхности антигенпрезентирующих клеток. В таких случаях ИТП обычно бывает сопряжена с клеточно-обусловленными механизмами, в которых задействуются цитотоксические Т-лимфоциты [10, 11].
Диагностика ИТП
Тромбоцитопения является отличительной чертой ИТП. Международная рабочая группа по стандартизации терминологии в ИТП определила содержание тромбоцитов 100×109/л как пороговое для по постановки диагноза. Первичная ИТП остается диагнозом исключения, в связи с этим диагностические исследования должны быть направлены на исключение неиммунных причин тромбоцитопении [12].
Не существует золотого стандарта постановки диагноза ИТП. Диагноз основывается на наличии следующих признаков:
- Тромбоцитопения <100х109/л без морфологического доказательства дисплазии в мазке периферической крови.
- Присутствие любых 3 и более факторов, включая по крайней мере один из пунктов 3, 4, 5:
1) отсутствие анемии;
2) нормальное количество лейкоцитов;
3) увеличение уровня тромбоцит-ассоциированных анти-GPIIb/IIIa антител;
4) увеличение уровня анти- GPIIb/IIIa антител, продуцируемых В-клетками;
5) повышение процента ретикулированных тромбоцитов;
6) нормальный или немного повышенный уровень тромбопоэтина.
3. Исключение заболеваний или состояний: лекарственная или лучевая терапия, апластическая анемия, системная красная волчанка, лейкемия, злокачественная лимфома, ДВС-синдром, сепсис, саркоидоз, вирусная инфекция, синдром Бернарда-Сулье, синдром Вискотта-Олдриджа, синдром Казабаха-Мерритта, миелодиспластический синдром, пароксизмальная ночная гемоглобинемия, ВИЧ, гепатит С, H. pylori.
Медична газета «Здоров’я України 21 сторіччя» № 17 (438), вересень 2018 р.