6 січня, 2020
Школа ендокринолога: сучасні тенденції в діагностиці та лікуванні ендокринних захворювань
За матеріалами науково-практичної конференції, 31 жовтня – 2 листопада, м. Одеса
Науково-освітній захід у рамках проєкту «Школа ендокринолога» був організований Асоціацією клінічних ендокринологів України і ДУ «Інститут ендокринології та обміну речовин ім. В.П. Комісаренка НАМН України» (м. Київ). Учасники події мали змогу ознайомитися із сучасними стратегіями ведення пацієнтів з ендокринними захворюваннями та супутньою патологією відповідно до новітніх міжнародних рекомендацій.
 Захід розпочався з виступу наукового керівника Школи ендокринолога, президента Асоціації клінічних ендокринологів України, віце-президента НАМН України, директора ДУ «Інститут ендокринології та обміну речовин ім. В. П. Комісаренка НАМН України», академіка НАМН України, доктора медичних наук, професора Миколи Дмитровича Тронька, який присвятив свою доповідь проблемі акромегалії в Україні.
Захід розпочався з виступу наукового керівника Школи ендокринолога, президента Асоціації клінічних ендокринологів України, віце-президента НАМН України, директора ДУ «Інститут ендокринології та обміну речовин ім. В. П. Комісаренка НАМН України», академіка НАМН України, доктора медичних наук, професора Миколи Дмитровича Тронька, який присвятив свою доповідь проблемі акромегалії в Україні.
Згідно з даними популяційних досліджень, поширеність акромегалії у світі становить
Унаслідок невчасного виявлення хвороби пацієнти звертаються до лікарів уже за наявності яскравої клінічної картини, коли діагноз акромегалії не викликає сумнівів. Тому навіть за найменшої підозри щодо наявності цієї патології необхідно направити пацієнта на визначення в плазмі крові рівнів соматотропного гормону та ІФР‑1. Також професор М. Д. Тронько відзначив важливість проведення програм первинного скринінгу серед осіб, які входять до групи ризику розвитку акромегалії.
На жаль, в Україні досі не розроблено уніфікованого клінічного протоколу медичної допомоги хворим на акромегалію, тож лікарі не мають змоги дотримуватися єдиних державних стандартів лікування цієї патології. З метою вирішення зазначеної проблеми необхідно створити в Міністерстві охорони здоров’я (МОЗ) України робочу групу експертів для оперативного прийняття рішень щодо діагностики, лікування, а також для обґрунтування обсягу державної допомоги хворим на акромегалію. Слід затвердити національний консенсус з діагностики та лікування акромегалії і створити уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги хворим на акромегалію.
Насамкінець академік М. Д. Тронько наголосив, що рання діагностика акромегалії є запорукою успішного лікування цього захворювання. Отже, важливою метою проєкту «Школа ендокринолога» є вдосконалення знань лікарів щодо виявлення та надання медичної допомоги як хворим на акромегалію, так і пацієнтам з іншою ендокринною патологією.
 Сучасні настанови щодо менеджменту хворих на акромегалію висвітлив у своїй доповіді віце-президент Асоціації ендокринологів України, доктор медичних наук, професор Андрій Миколайович Кваченюк (ДУ «Інститут ендокринології та обміну речовин ім. В.П. Комісаренка НАМН України»).
Сучасні настанови щодо менеджменту хворих на акромегалію висвітлив у своїй доповіді віце-президент Асоціації ендокринологів України, доктор медичних наук, професор Андрій Миколайович Кваченюк (ДУ «Інститут ендокринології та обміну речовин ім. В.П. Комісаренка НАМН України»).
Згідно з документом «Консенсусна заява щодо результатів терапії акромегалії» (A Consensus Statement on acromegaly therapeutic outcomes, 2018), як первинна терапія пацієнтів з акромегалією рекомендоване хірургічне втручання, а саме метод трансфеноїдальної аденомектомії. Однак навіть у разі використання сучасних нейрохірургічних методик менш ніж у 65% випадків вдається досягти довгострокового контролю біохімічних показників. Саме тому лікування акромегалії та супутньої патології має здійснюватися у висококваліфікованому центрі пухлин гіпофіза та передбачати комплексний підхід із залученням багатопрофільної команди експертів.
У пацієнтів із персистуючим перебігом захворювання, незважаючи на оперативне втручання, рекомендовано застосовувати лікарські засоби 1-ї лінії лікування акромегалії, до яких відносять аналоги соматостатину (АС) І покоління (октреотид або ланреотид) та агоністи дофаміну (каберголін, приймають у комбінації з АС). У випадку мінімальної чи відсутньої відповіді на первинне медикаментозне лікування його змінюють на лікарський засіб
Особливу увагу доповідач приділив перевагам застосування такого препарату, як пегвісомант, що належить до групи антагоністів рецепторів соматотропного гормону. Цей лікарський засіб використовується за неефективності препарату першого вибору та у хворих на акромегалію із супутнім цукровим діабетом (ЦД). Крім того, пегвісомант застосовується в комбінації з АС І покоління, що вважається оптимальною комбінацією при високому ризику прогресування пухлинного процесу. Пегвісомант вважається найефективнішим лікарським засобом, що дозволяє досягти біохімічного контролю ІФР‑1 у понад 90% пацієнтів з акромегалією.
Завершуючи свій виступ, професор А.М. Кваченюк наголосив, що запорукою успішного лікування хворих на акромегалію є вчасне виявлення захворювання та раціонально підібрана терапія на основі доказової медицини. Крім того, важливим у менеджменті акромегалії є надання медичної допомоги багатопрофільною командою експертів у висококваліфікованих центрах лікування пухлин гіпофіза. Це дозволить отримати максимальний терапевтичний ефект і забезпечити економічну вигоду для таких пацієнтів.
 Сучасні рекомендації щодо ведення пацієнтів із ЦД і високим серцево-судинним ризиком (ССР) детально проаналізувала професор кафедри внутрішньої медицини № 2 Одеського національного медичного університету, доктор медичних наук Сусанна Адольфівна Тихонова. На початку доповіді професор С.А. Тихонова відзначила, що серцево-судинні захворювання (ССЗ) є однією з основних причин смерті пацієнтів із ЦД, їхня частка в структурі летальності цього контингенту становить приблизно 55%. Ризик розвитку інфаркту й інсульту в пацієнтів із ЦД зростає удвічі. Крім того, в дослідженні Association of Cardiometabolic Multimorbidity with Mortality (Danesh J., 2015) показано, що наявність ЦД і супутніх інфаркту міокарда (ІМ) чи інсульту в чоловіків віком 60 років зменшувало тривалість життя в середньому на 12 років. Відтак, великого значення у веденні хворих на ЦД набувають скринінг і вчасне лікування ССЗ.
Сучасні рекомендації щодо ведення пацієнтів із ЦД і високим серцево-судинним ризиком (ССР) детально проаналізувала професор кафедри внутрішньої медицини № 2 Одеського національного медичного університету, доктор медичних наук Сусанна Адольфівна Тихонова. На початку доповіді професор С.А. Тихонова відзначила, що серцево-судинні захворювання (ССЗ) є однією з основних причин смерті пацієнтів із ЦД, їхня частка в структурі летальності цього контингенту становить приблизно 55%. Ризик розвитку інфаркту й інсульту в пацієнтів із ЦД зростає удвічі. Крім того, в дослідженні Association of Cardiometabolic Multimorbidity with Mortality (Danesh J., 2015) показано, що наявність ЦД і супутніх інфаркту міокарда (ІМ) чи інсульту в чоловіків віком 60 років зменшувало тривалість життя в середньому на 12 років. Відтак, великого значення у веденні хворих на ЦД набувають скринінг і вчасне лікування ССЗ.
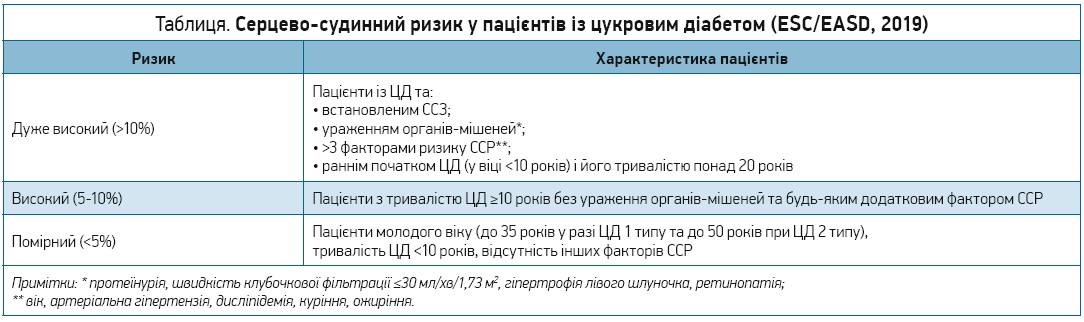
Далі доповідач представила огляд оновлених рекомендацій з ведення діабету, предіабету та ССЗ, розроблених Європейським товариством кардіологів (European Society of Cardiology – ESC) спільно з Європейською асоціацією з вивчення діабету (European Association for the Study of Diabetes – EASD), які було опубліковано в серпні поточного року. Зокрема, в настановах переглянуто градацію ССР у хворих на ЦД (табл.).
Одним з основних завдань лікарів-ендокринологів і кардіологів при веденні хворих на ЦД із супутньою серцево-судинною патологією є контроль факторів ССР. Насамперед важлива корекція дисліпідемій, що має на меті досягнення в пацієнтів цільових рівнів холестерину ліпопротеїнів низької щільності (ХС ЛПНЩ). Для хворих дуже високого ССР рекомендовано знижувати ХС ЛПНЩ до цільового рівня 1,4 ммоль/л (не менш ніж на 50% від вихідного рівня), а в пацієнтів високого ССР – до 1,8 ммоль/л (не менш ніж на 50% від вихідного рівня). Цільовий рівень ХС ЛПНЩ у пацієнтів помірного ССР становить <2,5 ммоль/л. Препаратами першого вибору в лікуванні дисліпідемій у пацієнтів із ЦД і ССЗ є статини (аторвастатин, розувастатин).
Іншим фактором ризику, що потребує корекції в пацієнтів із ЦД, є супутня артеріальна гіпертензія (АГ). Для осіб із високим ССР цільовими значеннями артеріального тиску (АТ) є ≤130/80 мм рт. ст. при хорошій переносимості. За наявності в пацієнта високого ризику ренальних і цереберальних подій рекомендовано зменшувати систолічний АТ (САТ) до нижньої межі цільового рівня – не менше 120 мм рт. ст. В осіб віком понад 65 років слід підтримувати САТ на рівні 130-139 мм рт. ст.
Одним з основних напрямів менеджменту хворих на ЦД є коригування рівнів глюкози крові як самостійного фактора ССР, що передбачає призначення цукрознижувальної терапії. Сучасними гіпоглікемічними препаратами є інгібітори натрій-глюкозного котранспортера 2 типу (іНГКТ‑2), а саме емпагліфлозин, що використовується в комплексній цукрознижувальній терапії в пацієнтів із ЦД і високим або дуже високим ССР. За даними дослідження EMPA-REG OUTCOME (2015), використання емпагліфлозину порівняно з плацебо знижує ризик серцево-судинної смерті на 38%, госпіталізації з приводу серцевої недостатності (СН) – на 35%, смерті від різних причин (у тому числі внаслідок ССЗ, нефатального інфаркту чи інсульту) – на 32%. Цей факт свідчить про перевагу застосування емпагліфлозину в пацієнтів із ЦД та супутньою кардіоваскулярною патологією.
Підбиваючи підсумки, професор С. А. Тихонова відзначила, що ранній скринінг ССЗ у хворих на ЦД і вчасна корекція факторів кардіоваскулярного ризику чинять сприятливий прогностичний вплив на перебіг захворювання та подовження тривалості життя.
 Не менш цікавою була доповідь лікаря-ендокринолога, дієтолога Ольги Євгенівни Озерянської (ДУ «Інститут ендокринології та обміну речовин ім. В.П. Комісаренка НАМН України»), яка розглянула особливості різних методик обмеження калорійності раціону, проблему індивідуальної непереносимості харчових продуктів, важливість збалансованого харчування та вплив біологічно активних речовин на організм людини. Доповідач зазначила, що в структурі факторів, які впливають на здоров’я людини, питома вага способу життя дорівнює приблизно 50%. Тому особливу увагу О. Є. Озерянська приділила темі збалансованого харчування та раціональному вживанню жирів і вуглеводів. За даними дослідження PURE (Prospective Urbanand Rural Epidemiological Study, 2018), велика кількість жирів, у тому числі насичених, у раціоні асоціюється зі зниженням ризику смерті. Натомість надмірне споживання вуглеводів має протилежний ефект. Максимально позитивний вплив, що сприяв зниженню ризику смерті серед учасників дослідження, спостерігався при вживанні фруктів, овочів і бобових у кількості приблизно 3-4 порції на день (375-500 г/добу). Крім того, споживання фруктів та овочів мало більшу користь за умови відсутності їх термічної обробки.
Не менш цікавою була доповідь лікаря-ендокринолога, дієтолога Ольги Євгенівни Озерянської (ДУ «Інститут ендокринології та обміну речовин ім. В.П. Комісаренка НАМН України»), яка розглянула особливості різних методик обмеження калорійності раціону, проблему індивідуальної непереносимості харчових продуктів, важливість збалансованого харчування та вплив біологічно активних речовин на організм людини. Доповідач зазначила, що в структурі факторів, які впливають на здоров’я людини, питома вага способу життя дорівнює приблизно 50%. Тому особливу увагу О. Є. Озерянська приділила темі збалансованого харчування та раціональному вживанню жирів і вуглеводів. За даними дослідження PURE (Prospective Urbanand Rural Epidemiological Study, 2018), велика кількість жирів, у тому числі насичених, у раціоні асоціюється зі зниженням ризику смерті. Натомість надмірне споживання вуглеводів має протилежний ефект. Максимально позитивний вплив, що сприяв зниженню ризику смерті серед учасників дослідження, спостерігався при вживанні фруктів, овочів і бобових у кількості приблизно 3-4 порції на день (375-500 г/добу). Крім того, споживання фруктів та овочів мало більшу користь за умови відсутності їх термічної обробки.
Клінічні рекомендації з лікування дисліпідемій Європейського товариства кардіологів та Європейського товариства атеросклерозу (European Atherosclerosis Society – EAS) зазначають, що для корекції факторів ССР важливою є не лише медикаментозна терапія, а й модифікація способу життя та правильна харчова поведінка. Крім того, ESC та EAS як основу корекції способу життя рекомендують застосування харчових добавок, а саме нутрицевтиків, повідомила О. Є. Озерянська. З урахуванням цього хворим на ЦД варто дотримуватися збалансованої дієти з акцентом на продукти, багаті біологічно активними речовинами, а також додатково приймати натуральні харчові добавки.
 Провідний науковий співробітник відділу реанімації та інтенсивної терапії ДУ «Національний науковий центр «Інститут кардіології ім. М. Д. Стражеска» НАМН України» (м. Київ), доктор медичних наук Олег Ігорович Іркін на прикладі реального клінічного випадку ознайомив учасників семінару з алгоритмом лікування гострого ІМ і його ускладнення – СН – у пацієнтів із ЦД 2 типу. Згідно з рекомендаціями ESC (Guidelines for the management of acute myocardial infarction in patients presenting with ST‑segment elevation, 2017), ведення хворих у гострий період ІМ з рівнем глікемії на момент госпіталізації >10 ммоль/л передбачає таку стратегію цукрознижувальної терапії:
Провідний науковий співробітник відділу реанімації та інтенсивної терапії ДУ «Національний науковий центр «Інститут кардіології ім. М. Д. Стражеска» НАМН України» (м. Київ), доктор медичних наук Олег Ігорович Іркін на прикладі реального клінічного випадку ознайомив учасників семінару з алгоритмом лікування гострого ІМ і його ускладнення – СН – у пацієнтів із ЦД 2 типу. Згідно з рекомендаціями ESC (Guidelines for the management of acute myocardial infarction in patients presenting with ST‑segment elevation, 2017), ведення хворих у гострий період ІМ з рівнем глікемії на момент госпіталізації >10 ммоль/л передбачає таку стратегію цукрознижувальної терапії:
- відміна пероральних цукрознижувальних лікарських засобів і призначення ін’єкційного інсуліну;
- підтримання значень глікемії в межах від 5 до 10 ммоль/л. При цьому слід уникати зниження рівня глюкози крові <3,9 ммоль/л з метою попередження розвитку гіпоглікемії;
- здійснення глікемічного контролю кожні 4-6 год у пацієнтів похилого віку з тривалим анамнезом ЦД і ССЗ, а також зі значною супутньою патологією;
- у пацієнтів, які приймають препарати групи бігуанідів та іНГКТ‑2, необхідно здійснювати ретельний моніторинг функціонального стану нирок протягом 3 діб після процедури коронаровентрикулографії.
Після стабілізації стану подальше ведення хворих на ЦД спрямоване на попередження розвитку ускладнень основної патології та коморбідного ССЗ. Основними компонентами зазначеної стратегії є раціонально підібрана цукрознижувальна терапія та модифікація способу життя. Згідно з рекомендаціями ADA та EASD (2018), з метою зниження ССР у хворих на ЦД поряд із препаратами базисної цукрознижувальної терапії (метформін) слід застосовувати іНГКТ‑2.
У дослідженні T. A. Zelniker і співавт. (2019) прийом лікарських засобів цієї групи в пацієнтів із виявленими ССЗ забезпечував достовірне зниження частоти розвитку великих кардіоваскулярних подій на 11%. Крім того, відзначалася здатність іНГКТ‑2 знижувати ризик серцево-судинної смерті або госпіталізації з приводу СН на 23% як у пацієнтів з атеросклеротичним ССЗ і супутньою СН, так і в осіб без кардіоваскулярної патології. Резюмуючи сказане, О. І. Іркін відмітив, що на фоні гіпоглікемічної комбінованої терапії додаткове застосування іНГКТ‑2 дозволяє подовжити тривалість та підвищити якість життя пацієнтів із ЦД та високим і дуже високим ССР.
 Логічним продовженням попереднього виступу стала доповідь кандидата медичних наук Ярослава Михайловича Лутая (ДУ «ННЦ «Інститут кардіології ім. М. Д. Стражеска» НАМН України»), у якій детально було розглянуто особливості фармакологічно впливу іНГКТ‑2 на функцію нирок. Пацієнтам із ЦД 2 типу та супутньою СН рекомендовано застосовувати препарати групи іНГКТ‑2, серед яких важливе місце посідає дапагліфлозин, що має клінічно доведені кардіо- та нефропротекторні властивості. Відповідно до результатів дослідження DAPA-HF (2019), терапія дапагліфлозином асоціювалася зі зниженням відносного ризику смерті внаслідок ССЗ і госпіталізації з приводу СН на 26%. Поряд із цим дапагліфлозин також знижував ризик смерті внаслідок різних причин на 17%.
Логічним продовженням попереднього виступу стала доповідь кандидата медичних наук Ярослава Михайловича Лутая (ДУ «ННЦ «Інститут кардіології ім. М. Д. Стражеска» НАМН України»), у якій детально було розглянуто особливості фармакологічно впливу іНГКТ‑2 на функцію нирок. Пацієнтам із ЦД 2 типу та супутньою СН рекомендовано застосовувати препарати групи іНГКТ‑2, серед яких важливе місце посідає дапагліфлозин, що має клінічно доведені кардіо- та нефропротекторні властивості. Відповідно до результатів дослідження DAPA-HF (2019), терапія дапагліфлозином асоціювалася зі зниженням відносного ризику смерті внаслідок ССЗ і госпіталізації з приводу СН на 26%. Поряд із цим дапагліфлозин також знижував ризик смерті внаслідок різних причин на 17%.
За даними J. V. McMurray і співавт. (2019), дапагліфлозин чинить діуретичний ефект за рахунок впливу на реабсорбцію глюкози в проксимальних відділах ниркових канальців. На відміну від петльових діуретиків цей препарат вибірково зменшує накопичення інтерстиціальної рідини з мінімальною зміною об’єму циркулюючої крові. Нефропротекторий вплив досягається здатністю розширювати діаметр приносної артеріоли і, як наслідок, знижувати внутрішньоклубочковий тиск. Крім того, відмічаються позитивні кардіоваскулярні властивості препаратів завдяки антигіпертрофічному й антиатеросклеротичному ефекту, що потенційно забезпечує збереження функції міокарда, а отже, запобігає розвитку СН.
Наприкінці виступу Я. М. Лутай зазначив, що, згідно з даними сучасних досліджень, ефективність і безпека застосування дапагліфлозину не викликають сумнівів. Таким чином, використання цього препарату в комплексній цукрознижувальній терапії є запорукою успішного лікування пацієнтів із ЦД 2 типу та супутньою СН.
.jpg) Керівник відділу гіпертонічної хвороби ДУ «ННЦ «Інститут кардіології ім. М.Д. Стражеска» НАМН України», доктор медичних наук Лариса Анатоліївна Міщенко детально розглянула стратегії зниження ризику кардіоваскулярних захворювань у пацієнтів із ЦД 2 типу. За даними деяких досліджень, приблизно 70% пацієнтів із ЦД 2 типу помирають від ССЗ атеросклеротичного генезу (ІМ, мозковий інсульт, раптова серцева смерть). Доповідач також вказала на удвічі підвищений у таких хворих ризик смерті від будь-яких причин, натомість ризик смерті від ССЗ у цих пацієнтів зростає в 3,3 разу.
Керівник відділу гіпертонічної хвороби ДУ «ННЦ «Інститут кардіології ім. М.Д. Стражеска» НАМН України», доктор медичних наук Лариса Анатоліївна Міщенко детально розглянула стратегії зниження ризику кардіоваскулярних захворювань у пацієнтів із ЦД 2 типу. За даними деяких досліджень, приблизно 70% пацієнтів із ЦД 2 типу помирають від ССЗ атеросклеротичного генезу (ІМ, мозковий інсульт, раптова серцева смерть). Доповідач також вказала на удвічі підвищений у таких хворих ризик смерті від будь-яких причин, натомість ризик смерті від ССЗ у цих пацієнтів зростає в 3,3 разу.
Стратегії ведення пацієнтів із ЦД 2 типу передбачають застосування статинотерапії та лікування, спрямованого на корекцію підвищеного АТ і гіперглікемії. Використання ліпідознижувальних препаратів у разі дисліпідемії попереджує розвиток ССЗ і зменшує ризик смерті від будь-яких причин. Особливу увагу Л. А. Міщенко звернула на проблему АГ, адже понад 90% гіпертензивних пацієнтів страждають на ЦД 2 типу.
Далі лектор розглянула алгоритм цукрознижувальної терапії згідно зі спільними рекомендаціями ESC та EASD (Clinical Practice Guidelines on Diabetes, Pre-Diabetes and Cardiovascular Diseases, 2019). Як зазначалося в попередніх доповідях, у хворих із високим і дуже високим ССР, крім базисного лікування гіпеглікемії, рекомендовано застосовувати такі новітні групи цукрознижувальних препаратів, як іНГКТ‑2 та агоністи рецепторів глюкагоноподібного пептиду‑1 (арГПП‑1). Ці препарати здійснили революцію в цукрознижувальній терапії завдяки своїй здатності зменшувати кардіоваскулярний ризик. Особливу увагу доповідач приділила групі арГПП‑1, серед яких важливе місце займає ліраглутид. За даними дослідження LEADER (Liraglutide Effect and Action in Diabetes: Evaluation of Cardiovascular Outcome Results, 2018), застосування ліраглутиду істотно знижувало частоту кардіоваскулярної смерті, нефатальних ІМ та інсульту. На фоні терапії цим препаратом відзначалися нижчі рівні розвитку та прогресування діабетичної нефропатії (Mann J. F. et al., 2017). Отже, застосування цього гіпоглікемічного засобу має велике значення в сучасній комплексній терапії хворих на ЦД із високим і дуже високим ССР.
Протягом трьох продуктивних і насичених днів науково-освітнього проєкту «Школа ендокринолога» присутні отримали надзвичайно важливу інформацію щодо діагностики та лікування найпоширеніших ендокринологічних захворювань і супутньої патології. Доповіді у форматі інтерактивних лекцій, розгляду клінічних випадків і майстер-класів передбачали активне залучення до обговорення дискутабельних питань, що дозволило учасникам заходу максимально засвоїти отримані знання.
Підготувала Лілія Нестеровська
Медична газета «Здоров’я України 21 сторіччя» № 24 (469), грудень 2019 р.