25 березня, 2020
Клинические варианты пурпурозных высыпаний
 В дерматологии, отличающейся большим количеством диагностических вариантов, причастностью к целому ряду синдромов, значительная доля изменений на коже относится к диагностическим признакам внутренних заболеваний. Отошло в далекое прошлое немедленное назначение топических средств без исключения возможной системной патологии. Более того, именно высыпания на коже нередко служат первым сигналом общего нездоровья.
В дерматологии, отличающейся большим количеством диагностических вариантов, причастностью к целому ряду синдромов, значительная доля изменений на коже относится к диагностическим признакам внутренних заболеваний. Отошло в далекое прошлое немедленное назначение топических средств без исключения возможной системной патологии. Более того, именно высыпания на коже нередко служат первым сигналом общего нездоровья.
В последнее время значительно участились случаи васкулитов кожи, в том числе и в виде пурпур. Пурпуры – это геморрагические высыпания на коже и слизистых оболочках, которые могут проявляться в виде петехий, пятнистой пурпуры, экхимозов, пальпируемых пурпур, невоспалительных и воспалительных сетчатых пурпур. Первые три формы отличаются между собой размером элементов. Причиной возникновения пурпур может быть как синдром закупорки мелких сосудов, так и васкулит. Выяснение факторов, способствующих возникновению пурпуры, позволяет выделить различные подходы к диагностике и лечению.
В основе синдрома микроваскулярной закупорки лежит невоспалительный фактор. На ранней стадии процесса изредка определяется эритема, а со временем появляется пурпура или некроз, которые охватывают приблизительно две трети пораженного участка. В случае пятнистых петехиальных высыпаний размером <4 мм в диаметре причиной может быть обусловленный тромбоцитопенией гемостаз (<50 тыс/мм³) или нарушенная функция тромбоцитов. Наряду с идиопатической тромбоцитопенической пурпурой включают и медикаментозно обусловленные тромбоцитопении (например, при химиотерапии), а также при недостаточности костного мозга в виде инфильтрации, фиброза. Если в основе пурпур лежит измененная функция тромбоцитов, то вследствие этого может проявить себя врожденный или наследственный функциональный дефект тромбоцитов, а также приобретенный дефект, спровоцированный аспирином, почечной недостаточностью, моноклональной гаммапатией. Кроме того, возможен вторичный тромбоцитоз при миелопролиферативных заболеваниях (часто >1 млн/мм³).
Между тем аналогичные высыпания могут возникнуть не только в связи с тромботической патологией. Причиной их появления может послужить резкий подъем внутрисосудистого давления, вызванный приступом пароксизмального кашля, повторяющейся рвотой, родами, апоплексическим ударом, «скачущим» кровяным давлением, лигатурой. Петехиальные высыпания также могут появиться при травме, дефиците витамина С, пигментной пурпуре, гипергаммаглобулинемической пурпуре. В дифференциальном диагнозе промежуточной пурпуры (диаметром 5-9 мм) могут быть установлены следующие этиологические факторы: гипергаммаглобулинемия, наличие инфекции или воспаления при тромбоцитопении, изредка – васкулит мелких сосудов. В случае экхимоза (>1 см в диаметре) следует предположить прокоагулянтный дефект совместно с мелкой травмой. Причинами могут также оказаться прием антикоагулянтов, печеночная недостаточность со сниженным прокоагулянтным синтезом, дефицит витамина К, изредка – внутрисосудистая диссеминированная коагуляция. Вместе с тем следует принимать во внимание возможную сниженную дермальную поддержку сосудов, что может себя проявить при ряде хронических дерматозов, особенно при дефекте соединительной ткани. Такие пурпурозные проявления могут быть выражены при актинической пурпуре (как солнечной, так и сенильной), топической и системной кортикостероидной терапии, дефиците витамина С, системном амилоидозе, синдроме Элерса-Данлоса.
Как правило, наиболее тяжелыми и в своем течении, и в прогнозе следует считать так называемые очевидные воспалительные пурпуры с ранними эритематозными проявлениями. Прежде всего сюда следует отнести лейкоцитокластические васкулиты, обусловленные заболеваниями иммунных комплексов. Они могут проявиться в виде изменения только мелких сосудов, включая спровоцированные инфекциями или медикаментами, IgA- или IgG- и IgM‑комплексами. Лейкоцитокластический васкулит кожи характеризуется изначально проявлением очевидной пурпуры, затем – уртикарий, геморрагических пятен или везикул. Излюбленная локализация – нижние конечности, особенно лодыжки, преимущественно поражены посткапиллярные венулы. Сначала изменения напоминают многоформную эритему, нередко они локализованы в местах травмы или носки тесной одежды. Затем появляются признаки перехода в системность в виде потери веса, артралгии и миалгии, лихорадки. Почти у 90% больных заболевание разрешается через несколько недель или месяцев, у 10% принимает хроническое рецидивирующее течение. Если поражены и сосуды среднего калибра, может быть выявлена смешанная криоглобулинемия или ревматический васкулит (красная волчанка или ревматоидный артрит). К нелейкоцитокластическим васкулитам следует отнести возможные пурпурозные высыпания при многоформной эритеме, вариолиформный или лихеноидный питириаз, пигментные пурпуры, гипергаммаглобулинемическую пурпуру Вальденстрема.
Образование пятнистой пурпуры вызвано простой геморрагией с экстравазатом эритроцитов и минимальными признаками воспаления. Эволюция этих проявлений выражается в последовательном осветлении клеток и гемоглобина; клинически проявляется путем изменения цвета высыпаний: от красно-синего или пурпурного (через зеленый, желтый, коричневый) до полного исчезновения цвета.
При синдромах воспалительных геморрагий, таких как васкулит мелких сосудов или микроваскулярная закупорка, эволюция более сложная. Гемостаз определяется образованием пробки, которая может соответствовать просвету мелкого сосуда или увеличиваться до размера тромба. Размер сгустка определяет перспективу этого процесса; это может спровоцировать даже летальный исход путем тромбоза, эмболии и некроза. Контроль за образованием сгустка необычайно важен, поскольку формирование малого сгустка может привести к летальному исходу от кровотечения. Несоответствующий диаметру сосуда сгусток ведет к тромбозу, эмболии и некрозу, отсутствие контроля за ним – к фибринолизу, а затем – к тромбозу и кровотечению, внутрисосудистой коагуляции. Естественный антикоагулянтный контроль обеспечивается определенными комплексами, прежде всего ингибитором тканевого фактора и антитромбином. Другой существенной естественной антикоагулянтной системой являются тромбомодулин – протеин С – протеин S. Антитромбин III и протеин С причастны к функции крупных сосудов, а протеин С – и к нормальной функции микрососудов. Тромбин, происходящий из сгустка, может связывать тромбомодулин на поверхности эндотелиальной клетки. Связанный с тромбомодулином тромбин теряет способность активировать прокоагулянтные факторы, связывается и активирует протеин С и антикоагулянтный витамин К‑зависимый протеин.
Следует особо остановиться на идиопатических пурпурах (прогрессирующая пигментная пурпура, избранные пурпурозные синдромы). Идиопатические пурпуры известны как прогрессирующие пигментные пурпуры. Этиология идиопатических пурпур неясна. Некоторые благоприятно протекающие локализованные пурпуры возникают в результате повышения внутрисосудистого давления, нарушения проницаемости сосудов. Кроме того, эти пурпуры рассматривают как предварительный процесс формирования лейкоцитарных воспалительных васкулитов. Выделяют отдельные пурпурозные синдромы, прежде всего это пигментные пурпурозные высыпания. При их обозначении нередко используются такие синонимы, как капиллярит, пурпура пигментная хроническая, пурпура простая, болезнь Шамберга-Майокки. Кроме того, в литературе возможны варианты синонимов, обозначающие тот же процесс: болезнь Шамберга, пурпура Шамберга, прогрессирующий пигментный дерматоз Шамберга, пурпура пигментная прогрессирующая; пурпура кольцевидная телеангиэктатическая Майокки, болезнь Майокки; пурпурозный пигментный лихеноидный дерматит Гужеро-Блюма; экзематидоподобная пурпура Дукаса-Капетанакиса, зудящая пурпура; золотистый лихен, пурпурозный лихен. Различие этих пигментных пурпур состоит в основном всего лишь в локальных особенностях.
Так, болезнь Шамберга может встречаться у детей, людей среднего и старческого возраста. Поражение представлено овальными либо неопределенных очертаний пятнами желтовато-коричневого цвета с мелкими петехиями, схожими по цвету с кайенским перцем. Частая локализация – на нижних конечностях, особенно на лодыжках, но высыпания могут быть на ягодицах, туловище. Высыпания становятся коричневыми, затем исчезают, но в это же время появляются новые петехии.
Пурпура кольцевидная телеангиэктатическая Майокки чаще наблюдается у подростков, молодых людей, особенно у женщин – пятна 1-3 см в диаметре, часто кольцевидные с точечными телеангиэктазиями и петехиями цвета кайенского перца по периферии. Высыпания асимптомны, существуют длительно.
Пурпурозный пигментный лихеноидный дерматит Гужеро-Блюма представляет собой редкое заболевание, которое встречается в основном у мужчин среднего и пожилого возраста. Высыпания похожи на болезнь Шамберга, но они преимущественно состоят из красно-коричневых папул. Крайне редко процесс может сопровождаться зудом.
Экзематидоподобная пурпура Дукаса-Капетанакиса встречается в основном у мужчин на нижних конечностях, представлена пурпурными пятнами, папулами, бляшками с признаками шелушения и ощущением зуда.
Золотистый лишай – довольно редкое заболевание, обычно представлено единичными патологическими асимптомными участками на нижних конечностях, изредка могут быть линейные формы. Цвет элементов – пурпурно-коричневый с золотистым оттенком.
К очевидным промежуточным пятнистым пурпурам среднего размера относят гипергаммаглобулинемическую пурпуру Вальденстрема, синдром Гарднера-Даймонда и болезнь Мондора.
Гипергаммаглобулинемическая пурпура Вальденстрема встречается преимущественно у женщин, клинически проявляется рецидивирующими петехиальными крупными пурпурозными пятнами на нижних конечностях (часто с ощущением жжения и незначительного зуда). При обследовании – гипергаммаглобулинемия, высокие титры IgA и IgG ревматоидного фактора. Гипергаммаглобулинемия может быть как первичной, так и вторичной. У молодых больных процесс преимущественно первичный, но со временем появляются признаки аутоиммунного заболевания соединительной ткани, чаще синдрома Шегрена, также ревматоидного артрита и красной волчанки. Описана даже трансформация в лимфому или множественную миелому.
Синдром Гарднера-Даймонда (психогенная пурпура) встречается преимущественно у женщин, при этом пурпура связана с психиатрическими заболеваниями (депрессия, неуправляемая агрессивность и враждебность, тревожность, ипохондрия, мазохизм, сексуальные отклонения, истерическое и пограничное состояние, мания преследования). На любом участке тела возникают болезненные, припухшие участки различных размеров, исчезают через 2 нед, затем рецидивируют.
Болезнь Мондора характеризуется поверхностным тромбофлебитом подкожных вен, ассоциированным с эритемой, экхимозами, зудом, артралгией и даже лихорадкой. Процесс, как правило, односторонний, болеют в основном женщины.
Особого внимания заслуживают тромбоцитарные заболевания, к которым относят гепариновый некроз (рис.), тромбоцитоз вторичный миелопролиферативных заболеваний (сетчатая пурпура), тромботическую тромбоцитопеническую пурпуру, гемолитико-уремический синдром, заболевания криоагглютинации, заболевания, вызванные оппортунистическими организмами, пролиферирующими внутри сосудов (бактерии, грибы).
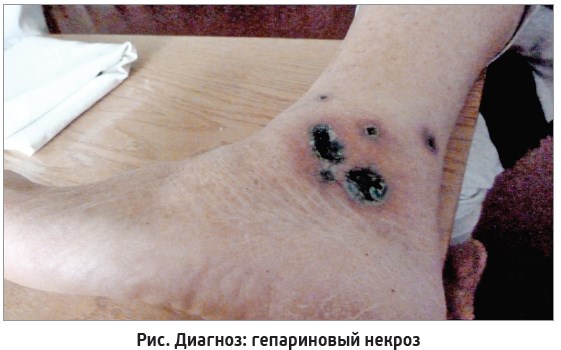 Следует отметить, что в последнее время участился гепариновый некроз. Гепариновый некроз (синдром гепарин-индуцированной тромбоцитопении – стадия активации тромбоцитов; гепарин-индуцированная тромбоцитопения встречается у больных с развитым тромбозом) является редким, но серьезным ятрогенным синдромом. Некроз может появиться после подкожного или внутривенного применения гепарина, включая последствия после незначительного использования гепарина для поддержания инфузионного процесса. Гепарин-индуцированная тромбоцитопения встречается у 1-5% взрослых, получающих терапию гепарином, у 30-90% этих больных развивается тромбоз. Гепариновый некроз обусловлен антителами не только к гепарину, но и к комплексу гепарина с тромбоцитарным фактором 4, протеин же появляется на поверхности тромбоцитов, за этим следует агрегация клеток. Закупорка сосудов (вены, артерии либо кожные мелкие сосуды) приводит к осложнениям в виде инсульта, некроза пальцев и конечностей или некроза кожи. Гепариновый некроз проявляется от 5-го до 10-го дня терапии гепарином, однако может развиваться и значительно раньше у больных с гиперчувствительностью к гепарину. У большинства больных с гепарин-индуцированной тромбоцитопенией не доказано развитие тромбоза, а гепариновый некроз может возникать и без тромбоцитопении. Очаги преимущественно слегка болезненные, четко отграниченные, невоспалительные, типично пурпурозные или некротические с сетчатым рисунком. Гистологически гепариновый некроз обычно проявляется невоспалительной закупоркой сосудов, включая микрососуды. Достаточно сложно даже патологоанатому отличать белый сгусток при тромбоцитарной пробке от красного сгустка при фибриновом тромбе.
Следует отметить, что в последнее время участился гепариновый некроз. Гепариновый некроз (синдром гепарин-индуцированной тромбоцитопении – стадия активации тромбоцитов; гепарин-индуцированная тромбоцитопения встречается у больных с развитым тромбозом) является редким, но серьезным ятрогенным синдромом. Некроз может появиться после подкожного или внутривенного применения гепарина, включая последствия после незначительного использования гепарина для поддержания инфузионного процесса. Гепарин-индуцированная тромбоцитопения встречается у 1-5% взрослых, получающих терапию гепарином, у 30-90% этих больных развивается тромбоз. Гепариновый некроз обусловлен антителами не только к гепарину, но и к комплексу гепарина с тромбоцитарным фактором 4, протеин же появляется на поверхности тромбоцитов, за этим следует агрегация клеток. Закупорка сосудов (вены, артерии либо кожные мелкие сосуды) приводит к осложнениям в виде инсульта, некроза пальцев и конечностей или некроза кожи. Гепариновый некроз проявляется от 5-го до 10-го дня терапии гепарином, однако может развиваться и значительно раньше у больных с гиперчувствительностью к гепарину. У большинства больных с гепарин-индуцированной тромбоцитопенией не доказано развитие тромбоза, а гепариновый некроз может возникать и без тромбоцитопении. Очаги преимущественно слегка болезненные, четко отграниченные, невоспалительные, типично пурпурозные или некротические с сетчатым рисунком. Гистологически гепариновый некроз обычно проявляется невоспалительной закупоркой сосудов, включая микрососуды. Достаточно сложно даже патологоанатому отличать белый сгусток при тромбоцитарной пробке от красного сгустка при фибриновом тромбе.
Итак, гепариновый некроз относится к группе идиопатических прогрессирующих пурпур, когда при кожных проявлениях закупорки мелких сосудов формируются заболевания тромбоцитарного некроза. Прежде всего знание о возможности развития гепаринового некроза полезно как семейному врачу, так и терапевту – следует быть осторожными, не назначать длительно всем гепарин.
К системным коагулопатиям с кожными проявлениями относят расстройства протеина С и S (врожденные и приобретенные), врожденную острую пурпуру с врожденным расстройством в виде дефицита антитромбина III, варфариновый некроз, острую пурпуру при сепсисе или постинфекционную. Особого внимания заслуживает варфариновый некроз – приобретенная дисфункция протеина С, которая проявляется через 2-5 дней от начала назначения варфарина. Волчаночный антикоагулянтный синдром обусловлен антифосфолипидными антителами и в трети случаев ассоциирован с красной волчанкой. Кстати, именно это нередко выявляет ложноположительные реакции на сифилис при волчанке. Кожные проявления синдрома – ливедо ретикулярное, язвы голени, псевдоваскулит, гангрена пальцев, кожный некроз.
Наконец, необходимо остановиться на заболеваниях, вызванных эмболией. К ним относятся холестероловая и оксалатная эмболия. Холестероловая эмболия (синдром варфаринового синего пальца стопы) обычно возникает у атеросклеротических больных. Происходит фрагментация разрушенной атероматозной бляшки. Отмечают три причины эмболии: артериальная и коронарная катетеризация; длительное назначение антикоагулянтов; активная тромболитическая терапия. Кожные признаки у большинства больных с холестероловой эмболией выражаются в ливедо ретикулярном, множественной периферической гангрене, цианозе, изъязвлении, узлах, пурпуре. Терапия в основном поддерживающая, возможны хирургическое вмешательство в виде эндартерэктомии, прием аспирина, статинов, антитромбоцитарных препаратов, кортикостероидов. Варфариновый некроз должен учитываться своевременно интернистами. Оксалатная эмболия отличается существующим с детства рецидивирующим уролитиазом. Кожные признаки системного оксалоза – акроцианоз, феномен Рейно, периферическая гангрена, акральный некроз, ливедо ретикулярное, эритематозные изъязвляющиеся узлы, мелкие кальцификаты.
Как уже было отмечено, различают следующие причины возникновения пурпур: синдром закупорки мелких сосудов и васкулиты. Следовательно, необходимо остановиться и на васкулитах мелких сосудов кожи, которые также сопровождаются высыпаниями в виде пурпур: лейкоцитокластическом васкулите кожи, пурпуре анафилактоидной, остром младенческом геморрагическом отеке.
Пурпура анафилактоидная (пурпура Шенляйна-Геноха, ревматоидная пурпура) преимущественно встречается у детей в возрасте до 10 лет после предшествующей респираторной инфекции. Очевидная пурпура, расположенная на нижних конечностях и ягодицах, сопровождается артралгиями и артритами, абдоминальными болями, а у маленьких детей – меленой. Почечный васкулит чаще умеренный, но может переходить в хронический.
Острый младенческий геморрагический отек преимущественно наблюдается у детей в возрасте от 4 до 24 мес, проявляется пурпурными пятнами в виде колец, которые могут напоминать мишень. Излюбленная локализация – лицо, уши, нижние конечности. Этиология неизвестна, предполагается связь с инфекцией, излишней медикаментозной нагрузкой, иммунизацией.
Из приведенного материала следует сделать вывод касательно того, что любое появление пурпур является достаточно определенным сигналом для своевременной диагностики любого из перечисленных заболеваний. Безусловно, пурпуры требуют консультации ревматолога, нефролога, гематолога. Но, помимо значительности проблемы пурпурозных заболеваний, хотелось бы привлечь внимание к возможности медикаментозной провокации пурпур.
Медична газета «Здоров’я України 21 сторіччя» № 4 (473), лютий 2020 р.


