31 березня, 2020
Атріовентрикулярні блокади: звертаємося до підручника
Редакція медичної газети «Здоров’я України», тематичного номера «Кардіологія. Ревматологія. Кардіохірургія» продовжує знайомити наших читачів із ґрунтовним і детальним підручником «Функціональна діагностика» за редакцією д. мед. н., професора О.Й. Жарінова, д. мед. н., професора Ю.А. Іваніва та к. мед. н., доцента В.О. Куця. Пропонуємо до вашої уваги розділ «Атріовентрикулярні блокади».
Атріовентрикулярними (АВ) блокадами називають часткове або повне порушення проведення імпульсів від передсердь до шлуночків. АВ-блокади є частим виявом серцевих хвороб, можуть призводити до гемодинамічно значущих брадіаритмій і бути підставою для імплантації постійного електрокардіостимулятора (ЕКС). Водночас вони нерідко виявляються випадково і у багатьох ситуаціях є варіантом норми.
Етіологічні фактори та класифікація
Поширеність порушень АВ-провідності суттєво збільшується з віком. Наприклад, АВ-блокада ІІІ ступеня найчастіше виникає у пацієнтів віком понад 70 років з ішемічною хворобою серця (ІХС) та іншими його патологіями. Вроджена повна АВ-блокада трапляється приблизно в одному випадку на 20 тис. новонароджених. Водночас АВ-блокади І і ІІ ступеня 1-го типу нерідко виявляються практично у здорових осіб молодого віку. Появу цих порушень провідності в пасивний період доби та їхнє зникнення на тлі фізичного навантаження вважають варіантом норми, що особливо характерно для молодих людей та осіб з ваготонією, зокрема спортсменів.
Етіологічні фактори АВ-блокад відрізняються у пацієнтів із гострими і хронічними АВ-блокадами. Основними причинами гострих АВ-блокад є інфаркт міокарда (ІМ), стан після кардіохірургічних втручань, інфекційний ендокардит, особливо при ураженні аортального клапана, міокардити різної етіології, абсцес у ділянці міжшлуночкової перегородки, надмірна чутливість АВ-вузла до ваготропних впливів (кашель, ковтання, пиття холодної рідини, інтубація трахеї), гіперкаліємія, гіпо- або гіпертиреоз, передозування серцевими глікозидами, β-адреноблокаторами, верапамілом, антиаритмічними засобами, як-то аміодарон або соталол.
Можливі причини хронічних АВ-блокад – стабільні форми ІХС, кардіоміопатії, перикардити, пухлини серця, дифузні хвороби сполучної тканини та обмінні порушення (склеродермія, амілоїдоз, саркоїдоз), склеродегенеративні ураження серця. Хронічні АВ-блокади можуть виникати також як ускладнення кардіохірургічних та інтервенційних втручань, наприклад радіочастотної катетерної абляції АВ-вузла або спиртової абляції міжшлуночкової перегородки. Розвитку хронічних порушень АВ-провідності нерідко передують інтермітивні АВ-блокади. В окремих випадках вони є наслідком дії потенційно зворотної причини і, подібно до гострих АВ-блокад, можуть зникати після її усунення (Розендорфф, 2007).
Особливе місце посідає хвороба Ленегре – дегенеративне ураження провідної системи серця в пацієнтів молодого і середнього віку без ознак коронарного атеросклерозу, рубцевих змін міокарда, порушень ліпідного обміну та запалення. Крім того, описують хворобу Лева – прогресивний склероз і кальциноз фіброзного скелету та провідної системи серця (біфуркації пучка Гіса [ПГ] та обох його ніжок) в осіб похилого віку без ознак коронарного атеросклерозу, рубцевих змін міокарда, порушень ліпідного обміну та запалення. При хворобі Фабрі, в основі якої лежить генетично детермінований дефіцит ферменту тригексозилцерамід-альфагалактозидази, АВ-блокада може поєднуватися з синдромом слабкості синусового вузла (бінодальна хвороба серця). Випадки сімейних АВ-блокад свідчать про їхню імовірну генетичну детермінованість. Вроджені АВ-блокади у багатьох випадках формуються як окрема патологія провідної системи, але інколи поєднуються із вродженими вадами серця (Кушаковський, 2004).
Класифікація АВ-блокад здійснюється за такими ознаками:
- стійкість: стійка, нестійка (транзиторна, інтермітивна, латентна);
- ступінь: І, ІІ ступеня – 1-го типу (Мобітц 1), 2-го типу (Мобітц 2), з АВ-проведенням 2:1, субтотальна (високоступенева) і ІІІ ступеня (повна).
- локалізація: проксимальна на рівні міжвузлових трактів (міжвузлова) та на рівні АВ-вузла (вузлова), дистальна – в загальному стовбурі ПГ (інтрагісова) та на рівні ніжок ПГ (інфрагісова) і комбінована (на кількох рівнях) (Кушаковський, 2004).
Методи верифікації діагнозу
У практично здорових осіб брадикардії та, зокрема, АВ-блокади нерідко виникають у пасивний період доби, не супроводжуються тривалими паузами і є безсимтомними. Водночас при стійкій брадикардії і гемодинамічно значущих паузах можуть розвиватися симптоми, пов’язані з церебральною гіпоперфузією, такі як швидка втомлюваність, нездатність концентрувати увагу, апатія, зниження пам’яті, когнітивні розлади, задишка, посилення серцевої недостатності, погіршення переносимості фізичних навантажень. Епізодичне виникнення брадіаритмії може асоціюватися із втратою свідомості, передсинкопальними станами, запамороченням, порушеннями зору, а також раптовою задишкою, серцебиттям, загруднинним болем, не асоційованим із фізичним навантаженням (Жарінов та співавт., 2013).
У більшості випадків стійкої брадикардії для встановлення її причини достатньо зареєструвати звичайну електрокардіограму (ЕКГ). Залежно від частоти виникнення симптомів для верифікації епізодичних брадіаритмій можна обрати добовий контроль ЕКГ, моніторинг подій, телеметричне спостереження, використати імплантовані петлеві реєстратори (табл. 1). В окремих ситуаціях застосовують масаж каротидного синуса, тилт-тест, навантажувальний тест на велоергометрі або тредмілі, атропінову пробу, електрофізіологічне дослідження (ЕФД).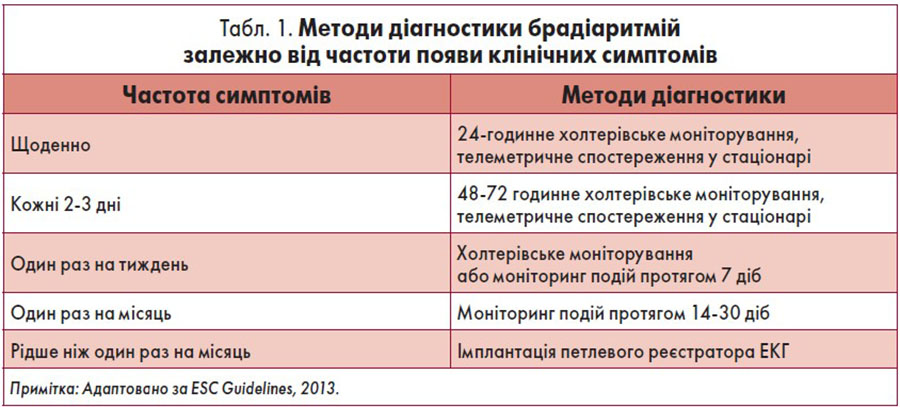
Ендокардіальне ЕФД показане в ситуаціях, коли ймовірною причиною клінічних симптомів є блокада на рівні системи Гіса – Пуркіньє, а також у пацієнтів із діагностованою раніше АВ-блокадою ІІ або ІІІ ступеня, якщо клінічна симптоматика зберігається після імплантації ЕКС і як причина симптомів підозрюється інша аритмія. Доцільність ЕФД потрібно розглядати також у хворих з АВ-блокадою ІІ або ІІІ ступеня, в яких інформація про рівень виникнення блокади або її механізм, а також про відповідь на фармакологічні або інші чинники може допомогти у виборі терапії та оцінці прогнозу. Крім того, ЕФД може бути показане пацієнтам із передчасними деполяризаціями АВ-з’єднання (АВ-екстрасистолія/парасистолія), які є вірогідною причиною розвитку АВ-блокади ІІ і ІІІ ступеня («хибна» АВ-блокада). ЕФД не показане у випадках, коли встановлено чіткий зв’язок симптомів і змін ЕКГ, а також у безсимптомних хворих з інтермітивною АВ-блокадою, асоційованою зі сповільненням синусового ритму.
Під час ендокардіального ЕФД реєструють електрограму пучка Гіса (ЕПГ), що дозволяє визначити локалізацію АВ-блокади. ЕПГ містить такі спайки: А – потенціал нижнього відділу правого передсердя, Н – потенціал ПГ, V – потенціал шлуночків (рис. 1).
Інтервал РА вимірюється від початку зубця Р на поверхневій ЕКГ до початку хвилі А на ЕПГ і відображає час проходження імпульсу від синусового вузла до нижнього відділу правого передсердя. Інтервал РА в нормі становить 15‑50 мс. Інтервал АН відповідає часу, протягом якого імпульс проводиться від нижнього відділу правого передсердя через АВ-вузол до ПГ. У нормі інтервал АН (час АВ-вузлового проведення) складає 50‑130 мс. Осциляція V на ЕПГ відображає збудження шлуночків, а інтервал HV – час проведення імпульсу по системі Гіса – Пуркіньє. В нормі інтервал HV триває 35‑55 мс. Розщеплення Н-потенціалу на дві спайки (Н1 і Н2) та збільшення його тривалості понад 20 мс відображає наявність стовбурової АВ-блокади (Гришкін, 2000).
ЕФД дозволяє також визначити точку Венкебаха 130‑180 – частоту стимуляції, при якій виникає АВ-блокада ІІ ступеня 1-го типу. Нормальний діапазон цього показника – 130‑200 імпульсів за хвилину. Функціональний стан АВ-з’єднання характеризує також тривалість його ефективного рефрактерного періоду, який у нормі становить 260‑340 мс.
АВ-блокада І ступеня
При АВ-блокаді І ступеня на ЕКГ реєструють збільшення тривалості інтервалу PQ (PR) >0,20 с при частоті серцевих скорочень (ЧСС) понад 60 за хвилину та >0,21 с при ЧСС менш ніж 60 за хвилину. У пацієнтів із тривалістю комплексу QRS <0,12 с АВ-блокада І ступеня переважно локалізується на рівні АВ-вузла. У хворих, в яких тривалість шлуночкового комплексу становить ≥0,12 с, АВ-блокада І ступеня здебільшого формується на рівні ніжок ПГ, рідше – в АВ-вузлі або на рівні стовбура ПГ, в окремих випадках – одночасно на проксимальному і дистальному рівнях. Зміни ЕКГ залежать від рівня АВ-блокади. При проксимальних АВ-блокадах реєструється подовження інтервалу PQ (до 0,28‑0,50 с, інколи – більше тривалості інтервалу RR) у поєднанні з комплексами QRS суправентрикулярної форми (рис. 2). На ЕПГ виявляється подовження інтервалу АН >130 мс. Водночас при дистальному варіанті АВ-блокади І ступеня подовження інтервалу PQ переважно менш виражене.
Інколи в пацієнтів із вузловою АВ-блокадою І ступеня можна виявити раптові зміни тривалості інтервалу PR більш ніж на 0,08 с. Появу цього феномена пояснюють поздовжньою дисоціацією АВ-вузла на повільний і швидкий канали – з різними рефрактерними періодами і швидкостями проведення імпульсів. Такі хворі схильні до виникнення АВ-вузлової реципрокної тахікардії.
При локалізації блокади в загальному стовбурі ПГ тривалість інтервалу PQ переважно не перевищує 0,28‑0,30 с. Комплекс QRS дещо деформований, триває 0,10‑0,11 с, але зберігає суправентрикулярну форму. На ЕПГ реєструються дві осциляції Н1 і Н2, розділені проміжком ≥30 мс (розщеплення H), чи одна поліфазна осциляція Н.
Якщо блокада формується на рівні системи Гіса – Пуркіньє, комплекси QRS розширені до ≥0,12 с і мають форму блокади однієї з ніжок ПГ або двопучкової блокади. Такі блокади визначаються як неповні трифасцикулярні (рис. 3).
На ЕПГ інтервал АН у межах норми, а тривалість HV становить >55 мс (Гришкін, 2000). Проксимальна АВ-блокада І ступеня переважно характеризується сприятливим перебігом. Функціональна (вагусна) форма АВ-блокади нерідко трапляється у спортсменів і молодих людей зі схильністю до ваготонії та синусової брадикардії. У таких випадках тривалість інтервалу PR нормалізується при фізичному навантаженні або після внутрішньовенного введення атропіну сульфату. Якщо проксимальна АВ-блокада І ступеня є виявом гострої хвороби серця (наприклад, ІМ або міокардиту), то надалі може зникати, зберігатися або переходити у тяжчі порушення АВ-провідності. Предиктором виникнення небезпечних брадіаритмій є АВ-блокада І ступеня на дистальному рівні (рис. 4).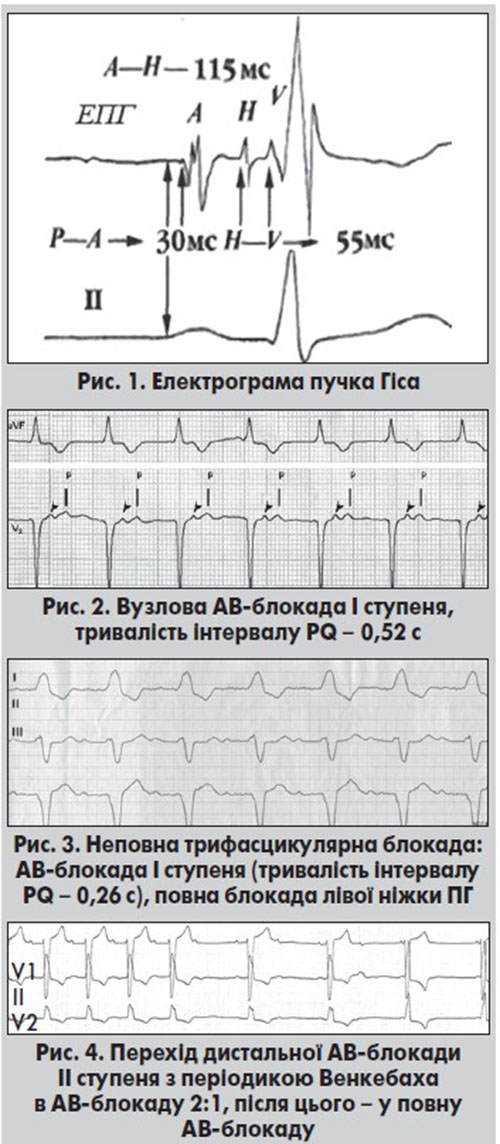
У разі суттєвого збільшення тривалості інтервалу PQ (інколи до 1 с) зубець Р може нашаровуватися на зубець Т або навіть сегмент ST попереднього комплексу (див. рис. 2). Ситуацію, при якій тривалість інтервалу PQ є більшою, ніж серцевого циклу (інтервал RR), визначають терміном «перестрибуючий» зубець Р. Значне подовження інтервалу РQ може зумовлювати надто ранню (при закритих АВ-клапанах) і, отже, гемодинамічно неефективну систолу передсердь, зменшення тривалості періоду діастолічного наповнення лівого шлуночка (ЛШ) та підвищення тиску заклинювання в легеневих капілярах.
При ехокардіографічному дослідженні в таких пацієнтів на тлі нормальної ЧСС реєструють злиття хвиль Е та А трансмітрального потоку й діастолічну мітральну регургітацію (Трешкур, Бернгард, 2009). Для відновлення оптимального внеску передсердної систоли в наповнення ЛШ у пацієнтів із серцевою недостатністю та АВ-блокадою І ступеня (інтервал PR >0,30 с) може бути виправданою імплантація двокамерного ЕКС.
У деяких неконтрольованих дослідженнях скорочення тривалості АВ-затримки шляхом імплантації двокамерного ЕКС дозволяло зменшити симптоми та покращити якість життя хворих. Очевидно, такий ефект пов’язаний із поліпшенням наповнення ЛШ. Але імплантація двокамерного ЕКС може мати також негативні наслідки з огляду на те, що постійна стимуляція правого шлуночка іноді сприяє виникненню дисфункції ЛШ. Таким чином, є підстави для превентивної бівентрикулярної стимуляції (ресинхронізаційної терапії). Втім на цей час бракує переконливих доказів на користь її здійснення в пацієнтів із вузькими комплексами QRS і збереженою функцією ЛШ.
АВ-блокада І ступеня інколи поєднується із внутрішньопередсердною блокадою І ступеня (міжвузлова АВ-блокада І ступеня). Її можна запідозрити тоді, коли інтервал PR >0,20 с, а зубець Р розширений (тривалість >0,11 с), розщеплений, згладжений. Критерій підтвердження діагнозу – подовження тривалості інтервалу РА на ЕПГ >50 мс. Внутрішньопередсердна блокада може сприяти виникненню фібриляції/тріпотіння передсердь або передсердних тахікардій.
АВ-блокада ІІ ступеня 1-го типу
АВ-блокада ІІ ступеня 1-го типу (Мобітц 1, із періодикою Венкебаха) характеризується поступовим подовженням інтервалу PQ (PR) до моменту, коли після чергового зубця Р не реєструється комплекс QRS. Цей вид АВ-блокади може спостерігатися при нормальній частоті ритму в передсердях, синусовій аритмії, тахі- та брадиаритміях. Час антероградного проведення передсердних імпульсів до шлуночків поступово збільшується з наступним випадінням одного, рідше – двох підряд шлуночкових комплексів і формуванням паузи. Одразу після неї реєструється найкоротший інтервал PQ, який далі поступово подовжується. Формула комплексів QRS, а також імовірність блокування двох і більше підряд шлуночкових імпульсів залежать від рівня АВ-блокади. Переважно АВ-блокада ІІ ступеня 1-го типу формується на рівні АВ-вузла, набагато рідше – стовбура або ніжок ПГ.
Найбільший приріст (інкремент) тривалості інтервалу PQ реєструється спочатку, а найменший – у кінці періодики. Вказане зменшення приросту часу АВ-проведення імпульсів призводить також до поступового вкорочення інтервалу RR у міру наближення до подовженої паузи. Таким чином, найкоротший інтервал RR розташований перед подовженою паузою із зубцем Р без комплексу QRS, а тривалість паузи між двома шлуночковими комплексами в момент виникнення АВ-блокади менша, ніж двох попередніх серцевих циклів (рис. 5). Водночас тривалість першого після паузи інтервалу RR є більшою, ніж інтервалу RR, що передував паузі.
При тривалих періодиках Венкебаха, що містять більше ніж 6‑7 передсердних комплексів, типова послідовність змін тривалості інтервалів PQ i RR може порушуватися. Постійність інтервалів PQ у кількох послідовних комплексах, а також поступове подовження, а не вкорочення, інтервалу RR дає підстави вважати таку періодику атиповою. Варіантом атипової періодики Венкебаха є брадизалежна вузлова періодика, яка характеризується прогресивним подовженням інтервалів PQ у відповідь на збільшення тривалості інтервалу РР та, з іншого боку, зменшенням їхньої тривалості за прискорення ритму передсердь.
Коли це можливо, в ЕКГ-висновках вказують співвідношення кількості імпульсів у передсердях та імпульсів, проведених до шлуночків. Наприклад, у разі співвідношення 6:5 із шести імпульсів п’ять проводяться до шлуночків, а один блокується (рис. 6).
На ЕПГ при вузловій АВ-блокаді ІІ ступеня 1-го типу спостерігається подовження інтервалів АН, блокованою виявляється остання в періодиці хвиля А, за якою немає осциляції Н. При стовбуровій АВ-блокаді ІІ ступеня 1-го типу, яка трапляється рідко, на ЕПГ реєструється приріст проміжку між осциляціями Н1 і Н2, із випадінням у кінці періодики осциляції Н2. При цьому ЕКГ-ознаки стовбурової періодики можуть бути такими самими, як і при вузловій (зі збереженням вузьких комплексів QRS).
Формування періодики Венкебаха в ділянці ніжок ПГ виявляється прогресивним подовженням інтервалу НV до моменту випадіння хвилі V. Прирости вказаних інтервалів невеликі порівняно з такими при АВ-вузлових періодиках. Комплекси QRS зазвичай мають вигляд повної блокади однієї з ніжок ПГ, або двопучкової блокади (ПНПГ та однієї з гілок ЛНПГ). Таким чином, періодика формується у незаблокованій ніжці. Момент блокування зубця Р відповідає повній двосторонній блокаді ніжок ПГ (Гришкін, 2000).
Питання щодо доцільності імплантації ЕКС при АВ-блокаді ІІ ступеня 1-го типу залишається суперечливим. Винятком є випадки клінічно значущої АВ-блокади, або АВ-блокади з порушенням проведення імпульсу на рівні або нижче ПГ за даними ЕФД. Утім зв’язок симптомів з АВ-блокадою, яка супроводжується відносно нетривалими паузами, інколи довести проблематично. З іншого боку, збільшення тривалості комплексу QRS є предиктором формування повної АВ-блокади.
АВ-блокада ІІ ступеня 2-го типу
АВ-блокада ІІ ступеня 2-го типу (Мобітц 2) характеризується раптовим випадінням комплексу QRS унаслідок блокування чергового передсердного імпульсу без попереднього подовження інтервалу PQ. АВ-блокада ІІ ступеня 2-го типу формується дистально: у двох третинах випадків – у ніжках ПГ, у третини – в нижній частині загального стовбура ПГ. Цей вид блокади швидко прогресує у високоступеневі та повні АВ-блокади.
Інтервал РQ може бути нормальної тривалості (≤0,20 с) або помірно подовженим (<0,30 с). У разі локалізації блокади у стовбурі ПГ комплекс QRS може зберігати суправентрикулярну форму. Але значно частіше спостерігаються порушення внутрішньошлуночкової провідності з графікою блокади правої або лівої ніжки ПГ.
При АВ-блокаді ІІ ступеня 2-го типу інтервали РР постійні або помірно змінні (за синусової аритмії). Інтервали PQ у всіх проведених комплексах однакові. Після блокування чергового передсердного імпульсу виникає подовжений інтервал RR, тривалість якого дорівнює або дещо коротша від подвоєного інтервалу RR, що передував паузі. Зазвичай інтервали PQ перед/після паузи однакові (рис. 7).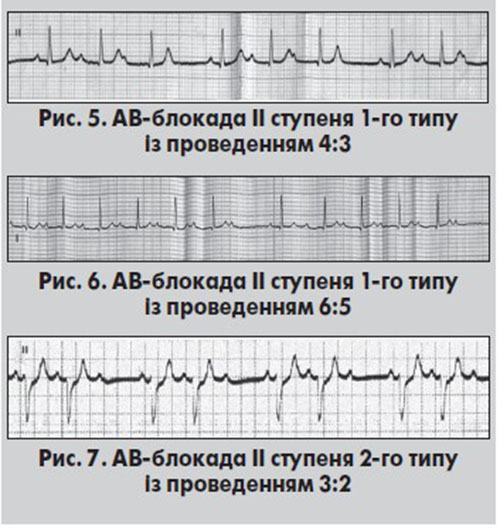
Якщо блокування передсердного імпульсу повторюється через певну кількість серцевих циклів, можна встановити співвідношення кількості імпульсів, генерованих у передсердях і проведених до шлуночків.
При стовбуровій блокаді 2-го типу на ЕПГ реєструється постійне розщеплення потенціалу Н на дві осциляції Н1 і Н2, відділені одна від одної постійним інтервалом Н1Н2. Проведення імпульсу раптово переривається, і зберігається лише осциляція Н1 (без Н2 і V). При двобічній блокаді ніжок реєструють постійні інтервали НV із раптовим випадінням у черговому комплексі хвилі V. При цьому в проведених комплексах може спостерігатися розщеплення потенціалу Н, тобто додатково наявна затримка проведення імпульсу на рівні ПГ.
Наголосимо, що АВ-блокада ІІ ступеня 2-го типу трапляється значно рідше, ніж 1-го, і в багатьох випадках спостерігається її гіпердіагностика. Хибні АВ-блокади ІІ ступеня 2-го типу (так званий псевдо-Мобітц 2) трапляються в різних ситуаціях:
Раптове (гостре) підвищення тонусу блукаючого нерва. При цьому спостерігається припинення проведення одного чи кількох послідовних передсердних імпульсів без подовження інтервалу PQ. Сповільнення синусового ритму, про яке свідчить збільшення тривалості інтервалу РР, вказує на вагусний характер цієї блокади.
Тривалі АВ-вузлові періодики при АВ-блокаді ІІ ступеня 1-го типу, коли приріст інтервалу PQ настільки незначний, що можна помилково діагностувати АВ-блокаду 2-го типу. Чим триваліша періодика, тим менш виражений приріст інтервалу PQ. Для правильної діагностики типу АВ-блокади потрібно порівняти тривалість інтервалу PQ перед/після паузи. Якщо інтервал PQ після паузи коротший від тих, які передували її виникненню, це може свідчити про наявність АВ-блокади 1-го типу, а інколи – вислизаючого комплексу з АВ-з’єднання зі спорадичною АВ-дисоціацією.
Приховані АВ-вузлові або стовбурові екстрасистоли/парасистоли. У цьому разі позачерговий імпульс (екстра- чи парасистола) може виявитися блокованим в антеро- і ретроградному напрямках. Хоча екстрасистоли не видно на ЕКГ, при проходженні через певну частину АВ-з’єднання вона викликає розрядку його клітин. АВ-вузол, який перебуває у стані рефрактерності, не здатний провести наступний синусовий імпульс, що створює помилкове уявлення про АВ-блокаду ІІ ступеня 2-го типу.
У деяких хворих поступове подовження інтервалу НV компенсується вкороченням інтервалу АН зі збереженням постійного інтервалу РR. За цих умов випадіння в періодиці одного шлуночкового комплексу сприйматиметься як вияв блокади 2-го типу, хоча насправді це періодика Венкебаха у системі Гіса – Пуркіньє. Тому для уточнення АВ-блокади ІІ ступеня 2-го типу реєструють ЕПГ, особливо коли комплекси QRS суправентрикулярної форми (навіть за відсутності клінічної симптоматики). Внутрішньосерцеве ЕФД допомагає також діагностувати приховані АВ-вузлові та стовбурові екстрасистоли/парасистоли, які імітують АВ-блокаду 2-го типу, та може бути корисним у деяких інших складних випадках.
АВ-блокада ІІ ступеня із проведенням 2:1
Окремо виділяють АВ-блокаду ІІ ступеня із проведенням 2:1, яка не може бути чітко віднесена до 1-го або 2-го типу (рис. 8). Найчастіше блокада формується на дистальному рівні, рідше – на рівні АВ-вузла. Цей вид блокади реєструють не лише при синусовому ритмі. За передсердної тахікардії та тріпотіння передсердь АВ-проведення 2:1 може відображати фізіологічне блокування проведення імпульсу в АВ-вузлі. Розширений комплекс QRS до ≥0,12 с свідчить на користь дистальної блокади на рівні ніжок ПГ (рис. 9). Такий вид АВ-блокади прирівнюють до 2-го типу. При цьому поєднання епізодів АВ-блокади 2:1 із періодиками Венкебаха та комплексами QRS суправентрикулярної форми свідчить про найбільшу ймовірність порушення провідності на рівні АВ-вузла (рис. 10). Такий варіант АВ-блокади характеризується сприятливішим перебігом і прогнозом порівняно з дистальним варіантом (Жарінов та співавт., 2013).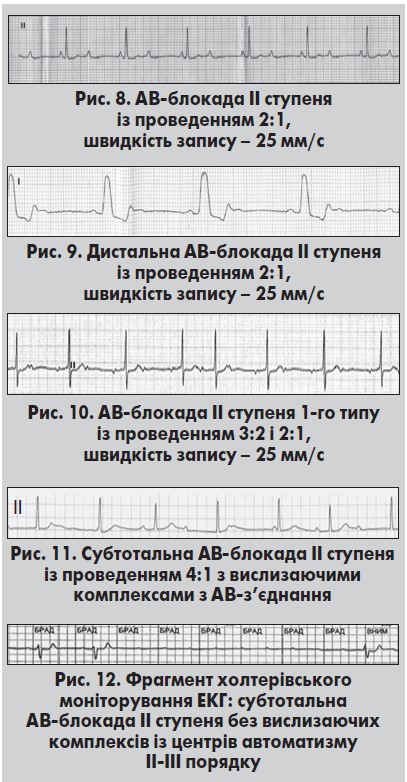
Для визначення рівня АВ-блокади ІІ ступеня 2:1 із суправентрикулярною формою комплексу QRS застосовують проби з фізичним навантаженням, атропінову пробу, масаж каротидного синуса, пробу Вальсальви. При атропіновій пробі у разі проксимальної АВ-блокади відзначають її зменшення (трансформація проведення у співвідношення 3:2, 4:3) або навіть зникнення. Водночас при стовбуровій блокаді фізичне навантаження або введення атропіну можуть навіть посилювати порушення провідності: призводити до АВ-блокади 3:1, субтотальної, збільшення тривалості пауз, виникнення вислизаючих комплексів. З іншого боку, масаж каротидного синуса через підвищення тонусу блукаючого нерва призводить до збільшення виразності вузлової АВ-блокади, тоді як провідність у стовбурі може навіть «покращитися» внаслідок зниження частоти синусових імпульсів.
При АВ-блокаді ІІ ступеня 2:1 із вузькими комплексами QRS у момент вузлового блокування на ЕПГ немає хвиль Н і V. Вузлові АВ-блокади 2:1 розглядаються як варіант блокади 1-го типу і зазвичай характеризуються сприятливим прогнозом. Стовбурова АВ-блокада 2:1 із вузькими комплексами QRS нагадує таку саму АВ-вузлову блокаду і розпізнається переважно на ЕПГ. У проведених комплексах реєструється розщеплення потенціалу пучка Гіса на дві осциляції Н1 та Н2 із постійним інтервалом між ними; у блокованих комплексах зберігаються лише осциляції Н1 (немає Н2 і V). Стовбурові блокади варто розглядати як варіант блокади 2-го типу незалежно від форми комплексів QRS.
Субтотальна АВ-блокада ІІ ступеня
Характерною рисою субтотальної (високоступеневої, багаторазової, прогресивної, інтермітивної повної) АВ-блокади ІІ ступеня є відсутність кількох підряд шлуночкових комплексів (співвідношення Р і QRS4:1; 5:1 та більше). Розрізняють субтотальну АВ-блокаду з вислизаючими комплексами або ритмами з АВ-вузла чи системи Гіса – Пуркіньє (рис. 11). Частота шлуночкових скорочень у таких випадках переважно відповідає фізіологічній частоті розрядів центру автоматизму ІІ‑ІІІ порядку, інтервали RR однакові, чіткого зв’язку між зубцями Р і комплексами QRS немає, що відповідає картині повної АВ-блокади. Але, на відміну від повної АВ-блокади, на ЕКГ можна знайти проведені шлуночкові комплекси із зубцями Р перед ними, які з’являються передчасно щодо замісного ритму. У разі дисфункції центру автоматизму ІІ‑ІІІ порядку можлива поява епізодів асистолії шлуночків (рис. 12) з відповідною клінічною картиною. При субтотальній АВ-блокаді частота скорочень шлуночків може бути навіть меншою, ніж при повній (Трешкур, Бернгард, 2009).
ЕФД здійснюють у хворих, в яких високоступенева АВ-блокада поєднується з широкими комплексами QRS. У пацієнтів із вузькими комплексами QRS потреба в ЕФД виникає, коли частота шлуночкового ритму не перевищує 40 за хвилину і не збільшується після фізичного навантаження або при введенні атропіну сульфату (Surawicz, Knilans, 2001). АВ-блокади ІІ ступеня 2-го типу та високоступенева нерідко раптово трансформуються у повну АВ-блокаду. Незалежно від симптомів, АВ-блокади ІІ ступеня 2-го типу і високоступенева АВ-блокада завжди розглядаються як ознаки патології та вважаються обов’язковими показаннями для імплантації постійного ЕКС.
АВ-блокада ІІІ ступеня
Причинами раптового виникнення повної АВ-блокади можуть бути гострий ІМ, міокардити, дигіталісна інтоксикація, ваготонічні рефлекси. Серед хронічних АВ-блокад ІІІ ступеня виділяють вроджені (1:20 тис. пологів) та набуті (200 на 1 млн осіб). Причини хронічної повної АВ-блокади: міокардити, «колагенози» з фіброзним переродженням спеціалізованих клітин АВ-вузла, ІМ, кардіохірургічні втручання з незворотним пошкодженням АВ-вузла, інфекційний ендокардит, ідіопатичний кальциноз АВ-вузла, саркоїдоз, сифіліс, проростання сполучної тканини в ділянку АВ-вузла після променевої терапії, хвороби Ленегре та Лева. Найчастіше повна АВ-блокада формується на дистальному рівні (ніжки або стовбур ПГ), рідше – на рівні АВ-вузла.
При повній АВ-блокаді проведення імпульсів від передсердь до шлуночків неможливе. На ЕКГ реєструються зубці Р синусового або ектопічного походження, не пов’язані зі шлуночковими комплексами. Їхня частота вища, ніж така ритму шлуночків. Інтервали RR рівні, а РР – також приблизно однакові. При цьому інтервали РР, в яких містяться комплекси QRS, коротші, ніж без комплексу QRS (рис. 13). Вказаний феномен називають вентрикулофазною синусовою аритмією, або синдромом Ерлангера. Він може спостерігатися також при АВ-блокаді ІІ ступеня 2:1 та високоступеневій АВ-блокаді (Хан, 1999).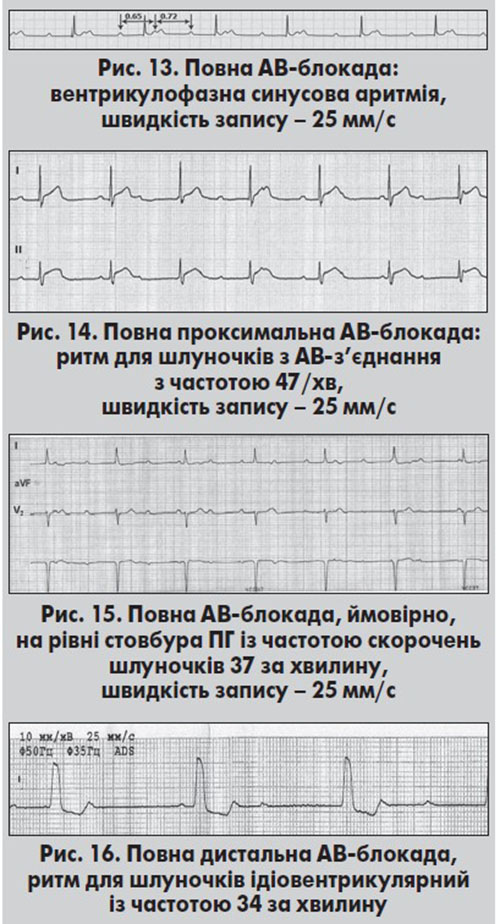
Форма комплексів QRS та частота ритму шлуночків при повній АВ-блокаді залежать від її рівня та локалізації джерела автоматизму для шлуночків. При проксимальній формі АВ-блокади водієм ритму для шлуночків є АВ-вузол, комплекси QRS суправентрикулярної форми із ЧСС 40‑60 за хвилину (рис. 14). При дистальній формі повної АВ-блокади з її локалізацією в ділянці стовбура ПГ форма комплексів QRS може залишатися суправентрикулярною, а ЧСС становить 35‑45 за хвилину (рис. 15), причому вона не змінюється після введення атропіну або при фізичному навантаженні.
Якщо повна АВ-блокада локалізується в ніжках ПГ, комплекси QRS мають графіку двопучкової блокади, із ЧСС 40 і менше за хвилину (рис. 16).
На ЕПГ при проксимальній АВ-блокаді ІІІ ступеня реєструються хвилі А та не пов’язані з ними комплекси HV із часом проведення імпульсу за системою Гіса – Пуркіньє в межах норми (˂55 мс). Ці ознаки свідчать про те, що блокада локалізується у проксимальній частині АВ-вузла, а імпульси генеруються в його дистальній частині.
Якщо АВ-блокада ІІІ ступеня формується нижче від загального стовбура ПГ, на ЕПГ реєструється хвиля V без передування осциляції Н, синусові імпульси проводяться через АВ-вузол з утворенням комплексів АН.
При АВ-блокаді ІІІ ступеня, незалежно від наявності симптомів, по казана імплантація ЕКС для профілактики виникнення синкопальних станів та поліпшення виживання хворих (табл. 2). Наголосимо, що при збереженому синусовому ритмі методом вибору є двокамерна ЕКС (режим DDD), яка дає змогу уникнути синдрому ЕКС та покращити якість життя пацієнтів. Водночас імплантація ЕКС не показана, коли набута АВ-блокада є наслідком зворотних причин (ESC Guidelines, 2013).
Перевага двокамерної електростимуляції над однокамерною зумовлена покращанням переносимості фізичного навантаження та зниженням ризику синдрому ЕКС. З іншого боку, немає доказів переваг двокамерної ЕКС щодо виживання. У пацієнтів з АВ-блокадою ІІ‑ІІІ ступеня за наявності симптомів серцевої недостатності ІІ‑ІІІ функціонального класу за критеріями Нью-Йоркської асоціації серця (NYHA) зі зниженою фракцією викиду ЛШ (≤35%) та очікуваним високим відсотком правошлуночкової стимуляції може бути показана серцева ресинхронізаційна терапія (Toff et al., 2005).
Поєднання повної АВ-блокади з фібриляцією або тріпотінням передсердь позначають терміном «синдром Фредеріка». Його можливі варіанти: поєднання фібриляції/тріпотіння передсердь із ритмом АВ-з’єднання або ідіовентрикулярним ритмом (рис. 17, 18).
Крім того, інколи спостерігають інтермітивний синдром Фредеріка (рис. 19). Прогноз у таких пацієнтів погіршується, коли наявні паузи тривалістю більше ніж три секунди. Цей стан потребує обговорення доцільності імплантації ЕКС, причому хворим переважно показана однокамерна шлуночкова ЕКС із частотною адаптацією (режим VVIR).
Частотно-адаптивна електростимуляція асоційована із кращою толерантністю до фізичного навантаження, зменшенням задишки, серцебиття, поліпшенням якості життя порівняно зі стимуляцією з фіксованою частотою. Мінімальну частоту стимуляції програмують на вищому рівні (наприклад, 70 імпульсів за хвилину), ніж при синусовому ритмі, у спробі компенсувати відсутність активного передсердного наповнення, а максимальну частоту обмежують 110‑120 імпульсів за хвилину, що особливо доречно в пацієнтів з ІХС.
АВ-блокади при окремих хворобах і станах
АВ-блокади є одним із поширених ускладнень гострого ІМ (рис. 20). Частота виникнення хронічних АВ-блокад на тлі ІМ з елевацією сегмента ST останнім часом зменшилася завдяки використанню тромболітичної терапії та черезшкірних реваскуляризаційних втручань. АВ-блокада високого ступеня, пов’язана з ІМ нижньої локалізації, переважно формується вище від ПГ (на рівні АВ-вузла), тоді як асоційована з ІМ передньої локалізації – нижче від АВ-вузла. АВ-блокада, яка є ускладненням гострого ІМ, здебільшого проходить спонтанно протягом 2‑7 днів, і лише приблизно в кожному десятому випадку потрібна імплантація постійного водія ритму. Виникнення АВ-блокад асоційоване зі збільшенням смертності протягом 30 діб після ІМ порівняно з пацієнтами із нормальним АВ-проведенням. Особливо суттєвим є погіршення прогнозу виживання осіб з ІМ передньої локалізації, ускладненим АВ-блокадою, незалежно від застосування постійної електрокардіостимуляції. Очевидно, це зумовлено частою наявністю серцевої недостатності та виразної систолічної дисфункції ЛШ.
При гострому ІМ постійна кардіостимуляція показана тоді, коли АВ-блокада стає незворотною (клас рекомендацій І, рівень доказовості С). Водночас постійна кардіостимуляція не показана пацієнтам з АВ-блокадою ІІ або ІІІ ступеня, яка виникала в гострій стадії хвороби, але надалі зникла (клас рекомендацій ІІІ, рівень доказовості В).
Постійна кардіостимуляція показана також при високоступеневій АВ-блокаді або такій ІІІ ступеня після кардіохірургічних операцій або транскатетерної імплантації аортального клапана, після періоду клінічного спостереження протягом 10 днів, для заперечення можливих транзиторних порушень провідності. Проте у разі повної АВ-блокади з повільним вислизаючим ритмом та низькою ймовірністю зникнення порушень провідності цей період можна скоротити (клас рекомендацій І, рівень доказовості С).
Певні особливості має також ведення пацієнтів із вродженими АВ-блокадами та після кардіохірургічної корекції вроджених вад серця. Згідно з європейськими рекомендаціями, пацієнтам із вродженою АВ-блокадою ІІІ ступеня або високоступеневою АВ-блокадою ІІ ступеня показана імплантація ЕКС за наявності симптомів, зумовлених брадіаритмією, або чинників ризику (табл. 3). З іншого боку, існує певна невизначеність щодо постійної кардіостимуляції в безсимптомних пацієнтів без факторів ризику. Загалом у дітей рекомендована індивідуальна оцінка користі та потенційних ускладнень, з огляду на анатомію серця та венозної системи, розміри пацієнта та очікуваний зріст. Рішення про імплантацію ЕКС слід приймати разом з дитячим кардіологом у спеціалізованому центрі.
 Ще однією проблемою, яка потребує особливих підходів, є АВ-блокади у вагітних жінок. Загалом пологи через природні родові шляхи не несуть додаткових ризиків для матері із вродженою АВ-блокадою за відсутності гінекологічних протипоказань. У жінок із пасивним ритмом АВ-вузла з вузькими комплексами QRS рішення про необхідність тимчасової або постійної кардіостимуляції може бути відтерміноване до моменту пологів. Водночас у пацієнток із повною АВ-блокадою та повільним вислизаючим ритмом із широкими комплексами QRS імплантацію ЕКС варто здійснювати заздалегідь, переважно після 8-го тижня вагітності.
Ще однією проблемою, яка потребує особливих підходів, є АВ-блокади у вагітних жінок. Загалом пологи через природні родові шляхи не несуть додаткових ризиків для матері із вродженою АВ-блокадою за відсутності гінекологічних протипоказань. У жінок із пасивним ритмом АВ-вузла з вузькими комплексами QRS рішення про необхідність тимчасової або постійної кардіостимуляції може бути відтерміноване до моменту пологів. Водночас у пацієнток із повною АВ-блокадою та повільним вислизаючим ритмом із широкими комплексами QRS імплантацію ЕКС варто здійснювати заздалегідь, переважно після 8-го тижня вагітності.
Імплантація ЕКС можлива на будь-якій стадії вагітності під контролем ехокардіографії або електронно-анатомічної навігації, уникаючи використання флюороскопії. З огляду на це, переважно обирають однокамерні ЕКС. Надалі (після пологів) за потреби можливий перехід на двокамерну кардіостимуляцію (Task Force, 2011).
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 1 (68), 2020 р.