29 липня, 2020
Добовий моніторинг артеріального тиску у дітей
 Сьогодні у педіатричній практиці широко використовується метод добового моніторингу артеріального тиску (ДМАТ) для оцінки добового ритму артеріального тиску (АТ) із застосуванням переносних моніторів. Він рекомендований європейськими [1] та американськими кардіологічними товариствами [2] для підтвердження гіпертензії у дітей до початку лікування гіпотензивними препаратами. Ці рекомендації збігаються з рекомендаціями для дорослих [3-7].
Сьогодні у педіатричній практиці широко використовується метод добового моніторингу артеріального тиску (ДМАТ) для оцінки добового ритму артеріального тиску (АТ) із застосуванням переносних моніторів. Він рекомендований європейськими [1] та американськими кардіологічними товариствами [2] для підтвердження гіпертензії у дітей до початку лікування гіпотензивними препаратами. Ці рекомендації збігаються з рекомендаціями для дорослих [3-7].
Згідно з рекомендаціями Європейського товариства з артеріальної гіпертензії та Європейського товариства кардіологів (2016), показання до проведення ДМАТ у дітей включають вимірювання, необхідні для діагностики, оцінки під час лікування, а також у випадку клінічних випробувань та інших умов, при яких наявність ортостатичного коливання АТ або швидкого та епізодичного його підвищення важко виявити під час візиту до лікаря (табл. 1). 
Неінвазивний метод ДМАТ є оптимальним для дитячого віку і не має протипоказань. Із відомих ускладнень: набряк передпліччя й кисті, петехіальні крововиливи, контактний дерматит. Щоб запобігти появі петехіальних крововиливів, не слід проводити ДМАТ дітям із тромбоцитопенією, тромбоцитопатією та іншими порушеннями судинно-тромбоцитарного гомеостазу в період загострення. Для попередження розвитку набряку дистальної частини кінцівки і контактного дерматиту манжету слід накладати не на оголене плече, а на рукав тонкої сорочки. Вихідна трубка приладу повинна бути спрямована догори, щоб пацієнт за необхідності міг одягнути зверху манжети інший одяг.
Порівняно з офісним і домашнім вимірюванням метод ДМАТ має суттєві переваги (табл. 2).
 Перший напівавтоматичний монітор АТ був створений у 1963 році (Remler M2000). З 1966 року було введено в практику перші методики внутрішньоартеріального моніторування АТ. Прилад безперервно реєстрував АТ через катетер у плечовій артерії. Проте інвазивний метод не знайшов масового використання в медичній практиці. Неінвазивні прибори з повністю автоматизованим процесом вимірювання АТ з’явилися наприкінці 1960-х років. Вони відтворювали алгоритм вимірювання АТ за методом Короткова. З кінця 80-х років минулого століття в добових моніторах АТ став застосовуватися осцилометричний метод. У сучасних приладах, як правило, поєднуються осцилометричний і аускультативний методи вимірювання АТ.
Перший напівавтоматичний монітор АТ був створений у 1963 році (Remler M2000). З 1966 року було введено в практику перші методики внутрішньоартеріального моніторування АТ. Прилад безперервно реєстрував АТ через катетер у плечовій артерії. Проте інвазивний метод не знайшов масового використання в медичній практиці. Неінвазивні прибори з повністю автоматизованим процесом вимірювання АТ з’явилися наприкінці 1960-х років. Вони відтворювали алгоритм вимірювання АТ за методом Короткова. З кінця 80-х років минулого століття в добових моніторах АТ став застосовуватися осцилометричний метод. У сучасних приладах, як правило, поєднуються осцилометричний і аускультативний методи вимірювання АТ.
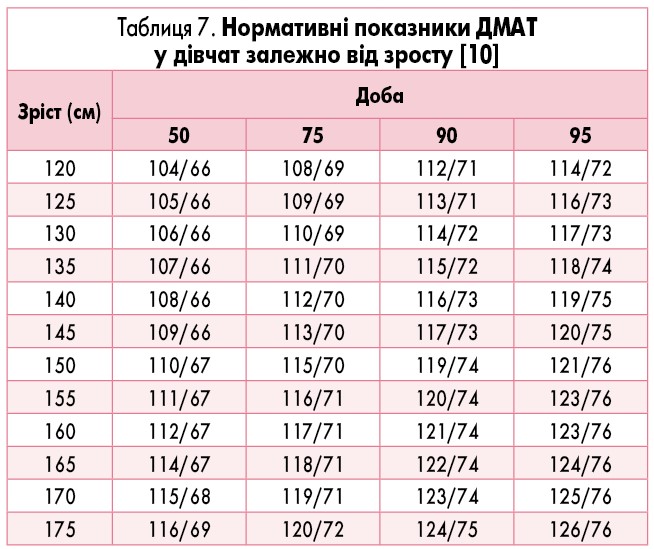
У дітей метод ДМАТ отримав розповсюдження відносно недавно. У 1997 році M. Soergel та співавт. [8] провели мультицентрове дослідження, участь в якому взяла 1141 дитина. Усім учасникам було визначено значення 10, 50 і 95 перцентиля в денний та нічний період залежно від зросту (табл. 3).
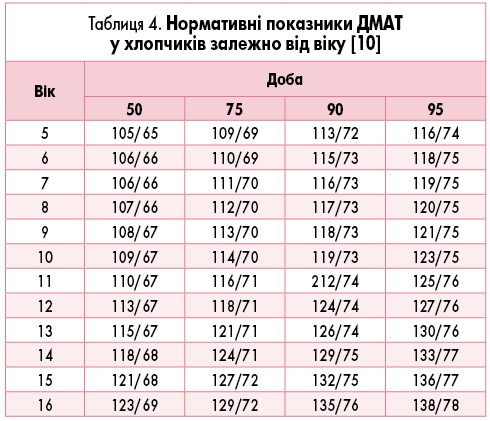 Ці показники тривалий час слугували нормативами для оцінки даних ДМАТ у дітей [2, 9]. Сьогодні вони актуальні для оцінювання показників у дітей з низьким АТ, оскільки містять дані 10 перцентиля АТ. Для дітей з високим АТ Європейське товариство кардіологів (2016) запропонувало нормативи (табл. 4-7), отримані E. Wuhl та співавт. [10].
Ці показники тривалий час слугували нормативами для оцінки даних ДМАТ у дітей [2, 9]. Сьогодні вони актуальні для оцінювання показників у дітей з низьким АТ, оскільки містять дані 10 перцентиля АТ. Для дітей з високим АТ Європейське товариство кардіологів (2016) запропонувало нормативи (табл. 4-7), отримані E. Wuhl та співавт. [10].
Для підлітків старше 16 років Європейське товариство кардіологів рекомендує застосовувати критерії для дорослих: 95 перцентиль для добового АТ – 130/80 мм рт. ст., для денного – 135/85 мм рт. ст., для нічного – 125/75 мм рт. ст. [11].
Відповідно до сучасних рекомендацій [1, 3, 12], денним АТ вважається АТ у період з ранку до нічного сну (як правило, з 7-ї години до 22-ї), нічним – у період нічного сну (найчастіше з 22-ї до 7-ї години). Удень АТ вимірюють кожні 15-30 хвилин, вночі – кожні 30-60 хвилин. Для адекватної оцінки АТ необхідно отримати не менше 20 денних і 7 нічних вимірювань [7].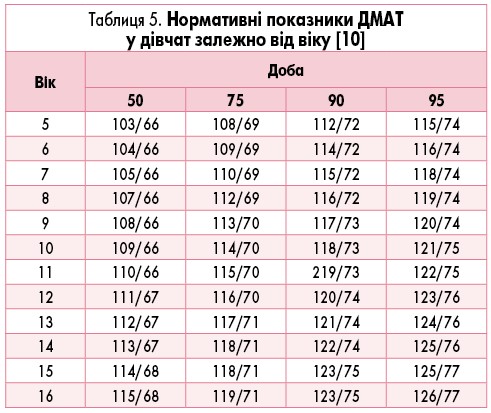
Реєстрація АТ проводиться на «не робочій» руці пацієнта, однак при асиметрії більше 10 мм рт. ст. – на руці з більшим значенням АТ. Манжету фіксують на плечі на 2 см вище за ліктьовий згин так, щоб вона не зісковзувала. Стандартна манжета для дорослих повинна мати внутрішню камеру шириною від 13-15 см і довжиною 30-35 см із обхватом не менше 80% окружності плеча.
У дітей рекомендовано застосовувати манжету менших розмірів. Більшість сучасних моніторів АТ мають у своїй комплектації манжети трьох розмірів: дитячу (малу) – до 24 см, нормальну (середню) – 24-32 см, велику – 32-42 см.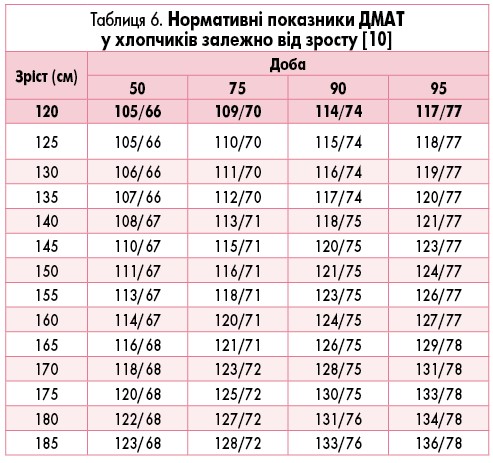
Необхідно враховувати, що тиск у плечовій артерії збільшується на 5 мм рт. ст. при переміщенні руки з горизонтального положення у вертикальне. Для виключення цього пацієнту необхідно пояснити, що під час вимірювання тиску апаратом рука повинна бути повністю нерухомою, а м’язи – максимально розслабленими. Пацієнту необхідно вести щоденник, в який він буде записувати розклад дня, емоційне і розумове навантаження, зміни самопочуття, час прийому ліків і процедур.
При аналізі даних, що отримані під час ДМАТ, найбільш інформативними є наступні групи параметрів:
- середні значення АТ (систолічного, діастолічного, пульсового і середнього гемодинамічного) за добу, день та ніч;
- максимальні та мінімальні значення АТ у різні періоди доби;
- показники «навантаження тиском» (індекс часу гіпертензії, індекс площі гіпертензії) за добу, день та ніч;
- варіабельність АТ;
- добовий індекс (ступінь нічного зниження АТ);
- величину та швидкість вранішнього підйому АТ;
- тривалість гіпотонічних епізодів (індекс часу та індекс площі гіпотензії) у різні періоди доби.
 Середні значення АТ (систолічного, діастолічного, середнього гемодинамічного, пульсового) дають уявлення про рівень АТ у хворого.
Середні значення АТ (систолічного, діастолічного, середнього гемодинамічного, пульсового) дають уявлення про рівень АТ у хворого.
Артеріальною гіпертензією (АГ) у дітей вважають значення АТ вище 95 перцентиля. Значення між 90 і 95 перцентилями слід розцінювати як високий нормальний АТ. Виділення цього поняття, з одного боку, дозволяє попередити гіпердіагностику АГ і не завдає психічної травми дитині та її батькам, а з іншого – передбачає виділення групи ризику формування АГ, що потребує профілактичних заходів і динамічного спостереження. Артеріальною гіпотензією більшість дослідників вважають значення АТ менше 10 перцентиля.
Для кількісної оцінки епізодів підвищеного або зниженого АТ застосовуються показники навантаження тиском.
Індекс часу (ІЧ) гіпертензії/гіпотензії або частка підвищеного (зниженого) АТ протягом доби – показник, який розраховується за відсотком вимірювань, що перевищують або дорівнюють 95 перцентилям для гіпертензії і нижче або дорівнюють 10 перцентилям при гіпотензії.
ІЧ гіпертензії (гіпотензії) у здорових дітей та підлітків не повинен перевищувати 10%. При значеннях ІЧ у межах 10-25% встановлюється передгіпертензія (гіпертензія білого халата). При лабільній гіпертензії ІЧ складає 25-50%. Стабільна АГ діагностується за ІЧ більше 50%. Аналогічним чином проводять діагностику артеріальної гіпотензії.
При рівнях АТ, що значно відрізняються від норми, ІЧ наближається до 100%, втрачаючи свою інформативність. У таких випадках розраховують індекс площі (ІП) – показник площі під кривою ДМАТ (площа фігури, що обмежена кривою підвищеного АТ і верхньою межею нормального АТ).
Визначення варіабельності передбачає оцінювання відхилень АТ від кривої добового ритму.
В алгоритмах сучасних систем для моніторування АТ частіше всього розраховують стандартне відхилення від середнього АТ (STD) за добу, денний і нічний періоди. Для оцінки стандартного відхилення у підлітків 16 років і старше можна застосовувати нормативи варіабельності для старших вікових груп: для систолічного АТ (САТ) у денний і нічний час – 15 мм рт. ст., для діастолічного АТ (ДАТ) у денний час – 14 мм рт. ст., у нічний час – 12 мм рт. ст.
Для оцінювання варіабельності АТ також використовують коефіцієнт варіації (KB), який визначається за формулою:
КВ = STD×100 /Ср,
де KB – коефіцієнт варіації, STD – стандартне відхилення, Ср – середнє значення параметра.
І.В. Леонтьєва та співавт. (2000) провели дослідження КВ у 240 здорових підлітків 13-15 років [13] і отримали результати, наведені у таблиці 8.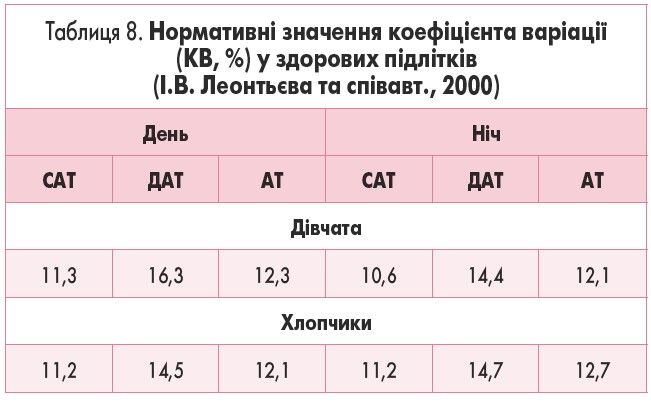
Якщо у хворого підвищене хоча б одне з чотирьох значень КВ (КВСАТдень, КВДАТдень, КВСАТніч, КВДАТніч), його відносять до групи із нестабільним АТ [14].
Підвищена варіабельність АТ при АГ асоціюється з ураженням органів-мішеней (гіпертрофія міокарда лівого шлуночка, нефропатія та ін.) [14, 15].
Ефективна антигіпертензивна терапія звичайно призводить до зменшення варіабельності АТ. Якщо на тлі лікування спостерігається значне збільшення варіабельності АТ, результат лікування слід вважати незадовільним.
Добовий індекс (ДІ) – ступінь нічного зниження АТ, показує різницю між середніми денними і нічними значеннями АТ у відсотках від денної середньої величини.
ДІ=[(середній АТдень - середній АТніч): середній АТдень] × 100% відповідно для САТ і ДАТ.
Оптимальним є ступінь нічного зниження АТ від 10 до 20% порівняно з денними показниками.
За величиною ДІ пацієнтів поділяють на 4 групи:
- нормальний (оптимальний) ступінь нічного зниження АТ (в англомовній літературі – dippers) – ДІ 10-20%;
- недостатній ступінь нічного зниження АТ (non-dippers) – 0<ДІ<10%;
- підвищений ступінь нічного зниження АТ (over-dippers) – ДІ>20%;
- стійке підвищення нічного АТ (night-peakers) – ДІ<0.
Доведено, що причинами недостатнього нічного зниження АТ як у дорослих, так і у дітей є порушення сну, обструктивне апное, ожиріння, надлишкове вживання солі, ортостатична гіпотензія, вегетативна дисфункція, порушення функції нирок і діабетична нефропатія [16].
На рисунках наведені приклади ДМАТ у нормі (рис. 1), при АГ та нормальному ступені нічного зниження АТ (рис. 2) і при АГ і недостатньому ступені нічного зниження АТ (рис. 3).
 Рис. 1. Нормотензія із нормальним нічним зниженням АТ [17]
Рис. 1. Нормотензія із нормальним нічним зниженням АТ [17]
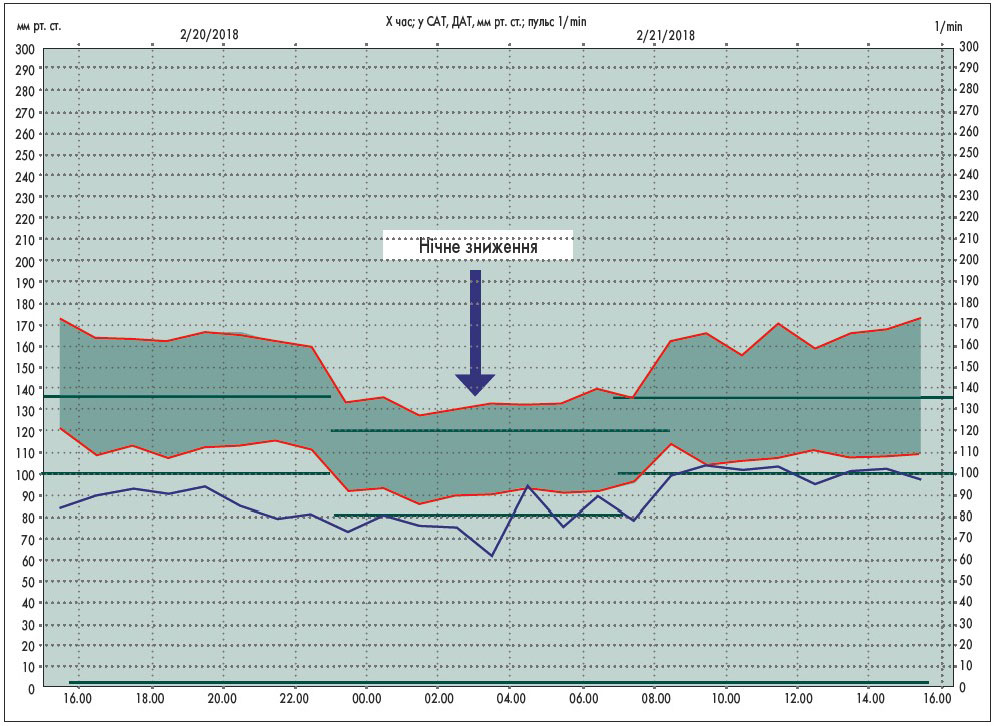 Рис. 2. Систоло-діастолічна гіпертензія з нормальним нічним зниженням АТ [17]
Рис. 2. Систоло-діастолічна гіпертензія з нормальним нічним зниженням АТ [17]
 Рис. 3. Систоло-діастолічна гіпертензія з недостатнім нічним зниженням АТ [17]
Рис. 3. Систоло-діастолічна гіпертензія з недостатнім нічним зниженням АТ [17]
Величина вранішнього підйому АТ оцінюється за різницею між максимальним і мінімальним АТ у період з 4-ої до 10-ої години ранку. Швидкість вранішнього підйому АТ оцінюється за співвідношенням величини і часу підйому АТ.
Швидкий вранішній підйом АТ є несприятливою прогностичною ознакою розвитку ускладнень при АГ [15].
У дослідженнях, проведених у великих популяціях, виявлено, що значення АТ у здорових осіб при традиційних вимірюваннях перевищують значення, що отримані при ДМАТ [15, 17]. У пацієнтів із м’якою та помірною формами АГ середні значення САТ нижчі на 4-15 мм рт. ст., а ДАТ – на 3-9 мм рт. ст. нижче величин, виявлених при одноразових вимірюваннях у стаціонарі. Тому інформація, отримана під час ДМАТ і при традиційних клінічних вимірюваннях АТ, повинна розглядатися як така, що доповнює одна одну.
Кафедра педіатрії післядипломної освіти НМУ імені О.О. Богомольця проводить курси підвищення кваліфікації для лікарів, де ретельно розглядаються питання функціональної діагностики в педіатрії, зокрема і ДМАТ. Додаткову інформацію можна знайти на сайті кафедри.
Література
- Lurbe E., Agabiti-Rosei E., Cruickshank J.K. et al. 2016. European Society of Hypertension guidelines for the management of high blood pressure in children and adolescents. J. Hypertens. 2016; 34: 1887-1920. doi: 10.1097/HJH.0000000000001039.
- Flynn J.T., Daniels S.R., Hayman L.L., Maahs D.M., McCrindle B.W., Mitsnefes M., Zachariah J.P., Urbina E.M. American Heart Association Atherosclerosis, Hypertension and Obesity in Youth Committee of the Council on Cardiovascular Disease in the Young. Update: ambulatory blood pressure monitoring in children and adolescents: a scientific statement from the American Heart Association. Hypertension. 2014; 63: 1116-1135. doi: 10.1161/HYP.0000000000000007.
- Mancia B.W.G., Spiering W., Rosei E.A., Azizi M., Burnier M., Clement D. et al. 2018 ESC/ESH Guidelines for the management of arterial hypertension. European Heart Journal. 2018; 39 (33): 3021-3104. doi.org/10.1093/eurheartj/ehy33.
- O’Brien E., Parati G., Stergiou G. et al. European Society of Hypertension Working Group on Blood Pressure Monitoring. European Society of Hypertension position paper on ambulatory blood pressure monitoring. J. Hypertens. 2013; 31: 1731-1768. doi: 10.1097/HJH.0b013e328363e964.
- Piper M.A., Evans C.V., Burda B.U., Margolis K.L., O’Connor E., Whitlock E.P. Diagnostic and predictive accuracy of blood pressure screening methods with consideration of rescreening intervals: a systematic review for the U.S. Preventive Services Task Force. Ann Intern Med. 2015; 162: 192-204. doi: 10.7326/M14-1539.
- Turner J.R., Viera A.J., Shimbo D. Ambulatory Blood Pressure Monitoring in Clinical Practice: A Review. The American Journal of Medicine. 2015; 128 (1): 14-20.
- Unger T., Borghi C., Charchar F., Khan N.A., Poulter N.R., Prabhakaran B. et al. 2020 International Society of Hypertension global hypertension practice guidelines. Journal of Hypertension. 2020; 38 (6): 982-1004.
- Soergel M., Kirschstein M., Busch C. et al. Oscillometric twenty-four-hour ambulatory blood pressure values in healthy children and adolescents: a multicenter trial including 1141 subjects. J Pediatr. 1997; 130 (2): 178-184.
...
17. Dadlani A., Madan K., Sawhney J.P.S. Ambulatory blood pressure monitoring in clinical practice. Indian Heart Journal. 2019; 71 (1): 91-97.
Повний список літератури знаходиться в редакції.
Вiтання!
За вагомий особистий внесок у розвиток вітчизняної науки, зміцнення науково-технічного потенціалу України, багаторічну сумлінну працю, високий професіоналізм і з нагоди Дня науки Указом Президента України № 186/2020 від 15.05.2020 р. завідувачеві кафедри педіатрії післядипломної освіти Національного медичного університету імені О.О. Богомольця (м. Київ), доктору медичних наук, професору Юрію Володимировичеві МАРУШКУ присвоєно почесне звання «ЗАСЛУЖЕНИЙ ЛІКАР УКРАЇНИ».
Редакція «Медичної газети «Здоров’я України» щиро вітає Юрія Володимировича з відзначенням державною нагородою України. Бажаємо реалізації численних творчих задумів і нових наукових звершень!
Тематичний номер «Педіатрія» №3 (54) 2020 р.