1 листопада, 2020
Рекомендації Європейського товариства кардіологів із діагностики та лікування фібриляції передсердь (2020), розроблені в співпраці з Європейською асоціацією кардіоторакальної хірургії
Складність фібриляції передсердь (ФП) як захворювання зумовлює важливість багатогранного та мультидисциплінарного підходу до ведення пацієнтів із таким станом й активного їх залучення до контролю хвороби. Протягом останніх років у діагностиці та лікуванні ФП відбувся значний прогрес, який відображено в цьому виданні рекомендацій.
Основні поняття
ФП являє собою надшлуночкову тахіаритмію з некоординованою електричною активністю передсердь та їх неефективними скороченнями. Електрокардіографічні (ЕКГ) характеристики ФП включають незакономірно нерегулярні інтервали RR (за відсутності порушень атріовентрикулярної (АВ) провідності), відсутність виражених повторюваних зубців P і нерегулярну активацію передсердь. Діагноз ФП потребує задокументування розладів ритму за допомогою запису ЕКГ упродовж щонайменше 30 с [6].
Факторами ризику ФП є клапанні захворювання серця, серцева недостатність (СН), ішемічна хвороба серця (ІХС), судинні захворювання (субклінічний атеросклероз), артеріальна гіпертензія (АГ), у т. ч. погранична, цукровий діабет (ЦД) і предіабет, хронічна хвороба нирок, запальні захворювання, хронічне обструктивне захворювання легень, обструктивне апное сну (ОАС), ожиріння, куріння, вживання алкоголю, низька фізична активність, проатерогенний ліпідний профіль, гострі захворювання та хірургічні втручання.
Запропоновано різні класифікації ФП, але традиційно виокремлюють 5 основних форм: уперше виявлену, пароксизмальну, персистентну, стійку персистентну та постійну. Необхідно припинити вживання таких термінів, як «самотня», тобто безпричинна ФП, клапанна/неклапанна чи хронічна ФП.
У хворих на ФП можуть бути різні симптоми [92, 108, 109, 128, 131], але в 50-87% випадків на початку захворювання спостерігається асимптоматичний перебіг [75, 82, 88, 111, 117, 120, 125, 127], який, імовірно, супроводжується менш сприятливим прогнозом [79, 82, 87, 88, 117, 119, 127, 134, 139].
Для оцінки клінічного стану хворих на ФП запропоновано схему 4S, яка включає stroke risk (ризик інсульту), symptom severity (тяжкість симптомів), severity of AF burden (тяжкість тягаря ФП), substrate severity (тяжкість ураження субстрату аритмії) [151].
Діагностика ФП
Оскільки ФП часто виникає в пацієнтів із факторами кардіоваскулярного ризику та коморбідними станами, всім хворим на ФП доцільно проводити ґрунтовну оцінку стану серцево-судинної системи. Стандартна діагностична оцінка має передбачати збирання повного анамнезу захворювання, визначення типу ФП, пов’язаних із ФП симптомів, а також ризику інсульту, тромбоемболії та дисфункції лівого шлуночка (ЛШ) [143]. Усім пацієнтам має бути проведено ЕКГ у 12 відведеннях для встановлення діагнозу ФП, оцінки частоти скорочення шлуночків і виявлення розладів провідності, ішемії й ознак структурних уражень серця.
Для обрання лікування необхідні також лабораторні дослідження (визначення функції щитоподібної залози й нирок, електроліти сироватки, загальний аналіз крові) та трансторакальна ехокардіографія (визначення розміру й функції ЛШ, розміру лівого передсердя, стану клапанів, розміру та систолічної функції правих відділів серця). Залежно від особливостей пацієнта може знадобитися проведення специфічних додаткових досліджень.
Оскільки симптоматика ФП варіює від повної відсутності симптомів до інвалідизувальних, а на прийняття рішень щодо контролю ритму (в т. ч. стосовно катетерної абляції) впливає тяжкість симптоматики, слід оцінювати клінічні прояви хвороби за шкалою Європейської асоціації серцевого ритму (табл. 1) [228], з’ясовуючи зв’язок симптомів, передусім неспецифічних (задишка, втомлюваність, дискомфорт у грудній клітці), з ФП, тому що вони можуть бути наслідком недіагностованих або неповноцінно лікованих хвороб або факторів ризику [229]. Стосовно деяких обраних пацієнтів рекомендовано проведення тривалого ЕКГ-моніторування з метою визначення адекватності контролю ритму чи встановлення зв’язку симптоматики з епізодами ФП; іноді цей зв’язок можна виявити лише ретроспективно (після успішного втручання та з’ясування контролю ритму).
За цією шкалою необхідно оцінити 6 основних симптомів: серцебиття, втомлюваність, запаморочення, задишка, біль у грудях і тривожність.
Ведення пацієнтів із ФП
Інтегрована схема ABC
Проста схема під назвою ABC (Atrial fibrillation Better Care – краща медична допомога при ФП) передбачає 3 основні елементи: A (Anticoagulation / Avoid stroke) – антикоагулянтна терапія / профілактика інсульту; B (Better symptom management) – кращий контроль симптомів, C (Cardiovascular and Comorbidity optimization) – оптимізація контролю серцево-судинних та інших коморбідних станів.
А: профілактика інсульту
Антагоністи вітаміну К (АВК)
Порівняно з контрольною групою чи плацебо застосування АВК (здебільшого варфарину) знижує ризик інсульту на 64%, а смертність – на 26% [412]. На сьогодні АВК – єдиний засіб лікування з доведеною безпекою в пацієнтів із ФП на тлі ревматичного ураження мітрального та/або штучного клапана. Застосування АВК обмежене вузьким терапевтичним вікном, необхідністю частого визначення міжнародного нормалізованого співвідношення та потребою в корекції дози [413]. За умови часу перебування в терапевтичному вікні (time in therapeutic range, TTR) >70% АВК є ефективними та відносно безпечними.
Нові оральні антикоагулянти (НОАК)
У 4 ключових рандомізованих клінічних дослідженнях (РКД) апіксабан, дабігатран, едоксабан і ривароксабан показали не гіршу ефективність, аніж варфарин, щодо профілактики інсульту чи системної емболії [419-422]. У метааналізі цих РКД НОАК асоціювалися з достовірним зниженням ризику інсульту / системної емболії на 19%, а геморагічного інсульту – на 51% [423]. Зниження ризику ішемічного інсульту було зіставним з АВК, але застосування НОАК супроводжувалося достовірним зниженням показників смерті від усіх причин на 10%.
Інші антитромботичні препарати
Дослідження ACTIVE W (Atrial Fibrillation Clopidogrel Trial with Irbesartan for Prevention of Vascular Events) показало, що подвійна антитромбоцитарна терапія аспірином і клопідогрелем є менш ефективною, ніж варфарином, у профілактиці інсульту, системної емболії, інфаркту міокарда та судинної смерті [438].
Стратегії мінімізації ризику кровотеч
Важливими моментами в мінімізації ризику кровотеч є забезпечення TTR >70% для АВК і підбір відповідної дози НОАК (табл. 2). Слід також приділяти увагу модифікованим факторам ризику кровотеч при кожній зустрічі з хворим і якомога раніше виявляти групи високого ризику. У пацієнтів, які приймають антикоагулянти, слід уникати регулярного застосування антитромбоцитарних препаратів або нестероїдних протизапальних препаратів.
Отже, першим кроком прийняття рішення на етапі А є визначення пацієнтів низького ризику, котрі не потребують антитромботичної терапії; другим – призначення оральних антикоагулянтів (ОАК) особам з ≥1 фактором ризику, крім статі; третім – вибір ОАК між НОАК (зважаючи на відносну ефективність, безпечність і зручність застосування; ці препарати зазвичай є першим вибором для профілактики інсульту при ФП) та АВК [182, 477].
B: кращий контроль симптомів
Контроль частоти серцевих скорочень (ЧСС)
Контроль ЧСС – невід’ємна складова лікування ФП, якої часто достатньо для зменшення вираженості симптоматики. Оптимальний показник ЧСС у хворих на ФП не є остаточно з’ясованим. Якщо симптоми не потребують суворішого контролю, прийнятним початковим підходом є поблажливий контроль (ЧСС – до 110 уд./хв).
Фармакологічний контроль ЧСС може бути досягнений за допомогою β-блокаторів (ББ), дигоксину, дилтіазему, верапамілу чи комбінованої терапії. Деякі антиаритмічні препарати (ААП) – аміодарон, дронедарон, соталол – також мають здатність знижувати ЧСС, але їх слід застосовувати лише для контролю ритму. Обрання препарату для контролю ЧСС залежить від симптомів, коморбідних станів і потенційних побічних ефектів. Препаратами першої лінії часто є ББ. Недигідропіридинові блокатори кальцієвих каналів (верапаміл і дилтіазем) забезпечують задовільний контроль ЧСС і можуть зменшувати вираженість симптомів ФП порівняно з ББ [486]. У разі неможливості контролю ЧСС за допомогою комбінованої терапії в пацієнтів, які не підлягають відбору для нефармакологічного контролю ЧСС (абляція АВ-вузла, встановлення пейсмейкера), терапією порятунку може бути аміодарон.
За потреби термінового зниження ЧСС варто віддавати перевагу над дигоксином ББ і дилтіазему/верапамілу у зв’язку з їхнім швидким початком дії й ефективністю при високому симпатичному тонусі [507-511].
Контроль ритму
Під терміном «контроль ритму» слід розуміти спроби відновити та підтримати синусовий ритм; контроль ритму може стосуватися кардіоверсії, застосування ААП та катетерної абляції. Його метою є зниження вираженості симптомів і покращення якості життя.
Фармакологічна кардіоверсія являє собою елективну процедуру, показану гемодинамічно стабільним хворим. Ураховуючи високу частоту спонтанного відновлення синусового ритму впродовж перших 48 год після госпіталізації, щодо пацієнтів із нещодавнім початком ФП може бути застосована стратегія очікування та спостереження.
Обрання препарату ґрунтується на типі й тяжкості асоційованої з ФП хвороби серця. Так, флекаїнід (та інші препарати класу Ic) показаний хворим без значної гіпертрофії ЛШ, систолічної дисфункції ЛШ чи ІХС, тоді як аміодарон переважно рекомендований пацієнтам із СН. Препаратом для кардіоверсії з найшвидшою дією є вернакалант, який показаний хворим із незначною СН та ІХС; є ефективнішим за аміодарон [578-583] і флекаїнід [584]. Ібутилід ефективний для конверсії в синусовий ритм тріпотіння передсердь [585]. В обраних амбулаторних пацієнтів із рідкісними пароксизмами ФП самостійно застосовуваний пероральний прийом флекаїніду чи пропафенону є дещо менш ефективним, аніж фармакологічна кардіоверсія в стаціонарі, проте у зв’язку з більш ранньою можливістю втручання може бути методом вибору (після встановлення ефективності та безпечності застосування в умовах стаціонару) [586].
Довготривале застосування ААП для контролю ритму
Загалом терапія ААП є менш ефективною, ніж абляція, проте може застосовуватися для доповнення останньої та щодо пацієнтів, які не відповідають критеріям відбору для втручання.
Аміодарон рекомендований для довготривалого контролю ритму всім хворим на ФП, у т. ч. пацієнтам із СН зі зниженою фракцією викиду (ФВ). Однак, ураховуючи його позасерцеву токсичність, за можливості слід застосовувати як першу лінію терапії інші ААП [233, 570, 884, 942, 983, 985]. Дронедарон рекомендований для довготривалого контролю ритму в хворих на ФП із нормальною чи незначно погіршеною (але стабільною) функцією ЛШ або СН зі збереженою ФВ, ішемічними чи клапанними хворобами серця [884, 923, 925, 985]. Флекаїнід або пропафенон рекомендується застосовувати щодо хворих із нормальною функцією ЛШ і без структурних уражень серця, в т. ч. значної гіпертрофії ЛШ та ішемії міокарда [594, 884, 910, 942, 983, 984].
Отже, в пацієнтів із відсутнім або мінімальним структурним ураженням серця можуть застосовуватися дронедарон, флекаїнід, пропафенон або соталол; у пацієнтів з ІХС, СН зі збереженою ФВ, значущим ураженням клапанів – аміодарон, дронедарон або соталол; у пацієнтів із СН зі зниженою ФВ – аміодарон.
Лікування ААП не рекомендовано хворим із постійною формою ФП із контролем ЧСС і пацієнтам з істотними порушеннями провідності, якщо не встановлено водія ритму для протидії брадикардії.
C: контроль серцево-судинних та інших коморбідних станів
Кардіоваскулярні фактори ризику та коморбідні стани суттєво збільшують ризик розвитку ФП протягом життя, а виявлення й усунення цих чинників здатні зменшити тягар ФП і вираженість симптоматики.
Модифікація способу життя при ФП передбачає нормалізацію маси тіла, оскільки ожиріння прогресивно підвищує ризик розвитку ФП [366, 1001-1005], а також ішемічного інсульту, тромбоемболій і смерті в пацієнтів із ФП [366]. Ожиріння також асоціюється з вищими показниками рецидивування ФП після абляції [638, 643, 789, 1008].
Іншим фактором ризику ФП і розвитку кровотеч у пацієнтів, які приймають антикоагулянти [395], є зловживання алкоголем [1011-1014]. У нещодавньому РКД утримання від алкоголю зменшило частоту епізодів ФП в осіб, які регулярно вживали алкогольні напої [1016].
Зв’язок між фізичною активністю та ФП є нелінійним: хворим на ФП рекомендовані фізичні навантаження помірної інтенсивності, проте слід утриматися від значних навантажень, які потребують досить великої витривалості (марафонський біг, тріатлон).
Коморбідними станами, що потребують уваги та корекції при ФП, є АГ, СН, ІХС, ЦД, ОАС.
Ключові тези
- Діагноз ФП має бути підтверджений ЕКГ у 12 відведеннях або записом в 1 відведенні тривалістю ≥30 с.
- Структурований опис ФП (ризик інсульту, тяжкість симптомів, вираженість тягаря ФП, субстрат ФП) допомагає покращити персоналізоване лікування хворих на ФП.
- Інноваційні методи та технології скринінгу й виявлення ФП на кшталт мікроімплантів і пристроїв, які вдягаються на пацієнта, значно покращують діагностичні можливості для хворих групи ризику ФП, але стратегії ведення пацієнтів на основі результатів таких досліджень остаточно не визначені.
- Інтегрований холістичний підхід до ведення хворих на ФП покращує прогноз.
- При прийнятті рішень стосовно лікування слід урахувати цінності пацієнта.
- Інтегрований підхід до ведення хворих на ФП має базуватися на схемі АВС.
- Першим кроком оптимального контролю тромбоемболічного ризику в пацієнтів із ФП має бути структурована клінічна оцінка особистого тромбоемболічного ризику на основі шкали CHA2DS2-VASc.
- Хворі з ФП і факторами ризику інсульту повинні підлягати лікуванню ОАК із метою профілактики інсульту. У пацієнтів, які відповідають критеріям відбору для лікування НОАК, варто віддавати перевагу цим засобам над АВК.
- Формалізована структурована оцінка ризику кровотеч (наприклад, із застосуванням шкали HAS-BLED) допомагає виявити немодифіковані та звернути увагу на модифіковані фактори ризику в пацієнтів із ФП.
- Підвищений ризик кровотеч не має автоматично зумовлювати відміну ОАК у пацієнтів із ФП і ризиком інсульту. Натомість необхідно звернути увагу на модифіковані фактори ризику та запланувати частіші клінічні огляди для хворих високого ризику.
- Контроль ЧСС є інтегральною складовою ведення пацієнтів із ФП; часто його достатньо для зменшення вираженості симптоматики ФП.
- Основним показанням до застосування методів контролю ритму (кардіоверсія, ААП та/або катетерна абляція) є необхідність зменшити вираженість пов’язаних із ФП симптомів і покращити якість життя.
- Перед прийняттям рішення щодо початку довготривалої терапії ААП необхідно врахувати баланс тягаря симптомів, імовірні побічні реакції, зокрема проаритмогенний ефект препаратів і позасерцеві побічні явища, а також уподобання пацієнта.
- Катетерна абляція є достатньо вивченим методом для профілактики рецидивів ФП. За умови проведення добре навченими фахівцями катетерна абляція є безпечною процедурою, що має перевагу над ААП у підтримці синусового ритму та зменшенні вираженості симптомів.
- При прийнятті рішення щодо інтервенційного лікування слід оцінити та врахувати провідні фактори ризику рецидивування ФП.
- У хворих із ФП і нормальною ФВ ЛШ катетерна абляція не знижує загальної смертності чи частоти інсультів. У пацієнтів із ФП і кардіоміопатією, індукованою тахікардією, катетерна абляція здебільшого забезпечує зворотний розвиток дисфункції ЛШ.
- Зниження маси тіла, суворий контроль факторів ризику й уникнення тригерів ФП є важливими стратегіями покращення прогнозу контролю ритму.
- Виявлення та контроль факторів ризику й супутніх захворювань є інтегральною складовою лікування хворих на ФП.
- У пацієнтів із ФП, які підлягають неускладненому черезшкірному коронарному втручанню (ЧКВ), слід розглянути раннє припинення прийому аспірину та перехід на подвійну антитромбоцитарну терапію ОАК й інгібітором P2Y12.
- Хворі з епізодами високої частоти скорочень передсердь повинні підлягати регулярному моніторуванню щодо прогресування цього стану до клінічної ФП і змін в особистому тромбоемболічному ризику. У пацієнтів із такими тривалими епізодами (особливо >24 год) і високою оцінкою за CHA2DS2-VASc доцільно розглянути можливість застосування ОАК, якщо в процесі спільного прийняття рішень визнано їхні переваги.
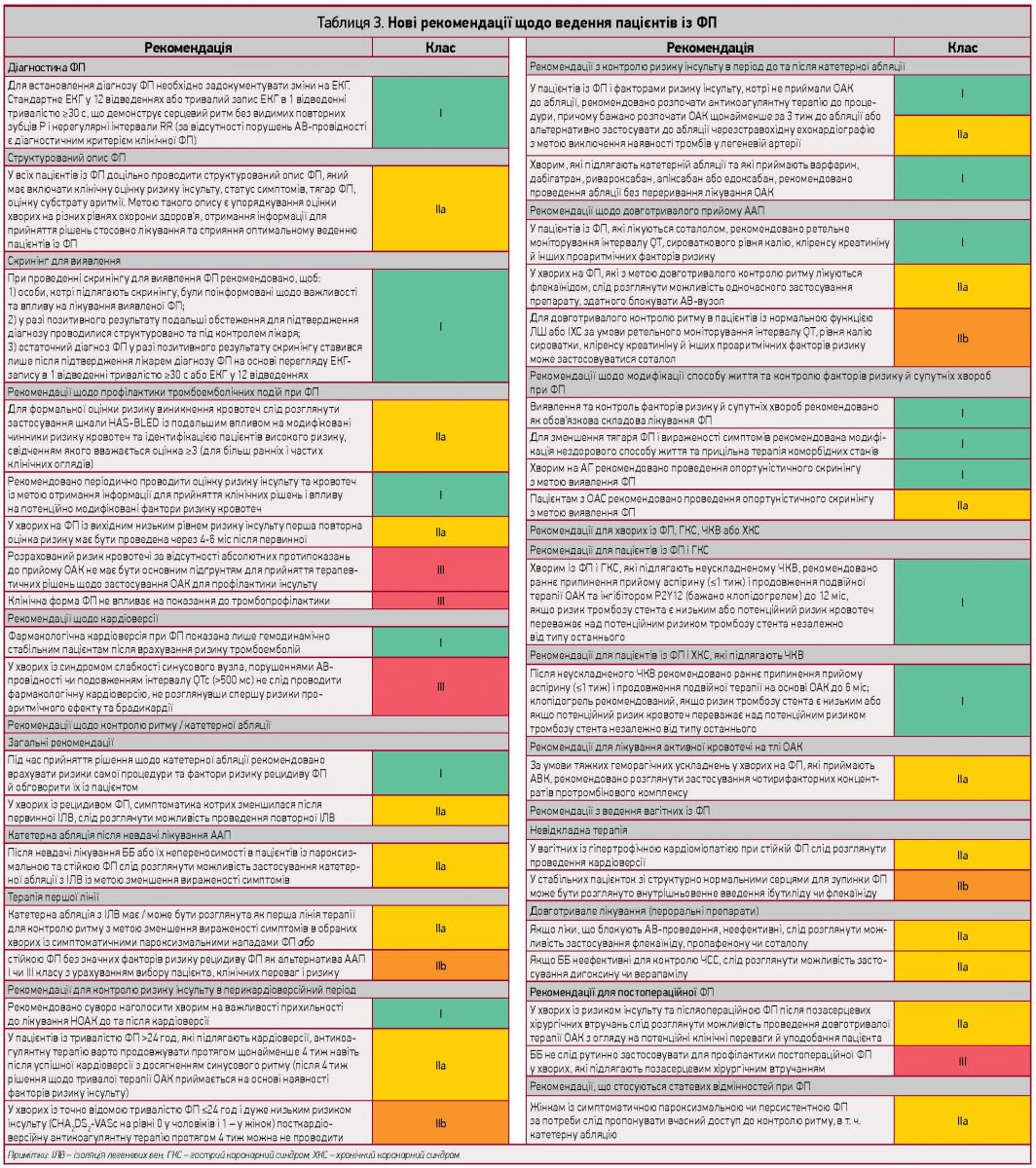
Рекомендації щодо ведення хворих на ФП узагальнено в таблиці 3.
Стаття друкується в скороченні; в матеріалі висвітлено найважливіші аспекти для терапевта та сімейного лікаря.
Hindricks G., Potpara T., Dagres N. et al. ESC guidelines for the diagnosis and management of atrial fibrillation developed in collaboration with the European Association of Cardio-Thoracic Surgery (EACTS). European Heart Journal. 2020: ehaa612.
Переклала з англ. Лариса Стрільчук
Медична газета «Здоров’я України 21 сторіччя» № 17 (486), 2020 р.