20 лютого, 2021
Діагностика та лікування артеріальної гіпертензії
.jpg) Підвищений артеріальний тиск (АТ) залишається однією з основних причин смерті в усьому світі, що становить 10,4 млн летальних випадків на рік. Однак відзначається чітка різниця щодо рівня АТ між регіонами з високим та низьким рівнем доходів. Так, у країнах із високими доходами налічується 349 млн хворих на артеріальну гіпертензію (АГ), тоді як на бідніших територіях аналогічний показник сягає 1,04 млрд.
Підвищений артеріальний тиск (АТ) залишається однією з основних причин смерті в усьому світі, що становить 10,4 млн летальних випадків на рік. Однак відзначається чітка різниця щодо рівня АТ між регіонами з високим та низьким рівнем доходів. Так, у країнах із високими доходами налічується 349 млн хворих на артеріальну гіпертензію (АГ), тоді як на бідніших територіях аналогічний показник сягає 1,04 млрд.
Стандарти діагностики й лікування пацієнтів з АГ
Цьогоріч Міжнародне товариство з гіпертензії (ISH) розробило практичну настанову з АГ (Unger et al., 2020). З огляду на розбіжності соціально-економічного розвитку в різних країнах світу та неоднорідний ресурс надання медичної допомоги, рекомендації умовно поділили на два підходи: базовий та оптимальний. Перший прийнятніший в умовах обмежених ресурсів, другий (суттєво ефективніший) доступний для більшості пацієнтів у регіонах із високим рівнем доходів, а відтак – із ширшими можливостями системи охорони здоров’я.
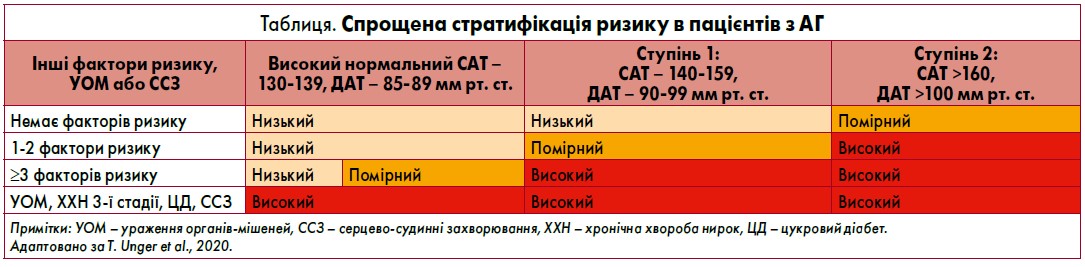
Ступені АГ, як і раніше, встановлюють залежно від рівня АТ:
- поріг нормального АТ (ISH, 2020): систолічний АТ (САТ) <130 мм рт. ст. та/або діастолічний АТ (ДАТ) <85 мм рт. ст.;
- високий нормальний АТ: САТ – 130‑139 та/або ДАТ – 85‑89 мм рт. ст.;
- 1-й ступінь АГ: САТ – 140‑159 та/або ДАТ – 90‑99 мм рт. ст.;
- 2-й ступінь АГ: САТ – 160‑179 та/або ДАТ – 100‑109 мм рт. ст.
За даними домашнього та амбулаторного вимірювання АТ, АГ діагностують відповідно до граничних норм (Unger et al., 2020):
- Офісний АТ: САТ ≥140 та/або ДАТ ≥90 мм рт. ст.
- Амбулаторне моніторування АТ (АМАТ): середній протягом 24 год ≥130 та/або ≥80 мм рт. ст.; середній денний (за період неспання) ≥135 та/або ≥85 мм рт. ст.; середній нічний (під час сну) ≥120 та/або ≥70 мм рт. ст.
- Домашнє моніторування АТ ≥135 та/або ≥85 мм рт. ст.
З огляду на те, що в рекомендаціях ISH (2020) фахівці обмежили АГ двома ступенями, було введено спрощену стратифікацію ризику в пацієнтів. Для хворих на АГ при визначенні серцево-судинного (СС) ризику слід враховувати наявність ураження органів-мішеней. Один або декілька додаткових факторів СС-ризику пропорційно збільшують імовірність коронарних, цереброваскулярних та ниркових захворювань у пацієнтів з АГ (таблиця).
Стратегія лікування АГ має включати зміни способу життя, контроль рівня АТ, холестерину ліпопротеїнів низької щільності та досягнення цільових показників, а також ефективну терапію супутніх захворювань, що впливають на зростання СС-ризику. Комплексна терапія АГ та модифікація додаткових факторів СС-ризику достовірно знижують частоту розвитку СС-патологій (Unger et al. 2020).
Цільові рівні АТ для лікування АГ
Отже, досягнення яких цільових значень АТ слід прагнути в рутинній практиці? Відповідно до базових стандартів, потрібно знизити АТ хоча б на 20/10 мм рт. ст. від вихідного рівня, ідеально <140/90 мм рт. ст. Оптимальними за ISH (2020) є такі стандарти: пацієнти <60 років мають дотримуватися цільового АТ <130/80 мм рт. ст. (але >120/70 мм рт. ст.), якщо такий добре переноситься; для хворих ≥65 років цільовий АТ <140/90 мм рт. ст. за хорошої переносимості, але слід враховувати індивідуальні рівні АТ у контексті старечої астенії, переносимості терапії тощо.
Моніторування АТ
При моніторуванні АТ слід враховувати його мінливість протягом доби. Тож доцільно імплементувати в рутинну практику АМАТ і добове моніторування АТ (ДМАТ). ДМАТ є доступнішим для пацієнта і дає можливість ефективніше виявляти різні фенотипи АГ, як-то (De la Sierra, 2016): АГ білого халата (31%) – різниця на >20/10 мм рт. ст. між офісним та середнім АТ, отриманим шляхом АМАТ або ДМАТ; маскована АГ (7%) – офісний АТ у нормі (<140/90 мм рт. ст.), а позаофісний, виміряний шляхом АМАТ або ДМАТ, – підвищений.
За маскованої неконтрольованої АГ зростає ризик СС-подій у 1,8 раза порівняно з контрольованою (Pierdomenico et al., 2018). Тому при підтвердженні діагнозу слід розглянути посилення гіпотензивної терапії у пацієнтів, які ретельно дотримуються призначень, але не досягають цільових показників амбулаторного АТ, враховуючи високий ризик СС-подій (IIa, C; ESH/ESC, 2018).
Стратегія антигіпертензивної терапії
На додачу до модифікації способу життя пацієнтів, важливо визначитися зі стратегією призначення антигіпертензивних препаратів. Оптимальні заходи, задекларовані у настанові ISH 2020 р., подібні до рекомендацій ESC 2018 р., проте мають деякі розбіжності. Основою стратегії фармакотерапії є призначення гіпотензивних засобів, що складається із чотирьох етапів.
крок 1: лікування починають із подвійної комбінації в одній таблетці: інгібіторів ангіотензинперетворювального ферменту (іАПФ) або блокаторів рецепторів ангіотензину ІІ (БРА) + тіазидоподібний діуретик у пацієнтів після інсульту, похилого віку, з наявною серцевою недостатністю або непереносимістю блокаторів кальцієвих каналів (БКК);
крок 2: застосування подвійної комбінації в максимально переносимій дозі з вищезгаданих препаратів в одній таблетці;
крок 3: призначення потрійної фіксованої комбінації антигіпертензивних засобів, а саме вказаних вище груп препаратів + БКК + тіазидоподібний діуретик;
крок 4: у разі розвитку резистентної АГ (офісний та 24-годинний амбулаторний АТ лишаються вищими за цільовий незважаючи на постійне застосування потрійної фіксованої комбінації) слід призначити спіронолактон (12,5‑25 мг/добу) або інші калійзберігальні діуретики; дані препарати необхідно обережно призначати при швидкості клубочкової фільтрації (ШКФ) <45 мл/хв/1,73 м2 або рівні К+ >4,5 ммоль/л.
Слід розглядати β-блокатори на будь-якому кроці терапії за наявності специфічних показань до їхнього призначення, як-то СН, стенокардія, стан після інфаркту міокарда, фібриляція передсердь, молоді жінки – вагітні або ті, що планують вагітність.
Режим застосування антигіпертензивних засобів
Ще одним важливим аспектом лікування АГ є режим застосування лікувальних засобів. Коли ж краще приймати антигіпертензивні препарати – зранку чи ввечері?
В іспанському дослідженні HYGIA project, де взяли участь більш як 19 тис. пацієнтів з АГ, вивчали аспекти хронотерапії. Період спостереження становив шість років. Вчені дійшли висновку, що сумарний ризик виникнення СС-ускладнень був на 45% нижчий у хворих, які отримували антигіпертензивні препарати на ніч (Hermida et al., 2020). Проте світові провідні фахівці сприйняли результати з обережністю, оскільки цей експеримент мав низку обмежень та особливостей. Тому стверджувати, що усім пацієнтам слід приймати гіпотензивні засоби на ніч, завчасно.
На базі Інституту кардіології ім. акад. М.Д. Стражеска також вивчали хронотерапевтичний підхід. Пацієнти отримували препарати в ранкові та вечірні години. У хворих на резистентну АГ, зокрема із хронічною патологією нирок, вечірнє приймання асоціювалося із кращим контролем АТ як уночі, так і вдень. Але в когорті досліджуваних лише 27% пацієнтів мали нормальний циркадний ритм АТ. В інших хворих був вищий тиск вночі, ніж удень, або ж недостатнє зниження «нічного» тиску (non-depper).
Отже, за призначення терапії слід враховувати індивідуальні показники добового ритму АТ згідно з хронобіологічним підходом.
Ураження органів-мішеней та ендотеліальна дисфункція у пацієнтів з АГ
Що стосується ураження органів-мішеней у пацієнтів з АГ, цікавими є дані двох досліджень, опублікованих у 2018 та 2019 рр. У випробуваннях увагу акцентовано на тому, що потрібно докладати належних зусиль, аби вчасно діагностувати АГ і лікувати її якісно, особливо в осіб молодого віку.
Так, у дослідженні CARDIA взяли участь 2680 хворих середнього віку з маніфестацією АГ у молодому віці (Suvila et al., 2019). Пацієнтів розподілили на три групи відповідно до віку: I включала учасників <35 років, II – 35‑44 років, III – більш ніж 45 років. За результатами, порівняно з особами з нормальним рівнем АТ ранній початок АГ асоційований з ураженням органів-мішеней вже у середньому віці, як-от гіпертрофія лівого шлуночка, діастолічна дисфункція, кальциноз коронарних артерій, альбумінурія.
Необхідність пильної уваги за молодими пацієнтами з АГ підтверджує дослідження ізраїльських вчених, в якому взяли участь 2 658 238 осіб (вік – 16-19 років, 60% чоловіків; АГ діагностовано у 0,3% випадків). Середня тривалість спостереження становила 20 років. Було показано, що у хворих, які мали АГ на початку дослідження, ризик розвитку термінальної стадії хронічної хвороби нирок у майбутньому (20-50 років) удвічі вищий порівняно з особами з нормальним АТ (Leiba et al., 2018).
Сьогодні, окрім досягнення цільових рівнів АТ, продовжуються пошуки додаткових механізмів впливу на регрес або запобігання прогресуванню ураження органів-мішеней.
Ендотеліальна дисфункція (ЕД) – проміжна стадія в континуумі судинних захворювань, які призводять до небажаних клінічних подій. Адже ендотелій є ключовою ланкою в цьому патологічному процесі, що потребує окремого підходу при застосуванні протективних стратегій.
ЕД, тобто дисбаланс між факторами, що забезпечують місцеві процеси гемостазу, судинний тонус тощо, сьогодні розглядають як ключовий момент у патогенезі атеросклерозу, кардіоваскулярної, ренальної патологій тощо (Versari et al., 2009).
АГ також змінює ендотеліальну структуру і функції, порушує регуляцію судинного тонусу, зокрема потікзалежної вазодилатації, через пригнічення синтезу дилатуючих субстанцій та патологічну активацію ренін-ангіотензин-альдостеронової системи (РААС).
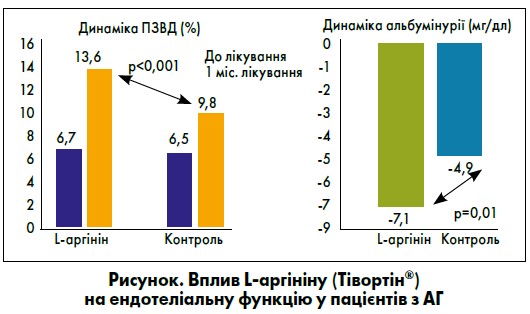 У відділенні гіпертонічної хвороби Інституту кардіології ім. акад. М.Д. Стражеска проведене дослідження ефективності модулятора функції ендотелію L-аргініну в 46 пацієнтів з АГ (група L-аргініну – 27, контролю – 19), ускладненою кризами, або дестабілізацію рівня АТ. L-аргінін – діюча речовина препарату Тівортін® («Юрія-Фарм»), що чинить антигіпоксичну, цитопротекторну, антиоксидантну, дезінтоксикаційну, мембраностабілізувальну дію. За попередніми результатами, у групі хворих, яким до стандартної терапії спершу додавали парентерально 100 мл розчину Тівортіну (4,2% розчин L-аргініну гідрохлориду), а потім місяць перорально 20 мл Тівортіну аспартату (4 г L-аргініну), було зафіксовано поліпшення динаміки потікзалежної вазодилатації та зниження рівня мікроальбумінурії (рисунок).
У відділенні гіпертонічної хвороби Інституту кардіології ім. акад. М.Д. Стражеска проведене дослідження ефективності модулятора функції ендотелію L-аргініну в 46 пацієнтів з АГ (група L-аргініну – 27, контролю – 19), ускладненою кризами, або дестабілізацію рівня АТ. L-аргінін – діюча речовина препарату Тівортін® («Юрія-Фарм»), що чинить антигіпоксичну, цитопротекторну, антиоксидантну, дезінтоксикаційну, мембраностабілізувальну дію. За попередніми результатами, у групі хворих, яким до стандартної терапії спершу додавали парентерально 100 мл розчину Тівортіну (4,2% розчин L-аргініну гідрохлориду), а потім місяць перорально 20 мл Тівортіну аспартату (4 г L-аргініну), було зафіксовано поліпшення динаміки потікзалежної вазодилатації та зниження рівня мікроальбумінурії (рисунок).
У цьому досліджені також вивчали вплив Тівортіну на функцію нирок. Після місячної терапії у групі L-аргініну ШКФ підвищилася з 68,3 до 71,2 мл/хв/1,73 м². Водночас у групі контролю спостерігався зворотний результат – ШКФ із 72,3 мл/хв/1,73 м² на початку лікування знизилася до 67,5 мл/хв/1,73 м². Паралельно зменшився індекс резистивності ниркових артерій (RRI): до терапії – 0,68 у.о., після місяця лікування L-аргініном – 0,65 у.о. У групі контролю RRI не змінився.
Таким чином, препарати Тівортін® та Тівортін® аспартат є патогенетично обґрунтованою терапією при ЕД, що попереджає, гальмує прогресування й навіть сприяє регресу ураження органів-мішеней.
АГ та COVID‑19
Актуальною на сьогодні тематикою є антигіпертензивна терапія в осіб із COVID‑19. Чи варто скасовувати лікування АГ за коронавірусної хвороби? Нещодавно були опубліковані дані рандомізованого клінічного дослідження Brace CORONA (n=659), в якому вивчали безпеку блокаторів РААС у хворих на COVID‑19. Пацієнтів розділили на дві групи: в одній припиняли приймання блокаторів РААС (іАПФ/БРА), а в іншій – продовжували. Тривалість спостереження становила 30 діб. Частота летальних випадків за будь-яких причин через 30 днів склала 2,7% у групі іАПФ/БРА та 2,8% – відміни препаратів (р=0,95).
Таким чином, скасування/продовження застосування блокаторів РААС не впливало на перебіг COVID‑19 у госпіталізованих пацієнтів, показники смертності від усіх причин та позалікарняні терміни перебування (Lopes, 2020).
Довідка ЗУ
Вплив L-аргініну на ендотеліальну дисфункцію та протекцію органів-мішеней при артеріальній гіпертензії
Як відомо, артеріальна гіпертензія (АГ) – один із найпоширеніших та найпотужніших факторів ризику розвитку серцево-судинних патологій. Незважаючи на значну кількість антигіпертензивних препаратів в арсеналі лікарів, смертність від даної групи хвороб продовжує зростати. Так, за даними ВООЗ, в Україні у структурі летальності щороку понад 68% осіб помирають через серцево-судинні захворювання. В абсолютних цифрах це 420‑430 тис. людей.
Окрім кардіоваскулярних ризиків (інфаркт міокарда, стенокардія, перенесена операція реваскуляризації, серцева недостатність ІІА-ІІІ), АГ є фактором ризику ураження інших органів-мішеней, зокрема:
- нирок (хронічна хвороба нирок, діабетична нефропатія, гіпертензивне ураження нирок із порушенням їхньої функції);
- периферичних артерій (тяжка ретинопатія);
- центральної нервової системи (ішемічний інсульт, крововилив у мозок, транзиторна ішемічна атака);
- ендокринної системи (цукровий діабет) тощо.
На додаток, при лікуванні АГ протекція органів-мішеней здебільшого лишається поза терапевтичним фокусом.
Це терапевтичне завдання є непростим, але можливим для розв’язання, оскільки ключовою спільною ланкою патогенезу розвитку уражень органів-мішеней потенційно є ендотеліальна дисфункція.
Як відомо, ендотелій вважають окремим органом, загальна маса якого становить 1600‑1900 г. Ендотелій складається із близько трильйону клітин, що вистилають зсередини серцево-судинне дерево, загальна довжина якого наближається до семи кілометрів (Курята, 2020). Він виробляє деякі вазоактивні речовини, що регулюють місцеві процеси гемостазу, проліферації, міграції клітин крові до судинної стінки, а також судинний тонус. Ендотелій також є джерелом вазоконстрикторних факторів, які врівноважують вплив вазодилататорів на судинний тонус, найважливішим з яких вважається ендотелін-1 (ЕТ-1). Стимулами для секреції ЕТ-1 є низка факторів, а саме: гіпоксія, ангіотензин II, тромбін, гіперхолестеринемія, ліпопротеїни низької щільності, гіперглікемія, кортизон (Воробйова та співавт., 2010).
Своєю чергою до основних вазодилататорів відносяться NO, ендотеліальний фактор гіперполяризації та простациклін. NO утворюється у клітинах ендотелію з L-аргініну під дією кальцій-/кальмодулінзалежної ізоформи NO-синтетази (Полонецький, 2012). Головна роль аргініну – бути незамінним субстратом для NО-синтази, яка каталізує синтез NO в ендотеліоцитах (Bath et al., 2017). Він протидіє тромбоутворенню, знижує рівень холестерину в крові, запобігає розвитку атеросклерозу й істотно покращує функцію ендотелію. Через процес регулювання тонусу гладкої мускулатури, проникність та мікроциркуляцію судин аргінін знижує АТ і прискорює кровотік, що полегшує доставку кисню до міокарда, головного мозку, кінцівок та інших органів.
Таким чином, впливаючи на ендотеліальну дисфункцію, можливо комплексно охопити протекцію органів-мішеней, що уражаються при АГ. Українські вчені, не поступаючись світовим тенденціям, не залишили цю проблему осторонь та вже отримали власний ґрунтовний досвід щодо впливу L-аргініну на органопротекцію при АГ. Свідченням цього є дослідження ефективності та безпеки препаратів Тівортін® та Тівортін® аспартат (корпорація «Юрія-Фарм»). Так, препарат Тівортін® у формі розчину для інфузій (1 мл містить 42 мг аргініну гідрохлориду) є субстратом для NО-синтази та активує гуанілатциклазу, підвищує рівень циклічного гуанідинмонофосфату в ендотелії судин, зменшує активацію, адгезію лейкоцитів і тромбоцитів до ендотелію судин. Також Тівортін® пригнічує синтез асиметричного диметиларгініну – потужного ендогенного стимулятора оксидативного стресу. Препарат стимулює діяльність вилочкової залози, що продукує Т-клітини, регулює вміст глюкози у крові під час фізичного навантаження, чинить кислотоутворювальну дію і сприяє корекції кислотно-лужної рівноваги.
Тівортін® аспартат у формі орального розчину (1 мл містить L-аргініну аспартату 200 мг) володіє антигіпоксичною, цитопротекторною, антиоксидантною, мембраностабілізувальною дією. Препарат відіграє важливу роль у процесах нейтралізації аміаку та стимуляції виведення його з організму, посилює дезінтоксикаційну функцію печінки. Він чинить гепатопротекторний ефект, позитивно впливає на процеси енергозабезпечення у гепатоцитах. Як донатор NO Тівортін® аспартат бере участь у процесах енергозабезпечення організму, зменшує активацію, адгезію лейкоцитів і тромбоцитів до ендотелію судин (Кутовий та співавт., 2014).
Таким чином, застосування препаратів Тівортін® та Тівортін® аспартат є патогенетично обґрунтованою терапією при ендотеліальній дисфункції.
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 6 (73) 2020 р.