24 лютого, 2021
«Третя хвиля»: когнітивні порушення в пацієнтів, які одужали від COVID‑19, і роль дефіциту магнію
Із впровадженням соціального дистанціювання, відстеження контактних осіб, обов’язкового носіння масок, «локдаунів» і схожих заходів навесні – влітку минулого року вдалося вирівняти криву захворюваності на коронавірусну хворобу (COVID‑19). Через кілька місяців, коли країни почали послаблювати протиепідемічні обмеження, а люди з оптимізмом готувалися відновити звичне життя, число випадків захворювання знову почало зростати швидкими темпами. Варто вважати це «другою хвилею» чи має місце продовження «першої»? На це запитання складно дати однозначну відповідь. У будь-якому разі очевидно, що пандемія ще далека від завершення. Зі збільшенням кількості інфікованих осіб одночасно зростає кількість тих, хто одужав; не всі з них повністю позбуваються симптомів. Багато пацієнтів продовжують страждати від утоми, головного болю, порушень серцевого ритму, запаморочення, безсоння тощо [1-5]. Значне занепокоєння спричиняє також негативний вплив COVID‑19 на когнітивну функцію (навіть у пацієнтів із легкими симптомами) [6-9]. Ймовірно, можна очікувати на віддалені нейрокогнітивні наслідки COVID‑19, які виявлятимуться найближчими місяцями чи роками [10].
Одне з наймасштабніших досліджень щодо взаємозв’язку COVID‑19 і когнітивних порушень нещодавно опублікували вчені із США та Великої Британії [11]. Аналіз даних понад 84 тис. пацієнтів із передбачуваною чи підтвердженою COVID‑19 засвідчив, що інфекція чинить виражений негативний вплив на когнітивну функцію, що зберігається після одужання. Найбільший когнітивний дефіцит спостерігався в пацієнтів, які перебували на механічній вентиляції; за розміром ефекту він був тяжчим, аніж у хворих після інсульту, а також еквівалентним середньому 10-річному віковому зниженню (-0,57 стандартного відхилення, або -8,5 бала за шкалою IQ). У пацієнтів із легким перебігом COVID‑19, які лікувалися вдома, зниження когнітивної функції було меншим, але також статистично та клінічно значимим. Як зазначають дослідники, когнітивний дефіцит після перенесеної COVID‑19 був широким – із залученням багатьох когнітивних доменів, як-от здатність розв’язувати проблеми, візуальна селективна увага, здатність до концентрації уваги, робоча пам’ять тощо. Особливо вираженим був дефіцит складніших когнітивних функцій, зокрема виконавчої функції.
Фактори ризику когнітивних порушень при COVID‑19. Зв’язок із дефіцитом магнію
На розвиток нейрокогнітивних наслідків коронавірусної інфекції незалежно одне від одного та синергічно можуть впливати фактори ризику пацієнта, індуковане інфекцією запалення та клінічне ведення захворювання (рис.).
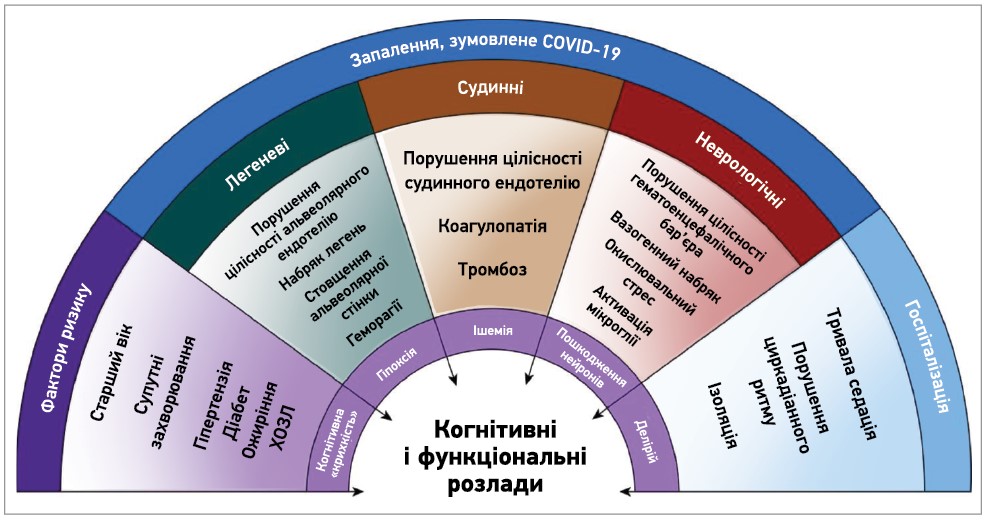 Рис. Фактори, що спричиняють розвиток тривалих когнітивних і функціональних розладів у пацієнтів, які одужали від COVID‑19 [12]
Рис. Фактори, що спричиняють розвиток тривалих когнітивних і функціональних розладів у пацієнтів, які одужали від COVID‑19 [12]
Важливими факторами ризику тяжкого перебігу COVID‑10 є старший вік, артеріальна гіпертензія (АГ), цукровий діабет (ЦД), ожиріння та хронічне обструктивне захворювання легень (ХОЗЛ) [13-18]. Ці самі фактори є предикторами зниження когнітивної функції (т. зв. когнітивна крихкість) [19-24]; водночас вони асоціюються з дефіцитом магнію [25-33].
Вікове зниження рівнів магнію зумовлене дефіцитом Mg у раціоні, зниженням кишкової абсорбції, зменшенням запасів Mg у кістках, підвищеними втратами Mg із сечею, пов’язаними з віком супутніми захворюваннями (зокрема, ЦД 2 типу), застосуванням певних лікарських засобів тощо [34-39].
При АГ дефіцит Mg може бути як патогенетичним фактором підвищення артеріального тиску (магній зумовлює вазодилатацію) [40, 41], так і його наслідком через підвищену втрату із сечею, спричинену активацією симпатичної нервової системи та/або застосуванням діуретиків [42].
З інсуліном магній має реципрокний зв’язок: інсулін регулює транспорт Mg2+ із позаклітинного простору всередину клітин для використання в метаболізмі глюкози, а магній необхідний для збереження чутливості клітин до інсуліну [43]. Це пояснює високу поширеність дефіциту магнію серед пацієнтів з ожирінням і ЦД 2 типу, для котрих характерна інсулінорезистентність [44, 45].
При захворюваннях легень магній має захисну роль завдяки бронходилатації, регуляції вивільнення нейрогуморальних медіаторів і мукоциліарного кліренсу, антихолінергічному, антигістамінному та протизапальному ефектам [46]. У пацієнтів із ХОЗЛ і бронхіальною астмою зниження сироваткового рівня магнію дуже поширене та є незалежним предиктором загострень [47-49].
Порушення цілісності альвеолярного ендотелію, набряк легень, стовщення стінки альвелол і геморагії при COVID‑19 спричиняють гіпоксію, що є одним із факторів ризику когнітивної дисфункції [50]. Гіпоксію поглиблюють судинні порушення, як-от коагулопатія та тромбози, з потенційним розвитком енцефалопатії, «німих» або клінічних інфарктів головного мозку [51, 52]. Дефіцит магнію знижує стійкість клітин до гіпоксично-ішемічних пошкоджень, зумовлює протромботичний стан і коагулопатію [53, 54].
Вірус SARS-CoV‑2 може прямо чи опосередковано пошкоджувати нейрони внаслідок порушення цілісності гематоенцефалічного бар’єра (ГЕБ), вазогенного набряку, окислювального стресу й активації мікроглії [55-57]. В експериментальних і клінічних дослідженнях установлено, що Mg зменшує набряк головного мозку, підтримує цілісність ГЕБ, зменшує нейрозапалення й забезпечує нейропротекторний ефект [58-61].
Дефіцит магнію в пацієнтів із COVID‑19
У загальній популяції нестачу Mg мають понад ⅔ дорослих [62]. Досліджень, які систематично вивчали би поширеність дефіциту Mg у пацієнтів із COVID‑19, на сьогодні немає. Водночас низка непрямих свідчень вказують на те, що дефіцит Mg часто супроводжує COVID‑19 і може спричиняти розвиток ускладнень.
Зокрема, дані метааналізу Lippi та співавт. свідчать, що тяжкий перебіг COVID‑19 асоціюється з низькими сироватковими концентраціями Mg [63].
Як було зазначено вище, супутні захворювання – важливі фактори ризику гіршого перебігу COVID‑19 (АГ, ЦД 2 типу, ожиріння, хронічні запальні захворювання) характеризуються гіпомагніємією, що може погіршуватися при застосуванні лікарських засобів. Ще однією «підказкою» є те, що COVID‑19 має особливо тяжкий перебіг і супроводжується високою летальністю в пацієнтів похилого віку, серед яких дефіцит Mg дуже поширений [64, 65].
Пандемія COVID‑19 – потужний стресорний фактор; вона в багатьох людей уже спричинила різноманітні психічні проблеми, включно з тривогою, депресією, посттравматичним стресовим розладом та іншими порушеннями [66-79]. Пов’язані з COVID‑19 стресори можна розподілити на травматичні (тяжке захворювання, госпіталізація, смерть близької чи знайомої людини, постійний інформаційний тиск) і загальні (соціальна ізоляція, втрата роботи / зменшення доходу, робота вдома з дітьми, догляд за іншими тощо) [80]. Доведено, що психічний стрес унаслідок автономної дисфункції підвищує елімінацію магнію з організму [81, 82], і навпаки: дефіцит магнію є фактором розвитку стресових і тривожних розладів [83-85].
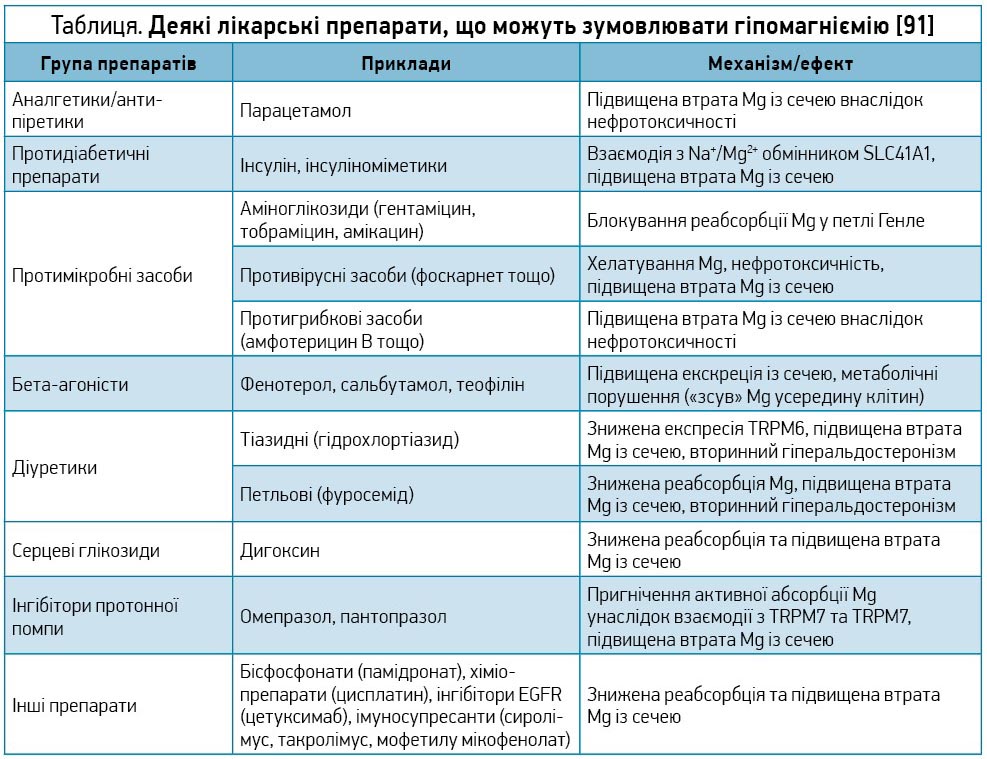
Гормони стресу, як-от катехоламіни та кортикостероїди, зумовлюють «зсув» магнію з клітин у позаклітинний простір, що спричиняє підвищену екскрецію Mg із сечею й подальше зниження сироваткового рівня Mg; своєю чергою, це підвищує вивільнення катехоламінів, адренокортикотропного гормона й кортизолу – формується хибне коло зниженої стійкості до стресу та поглиблення дефіциту магнію [84]. З іншого боку, через зазначений механізм пацієнт, який перебуває в умовах стресу, може мати справжній дефіцит магнію за його нормальних сироваткових рівнів. Отже, визначення гіпомагніємії в таких осіб має ґрунтуватися на клінічних симптомах недостатності Mg (м’язові спазми, серцеві аритмії, головний біль, підвищена збудливість, тривога, запаморочення, зниження пам’яті й уваги, безсоння) та медичному анамнезі (АГ, ЦД 2 типу, ожиріння тощо) [84, 86-90]. Також варто зважати на те, що дефіцит магнію можуть зумовлювати певні лікарські препарати, котрі часто застосовуються для лікування COVID‑19 і супутніх захворювань (табл.). Наприклад, підвищену втрату магнію внаслідок нефротоксичності може спричинити парацетамол, рекомендований для симптоматичної терапії COVID‑19 [92].
Стрес і тривога як предиктори когнітивних наслідків COVID‑19
Зв’язок когнітивної дисфункції з різними психічними розладами (зокрема, тривожними) – одна з найобговорюваніших проблем сучасної нейробіології [93, 94]. Між тривогою та когнітивними порушеннями спостерігається різноспрямована залежність. З одного боку, тривожні розлади зумовлюють погіршення когнітивної функції, за деякими даними, – розвиток або погіршення деменції [95, 96]. З іншого боку, самі когнітивні порушення є біологічним маркером і важливою ланкою патогенезу тривожних розладів [97].
За сучасними уявленнями, когнітивну функцію можна умовно розподілити на «гарячу» та «холодну» [98]. «Холодна» когнітивна функція позбавлена зв’язку з емоційним станом людини та відображає раціональне функціонування, зіставне з таким обчислювальних систем (пам’ять, увага, здатність до формулювання логічних умовиводів). «Гаряча» когнітивна функція зумовлена афективним станом людини та відображає здатність виокремлювати емоційно-значимі стимули, розрізняти емоції й формулювати ставлення до них. Установлено, що гострий стрес і тривога активують механізми, пов’язані з уникненням загрози, на різних рівнях «гарячої» когнітивної функції. За збереження тривоги спектр загрозливих стимулів розширюється (т. зв. генералізація стимулів); ці механізми стають дезадаптивними, при цьому також порушується «холодна» когнітивна функція [99]. Ця модель узгоджується з наявними даними щодо когнітивних порушень у пацієнтів, які перенесли COVID‑19.
Корекція дефіциту Mg
Відомо, що при стресових і тривожних розладах з’являються порушення у сфері уваги та виконавчих функцій, пам’яті, когнітивний дефіцит, а також аномальні когнітивні й метакогнітивні установки [100]. При цьому лікування тривожних розладів за допомогою стандартних препаратів (антидепресантів, атипових нейролептиків, антиконвульсантів, транквілізаторів) не забезпечує значного покращення когнітивних функцій, а часто й зумовлює їх погіршення [101-104]. Раціональнішою є терапія препаратами магнію, що зменшує стрес і тривогу, а також, за даними експериментальних і клінічних досліджень, має здатність покращувати когнітивну функцію [105-111]. Крім того, додаткове надходження Mg може позитивно впливати на інші фактори ризику, пов’язані з тяжкістю COVID‑19 і розвитком когнітивних ускладнень, зокрема сприяти зниженню артеріального тиску та покращенню чутливості до інсуліну [112-115]. Для корекції дефіциту магнію слід застосовувати пероральні препарати; парентеральна терапія має призначатися лише в окремих ситуаціях, коли гіпермагніємія індукується як терапевтичний принцип [84].
Сучасні пероральні препарати магнію містять одне з двох джерел елементарного Mg: неорганічні або органічні солі магнію [116]. Неорганічні солі (наприклад, магнію оксид) містять значну кількість елементарного Mg, але мають обмежену біодоступність. У разі застосування таких препаратів у кров всмоктується незначна частка Mg, при цьому надлишок магнію, що залишається в кишечнику, може порушувати абсорбцію інших нутрієнтів, зокрема кальцію, та спричиняти диспепсію [117]. З іншого боку, органічні солі магнію (наприклад, магнію оротат) містять відносно меншу кількість елементарного Mg, але мають вищу розчинність, кращу біодоступність і забезпечують вищі сироваткові рівні магнію порівняно з неорганічними солями [117]. Погана розчинність і біодоступність можуть спричиняти субоптимальну ефективність та/або підвищення частоти небажаних явищ (діареї тощо).
У нещодавньому дослідженні, проведеному бельгійськими вченими, було протестовано 15 комерційно доступних препаратів неорганічних й органічних солей Mg (оксид, карбонат, цитрат, лактат, оротат тощо) [118]. Дослідження складалося з двох етапів: симуляційного (з метою оцінки біодоступності в різних умовах шлунково-кишкового тракту) та клінічного за участю здорових добровольців. Результати першого етапу продемонстрували, що найвищий ступінь абсорбції має органічний магнію оротат дигідрат (Магнерот® виробництва Woerwag Pharma, Німеччина) – його біодоступність досягала 85-90%. Натомість біодоступність препаратів неорганічного магнію не перевищувала 30%, а в найгіршому випадку становила лише 4%. Під час клінічного тестування виявилося, що препарат неорганічної солі, котрий показав погану біодоступність на моделі, так само значно менше підвищував сироваткову концентрацію Mg, ніж препарат із високою біодоступністю. При цьому навіть дуже висока концентрація магнію в першому випадку не змогла компенсувати наслідки низької біодоступності неорганічної солі Mg.
Німецький Федеральний інститут оцінки ризиків (BfR) рекомендує, щоби максимальна добова кількість магнію становила 250 мг (слід розподілити на два прийоми). Саме таку дозу, що добре переноситься, містить Магнерот® [119]. Препарат призначають по 2 таблетки 3 р/добу протягом 7 днів, далі – по 1 таблетці 2-3 р/добу. Магнерот® можна застосовувати протягом тривалого періоду часу, при цьому курс лікування має становити не менш як 6 тиж.
Ключові висновки
- У пацієнтів, які одужали від COVID‑19, часто розвивається зниження когнітивних функцій, що може зберігатися протягом тривалого часу.
- Предиктори когнітивних розладів після перенесеної COVID‑19 (старший вік, АГ, ЦД 2 типу) є зіставними з факторами ризику тяжкого перебігу інфекції й асоціюються з дефіцитом Mg.
- Когнітивні розлади також можуть бути наслідком стресу та тривоги, пов’язаних із COVID‑19.
- У пацієнтів, які перебувають в умовах стресу, дефіцит магнію доцільно діагностувати за клінічними симптомами та медичним анамнезом з урахуванням потенційної ятрогенної недостатності Mg.
- Для профілактики та корекції COVID‑19-асоційованих когнітивних розладів (особливо в пацієнтів із клінічними проявами чи факторами ризику гіпомагніємії) патогенетично обґрунтованою є пероральна терапія препаратами Mg, яка також може зменшувати прояви стресу та тривоги.
- Слід уникати застосування високих доз магнію, оскільки надлишок Mg2+ у кишечнику може зумовлювати побічні ефекти.
- Ефективно корегувати гіпомагніємію при застосуванні нижчих доз дають змогу лише препарати Mg із високою біодоступністю, як-от Магнерот®, що містить органічний магнію оротат.
Список літератури знаходиться в редакції.
Підготував Олексій Терещенко
Медична газета «Здоров’я України 21 сторіччя» № 2 (495), 2021 р.