29 липня, 2021
Поєднання гострого коронарного синдрому та фібриляції передсердь: антиаритмічна й антитромбоцитарна терапія

Фібриляція передсердь (ФП) являє собою найпоширеніший різновид порушення ритму серця, що асоційований зі зменшенням серцевого викиду, збільшенням імовірності тромбоемболічних ускладнень, серцевої недостатності (СН) та смерті. Один із факторів ризику виникнення ФП – гострий коронарний синдром (ГКС), при цьому ГКС та ФП є взаємообтяжувальними. Своєчасні й адекватні антиаритмічні, антитромбоцитарні та антикоагулянтні методи терапії мають ключове значення для осіб із ФП, що виникла після ГКС. Актуальні питання лікування пацієнтів із ФП та ГКС висвітлили на ХІ Науково-практичній конференції Асоціації аритмологів України, що відбулася 19‑21 травня 2021 року в Києві, провідний науковий співробітник відділення реанімації та інтенсивної терапії, д. мед. н. Олег Ігорович Іркін та старша наукова співробітниця відділу клінічної аритмології та електрофізіології серця, к. мед. н. Олена Миколаївна Романова (ННЦ «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України, м. Київ).
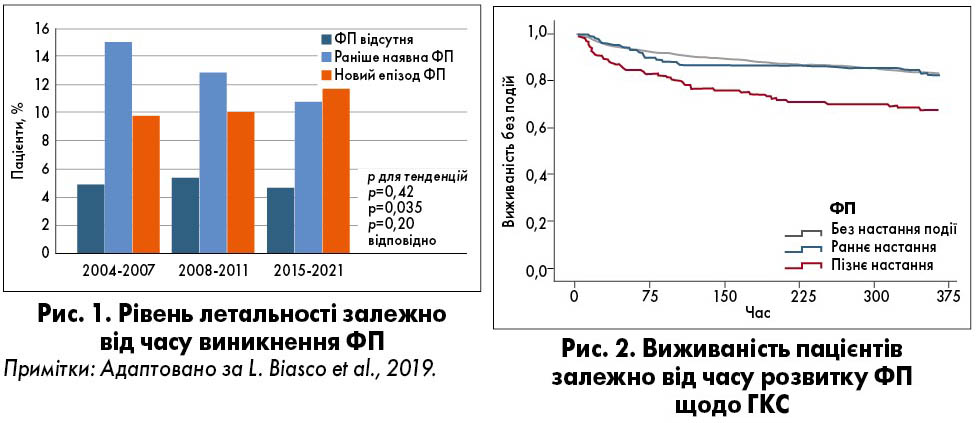
На початку доповіді лектори підкреслили взаємозв’язок ГКС та ФП. Олег Ігорович зазначив, що ФП, яка супроводжує ГКС, практично удвічі збільшує госпітальну летальність. Незалежно від того, коли виникла ФП – під час ГКС або ж існувала до нього, – вона негативно впливає на виживаність, спричиняє розвиток СН, підвищує ризик ішемічного інсульту та системної емболії. Кореляцію між рівнем летальності та часом появи ФП при ГКС продемонстровано на рисунку 1.
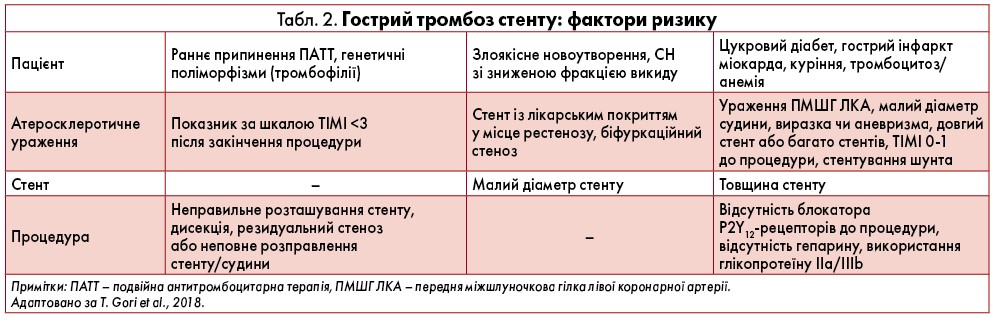
Окрім того, прогноз для пацієнта значною мірою залежить від часу виникнення ФП: на початку ГКС чи через деякий час після нього (відтермінована ФП). На рисунку 2 представлені дані щодо виживаності хворих залежно від часу розвитку ФП. Так, виживаність осіб із ФП, яка виникла на початку ГКС, та за відсутності ФП взагалі практично зіставна. Проте вона радикально знижується у пацієнтів, в яких ФП розвивається з часом після ГКС.
Надалі доповідачі представили алгоритм ведення хворих на інфаркт міокарда з елевацією сегмента ST (STEMI) з ФП відповідно до рекомендацій Європейського товариства кардіологів (ESC, 2017) (табл. 1).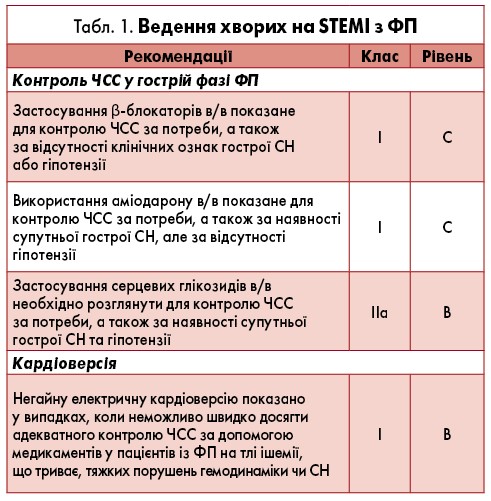
У пацієнтів зі стабільною гемодинамікою та ФП першим кроком лікування є контроль частоти серцевих скорочень (ЧСС) шляхом внутрішньовенного (в/в) введення β-блокаторів. Проте слід пам’ятати, що β-блокатори не відновлюють ритм, а лише допомагають адаптувати хворого та відкорегувати ЧСС. Також контроль ЧСС має важливе значення у веденні осіб після ГКС. Цільова ЧСС становить ≤110 уд./хв (за можливості – не більш ніж 90 уд/хв).
Олена Миколаївна озвучила препарати, які не можна використовувати для купірування ФП при ГКС. До таких належать антиаритмічні засоби ІС класу (енкаїнід, флекаїнід). Згідно з сучасними рекомендаціями, дигоксин також не слід застосовувати з метою відновлення ритму. Для цього доцільно призначати антиаритмічний препарат аміодарон*. Доповідачі підкреслили, що аміодарон можна використовувати навіть за наявності СН. Протипоказанням для застосування аміодарону є наявність виразної гіпотензії.
Водночас, прямим показанням для призначення аміодарону є необхідність відновлення серцевого ритму. При цьому, навіть у разі неефективності антиаритмічної терапії, застосування аміодарону дозволяє підготувати пацієнта до наступної електричної кардіоверсії та попередити ранні порушення ритму після її проведення.
Згідно з даними Уніфікованого клінічного протоколу «Гострий коронарний синдром з елевацією сегмента ST», аміодарон слід використовувати в/в для відновлення ритму у стабільних пацієнтів. Рекомендована навантажувальна доза становить 5 мг/кг маси тіла хворого. Введення можна повторити 2‑3 рази протягом 24 год.
Якщо ж пацієнт з ішемічною хворобою серця (ІХС) має показання для довготривалої антиаритмічної терапії, необхідне застосування комбінації аміодарону та β-блокаторів. Для довготривалого контролю серцевого ритму всім хворим на ФП, зокрема із СН зі зниженою фракцією викиду, рекомендовано призначати аміодарон. Даний препарат дієвіше запобігає рецидивам ФП, ніж інші антиаритмічні засоби, проте характеризується екстракардіальними токсичними ефектами. Тому спочатку слід розглянути можливість призначення інших антиаритміків.
Доповідачі представили до уваги слухачів результати подвійного сліпого рандомізованого плацебо-контрольованого випробування SAFE-T, метою якого було порівняння ефективності аміодарону та соталолу щодо відновлення та утримання синусового ритму в пацієнтів із персистувальною ФП (Singh et al., 2005). Учасниками дослідження стали пацієнти із ФП з тривалістю пароксизму близько 72 год, які отримували антикоагулянтну терапію. Первинну кінцеву точку визначили як час до першого рецидиву ФП після відновлення синусового ритму (починаючи із 28-го дня). За результатами, аміодарон був достовірно ефективнішим за соталол щодо утримання синусового ритму в осіб із ФП: середня кількість днів до рецидиву ФП у групі аміодарону становила 809, тоді як соталолу – 209, плацебо – 13. Частота повторних епізодів ФП при застосуванні аміодарону виявилася вірогідно нижчою, ніж соталолу.
Також спікери навели результати дослідження S. Darkner et al. (2014), присвяченого вивченню рецидиву аритмії після короткочасної пероральної терапії аміодароном у пацієнтів, які перенесли катетерну абляцію із приводу ФП. Як відомо, протягом перших трьох місяців після катетерної абляції аритмія є поширеним явищем. Короткотривале призначення антиаритмічної терапії, зокрема аміодарону, дозволяє попередити розвиток рецидивів ФП та є достатньо безпечною стратегією, оскільки побічні ефекти не встигають розвинутися за такий короткий час. Згідно з отриманими даними, таке лікування аміодароном асоціювалося зі зниженням частоти передсердних тахіаритмій після радіочастотної абляції порівняно із плацебо. Короткострокова пероральна терапія аміодароном після абляції у пацієнтів із пароксизмальною або постійною формою ФП значно зменшувала кількість госпіталізацій (більш ніж удвічі) та кардіоверсій, пов’язаних з аритмією, протягом трьох місяців (сліпого періоду).
Надалі лектори перейшли до висвітлення актуальних питань антитромботичної та антикоагулянтної терапії у пацієнтів із ФП, які перенесли ГКС. Загальновідомо, що як ФП, так і ГКС асоційовані з високим ризиком тромбоутворення. В патогенезі ГКС беруть участь зовнішній шлях згортання крові та утворення білих тромбів. Сучасне лікування ГКС полягає у своєчасному внутрішньокоронарному втручанні – видаленні тромбу та стентуванні коронарних судин. Встановлення стенту саме по собі призводить до створення тромбогенної ситуації, тож необхідне проведення подальшої антитромбоцитарної терапії.
Варто зазначити, що при ФП у процесі тромбоутворення залучені внутрішні шляхи згортання крові, зокрема Х-фактор, при цьому утворюється не білий, а червоний тромб. Тромбоемболія на тлі ФП корелює з високим ризиком інвалідизації та летальних наслідків. Саме тому, з метою запобігання тромбоутворенню, пацієнтам із ФП слід призначати не антитромбоцитарні препарати, а антикоагулянти.
Лектори підкреслили, що тактика ведення осіб із ФП, які перенесли процедуру черезшкірного коронарного втручання (ЧКВ), повинна балансувати між ризиком кровотечі та тромбозу. Згідно з настановою ESC щодо ведення пацієнтів із ГКС та ФП (2020), у хворих на ФП з оцінкою за шкалою CHA2DS2-VASc ≥1 у чоловіків та ≥2 у жінок після короткого періоду потрійної антитромбоцитарної терапії (до одного тижня після гострої події) подвійне антитромбоцитарне лікування є доцільним як стандартна стратегія із використанням прямих оральних антикоагулянтів (ПОАК) у рекомендованих дозах із метою профілактики інсульту. Відповідно до сучасних рекомендацій, при розгляді питання про подвійну або потрійну антитромбоцитарну терапію перевагу слід віддавати блокатору Р2Y12-рецепторів клопідогрелю. Антитромботицитарне лікування у пацієнтів, які приймають ПОАК, варто припинити через 12 місяців. Алгоритм антитромбоцитарної терапії у хворих на ГКС без елевації сегмента ST із ФП, які перенесли ЧКВ або лікування, представлений на рисунку 3.
 Рис. 3. Алгоритм антитромбоцитарної терапії у хворих на ГКС без елевації сегмента ST із ФП, які перенесли ЧКВ або лікування
Рис. 3. Алгоритм антитромбоцитарної терапії у хворих на ГКС без елевації сегмента ST із ФП, які перенесли ЧКВ або лікування
Примітки: АТ – антитромбоцитарна терапія.
Адаптовано за ESC, 2020.
Лектори також ознайомили присутніх із факторами ризику гострого тромбозу стенту, що наведені в таблиці 2.
Наприкінці доповіді були озвучені такі висновки:
- Поєднання ГКС та ФП зазвичай асоційоване з несприятливим прогнозом.
- При поєднанні ФП та ГКС пріоритетним антиаритмічним препаратом як для відновлення, так і збереження синусового ритму є оригінальний аміодарон.
- При розгляді питання про подвійну або потрійну антитромботичну терапію перевагу слід віддавати блокатору Р2Y12-рецепторів клопідогрелю.
* На сучасному фармацевтичному ринку України аміодарон представлений препаратом Кордарон (виробник – компанія «Санофі»). Лікарський засіб доступний у таблетованій (200 мг) та ін’єкційній формах (50 мг/мл).
Підготувала Анастасія Козловська
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 3 (76) 2021 р.