28 листопада, 2021
Депресія та тривога після COVID-19: як припинити емоційні «гойдалки»?
«Злюся через дрібниці», «вибухаю після необережно кинутого слова», «не радують ні смаколики, ні відпустка, ні шопінг», «побутові дрібниці спричиняють потік сліз і жалість до себе», «з’явилися прогалини в пам’яті – плутаю та забуваю фрази, послідовність дій, куди й навіщо йду»… На жаль, почути такі скарги від осіб, котрі перехворіли на COVID‑19, – звична річ.
Наразі перед лікарями, котрі лише набувають досвіду ведення пацієнтів із постковідним синдромом (ПКС), вивчають ускладнення тяжкого перебігу хвороби, озвучують гіпотези стосовно ймовірних віддалених наслідків, постав новий виклик – попередження і корекція тривожно-депресивних розладів.
«Психоемоційні порушення посідають важливе місце в структурі проявів ПКС. Окрім того, науковці припускають, що в подальшому спостерігатиметься парадокс. Незважаючи на досягнення контролю над поширенням вірусу, частота психічних порушень у загальній популяції, а також серед осіб, які перехворіли на COVID‑19, зростатиме», – зазначив завідувач кафедри медичної психології, психосоматичної медицини та психотерапії Національного медичного університету ім. О. О. Богомольця (м. Київ), доктор медичних наук, професор Олег Созонтович Чабан.
 Під час науково-практичної конференції «Відголоски катастрофи: що ми знаємо про постковідний синдром?», організованої Школою інноваційної медицини (14-15 вересня, м. Київ), Олег Созонтович виступив із тематичною доповіддю, в якій сфокусував увагу на клініці та корекції тривожно-депресивних порушень.
Під час науково-практичної конференції «Відголоски катастрофи: що ми знаємо про постковідний синдром?», організованої Школою інноваційної медицини (14-15 вересня, м. Київ), Олег Созонтович виступив із тематичною доповіддю, в якій сфокусував увагу на клініці та корекції тривожно-депресивних порушень.
– У дослідженні Organization for Economic Cooperation and Development (OECD), до складу якої входять 38 держав із високим рівнем розвитку, зроблено висновок, що пандемія відкинула досягнення в психічному здоров’ї економічно розвинених країн щонайменше на 20 років у минуле.
Протягом останніх двох десятиліть рівень психічних порушень у розвинених державах залишався сталим – 18%, однак у 2020 р. показник різко погіршився. Частота виявлення таких станів, як стурбованість, тривожність, суїцидальні думки, подвоїлася.
Вихід із кризи в контексті відновлення психічного здоров’я населення, ймовірно, виявиться досить тривалим. Думки експертів про те, що після завершення пандемії кількість випадків самогубств збільшуватиметься, непоодинокі; вони ґрунтуються на попередньому досвіді пандемій: зокрема, після припинення поширення іспанського грипу в США рівень самогубств зріс майже в 10 разів.
До спостереження, проведеного науковцями Університету Оксфорда (Taquet M. et al., 2021), результати якого опубліковані в журналі Lancet Psychiatry, було залучено ≈236 тис. осіб, які перенесли COVID‑19. Через 6 міс після хвороби тривожні розлади спостерігалися в 17% пацієнтів, інші афективні розлади (соціальні фобії, посттравматичні стресові розлади тощо) – в 14%, психоактивними речовинами (ПАР) зловживали 7%, страждали від безсоння – 5% опитаних. Отримані дані підтвердили існування в пацієнтів із ПКС «шлейфа» у вигляді психічних порушень. M. Taquet і співавт. підкреслили, що в 20% хворих, котрі перенесли COVID‑19, психічні порушення зберігаються ≥90 днів. Зазвичай це проявляється тривогою, депресією і безсонням.
Результати зарубіжних колег, а також мої власні спостереження зі щоденної практики є зіставними. Не минає жодного робочого дня, коли б по допомогу не зверталися пацієнти зі скаргами на тривожно-депресивні розлади, які з’явилися одразу чи впродовж 6 міс після перенесеного COVID‑19.
R. Tandor і співавт. (2020) припускають ймовірність «цунамі» психічних постковідних розладів із довгостроковим впливом на психічне здоров’я, яке, що варто зауважити, спостерігатиметься й після завершення пандемії. Не останню роль у цьому відіграють обмежувальні заходи (соціальне дистанціювання, карантин), а також соціально-економічні наслідки пандемії (Galea S. et al., 2020).
«Далі один від одного – ближче до психічних порушень». Саме так можна описати наслідки соціального дистанціювання. Наразі підтверджено, що перебування на карантині ≥10 днів – потужна психологічна травма та чинник-провокатор агресії у сім’ї.
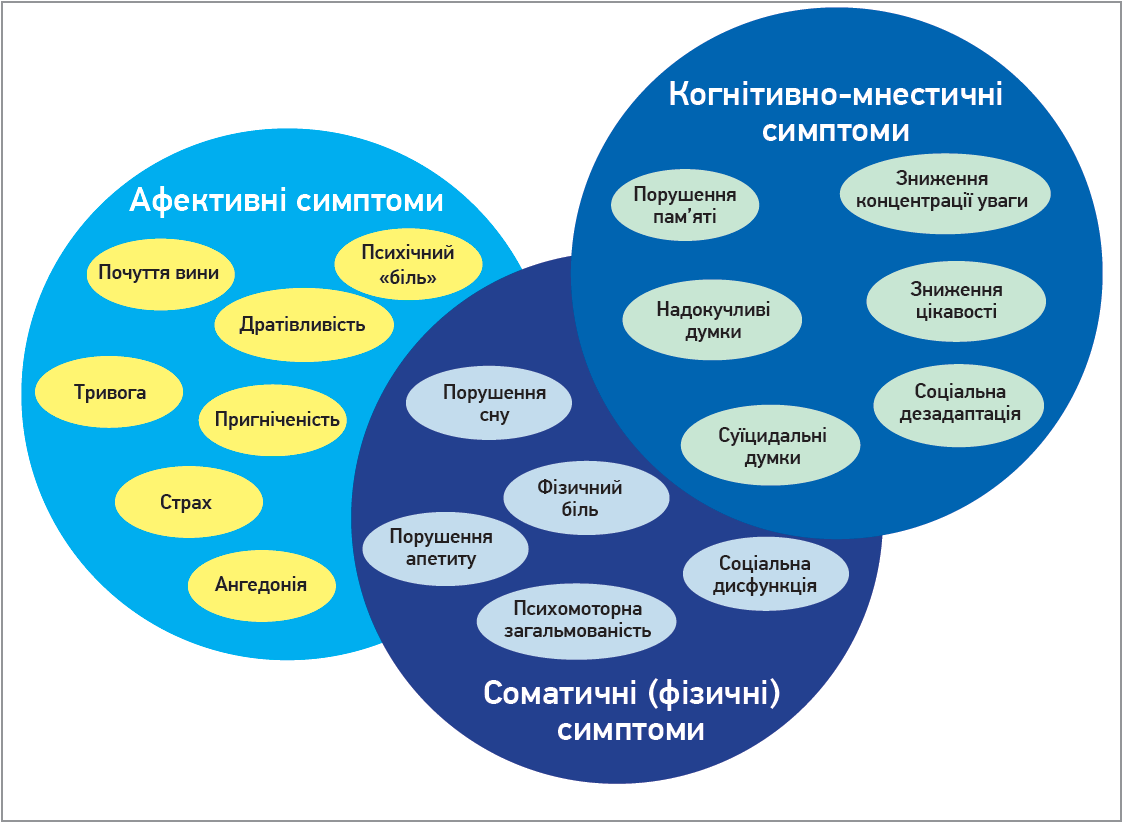
На які симптоми звернути увагу лікарю, щоб запідозрити та вчасно розпізнати психічні порушення в пацієнтів із ПКС? Спектр клінічних проявів досить різноманітний; він містить афективні, когнітивно-мнестичні та соматичні (фізичні) симптоми (рис. 1; DSM-IV-TR, Washington D. C., 2000).
Рис. 1. Клінічні прояви тривожно-депресивних розладів у пацієнтів із ПКС
На мою думку (а також відповідно до основних діагностичних систем), ключова ознака, за наявності якої слід припустити психоемоційні порушення, – втрата задоволення від життя. Відповідно до Міжнародної класифікації хвороб 10-го перегляду (МКХ‑10) як основні симптоми депресивного розладу (ДР) розглядаються пригнічений настрій, втрата цікавості та відчуття задоволення, підвищена втомлюваність, дефіцит енергії, зниження активності; до додаткових симптомів належать зниження самооцінки, невпевненість у собі, зниження концентрації уваги, ідеї винуватості та неповноцінності, загальмованість (ажитація), порушення сну, втрата апетиту, суїцидальні думки і спроби.
Існує т. зв. правило трьох двійок, яке дозволяє розрізнити епізодичну гіпернавантаженість робочими моментами чи сімейними проблемами і ДР.
Депресія як розлад = щонайменше 2 основні + 2 додаткові симптоми протягом щонайменше останніх 2 тиж
Якщо пацієнт страждає на ДР, покращення його фізичного стану стає практично нездійсненою місією. Такий хворий сприймає події у темних тонах, а світ ототожнює з «Чорним квадратом» Казиміра Малевича.
Діагностичні критерії великого ДР згідно із DSM‑5
Діагноз установлюють за наявності щонайменше 5 симптомів (зокрема, ≥1 із 2 перших), які спостерігаються майже щодня та більшу частину доби протягом щонайменше 2 тиж:
- пригнічений настрій;
- зниження зацікавленості щодо майже всіх видів діяльності та/або зменшення / втрата відчуття задоволення від них (ангедонія);
- посилення / пригнічення апетиту чи значне зменшення (не пов’язане з дієтою) або збільшення маси тіла (≥5% упродовж 1 міс);
- безсоння / надмірна сонливість;
- психомоторне збудження / загальмованість;
- відчуття втоми або втрати енергії;
- відчуття власної нікчемності чи безпідставне відчуття провини;
- зниження гостроти мислення, труднощі з концентрацією уваги чи прийняттям рішення;
- повторювані думки про смерть, повторювані суїцидальні думки без окресленого плану / спроби самогубства чи наявність плану його здійснення.
Про наявність ДР у пацієнта можуть свідчити:
- добові коливання соматичного стану та настрою (вранці стан гірший);
- скарги на постійну безпричинну втому;
- відсутність задоволення від будь-чого;
- відсутність апетиту чи споживання мінімальної кількості їжі;
- тривалі паузи в розмові (ніби «зависає» й обдумує щось);
- надмірна наполегливість під час озвучування соматичних проблем;
- періодичні тяжкі зітхання;
- сумний і спустошений вираз обличчя (але не сльози);
- уникання розмов про майбутнє та ствердження, що він його «не бачить»;
- скарги на незрозумілі неприємні відчуття, які складно описати та опредметнити;
- зміна голосу на тихий і сиплий;
- односкладні відповіді («так», «ні», «не знаю» тощо);
- відсутність зорового контакту (уникнення погляду в очі);
- опис домашніх проблем як «катастрофа» й «безвихідь» («прийшла платіжка за газ – як жити, де брати гроші?» тощо);
- відсутність жартів і реакції на них (і навіть звинувачення лікаря в «недоречних» зауваженнях);
- поява ідей провини та гріха, пошук їхнього «зв’язку» з поганим самопочуттям;
- часті роздуми про суть, труднощі та доцільність життя, про смерть;
- песимізм, нігілізм як риса характеру;
- відчуття докладання надмірних зусиль при виконанні робочої діяльності;
- часте лікування в різних спеціалістів, проте без помітного ефекту;
- наявність хронічного больового розладу;
- звернення по допомогу, але з незрозумілим формулюванням, чого саме він хоче;
- пошук любові та підтримки (більшою мірою, ніж інші люди);
- невідповідність скарг, а також даних досліджень;
- незрозумілі порушення сну (якісні та кількісні);
- невідповідність динаміки психомоторних реакцій соматичному стану;
- емоційні порушення в анамнезі (страх, паніка, нав’язливі думки, тривога);
- вживання ПАР;
- порушений режим харчування, відсутній апетит;
- алкогольна залежність, збільшення частоти куріння;
- складність під час вербалізації власних переживань;
- «прив’язування» соматичних проявів до емоційного стану;
- наполягання на додаткових втручаннях (обстеження, реабілітація, санаторне лікування) навіть у разі ефективності лікування.
Якщо на спілкування з пацієнтом витрачається надто багато вашого робочого часу, якщо періодично з’являються такі думки: «Вже все спробували. Як ще можна допомогти?», якщо хворий «розтягує» у часі процес лікування і не хоче його завершувати (навіть тоді, коли показники всіх об’єктивних обстежень нормалізувалися), найімовірніше, він страждає на ДР.
Виокремлюють т. зв. стан передхвороби, або, як ще можна висловитися, «за хвилину до…».
Ознаки, притаманні цьому стану:
- фізіологічні (безсоння / надмірна сонливість; постійна втома, швидка втомлюваність або гіперактивність / надлишок енергії; зміна апетиту – недоїдання або переїдання; проблеми з боку травної системи; больові синдроми – головний біль, біль у ділянці серця, м’язів тощо; збільшення / зниження сексуального бажання; рухова загальмованість або різке збільшення рухової активності);
- емоційно-когнітивні (пригнічений або піднесений настрій; відчуття тривоги чи безпідставна тривожність; дратівливість, прояви злості стосовно себе чи оточуючих; повторювані негативні думки про себе, оточуючих, майбутнє; зниження концентрації уваги; апатія);
- соціальні (відсутність бажання спілкуватися з людьми, труднощі з функціонуванням у колективі; надмірна соціальна активність у реальному житті / соціальних мережах; труднощі в комунікаціях; зловживання ПАР; проблеми в навчанні / роботі під час виконання завдань; відсутність життєвих інтересів, мотивації).
Не слід ігнорувати й додаткові фактори ризику: обтяжений сімейний анамнез, генетична схильність до ДР, гормональний дисбаланс, знижена стресостійкість, особливості характеру та виховання, травматичні події у минулому.
Фенотипи депресії надзвичайно гетерогенні. Якщо врахувати лише 9 критеріїв, що містить DSM‑5, можливі 227 різних клінічних профілів великого ДР. Коли взяти до уваги всі субсимптоми, цифра сягає 16 400. E. I. Fried і R. M. Nesse (2015) оцінили профілі великого ДР у 3703 амбулаторних пацієнтів і з’ясували, що частота найпоширенішого становила лише 1,8%, що свідчить про надзвичайну варіабельність клінічних проявів. У рекомендаціях CANMAT (Yatham L. N. et al., 2018) автори виокремили узагальнювальні симптоми великого ДР: настрій, втома, безсоння, біль, вживання ПАР, функціональність, ангедонія.
Спробую описати «портрет» типового пацієнта з великим ДР. Найімовірніше, що це жінка (в жінок великий ДР діагностують удвічі частіше). Фактори ризику – вік 20-40 років, втрата роботи, зниження соціального класу (для чоловіків), розлучення (для жінок). Сімейний анамнез пацієнта може бути обтяженим щодо суїцидів, у минулому (у віці після 11 років) наявний епізод втрати родичів. Характеру притаманні риси тривожності (актуальніше для жінок), старанність і совісність (для чоловіків). Інші фактори ризику, властиві жінкам: потужна стресова подія в недалекому минулому; проблема сексуального задоволення; післяпологовий період; самотність; тривалий перегляд телевізора; схильність до депресивного мислення, песимізм; для чоловіків: гомосексуальна орієнтація. Незалежно від статі появу депресивних порушень провокують культивування в сім’ї безпорадності в період стресу, цинізм, песимізм, втрата соціальних контактів.
Як зручні діагностичні інструменти рекомендую опитувальник PHQ‑9, який пацієнт заповнює самостійно (рис. 2), Госпітальну шкалу тривоги та депресії (НADS, рис. 3), опитувальник щодо генералізованої тривоги GAD‑7.
Незалежно від патогенезу ДР типовими його симптомами є ангедонія, порушений сон, психомоторне загальмування, емоційне зниження, когнітивні порушення, відсутність апетиту.
Який перший крок повинні зробити клініцисти при веденні пацієнта із тривожно-депресивними порушеннями внаслідок COVID‑19? Зберігайте спокій і призначайте дієві засоби для відновлення його нормального психічного стану.
Оптимальною терапевтичною тактикою я вважаю застосування препаратів, здатних вплинути і на депресію, і на тривогу, і на безсоння. Таким антидепресантом є тразодон (Триттіко). За даними нового дослідження, висока ефективність у нормалізації сну при прийомі тразодону, крім раніше відомих властивостей, здійснюється за рахунок підвищення рівня ендогенного мелатоніну в організмі пацієнтів із депресією та безсонням на тлі лікування цим препаратом. Також високу ефективність у нормалізації сну забезпечує поєднане застосування тразодону та L-триптофану (Veasey S., Fenik P., 1999).
У 2019 р. Європейською колегією нейропсихофармакології (ECNP) розроблено нову класифікацію психотропних препаратів на основі механізму дії. Профіль тразодону визначено як мультимодальний, оскільки він здатний впливати на ≥2 фармакологічні мішені та має декілька механізмів дії.
Тразодон (Триттіко) демонструє дозозалежний ефект:
- 50-150 мг – відновлення сну;
- 150-300 мг – редукція тривоги;
- 300-600 мг – редукція депресії.
Тразодон (Триттіко) – інгібітор зворотного захоплення серотоніну й антагоніст 5-НТ2-рецепторів; впливає одразу на 3 мішені – депресію, тривогу й безсоння, призначається при ДР, тривожних розладах, поєднанні депресії та тривоги, порушень сну.
Лікування розладів сну препаратом Триттіко є безпечнішим порівняно з використанням амітриптиліну, міансерину, зопіклону. Наразі тразодон внесено до рекомендацій Southern Health NHS Foundation Trust з управління депресією; має переваги у віковій групі >65 років. Люди, котрі перехворіли на COVID‑19, свій нестабільний психоемоційний стан часто описують як «вірус лізе в голову».
Завдання лікаря – вчасно розпізнати перші прояви тривожних і ДР у пацієнтів і, користуючись дієвими лікарськими препаратами (наприклад, Триттіко), «зачинити двері» для прогресування психічних порушень.
Посилання для для завантаження опитувальника PHQ‑9 >>
Посилання для завантаження Госпітальної шкали тривоги та депресії >>
Підготувала Олександра Марченко