20 квітня, 2022
Профіль артеріального тиску non-dipper: клінічні наслідки та можливості моксонідину
 Статистичні дані переконливо свідчать, що артеріальна гіпертензія (АГ) є провідною причиною смерті в усьому світі, яка щороку зумовлює до 10,4 млн летальних випадків (Stanaway G. et al., 2017), а неконтрольована АГ – один із найважливіших кардіоваскулярних факторів ризику, що підвищує захворюваність і смертність (Rapsomaniki Е. et al., 2014). Тривале спостереження за хворими на АГ за допомогою моніторування артеріального тиску (АТ) допомогло встановити важливий факт: зазвичай у представників загальної популяції уночі АТ знижується на 10-20% від середнього денного АТ. Такий фізіологічний профіль АТ позначають англійським словом dipper, що означає «зниження». Серед патологічних змін нічного АТ багато уваги приділяють профілю non-dipper, тобто особам із недостатнім зниженням АТ уночі.
Статистичні дані переконливо свідчать, що артеріальна гіпертензія (АГ) є провідною причиною смерті в усьому світі, яка щороку зумовлює до 10,4 млн летальних випадків (Stanaway G. et al., 2017), а неконтрольована АГ – один із найважливіших кардіоваскулярних факторів ризику, що підвищує захворюваність і смертність (Rapsomaniki Е. et al., 2014). Тривале спостереження за хворими на АГ за допомогою моніторування артеріального тиску (АТ) допомогло встановити важливий факт: зазвичай у представників загальної популяції уночі АТ знижується на 10-20% від середнього денного АТ. Такий фізіологічний профіль АТ позначають англійським словом dipper, що означає «зниження». Серед патологічних змін нічного АТ багато уваги приділяють профілю non-dipper, тобто особам із недостатнім зниженням АТ уночі.
Профіль non-dipper: небезпека та ризики
Встановлено, що профіль non-dipper асоційований зі збільшенням ризику ураження органів-мішеней та прогресуванням кардіальної симптоматики (Birkenhäger А. et al., 2007). D. Elçik і співавт. (2021) зафіксували прямий зв’язок між недостатнім нічним зниженням АТ та поширеністю ішемічної хвороби серця (ІХС), тяжкими небажаними серцево-судинними явищами (major adverse cardiac events, МАСЕ). Після розподілу хворих на гострий коронарний синдром на групи залежно від профілю нічного АТ на non-dipper (n=52) та dipper (n=55) вчені проаналізували значення шкал Syntax і Gensini. Кількість балів за шкалою Syntax у пацієнтів non-dipper (10,2±4,8) значно перевищувала аналогічний показник у хворих dipper (8,0±4,2; р=0,011); середня кількість балів за шкалою Gensini в групі non-dipper склала 29,5±13,3, у групі dipper – 22,2±13,2 (р=0,006). Ці дані свідчать на користь значного атеросклеротичного ураження коронарних судин у пацієнтів non-dipper. МАСЕ в стаціонарі діагностували в 6 хворих non-dipper та в 3 dipper-пацієнтів (p=0,223). За даними D. Elçik (2021), профіль non-dipper АТ у хворих на ІХС асоційований з розвитком інфаркту міокарда вночі, виникненням МАСЕ.
В іншому дослідженні встановлено негативний вплив профілю non-dipper АТ на стан нирок (Jug J. et al., 2021). Установлено, що нирки в хворих non-dipper працюють дещо гірше, ніж у dipper-пацієнтів: швидкість клубочкової фільтрації у них, відповідно, становить 72,82 проти 81,32 мл/хв/1,73 м2 (р<0,05). Швидкість пульсової хвилі швидше зростає у хворих non-dipper порівняно з dipper-пацієнтами майже в усіх вікових категоріях: <50 років – 9,04 проти 9,01 м/с відповідно; 51-60 років – 9,97 проти 9,66 м/с; 61-70 років – 11,34 проти 10,35 м/с (p<0,05); 71-80 років – 12,91 проти 11,85 м/с (p<0,01). Вчені вважають, що своєчасне виявлення пацієнтів non-dipper і призначення їм фармакотерапії допоможе знизити рівень серцево-судинного ризику та запобігти виникненню гіпертонічних кризів.
Хворим на цукровий діабет (ЦД) 2 типу притаманний профіль non-dipper АТ. Вночі хворі на ЦД, порівняно з пацієнтами без ЦД, мають більш високий систолічний АТ (САТ; 129,7±17,4 проти 119,9±11,5 мм рт. ст.; р=0,001), пульсовий тиск (58,7±11,9 проти 49,5±9,0 мм рт. ст.; р<0,001), значні коливання АТ протягом доби (51,7 проти 22,2%; р=0,001) (Stojanovic М. et al., 2021). Вчені стверджують, що серед хворих на ЦД дещо частіше виявляють пацієнтів non-dipper на відміну від осіб без ЦД (75,9 проти 67,5% відповідно; р>0,05).
Крім цього, пацієнти non-dipper часто страждають на безсоння, обструктивне апное сну, ожиріння, мають вегетативну дисфункцію, хронічні захворювання нирок, діабетичну нейропатію, метаболічний синдром (МС) і швидко старіють (Chotruangnapa С. et al., 2021). Доведено, що профіль non-dipper пов’язаний з дисфункцією інших органів і систем: ендокринних залоз (альдостеронізм, гіперкортицизм, феохромоцитома, акромегалія, гіпертиреоз, гіперпаратиреоз), нирок (хронічне ураження нирок, необхідність проведення однобічної нефректомії / трансплантації), нервової системи (автономна, діабетична й уремічна нейропатія, сімейна амілоїдна полінейропатія) (Birkenhäger А. et al., 2007).
Гіпотензивні препарати центральної дії: клонідин проти моксонідину
Згідно із сучасними підходами до терапії АГ, відновлення фізіологічного зменшення АТ вночі на 10-20% вважається значущим незалежним предиктором зниження серцево-судинного ризику. За даними С. Chotruangnapa та співавт. (2021), виникнення профілю non-dipper можна прогнозувати за спеціальною прогностичною шкалою, яка має декілька компонентів: середній офісний діастолічний АТ (ДАТ), дисліпідемія, сироваткова концентрація сечової кислоти, чоловіча стать, прийом блокаторів кальцієвих каналів (БКК) / інгібіторів ангіотензинперетворювального ферменту (ІАПФ).
Наведені дані підкреслюють, що важливими кроками на шляху нормалізації нічного профілю АТ є не лише корекція факторів ризику, що модифікуються, а й підбір ефективних та безпечних лікарських засобів. Згідно із чинними рекомендаціями щодо лікування АГ, з метою корекції підвищеного АТ застосовуються переважно ІАПФ, блокатори рецепторів ангіотензину (БРА), БКК, β-блокатори, тіазидоподібні діуретики (Unger T. et al., 2020). За резистентної АГ передбачається використання препарату центральної дії I покоління – клонідину; припускається, що клонідин здатен нівелювати прояви профілю non-dipper АТ, але його прийом супроводжується поганою переносимістю, розвитком сухості в роті, сонливістю, запамороченнями, набряками та ризиком рикошетного підвищення АТ. Вирішити цю ситуацію можна за допомогою моксонідину – селективного агоніста імідазолінових рецепторів, який також належить до гіпотензивних засобів центральної дії II покоління через свою здатність впливати на ростральний відділ вентролатеральної частини довгастого мозку.
Зіставність гіпотензивної дії моксонідину та клонідину доведена в багатоцентровому подвійному сліпому порівняльному дослідженні, в якому взяли участь амбулаторні хворі з легкою (n=122) та помірною (n=30) АГ (Plänitz V. et al., 1987). Кожен препарат знижував САТ і ДАТ однаковою мірою: моксонідин на 25,4 та 12,4 мм рт. ст. відповідно, клонідин – на 25,3 і 10,0 мм рт. ст. (міжгрупова різниця не є достовірною). Клонідин дещо зменшував частоту серцевих скорочень у вертикальному положенні (р=0,018); за прийому моксонідину такий ефект не спостерігався. Застосування клонідину набагато частіше супроводжувалося розвитком побічних ефектів (53%) порівняно із терапією моксонідином (30%; р=0,031). Крім того, призначення клонідину частіше спричиняло розвиток сухості в роті, набряки нижніх кінцівок порівняно з моксонідином (в усіх випадках р<0,05). Науковці визнали гіпотензивну дію моксонідину, що схожа на дію клонідину, а також підкреслили набагато кращу переносимість моксонідину.
Моксонідин: результати клінічних досліджень
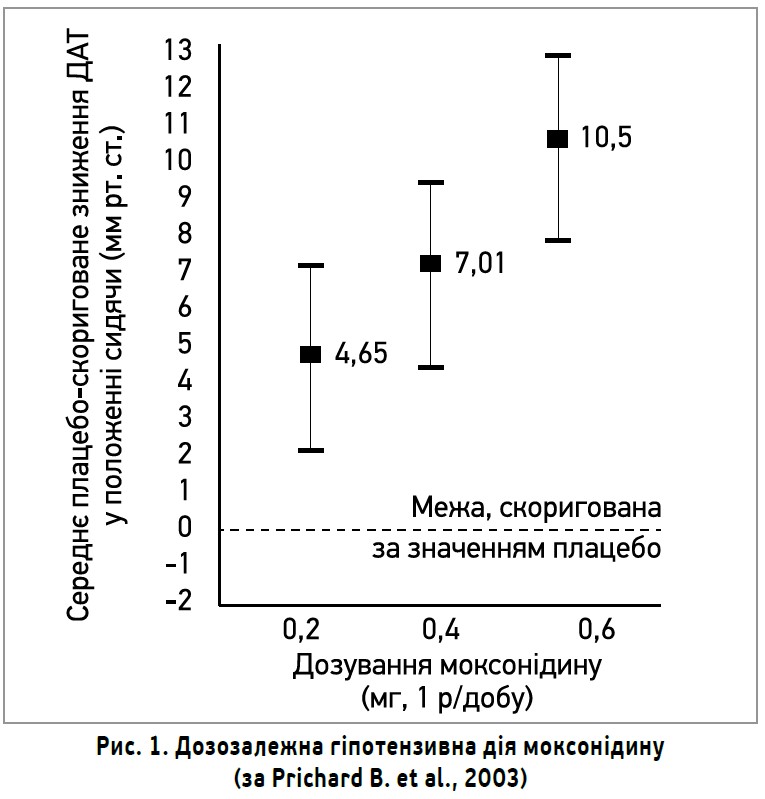
Гіпотензивна дія моксонідину порівнювалася з ефективністю діуретиків, β-блокаторів, ІАПФ, БКК. Наприклад, у 3 плацебо-контрольованих дослідженнях гіпотензивний ефект моксонідину порівнювали з ефективністю такого ІАПФ, як еналаприл. У кожному з них моксонідин призначали в різних добових дозах (0,2; 0,4 та 0,6 мг 1 р/добу), як і еналаприл (5, 10 та 20 мг 1 р/добу). Аналіз результатів цих 3 випробувань, проведений В. Prichard і співавт. (2003), доводить, що моксонідин (0,2-0,6 мг/добу) зумовлює дозозалежне, клінічно значуще та статистично достовірне зниження офісного ДАТ, а його гіпотензивна дія еквівалентна такій, що має еналаприл у дозуванні 5-20 мг/добу (рис. 1).
Встановлено, що моксонідин (0,4 мг/добу) сприяє достовірному зниженню середнього ДАТ <90 мм рт. ст. у 53% пацієнтів і зменшенню ДАТ щонайменше на 10 мм рт. ст. у 7% хворих; ці дані, на думку В. Prichard і співавт. (2003), є підґрунтям для застосування малих доз моксонідину як підтримувальної терапії АГ.
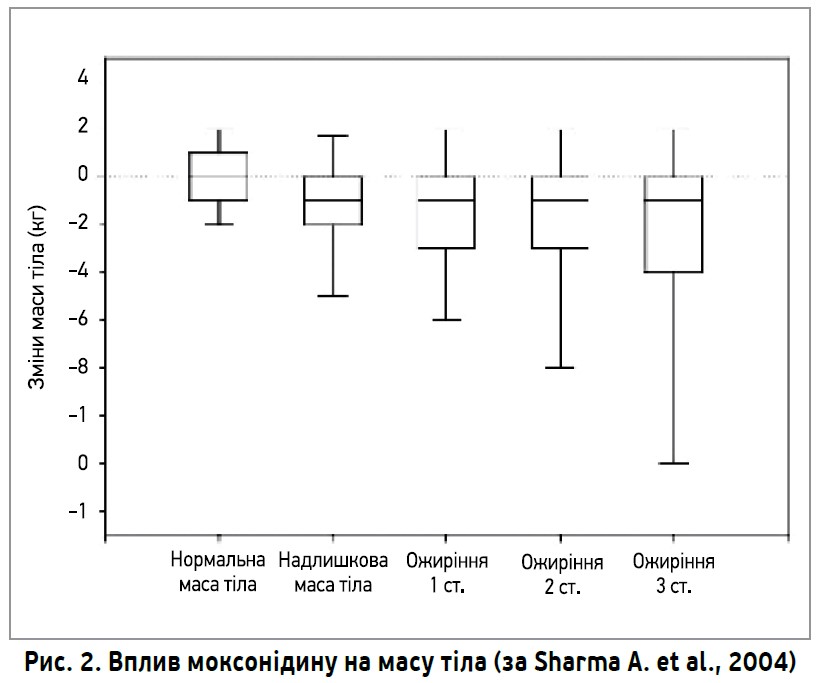
Ефективність та безпечність моксонідину аналізували у великомасштабному постмаркетинговому дослідженні CAMUS, у проведенні якого взяли участь 772 лікаря загальної практики, терапевти, ендокринологи і 4005 пацієнтів з АГ, надмірною масою тіла та/або МС (Sharma А. et al., 2004). Прийом моксонідину протягом 8 тиж сприяв зниженню середнього АТ зі 168/97 до 141/83 мм рт. ст. у всіх пацієнтів, а також зменшенню середнього САТ і ДАТ у хворих на МС (n=2128) зі 168/96 до 141/83 мм рт. ст. Відсоток пацієнтів, які відповіли на призначення моксонідину (САТ ≤90 мм рт. ст. або зниження ≥10 мм рт. ст.), у загальній когорті склав 94,0%, у хворих на МС – 93,8%. Додатковою перевагою моксонідину став позитивний вплив на масу тіла: після 8-тижневої терапії моксонідином вчені констатували зменшення середньої маси тіла хворих на 1,4 кг; найзначніше зниження зафіксували в осіб з ожирінням (рис. 2).
На відміну від антигіпертензивних препаратів центральної дії I покоління (резерпін, метилдопа, клонідин), які характеризуються відносно поганою переносимістю порівняно з багатьма новітніми гіпотензивними засобами, прийом селективного агоніста імідазолінових рецепторів моксонідину майже не супроводжується появою сухості в роті, седацією, запамороченнями, набряками чи ризиком виникнення синдрому рикошету у вигляді підвищення АТ (Schachter М., 1999). На відміну від симпатолітиків I покоління моксонідин не чинить негативного впливу на метаболізм глюкози та ліпідів. Результати клінічних і постмаркетингових досліджень підтверджують прийнятний профіль безпеки моксонідину та кращу переносимість порівняно із клонідином, резерпіном (Schachter М., 1999).
Наведені дані стали приводом для дослідження впливу моксонідину на профіль нічного АТ. Нещодавно V. Varahabhatla від імені інтернаціональної групи вчених представив на міжнародному конгресі ICHAMS (2021) попередні результати цього випробування. Ретроспективне дослідження було проведено за участю 233 пацієнтів, які були госпіталізовані з приводу гіпертонічного кризу. В когорті хворих, які на амбулаторному етапі отримували такі антигіпертензивні препарати, як БРА, діуретики та/або БКК, зафіксована найбільша кількість пацієнтів non-dipper, тоді як у підгрупі хворих, котрі приймали ІАПФ у комбінації з моксонідином, відсоток осіб non-dipper був найменшим (-20,07%). Імовірність розвитку гіпертензивного кризу у хворих non-dipper у 4 рази перевищувала таку в dipper-пацієнтів (відношення шансів 4,18; 95% довірчий інтервал 1,02-18,89; р<0,05). Вчені підкреслюють, що ефективність комбінованої антигіпертензивної терапії перевершує результативність монотерапії, а високий рівень АТ протягом 24 год і профіль non-dipper АТ асоційовані з високим ризиком розвитку гіпертонічного кризу. V. Varahabhatla та співавт. вважають, що комбінація моксонідину з ІАПФ сприяє нормалізуванню нічного профілю АТ порівняно із БРА, діуретиками та БКК, а також вони наголошують на доцільності застосування препарату центральної дії II покоління – моксонідину.
Фізіотенс® – оригінальний моксонідин
Оригінальний моксонідин на вітчизняному фармацевтичному ринку представляє компанія Abbott під торговою назвою Фізіотенс®. Таблетки Фізіотенс® мають захисну плівкову оболонку та містять 0,2; 0,4 мг моксонідину. Препарату Фізіотенс® притаманні всі зазначені вище переваги моксонідину: дозозалежна гіпотензивна дія, відсутність негативного впливу на метаболізм глюкози, ліпідів, маси тіла, прийнятний профіль безпеки та переносимості. Фізіотенс® призначається з метою лікування АГ і може бути застосований для корекції профілю non-dipper АТ. Його стандартна початкова доза становить 0,2 мг/добу, максимальна разова – 0,4 мг, а максимальна добова доза препаратуи Фізіотенс® не має перевищувати 0,6 мг.
Поєднання дозозалежного зниження АТ, перевіреного профілю безпеки та переносимості, а також можливості одночасного прийому з іншими гіпотензивними засобами робить застосування Фізіотенс® корисною і адаптивною стратегією у комбінованій терапії АГ, яка відповідає сучасним рекомендаціям. Відновлення фізіологічного зменшення АТ вночі за допомогою лікарського засобу Фізіотенс® сприятиме поліпшенню контролю АГ і зниженню серцево-судинного ризику.
Список літератури знаходиться в редакції.