18 квітня, 2016
Гепатоцеллюлярная карцинома: что можно сделать сегодня для ее ранней диагностики?

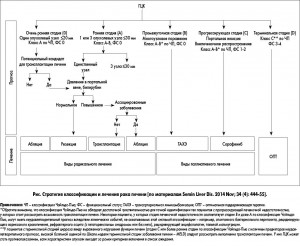 На рисунке представлен первый подход к оценке пациентов с ожидаемым прогнозом и рассматриваемый у них вариант начального лечения. Как показано, верхняя часть схемы определяет прогноз в соответствии со значимыми клиническими показателями и параметрами, связанными с самой опухолью. Нижняя часть схемы отражает процесс принятия решения в отношении выбора варианта лечения для первого рассмотрения. Как и во всех рекомендациях, окончательное показание к лечению должно принимать во внимание подробную оценку дополнительных характеристик (возраст, сопутствующие заболевания) пациента, которые подразумевают принятие персонализированного решения.
Сегодня ГЦК относят к одному из видов рака с возможным быстрым темпом снижения смертности, связанной с заболеванием. Полагают, что это достижимо путем контроля известных факторов риска и за счет ранней диагностики ГЦК, обеспечивающей последующее результативное лечение. Предусмотрено внедрение программ скрининга ГЦК, поскольку при этом заболевании легко выявляются группы риска – пациенты с вирусным гепатитом или другими заболеваниями печени.
Онкологи готовы оказывать квалифицированную помощь пациентам с ГЦК, но этих пациентов к ним нужно своевременно направить. Задача скрининга ГЦК стоит перед теми врачами, которые в своей повседневной работе сталкиваются с пациентами, страдающими заболеваниями с высоким риском формирования ГЦК. Среди врачебных специальностей это прежде всего гастроэнтерологи, инфекционисты и эндокринологи.
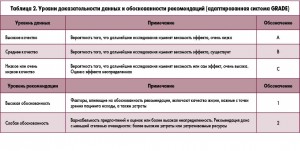
Разъяснения по скринингу ГЦК представлены в клинических рекомендациях EASL–EORTC, посвященных выявлению, диагностике и лечению ГЦК. Данный документ разработан в 2012 г. совместными усилиями Европейской ассоциации по изучению печени (European Association for the Study of the Liver – EASL) и Европейской организации по исследованию и лечению рака (European Organization for Research and Treatment of Cancer – EORTC). Эти клинические рекомендации составлены с указанием уровня доказательности данных (по адаптированной классификации Национального института рака США) (табл. 1) и степени обоснованности рекомендаций по системе (GRADE) (табл. 2).
На рисунке представлен первый подход к оценке пациентов с ожидаемым прогнозом и рассматриваемый у них вариант начального лечения. Как показано, верхняя часть схемы определяет прогноз в соответствии со значимыми клиническими показателями и параметрами, связанными с самой опухолью. Нижняя часть схемы отражает процесс принятия решения в отношении выбора варианта лечения для первого рассмотрения. Как и во всех рекомендациях, окончательное показание к лечению должно принимать во внимание подробную оценку дополнительных характеристик (возраст, сопутствующие заболевания) пациента, которые подразумевают принятие персонализированного решения.
Сегодня ГЦК относят к одному из видов рака с возможным быстрым темпом снижения смертности, связанной с заболеванием. Полагают, что это достижимо путем контроля известных факторов риска и за счет ранней диагностики ГЦК, обеспечивающей последующее результативное лечение. Предусмотрено внедрение программ скрининга ГЦК, поскольку при этом заболевании легко выявляются группы риска – пациенты с вирусным гепатитом или другими заболеваниями печени.
Онкологи готовы оказывать квалифицированную помощь пациентам с ГЦК, но этих пациентов к ним нужно своевременно направить. Задача скрининга ГЦК стоит перед теми врачами, которые в своей повседневной работе сталкиваются с пациентами, страдающими заболеваниями с высоким риском формирования ГЦК. Среди врачебных специальностей это прежде всего гастроэнтерологи, инфекционисты и эндокринологи.
Разъяснения по скринингу ГЦК представлены в клинических рекомендациях EASL–EORTC, посвященных выявлению, диагностике и лечению ГЦК. Данный документ разработан в 2012 г. совместными усилиями Европейской ассоциации по изучению печени (European Association for the Study of the Liver – EASL) и Европейской организации по исследованию и лечению рака (European Organization for Research and Treatment of Cancer – EORTC). Эти клинические рекомендации составлены с указанием уровня доказательности данных (по адаптированной классификации Национального института рака США) (табл. 1) и степени обоснованности рекомендаций по системе (GRADE) (табл. 2).

 В рекомендациях EASL–EORTC подчеркнуто, чтобы скрининг был эффективным, необходимо принять во внимание ряд условий. Во-первых, в системе здравоохранения должны активно использоваться оптимальные варианты диагностики и лечения, в том числе – доступные с экономической точки зрения. У пациентов, включенных в программу скрининга, при выявлении ГЦК не должно быть противопоказаний для предполагаемого лечения. Так, при тяжелом циррозе (класс С по классификации Чайльда-Пью) радикальные методы лечения практически неприменимы, поэтому скрининг у таких пациентов экономически неэффективен. Исключение составляют пациенты, включенные в список ожидания трансплантации печени, у которых независимо от функции печени скрининг ГЦК должен проводиться для выявления опухоли, выходящей за рамки допустимых критериев, и определения приоритетных кандидатов для трансплантации. Открытым остается вопрос, касающийся возраста пациента, после которого скрининг перестает быть целесообразным, однако сведения по этому поводу отсутствуют.
Основным фактором для формирования групп высокого риска ГЦК является частота развития опухоли на фоне хронического заболевания печени в течение года. В группы высокого риска развития ГЦК попадают лица с отягощенным по данному заболеванию семейным анамнезом, пациенты с циррозом печени (независимо от его причины), а также пациенты с хроническими поражениями печени, вызванными вирусами гепатита В или С. Что касается хронического вирусного гепатита В, то к группе высокого риска относятся: пациенты с гепатитом даже при отсутствии цирроза, проживающие в западных странах; взрослые носители вируса из стран Азии и Африки; пациенты азиатского происхождения с вирусной нагрузкой более 10 тыс. копий/мл. По хроническому гепатиту С информации пока недостаточно, однако известно, что при этой инфекции риск ГЦК высок у пациентов с легким фиброзом, а также при мостовидном фиброзе в отсутствие цирроза (Metavir F3). Поскольку переход от выраженного фиброза к циррозу точно определить нельзя, рекомендуется проводить скрининг и у пациентов с мостовидным фиброзом. Успешное лечение, при котором достигается сероконверсия по HBeAg или устойчивая супрессия ДНК HBV и устойчивый вирусологический ответ при хроническом гепатите С снижает риск ГЦК, но не устраняет его.
При хронических заболеваниях печени невирусной этиологии без цирроза, таких как неалкогольный и алкогольный стеатогепатит, аутоиммунный гепатит, наследственный гемохроматоз, дефицит α1-антитрипсина и болезнь Вильсона, ГЦК возникает, как правило, после развития цирроза печени. Таким образом, у пациентов с метаболическим синдромом или неалкогольным стеатогепатитом, у которых развивается цирроз печени, должен проводиться скрининг ГЦК, тогда как у больных без цирроза риск развития ГЦК пока не установлен.
На риск развития ГЦК у больных циррозом влияют такие факторы, как тяжесть поражения печени (тромбоцитопения с уровнем тромбоцитов менее 100×109/л, варикозное расширение вен пищевода), пожилой возраст и мужской пол. Недавние исследования показали, что риск развития рака печени повышается по мере увеличения портального давления (при прямом измерении) и жесткости печени по данным ультразвуковой эластографии.
В связи с этим, по рекомендациям EASL–EORTC, выделены категории взрослых пациентов (данные 1B/3A; рекомендация 1A/B), подлежащие включению в программу скрининга ГЦК (табл. 3).
В рекомендациях EASL–EORTC подчеркнуто, чтобы скрининг был эффективным, необходимо принять во внимание ряд условий. Во-первых, в системе здравоохранения должны активно использоваться оптимальные варианты диагностики и лечения, в том числе – доступные с экономической точки зрения. У пациентов, включенных в программу скрининга, при выявлении ГЦК не должно быть противопоказаний для предполагаемого лечения. Так, при тяжелом циррозе (класс С по классификации Чайльда-Пью) радикальные методы лечения практически неприменимы, поэтому скрининг у таких пациентов экономически неэффективен. Исключение составляют пациенты, включенные в список ожидания трансплантации печени, у которых независимо от функции печени скрининг ГЦК должен проводиться для выявления опухоли, выходящей за рамки допустимых критериев, и определения приоритетных кандидатов для трансплантации. Открытым остается вопрос, касающийся возраста пациента, после которого скрининг перестает быть целесообразным, однако сведения по этому поводу отсутствуют.
Основным фактором для формирования групп высокого риска ГЦК является частота развития опухоли на фоне хронического заболевания печени в течение года. В группы высокого риска развития ГЦК попадают лица с отягощенным по данному заболеванию семейным анамнезом, пациенты с циррозом печени (независимо от его причины), а также пациенты с хроническими поражениями печени, вызванными вирусами гепатита В или С. Что касается хронического вирусного гепатита В, то к группе высокого риска относятся: пациенты с гепатитом даже при отсутствии цирроза, проживающие в западных странах; взрослые носители вируса из стран Азии и Африки; пациенты азиатского происхождения с вирусной нагрузкой более 10 тыс. копий/мл. По хроническому гепатиту С информации пока недостаточно, однако известно, что при этой инфекции риск ГЦК высок у пациентов с легким фиброзом, а также при мостовидном фиброзе в отсутствие цирроза (Metavir F3). Поскольку переход от выраженного фиброза к циррозу точно определить нельзя, рекомендуется проводить скрининг и у пациентов с мостовидным фиброзом. Успешное лечение, при котором достигается сероконверсия по HBeAg или устойчивая супрессия ДНК HBV и устойчивый вирусологический ответ при хроническом гепатите С снижает риск ГЦК, но не устраняет его.
При хронических заболеваниях печени невирусной этиологии без цирроза, таких как неалкогольный и алкогольный стеатогепатит, аутоиммунный гепатит, наследственный гемохроматоз, дефицит α1-антитрипсина и болезнь Вильсона, ГЦК возникает, как правило, после развития цирроза печени. Таким образом, у пациентов с метаболическим синдромом или неалкогольным стеатогепатитом, у которых развивается цирроз печени, должен проводиться скрининг ГЦК, тогда как у больных без цирроза риск развития ГЦК пока не установлен.
На риск развития ГЦК у больных циррозом влияют такие факторы, как тяжесть поражения печени (тромбоцитопения с уровнем тромбоцитов менее 100×109/л, варикозное расширение вен пищевода), пожилой возраст и мужской пол. Недавние исследования показали, что риск развития рака печени повышается по мере увеличения портального давления (при прямом измерении) и жесткости печени по данным ультразвуковой эластографии.
В связи с этим, по рекомендациям EASL–EORTC, выделены категории взрослых пациентов (данные 1B/3A; рекомендация 1A/B), подлежащие включению в программу скрининга ГЦК (табл. 3).
 Цель скрининга – выявление в печени одиночного опухолевого образования <20 мм в диаметре. В данном случае вероятность сосудистой инвазии или внутрипеченочного распространения опухоли довольно низка, при этом возможно достижение положительных результатов терапии.
Скрининг ГЦК в группах риска основывается на проведении каждые 6 мес ультразвукового исследования (УЗИ) органов брюшной полости. Этот метод характеризуется приемлемой диагностической точностью (чувствительность – 58-89%, специфичность – более 90%). Однако в условиях цирроза печени выявление ГЦК с помощью УЗИ затруднено. Цирроз печени характеризуется наличием фиброзных перегородок и множественных регенеративных узлов, создающих «пятнистую» картину при УЗИ. При регенеративных узлах диаметром <10 мм выявление малых форм опухолей становится крайне сложным. Поэтому в рекомендациях EASL–EORTC оговаривается специальная подготовка специалистов для проведения УЗИ с целью скрининга ГЦК и высокое качество оборудования. Недавно в распоряжении врачей появилось УЗИ с контрастированием, но его более высокие диагностические возможности в отношении выявления ГЦК малого размера не доказаны.
Перспективным методом для выделения групп риска ГЦК считают ультразвуковую эластографию, с помощью которой без инвазивных манипуляций можно судить о морфологической стадии фиброза печени (жесткость печени) и дифференцировать очаговые образования в ее ткани. Так, масштабные проспективные когортные исследования среди проживающих в Азии пациентов с гепатитом В или С продемонстрировали корреляцию между значением жесткости печени и появлением ГЦК (Fung et al., 2011; Jung et al., 2011; Masuzaki et al., 2009). У 866 японских пациентов с вирусным гепатитом С кумулятивная заболеваемость ГЦК в течение 3 лет составляла до 38,5% при исходном значении жесткости печени более 25 кПа по сравнению с 0,4% среди пациентов с исходным значением до 10 кПа (Masuzaki et al., 2009).
В настоящее время наиболее актуальны две отдельные методики ультразвуковой эластографии: эластография сдвиговой волны (акустическая импульсно-волновая эластография, англ. – Acoustic Radiation Force Impulse, ARFI) и статическая эластография в режиме реального времени (компрессионная, англ. – Real-Time Elastography, RTE). С их помощью специалист в области сонографии может оценивать очаг в печени с позиции «доброкачественное/злокачественное образование», а также проводить предположительную оценку его гистологической структуры и определять область биопсии. Доказано, чем выше жесткость новообразования, тем выше вероятность того, что оно злокачественное. Для качественной оценки очагового образования применяется цветовая шкала Tsukuba Elasticity Scorepattern, которая уже на этапе исследования позволяет предположить доброкачественный или злокачественный характер образования. Особая ценность этих методик заключается в том, что они с высокой чувствительностью выявляют изоэхогенные очаговые образования (независимо от степени их васкуляризации), диагностика которых затруднена не только при рутинном УЗИ, но и в ряде случаев при выполнении контрастной компьютерной томографии (КТ). Поэтому, несмотря на то, что ультразвуковая эластография печени находится на этапе интеграции в программу скрининга и наблюдения при ГЦК, этот метод, как и рутинное УЗИ, находит широкое применение на практике благодаря неинвазивности, отсутствию осложнений, хорошей переносимости пациентами и относительно невысокой стоимости.
Пока нет данных в пользу использования мультидетекторной КТ или динамической магнитно-резонансной томографии (МРТ) в качестве скрининговых методов. Эти исследования оправданы у пациентов, ожидающих трансплантации печени, для которых они могут быть альтернативой при определенных состояниях, затрудняющих УЗИ (например, при ожирении, скоплении газов в кишечнике, деформациях грудной клетки). Однако даже в таких случаях применение этих методов для долгосрочного наблюдения ставится под вопрос из-за риска, связанного с повторным облучением при КТ и высокой стоимостью МРТ.
Что касается серологических тестов, все еще используемых в практическом здравоохранении для скрининга и ранней диагностики ГЦК, то в настоящее время считается, что они не приносят ощутимой пользы. Наиболее широко известный биомаркер ГЦК – α-фетопротеин (АФП). Однако в рекомендациях EASL–EORTC подчеркнуто, что АФП в основном определяют в диагностических целях, а не для скрининга. Это важно, поскольку ценность метода для диагностики не равна его ценности при скрининге.
АФП является показателем поздних стадий заболевания с неблагоприятным прогнозом. Следовательно, если ГЦК обнаружена с помощью определения AФП, вероятнее всего эта опухоль находится уже в поздней стадии своего развития.
Недостаточная ценность определения АФП в качестве скринингового метода обусловлена двумя основными причинами. Во-первых, колебания уровня АФП у пациентов с циррозом могут быть следствием как развития ГЦК, так и активности основного заболевания печени. Во-вторых, лишь небольшая часть опухолей (10-20%) на ранней стадии сопровождается повышенным уровнем сывороточного АФП. Все остальные серологические маркеры (по отдельности или в комбинации) также изучались в основном в диагностических, а не скрининговых целях.
Таким образом, в настоящее время ни один из серологических маркеров не рекомендуют использовать для скрининга ГЦК.
Для успеха скрининга большое значение имеет наблюдение в динамике. Такой алгоритм должен учитывать так называемую идеальную мишень для скрининга, то есть выявление ГЦК на очень ранней стадии (диаметр опухоли <20 мм), когда возможно радикальное лечение с наибольшей вероятностью долгосрочного излечения. Патологической находкой при УЗИ считается впервые выявленное очаговое образование либо выявленное ранее образование, которое увеличилось в размере или изменило свою эхоструктуру.
При УЗИ с целью скрининга ГЦК действует следующее правило: считать аномальным результатом скрининга, требующим дальнейшего обследования, обнаружение любого узла диаметром >10 мм.
Такие новые узлы требуют исследования в динамике с применением неинвазивных или инвазивных (биопсия) методов. Динамика проведения обследования указана в таблице 4, а диагностические критерии ГЦК – в таблице 5.
Цель скрининга – выявление в печени одиночного опухолевого образования <20 мм в диаметре. В данном случае вероятность сосудистой инвазии или внутрипеченочного распространения опухоли довольно низка, при этом возможно достижение положительных результатов терапии.
Скрининг ГЦК в группах риска основывается на проведении каждые 6 мес ультразвукового исследования (УЗИ) органов брюшной полости. Этот метод характеризуется приемлемой диагностической точностью (чувствительность – 58-89%, специфичность – более 90%). Однако в условиях цирроза печени выявление ГЦК с помощью УЗИ затруднено. Цирроз печени характеризуется наличием фиброзных перегородок и множественных регенеративных узлов, создающих «пятнистую» картину при УЗИ. При регенеративных узлах диаметром <10 мм выявление малых форм опухолей становится крайне сложным. Поэтому в рекомендациях EASL–EORTC оговаривается специальная подготовка специалистов для проведения УЗИ с целью скрининга ГЦК и высокое качество оборудования. Недавно в распоряжении врачей появилось УЗИ с контрастированием, но его более высокие диагностические возможности в отношении выявления ГЦК малого размера не доказаны.
Перспективным методом для выделения групп риска ГЦК считают ультразвуковую эластографию, с помощью которой без инвазивных манипуляций можно судить о морфологической стадии фиброза печени (жесткость печени) и дифференцировать очаговые образования в ее ткани. Так, масштабные проспективные когортные исследования среди проживающих в Азии пациентов с гепатитом В или С продемонстрировали корреляцию между значением жесткости печени и появлением ГЦК (Fung et al., 2011; Jung et al., 2011; Masuzaki et al., 2009). У 866 японских пациентов с вирусным гепатитом С кумулятивная заболеваемость ГЦК в течение 3 лет составляла до 38,5% при исходном значении жесткости печени более 25 кПа по сравнению с 0,4% среди пациентов с исходным значением до 10 кПа (Masuzaki et al., 2009).
В настоящее время наиболее актуальны две отдельные методики ультразвуковой эластографии: эластография сдвиговой волны (акустическая импульсно-волновая эластография, англ. – Acoustic Radiation Force Impulse, ARFI) и статическая эластография в режиме реального времени (компрессионная, англ. – Real-Time Elastography, RTE). С их помощью специалист в области сонографии может оценивать очаг в печени с позиции «доброкачественное/злокачественное образование», а также проводить предположительную оценку его гистологической структуры и определять область биопсии. Доказано, чем выше жесткость новообразования, тем выше вероятность того, что оно злокачественное. Для качественной оценки очагового образования применяется цветовая шкала Tsukuba Elasticity Scorepattern, которая уже на этапе исследования позволяет предположить доброкачественный или злокачественный характер образования. Особая ценность этих методик заключается в том, что они с высокой чувствительностью выявляют изоэхогенные очаговые образования (независимо от степени их васкуляризации), диагностика которых затруднена не только при рутинном УЗИ, но и в ряде случаев при выполнении контрастной компьютерной томографии (КТ). Поэтому, несмотря на то, что ультразвуковая эластография печени находится на этапе интеграции в программу скрининга и наблюдения при ГЦК, этот метод, как и рутинное УЗИ, находит широкое применение на практике благодаря неинвазивности, отсутствию осложнений, хорошей переносимости пациентами и относительно невысокой стоимости.
Пока нет данных в пользу использования мультидетекторной КТ или динамической магнитно-резонансной томографии (МРТ) в качестве скрининговых методов. Эти исследования оправданы у пациентов, ожидающих трансплантации печени, для которых они могут быть альтернативой при определенных состояниях, затрудняющих УЗИ (например, при ожирении, скоплении газов в кишечнике, деформациях грудной клетки). Однако даже в таких случаях применение этих методов для долгосрочного наблюдения ставится под вопрос из-за риска, связанного с повторным облучением при КТ и высокой стоимостью МРТ.
Что касается серологических тестов, все еще используемых в практическом здравоохранении для скрининга и ранней диагностики ГЦК, то в настоящее время считается, что они не приносят ощутимой пользы. Наиболее широко известный биомаркер ГЦК – α-фетопротеин (АФП). Однако в рекомендациях EASL–EORTC подчеркнуто, что АФП в основном определяют в диагностических целях, а не для скрининга. Это важно, поскольку ценность метода для диагностики не равна его ценности при скрининге.
АФП является показателем поздних стадий заболевания с неблагоприятным прогнозом. Следовательно, если ГЦК обнаружена с помощью определения AФП, вероятнее всего эта опухоль находится уже в поздней стадии своего развития.
Недостаточная ценность определения АФП в качестве скринингового метода обусловлена двумя основными причинами. Во-первых, колебания уровня АФП у пациентов с циррозом могут быть следствием как развития ГЦК, так и активности основного заболевания печени. Во-вторых, лишь небольшая часть опухолей (10-20%) на ранней стадии сопровождается повышенным уровнем сывороточного АФП. Все остальные серологические маркеры (по отдельности или в комбинации) также изучались в основном в диагностических, а не скрининговых целях.
Таким образом, в настоящее время ни один из серологических маркеров не рекомендуют использовать для скрининга ГЦК.
Для успеха скрининга большое значение имеет наблюдение в динамике. Такой алгоритм должен учитывать так называемую идеальную мишень для скрининга, то есть выявление ГЦК на очень ранней стадии (диаметр опухоли <20 мм), когда возможно радикальное лечение с наибольшей вероятностью долгосрочного излечения. Патологической находкой при УЗИ считается впервые выявленное очаговое образование либо выявленное ранее образование, которое увеличилось в размере или изменило свою эхоструктуру.
При УЗИ с целью скрининга ГЦК действует следующее правило: считать аномальным результатом скрининга, требующим дальнейшего обследования, обнаружение любого узла диаметром >10 мм.
Такие новые узлы требуют исследования в динамике с применением неинвазивных или инвазивных (биопсия) методов. Динамика проведения обследования указана в таблице 4, а диагностические критерии ГЦК – в таблице 5.

 Неинвазивные критерии применимы только у пациентов с циррозом и основаны на результатах визуализации печени с помощью четырехфазной мультидетекторной КТ или динамической МРТ с контрастированием. Диагноз должен ставиться на основании типичной картины ГЦК (усиленное контрастирование в артериальную фазу и вымывание контраста в венозную и отсроченную фазы). Для узлов диаметром >10 мм требуется один метод визуализации без необходимости подтверждения диагноза биопсией (данные 2D; рекомендация 2B), в субоптимальных условиях необходим более консервативный подход с использованием двух методов визуализации.
Органоспецифичные контрасты еще ожидают надлежащей оценки, и их рутинное использование в настоящее время не одобрено (табл. 4). Для диагностики ВПХК обязательна биопсия. Определение АФП используется ограниченно, поскольку его уровень может повышаться как при ГЦК, так и при ВПХК; позитронно-эмиссионная томография (ПЭТ) не обладает какой-либо диагностической ценностью.
При оценке состояния пациентов с целью определения прогноза следует принимать во внимание такие факторы, как опухолевая нагрузка, функция печени и общее состояние здоровья. Наличие симптомов, обусловленных раком (оцениваются с помощью тестирования функционального статуса и определения индекса Карновского), ассоциировано с неблагоприятным исходом. Оценка функции печени должна основываться не только на классификации Чайльда-Пью, поскольку простое определение класса не позволяет выполнить надлежащую стратификацию пациентов. Такие показатели, как эпизоды печеночной энцефалопатии, почечной недостаточности, бактериального перитонита, гипонатриемии и другие патологические состояния указывают на наличие терминальной стадии заболевания печени с необходимостью оценки возможности выполнения трансплантации независимо от того, какой класс цирроза печени (А или В) имеется у пациента по классификации Чайльда-Пью. Оценка по шкале MELD также характеризуется ограниченными возможностями стратификации пациентов в случае, если функция печени не соответствует терминальной стадии заболевания. Фактически, если функция печени будет иметь первостепенное значение при оценке возможности трансплантации при отсутствии ГЦК, то наличие ГЦК может стать противопоказанием для ее выполнения и, таким образом, пациентов следует классифицировать как имеющих терминальную стадию заболевания печени.
В заключение хотелось бы подчеркнуть, если относительно недавно ГЦК в подавляющем большинстве случаев представляла собой фатальное заболевание, то сегодня при условии своевременного выявления на ранних стадиях оно вполне излечимо. Очевидно, что по мере углубления наших знаний о факторах риска развития ГЦК и получения новых доказательных данных об информативности тех или иных биомаркеров и методов обследования, программы и инструменты как скрининга ГЦК, так и ее ранней диагностики будут нуждаться в динамическом пересмотре и усовершенствовании. Но уже сегодня грамотно организованный скрининг и ранняя диагностика ГЦК, дающая возможность своевременного направления пациента в специализированные онкологические клиники для проведения радикального лечения, позволяют вселить надежду на полное выздоровление многим из тех больных, у которых раньше ее не было. Сегодня при наличии достаточных диагностических возможностей и инновационных технологий радикального оперативного и консервативного лечения ГЦК выполнить эту задачу реально, объединив усилия организаторов здравоохранения, практикующих врачей-специалистов (в первую очередь – гастроэнтерологов, инфекционистов, эндокринологов, специалистов в области визуализационных методов диагностики, хирургов) и врачей-онкологов.
Основные рекомендации для клинической практики по скринингу и диагностике ГЦК:
Скрининг
Неинвазивные критерии применимы только у пациентов с циррозом и основаны на результатах визуализации печени с помощью четырехфазной мультидетекторной КТ или динамической МРТ с контрастированием. Диагноз должен ставиться на основании типичной картины ГЦК (усиленное контрастирование в артериальную фазу и вымывание контраста в венозную и отсроченную фазы). Для узлов диаметром >10 мм требуется один метод визуализации без необходимости подтверждения диагноза биопсией (данные 2D; рекомендация 2B), в субоптимальных условиях необходим более консервативный подход с использованием двух методов визуализации.
Органоспецифичные контрасты еще ожидают надлежащей оценки, и их рутинное использование в настоящее время не одобрено (табл. 4). Для диагностики ВПХК обязательна биопсия. Определение АФП используется ограниченно, поскольку его уровень может повышаться как при ГЦК, так и при ВПХК; позитронно-эмиссионная томография (ПЭТ) не обладает какой-либо диагностической ценностью.
При оценке состояния пациентов с целью определения прогноза следует принимать во внимание такие факторы, как опухолевая нагрузка, функция печени и общее состояние здоровья. Наличие симптомов, обусловленных раком (оцениваются с помощью тестирования функционального статуса и определения индекса Карновского), ассоциировано с неблагоприятным исходом. Оценка функции печени должна основываться не только на классификации Чайльда-Пью, поскольку простое определение класса не позволяет выполнить надлежащую стратификацию пациентов. Такие показатели, как эпизоды печеночной энцефалопатии, почечной недостаточности, бактериального перитонита, гипонатриемии и другие патологические состояния указывают на наличие терминальной стадии заболевания печени с необходимостью оценки возможности выполнения трансплантации независимо от того, какой класс цирроза печени (А или В) имеется у пациента по классификации Чайльда-Пью. Оценка по шкале MELD также характеризуется ограниченными возможностями стратификации пациентов в случае, если функция печени не соответствует терминальной стадии заболевания. Фактически, если функция печени будет иметь первостепенное значение при оценке возможности трансплантации при отсутствии ГЦК, то наличие ГЦК может стать противопоказанием для ее выполнения и, таким образом, пациентов следует классифицировать как имеющих терминальную стадию заболевания печени.
В заключение хотелось бы подчеркнуть, если относительно недавно ГЦК в подавляющем большинстве случаев представляла собой фатальное заболевание, то сегодня при условии своевременного выявления на ранних стадиях оно вполне излечимо. Очевидно, что по мере углубления наших знаний о факторах риска развития ГЦК и получения новых доказательных данных об информативности тех или иных биомаркеров и методов обследования, программы и инструменты как скрининга ГЦК, так и ее ранней диагностики будут нуждаться в динамическом пересмотре и усовершенствовании. Но уже сегодня грамотно организованный скрининг и ранняя диагностика ГЦК, дающая возможность своевременного направления пациента в специализированные онкологические клиники для проведения радикального лечения, позволяют вселить надежду на полное выздоровление многим из тех больных, у которых раньше ее не было. Сегодня при наличии достаточных диагностических возможностей и инновационных технологий радикального оперативного и консервативного лечения ГЦК выполнить эту задачу реально, объединив усилия организаторов здравоохранения, практикующих врачей-специалистов (в первую очередь – гастроэнтерологов, инфекционистов, эндокринологов, специалистов в области визуализационных методов диагностики, хирургов) и врачей-онкологов.
Основные рекомендации для клинической практики по скринингу и диагностике ГЦК:
Скрининг
- Пациентов с высоким риском ГЦК следует включать в программы скрининга. Группы риска перечислены в таблице 3 (данные 1B/3A; рекомендация 1A/B).
- Скрининг должен проводиться во всех группах риска опытными специалистами с помощью абдоминального УЗИ каждые 6 мес (данные 2D; рекомендация 1B).
- выявлен узел диаметром <10 мм (см. Обследование в динамике);
- проведена резекция или локорегионарная терапия (данные 3D; рекомендация 2B).
- Скрининг на ГЦК обязателен для ожидающих трансплантации печени пациентов с целью выявления, контроля прогрессирования опухоли и оказания помощи в выборе приоритетов для трансплантации (данные 3D; рекомендация 1B).
- У пациентов с циррозом печени, у которых при УЗИ выявлены узлы <10 мм в диаметре, в течение первого года обследование рекомендуется повторять каждые 4 мес, а в последующие годы – каждые 6 мес (данные 3D; рекомендация 2B).
- У пациентов с циррозом при наличии узлов 10-20 мм в диаметре диагностика ГЦК должна быть основана на неинвазивных критериях или результатах биопсии. Рекомендуется, чтобы биопсия проводилась опытным специалистом по патоморфологии печени. При неопределенных результатах или выявленном при дальнейших обследованиях росте узла, либо при изменении характера его контрастирования рекомендуется повторная биопсия (данные 2D; рекомендация 1B).
- У пациентов с циррозом и узлами диаметром >20 мм диагноз ГЦК можно поставить по типичной картине при использовании одного метода визуализации. При неопределенных или нетипичных данных диагноз следует подтвердить биопсией (данные 2D; рекомендация 1A).


