17 квітня, 2017
Неврологические осложнения неоптимального двигательного стереотипа в области грудной клетки
Неспецифическая скелетно-мышечная боль в спине и конечностях является ведущей в структуре обращаемости за медицинской помощью к врачам разных специальностей. Острые скелетно-мышечные боли в спине встречаются на том или ином этапе жизни у более чем 90% людей и занимают второе место по распространенности среди острых болевых синдромов. В структуре хронических болевых синдромов скелетно-мышечные боли в спине также занимают второе по частоте место после суставных болей.
Боль в спине является синдромом, а не нозологической формой, поэтому при ее классификации применяются анатомо-топографические термины, не отражающие сути патологического процесса, а лишь обозначающие область локализации боли,— цервикалгия, торакалгия, люмбалгия и т.п.
Распространенность хронической боли в нижней части спины и шее составляет от 24 до 56,7%. Распространенность болей в плече также довольно велика— до 26% общей популяции.
Боль в области грудной клетки (торакалгия) в 28% случаев также связана с доброкачественными скелетно-мышечными источниками боли. Хотя, по-видимому, частота мышечно-скелетной боли среди пациентов с торакалгиями значительно выше, а такой процент обусловлен тем, что врачи практического здраво- охранения менее знакомы с данной проблемой.
В настоящей статье мы хотим остановиться на некоторых болевых синдромах в области грудной клетки, связанных с миофасциальным болевым синдромом (МФБС) и неоптимальным двигательным стереотипом.
Общие положения о формировании скелетно-мышечной боли
Скелетно-мышечная боль обусловлена развитием локального мышечного спазма, рефлекторного мышечно-тонического синдрома, связанного с вовлечением в патологический процесс группы мышц, а также МФБС и миофасциальной дисфункции (MФД).
МФБС представляет собой болевой синдром, связанный с наличием в напряженных мышцах болезненных мышечных уплотнений и миофасциальных триггерных точек (ТТ) или триггерных пунктов, которые являются патогномоническим признаком МФБС. Этот болевой синдром может развиваться у человека любого возраста, однако наиболее часто от него страдают люди среднего возраста, которые ведут сидячий образ жизни.
Существует несколько гипотез формирования локального мышечного гипертонуса. Особенностью позвоночного столба является отсутствие длинных сухожилий при наличии очень тесного взаимодействия между мышцами, параспинальными связками и фасциями. Данные структуры формируют первичную защиту при травме. Нередко интенсивная физическая активность (например, подъем тяжести) приводит к увеличению напряжения в паравертебральных мышцах и к образованию надрывов в местах прикрепления мышц, в мышечных волокнах и в их соединительнотканных оболочках. В то же время вовлечение в длительную нагрузку нетренированных мышц (воздействие холода, рефлекторное напряжение при патологии внутреннего органа, позвоночника, неоптимальный двигательный стереотип) также способствует формированию боли и тонического мышечного сокращения (спазма), преимущественно за счет увеличения метаболической активности и выброса биологически активных веществ, стимулирующих свободные нервные окончания.
Миофасциальные ТТ могут располагаться в мышцах, фасциях или сухожилиях. Каждая ТТ имеет свои зоны отраженной боли. Отраженная боль обычно бывает тупой, ноющей, глубокой и может сопровождаться онемением (парестезией). При надавливании на триггер воспроизводится болевой синдром, характерный для данного пациента. Различают активные ТТ, которые болезненны даже без прикосновения, и латентные ТТ, болезненные только при пальпации.
Латентная ТТ может сохраняться на протяжении многих лет, периодически вызывая острые приступы боли при незначительном перерастяжении, перенапряжении или переохлаждении мышцы. Независимо от активности ТТ вызывают МФД. Мышца, в которой сформировалась одна или более активных или латентных ТТ, становится менее растяжимой, что обусловливает затруднение и ограничение движений, в которых данная мышца участвует.
Провоцирующими факторами для появления боли могут явиться:
• быстрое перерастяжение мышцы при выполнении «неподготовленного» движения;
• травма (на транспорте или на производстве, спортивная травма);
• избыточная нагрузка на мышцу (изометрическое напряжение); • воздействие низкой температуры;
• острый эмоциональный стресс.
МФД является следствием МФБС, когда наряду с болью возникает нарушение функции той или иной мышцы. МФБС и МФД — синдромы, происхождение которых связано с возникновением мышечного защитного спазма, появляющегося в ответ на болевую импульсацию, исходящую из различных источников (позвоночник и связанные с ним структуры, суставы, связочный аппарат и др.). В свою очередь, мышечный спазм приводит к усилению стимуляции болевых рецепторов мышцы, и возникает порочный круг «боль — мышечный спазм — усиленная боль — болезненный мышечный спазм». Основной признак МФБС — наличие острой интенсивной боли, возникающей при надавливании на ТТ. При МФБС в области плечевого пояса ТТ чаще всего выявляются в подлопаточной мышце, затем в большой и малой грудных мышцах, реже — в других областях. При пальпации такая точка ощущается как уплотнение или тяж, надавливание на который провоцирует резкую локальную боль (иногда с так называемым симптомом прыжка, то есть вздрагиванием) и иррадиирующие (отраженные) боли различной локализации.
Критерии диагностики МФБС:
1. Жалобы на региональную боль.
2. Пальпируемый «тугой» тяж в мышце.
3. Участок повышенной чувствительности в пределах «тугого» тяжа (наличие ТТ).
4. Характерный паттерн отраженной боли или чувствительных расстройств (парестезий) при пальпации ТТ. 5. Ограничение объема движений.
6. Локальное сокращение при пальпации ТТ заинтересованной мышцы или при инъекции в ТТ.
7. Уменьшение боли при растяжении мышцы, или при лечебной блокаде, или при уколе «сухой» иглой.
Мышечно-скелетные болевые синдромы могут наблюдаться как вне зависимости от вертеброгенной патологии (первичная МФД), так и осложнять практически любые вертеброгенные рефлекторные и радикулярные боли (вторичная МФД). Когда речь идет о вертеброгенном факторе, практически всегда возникает ассоциация с «остеохондрозом и другими дегенеративно-дистрофическими» патологическими процессами в позвоночнике.
Наш клинический опыт и анализ научных работ ведущих вертеброневрологических клиник свидетельствует о том, что у пациентов с наличием скелетно-мышечной боли МФБС является следствием функциональных биомеханических нарушений двигательной системы. Вбиомеханических изменениях позвоночника и заключается вертеброгенный фактор у пациентов молодого возраста (нарушения осанки, сколиозы, косо- смещенный таз, асимметрия плеч и т.п., то есть патобиомеханические изменения). Что касается дегенеративно-дистрофических изменений позвоночника, то в возникновении МФБС на их фоне играют роль не столько их выраженность, сколько те же нарушения биомеханики, к которым они приводят.
Имеющиеся биомеханические нарушения, на фоне которых и возникают рефлекторно-мышечно-тонические синдромы и МФБС, формируют неоптимальный двигательный стереотип, следствием которого является появление специфической (боль, мышечный спазм и т.п.) и неспецифической симптоматики. К неспецифической симптоматике МФБС и неоптимального двигательного стереотипа относятся вторичные неврологические проявления, связанные прежде всего с компрессией сосудисто-нервных структур и моторно-висцеральными рефлексами в зависимости от локализации МФБС, которые способствуют развитию клинических проявлений со стороны соответствующих внутренних органов. К неспецифическим синдромам в области грудной клетки можно отнести синдром верхней апертуры грудной клетки, синдром вегетативной дисфункции.
Формированию неспецифических синдромов способствует также наличие патологической импульсации от ТТ, которая приводит к развитию дисфункции надсегментарных структур мозга и соответствующей клинической симптоматики.
Таким образом, основой развития вторичных неврологических синдромов при скелетно-мышечной боли в области грудной клетки является неоптимальный двигательный стереотип, формирующийся сочетанием МФБС и патобиомеханических нарушений опорно-двигательного аппарата, которые необходимо диагностировать и учитывать в построении программ лечения.
Определение понятия патобиомеханических нарушений опорно-двигательного аппарата
Патобиомеханические изменения — это обратимое нарушение пространственного взаиморасположения и взаимоперемещения основных элементов опорно-двигательного аппарата, приводящее к статической и динамической их перегрузке, а в условиях неадекватного трофического обеспечения — к клиническим проявлениям.
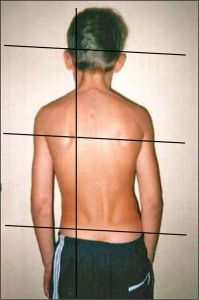
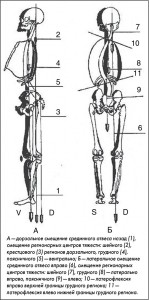
С целью выявления биомеханических нарушений используется простой и в то же время информативный метод визуальной диагностики (рис. 1).
Визуальная диагностика позволяет выявить видимые критерии нарушения статики и динамики опорно-двигательного аппарата, степень их выраженности и изменчивости под влиянием провоцирующих и лечебных мероприятий. При анализе оптимальности статики врач мысленно опускает отвес через общий центр тяжести и центры тяжести регионов и сопоставляет их проекции друг с другом; определяет симметричность взаиморасположения костных выступов, проводит горизонтальные линии через границы регионов и оценивает их параллельность; анализирует рельеф мышц и взаиморасположение отростков позвоночных двигательных сегментов и суставов. При оценке динамики изучается последовательность и параллельность включения моторных паттернов в движение, оптимальность их выполнения, наличие двигательных синергий и определяется, какая мышца включалась в выполнение данного моторного паттерна вместо агониста или раньше его.
Под неоптимальной статикой понимают асимметричное взаиморасположение составных элементов мышечно-скелетной системы, сопровождаемое увеличением гравитационного отягощения постуральных мышц, при котором тело находится в состоянии «остановленного падения» и/или движения, остановленного на определенном этапе. Основными визуальными критериями неоптимальной статики являются смещение проекции общего центра тяжести относительно срединного отвеса (вперед, назад, в стороны) и нарушение параллелизма между горизонтальными линиями, проходящими через границы регионов.
Наиболее характерные варианты неоптимальной статики представлены на рисунке 2.
Неврологические осложнения неоптимального двигательного стереотипа в области грудной клетки
В настоящей статье мы останавливаемся на некоторых болевых синдромах в области грудной клетки, не имеющих этиопатогенетической связи с нарушениями в сердечно-сосудистой системе. Такие синдромы предлагается называть пектальгическими.
При визуальной диагностике биомеханических изменений позвоночника у пациентов с болевыми синдромами в области плечевого пояса обнаруживаются как патобиомеханические изменения в области грудной клетки, то есть в области болевого синдрома, так и изменения двигательного паттерна в целом (рис. 3).
Наиболее распространенными биомеханическими изменениями у пациентов с пектальгическими синдромами, по нашим данным, являются асимметрия нижних конечностей (67%), смещение центра тяжести во фронтальной плоскости (67%), асимметрия плечевого пояса (58%), кососмещенный таз (53%), шейный сколиоз (47%), грудной и грудо-поясничный сколиоз (42%).
Особенности вертебро-мышечно-коронарного (пектальгического) синдрома
Характерна многофакторность генеза пектальгического синдрома с многочисленными механизмами формирования. Один из основных факторов — наличие тесных связей шейных позвоночно-двигательных сегментов (ПДС) и сердца через симпатические образования шейной области с соответствующими сегментами спинного мозга.
Обычно играют роль одновременно два круга патологической импульсации: проприоцептивной — из пораженного ПДС (позвоночника, поперечно-реберных суставов, аномального шейного ребра, передней лестничной мышцы, лопатки, грудной клетки, руки) в проекционную зону дерматома, миотома и склеротома; афферентной — из сердца через диафрагмальный нерв, спинной мозг в периартикулярные ткани шейного отдела позвоночника и верхнего плечевого пояса с последующей проекцией на кожу в соответствующие зоны Захарьина-Геда.
Патологическая импульсация ирритативно-рефлекторным путем вызывает вегетативные нарушения в верхнем квадранте грудной клетки, что проявляется нарушением вегетативных, сосудистых, потоотделительных, пиломоторных рефлексов, а также вегетативно-сосудистыми и трофическими нарушениями в висцеральной сфере, то есть может рефлекторно воздействовать на сердце. Болевая им- пульсация из этих порочных кругов достигает по спиноталамическому пути коры больших полушарий головного мозга. Вследствие этого боли, связанные с поражением позвоночника, периферических суставов верхней конечности, могут проецироваться на область сердца, нередко имитируя приступы коронарогенной хронической, а также острой ишемической болезни сердца (ИБС). Важным и частым механизмом кардиалгий некоронарного происхождения является ирритация окончаний синувертебрального нерва с последующей компенсаторной реакцией в виде спазма определенных мышечных групп верхнеквадрантной зоны с их биомеханической перегрузкой, то есть с формированием МФД с образованием ТТ и, соответственно, возникновением боли.
Пектальгический синдром характеризуется мышечно-тоническими и дистрофическими изменениями в области передней грудной стенки с характерными болевыми проявлениями.
Клинико-неврологическая характеристика
Основной жалобой являются боли ноющего, тупого характера, локализующиеся чаще в левой половине передней грудной стенки, различной интенсивности и длительности. Боли носят практически постоянный характер, усиливаются при резких поворотах головы, туловища, отведении рук в стороны, подъеме тяжестей, сильном кашле. Часть больных отмечают появление или усиление болей в области сердца в положении лежа на левом боку, что нередко приводит к нарушениям сна. Обычно пациенты расценивают подобные боли как сердечные. Прием нитратов при этом не дает положительного эффекта.
Длительное существование пектальгического синдрома приводит к формированию синдрома вегетативной дисфункции с развитием вегетативных пароксизмов и астенодепрессивных реакций и, соответственно, к усилению болевого синдрома. Наличие тесных связей шейных ПДС и сердца через симпатические образования шейной области с соответствующими сегментами спинного мозга обусловливает некоторое сходство клинической картины ИБС и вертеброгенной кардиалгии.
Кроме того, следует помнить, что при усилении вертеброгенных миотонических реакций на фоне дистрофического процесса в шейном двигательном сегменте у больных с наличием коронарного атеросклероза возможна так называемая рефлекторная стенокардия, то есть сердечно-болевой синдром смешанного генеза.
Поэтому возможно сочетание и наслоение симптомов вертеброгенной патологии и ИБС, что нередко затрудняет диагностику и, соответственно, адекватную терапию, а также приводит к хождению пациента от терапевта к неврологу и наоборот. Пальпация мышц передней грудной стенки при пектальгическом синдроме выявляет признаки МФД в виде локальных болезненных зон и уплотнений в виде образований округлой формы, тяжей или валиков (ТТ), надавливание на которые усиливает или провоцирует характерную боль. Обычно зоны локальной пальпаторной болезненности в мышцах совпадают с зонами субъективных болевых ощущений.
В зависимости от того, какие мышцы втягиваются в патологический процесс, клиническая картина заболевания имеет свои особенности.
Какие же наиболее частые источники миофасциальной боли в грудной клетке? Локализация боли и мышцы, которые ее обусловливают, представлены в таблице.
Для дифференциальной диагностики необходимо знание основных МФБС, являющихся причинами боли в грудной клетке. Такое знание способствует адекватному воздействию на соответствующие ТТ, без иннактивации которых не удается достичь положительного эффекта от терапии. Рассмотрим наиболее часто встречающиеся.
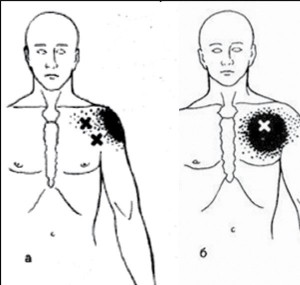
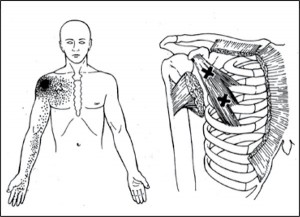
МФБС большой грудной мышцы. Активация ТТ в большой грудной мышце с возникновением боли происходит при подъеме тяжестей, особенно перед собой, при нагрузке руки в положении отведения, при длительном нахождении с опущенными надплечьями, что приводит к сокращению мышцы. Активация ТТ в грудинной порции мышцы приводит к иррадиации боли по передней поверхности грудной стенки, медиальной поверхности плеча и предплечья, в латеральном крае мышцы — к иррадиации боли в область молочной железы, с гиперчувствительностью в области соска и непереносимостью прикосновения к нему одежды. ТТ в парастернальной порции мышцы слева характеризуются зоной иррадиации, характерной для ИБС (рис. 4).
Особенно напоминает стенокардитическую боль МФБС малой грудной мышцы, возникающий вследствие травматизации при резком или длительном боковом отведении плеча и запрокидывании руки, в том числе во время сна, при работе с вытянутыми и приподнятыми руками. Болевые ощущения при этом локализуются в медиоклавикулярной области на уровне III-V ребер и иррадиируют в руку по ульнарному краю до кисти, сопровождаясь парестезиями. Это обусловлено компрессией сосудисто-нервного пучка между клювовидным отростком лопатки, первым ребром и напряженной малой грудной мышцей. Боли усиливаются при физическом напряжении с участием руки. ТТ в мышце могут активироваться при ходьбе с тростью, приступах кашля, сдавлении мышцы ремнем сумки или рюкзака (рис. 5).
МФБС грудинной мышцы также часто является источником загрудинной боли и неприятных ощущений в области грудины. Боль, как правило, не усиливается при движениях, соответствует ИБС по локализации, поэтому прежде всего связывается с коронарным происхождением и никак не со скелетно-мышечной дисфункцией. Провоцирующими факторами являются наличие ИБС, травма в области грудины и ребер. В отличие от других МФБС при данном состоянии практически неэффективно лечение растяжением. Показана эффективность блокад с местными анестетиками ТТ в грудинной части грудино-ключично-сосцевидной мышцы.
Для МФБС передней зубчатой мышцы типично наличие ТТ по переднебоковой поверхности грудной клетки и кнутри от нижнего угла лопатки. У некоторых больных отмечается гиперчувствительность молочной железы, сходная с таковой при МФБС большой грудной мышцы. Иногда пациенты жалуются на одышку из-за болезненности глубокого вдоха. Активация ТТ происходит при быстром и продолжительном беге, толкании, подъеме тяжестей над головой, сильном кашле.
Боль в грудной клетке могут вызывать активные ТТ в любой из лестничных мышц при синдроме лестничных мышц. Зоны постоянной тупой боли в области молочной железы, напоминающие по форме два пальца, доходят до уровня соска. Также отмечаются боли вдоль медиального края лопатки и в межлопаточной области. Для данного симптомокомплекса типична боль, распространяющаяся по передней и задней поверхности плеча на лучевую часть предплечья, а также на большой и указательный пальцы. Активация ТТ в лестничных мышцах происходит в случаях подъема тяжести или перетягивания предмета, во время приступов кашля, нахождении головы во время сна ниже уровня туловища, наклоне оси плечевого пояса, связанного с конституциональной разницей длины ног, косым тазом, сколиозом. В промежутке между передней лестничной мышцей, первым ребром и ключицей проходят подключичная вена и подключичный лимфатический ствол. Часто напряженная и укороченная передняя лестничная мышца сдавливает нижний ствол плечевого сплетения, вену и лимфатический ствол. Это приводит к появлению онемения, покалывания и нарушению чувствительности в IV-V пальцах кисти, по внутренней поверхности кисти и предплечья, формированию отека над основанием II-V пальцев и на тыльной поверхности кисти, а также скованности движений в пальцах, особенно по утрам. При обследовании выявляется ограничение латерофлексии в шейном отделе позвоночника в контралатеральную сторону. Движения в плечевом суставе, как правило, не ограничены. При клиническом обследовании полезными являются проба Адсона и проба на спазм лестничных мышц (максимальный поворот головы в сторону локализации боли и энергичное опускание подбородка в надключичную ямку, что приводит к сокращению лестничных мышц, активации в них ТТ и вызывает характерный паттерн отраженной боли).
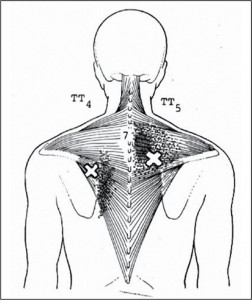
МФБС трапециевидной мышцы с развитием ТТ в средней порции трапециевидной мышцы вызывает жгучую боль вмежлопаточной области. ТТ активируются при длительном удерживании вытянутых вперед рук (например, при управлении автомобилем). Источником боли в верхней части спины также может являться МФБС нижней порции трапециевидной мышцы, возникающий при длительном сидении за столом с наклоном вперед (рис. 6).
МФБС мышцы, поднимающей лопатку, наиболее часто проявляется болью в шейном отделе позвоночника («скованная шея»), которая может иррадиировать вдоль медиального края лопатки. Факторами, способствующими развитию МФБС указанной мышцы, являются позное напряжение, связанное с наклоном и поворотом головы в сторону (длительная беседа с собеседником, сидящим сбоку), сон в неудобном кресле, опора на длинную трость и т.п.
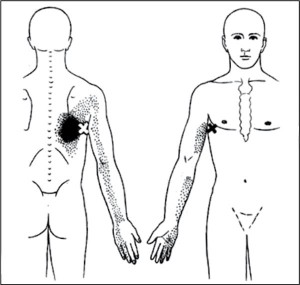
Достаточно трудным для курации является МФБС широчайшей мышцы спины. ТТ в широчайшей мышце спины активируются при длительном переносе тяжестей на вытянутых вперед и вверх руках. Дж. Тревелл называет боль, связанную с МФБС широчайшей мышцы, «злокачественной болью в спине», поскольку она не устраняется при растяжении мышц или изменении позы (рис. 7).
МФБС верхней задней зубчатой мышцы проявляется ощущением тупой, глубокой боли в верхней части спины, в области верхнего и медиального края лопатки. Нередко ТТ активируются при пневмонии, астме, хронической эмфиземе, увеличивая страдания пациента.
Наличие ТТ в нижней задней зубчатой мышце приводит к возникновению болезненных ощущений в нижней части грудного отдела позвоночника и в области нижних ребер. Чаще всего МФБС в этом случае формируется при работе стоя на лестнице с поднятыми руками.
Развитие МФБС ромбовидных мышц сопровождается болью между медиальным краем лопатки и позвоночником. Боль, связанная с наличием ТТ в ромбовидных мышцах в отличие от МФБС зубчатых мышц ощущается пациентами как поверхностная, в связи с чем многие пациенты растирают болезненную область. ТТ активируются при позном напряжении с наклоном вперед, наличии сутулости, сколиоза, вынужденном положении с удержи- ванием отведенного до 90° плеча.
МФБС передней зубчатой мышцы характеризуется наличием ТТ по переднебоковой поверхности грудной клетки и кнутри от нижнего угла лопатки. У некоторых больных отмечается гиперчувствительность молочной железы, сходная с таковой при МФБС большой грудной мышцы. Иногда больные испытывают затруднение при глубоком вдохе. Активация триггерных зон происходит при быстром и продолжительном беге, толкании, подъеме тяжестей над головой, сильном кашле. При интенсивном кашле, а также в результате травм и хирургических вмешательств на грудной клетке в патологический процесс вовлекаются межреберные мышцы с развитием МФД. При пальпации в межреберных промежутках выявляется локальная болезненность с воспроизведением характерного болевого паттерна.
Для дифференциальной диагностики МФБС с коронарной кардиалгией необходим следующий минимум лечебно-диагностических мероприятий:
1. Тщательный анализ жалоб с дифференциацией типичных признаков стенокардитических болей.
2. Электрокардиография.
3. Пробы с антиангинальными препаратами.
4. Визуальная диагностика нарушений биомеханики опорно-двигательного аппарата (асимметрии, плечевого, тазового пояса, наличие синдрома короткой ноги, нарушений осанки и сколиотических деформаций и т.п.).
5. Определение признаков вертебрального синдрома (ограничение движений в позвоночнике, напряжение и болезненность паравертебральных мышц, наличие зон гиперестезии или гипестезии).
6. Нейровизуализация при показаниях.
7. Мануальное исследование мышц передней грудной стенки (большой, малой грудных и других). Пальпация мышц передней грудной стенки при пектальгическом синдроме выявляет признаки МФД в виде локальных болезненных зон и уплотнений (ТТ), участков нейроостеофиброза, надавливание на которые усиливает или провоцирует характерную боль. Обычно зоны локальной пальпаторной болезненности в мышцах совпадают с зонами субъективных болевых ощущений.
Принципы терапии неврологических осложнений неоптимального двигательного стереотипа в области грудной клетки, сочетающегося с МФД
Программа терапии МФБС на фоне биомеханической патологии должна быть направлена на коррекцию биомеханических нарушений, иннактивацию ТТ, купирование болевого синдрома и лечение вторичных неврологических нарушений, развивающихся за счет компрессии нервных структур спазмированными мышцами и неспецифических проявлений в виде эмоционально-вегетативных нарушений и вегетативной дисфункции.
Для этого необходимо обязательное сочетание немедикаментозной и медикаментозной терапии.
Международные стандарты терапии болевых синдромов рекомендуют назначение нестероидных противовоспалительных препаратов (НПВП), способных ингибировать влияние альгогенных веществ — продуктов метаболизма арахидоновой кислоты на ноцицепторы с формированием ноцицептивной боли.
Наш опыт применения НПВП показал, что для лечения острых скелетно-мышечных болевых синдромов необходимы препараты, отличающиеся высокой аналгетической активностью и коротким периодом полувыведения. К таким препаратам относится представитель группы оксикамов – лорноксикам. Аналгетические свойства лорноксикама связаны со сбалансированным ингибированием обоих форм циклооксигеназы (ЦОГ-1 и ЦОГ-2), а также торможением образования интерлейкина-6 и синтеза индуцибельного оксида азота. Кроме того, лорноксикам стимулирует выработку эндогенного динорфина и эндорфина, что способствует физиологической активации антиноцицептивной системы.
В ряде исследований лорноксикам (Ксефокам) продемонстрировал высокую эффективность в лечении острой послеоперационной боли (P.E. Hall, S. Derry, et al., 2009; Н. Staunstrup, J. Ovesen et al., 1999) и радикулярных болевых синдромов (C. А. Румянцева, 2003).
Схема назначения Ксефокама
При выраженном болевом синдроме:
1-й день — Ксефокам 8 мг внутримышечно утром и 8 мг вечером; в последующие 2-3 дня 2 раза в сутки по 8 мг внутримышечно; затем перорально до 10-12 дней терапии. При подостром болевом синдроме средней интенсивности или обострении болевого синдрома — Ксефокам внутрь.
При наличии признаков компрессионно-ишемической плексопатии или нейропатии к Ксефокаму добавляется Келтикан. Аналгетический эффект последнего обусловлен наличием фосфатных групп, являющихся «строительным материалом» для основных компонентов миелиновой оболочки – сфингомиелина и глицерофосфолипидов. Применение Келтикана способствует улучшению регенерации аксонов нервной ткани. Келтикан в сочетании с Ксефокамом назначают по 1 капсуле три раза в сутки. При необходимости лечение Келтиканом продляется до 2-3 мес.
При наличии синдрома вегетативной дисфункции и тревожно-депрессивных нарушений, а также вегетативных пароксизмов (панических атак) целесообразным является назначение ГАМК-эргических препаратов и седативных средств.
Алгоритм немедикаментозного лечения
1. Компрессия ТТ (лестничных мышц, широчайшей мышцы спины, малой грудной, подостной и подлопаточной мышц).
2. Снятие мышечно-фасциального напряжения.
3. Лечебное растяжение пораженных мышц.
4. Рефлексотерапия (акупунктура, биопунктура, лазерорефлексотерапия, магнито-рефлексотерапия, вакуумрефлексотерапия). Применение акупунктуры позволяет воздействовать не только на болевой и мышечно-тонический синдромы, но и на эмоционально-вегетативные расстройства.
Лечебная физкультура при МФБС в области грудной клетки
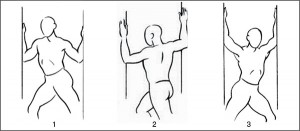
Пациентам с миофасциальными синдромами плечевого региона рекомендованы упражнения на растяжение большой грудной мышцы:
• для растяжения верхних волокон большой грудной мышцы ладони необходимо поместить примерно на уровне уха (рис. 8.1);
• для растяжения средних волокон большой грудной мышцы локти поместить на уровне плеч (рис. 8.2);
• для растяжения нижних волокон большой грудной мышцы полностью выпрямить руки и поднять их над головой (рис. 8.3).
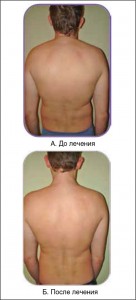
Результаты комплексной терапии вертебрально-мышечно-коронарного синдрома с применением комплекса немедикаментозной и медикаментозной терапии представлены на рисунке 9.
Наблюдение за нашими пациентами в течение нескольких лет после проведенного лечения продемонстрировало стойкий эффект от терапии при условии соблюдения пациентами рекомендаций по коррекции образа жизни и регулярных занятиях лечебной физкультурой.
Таким образом, МФБС плечевого региона сочетаются с биомеханическими нарушениями и изменениями двигательного паттерна. Для правильной диагностики осложнений биомеханических нарушений необходима визуальная диагностика и мануальное исследование с целью выявления ТТ и укороченных мышц.
Выявленные нарушения требуют биомеханической коррекции позвоночника, применения мягких техник мануальной терапии, рефлексотерапевтических методик, лечебной физкультуры. Медикаментозная терапия предусматривает назначение Ксефокама как мощного аналгезирующего средства и Келтикана, усиливающего аналгетический эффект и улучшающего регенерацию нервных волокон. Для уменьшения выраженности вегетативной дисфункции, в том числе пароксизмального типа ее течения, рекомендован фенибут.
Комплексный подход к терапии позволяет достичь позитивных результатов лечения данных заболеваний и сохранить результаты лечения в долгосрочной перспективе, избегая рецидивов заболевания, что подтверждается данными катамнеза в течение 1-5 лет.
UA/XEF/0317/0020
Статья напечатана при содействии ООО «Такеда Украина».