1 червня, 2014
Рациональная полифармакотерапия смешанной боли

По материалам научно-практической конференции «Болевые синдромы в практике невролога» (20-21 марта, г. Харьков)
 В лекции доктора медицинских наук, профессора Елены Леонидовны Товажнянской (Харьковский национальный медицинский университет) были рассмотрены современные принципы терапии болевых синдромов смешанного происхождения, таких как радикулярная боль в спине, боль при воспалении суставов, опухольассоциированная и послеоперационная боль.
В лекции доктора медицинских наук, профессора Елены Леонидовны Товажнянской (Харьковский национальный медицинский университет) были рассмотрены современные принципы терапии болевых синдромов смешанного происхождения, таких как радикулярная боль в спине, боль при воспалении суставов, опухольассоциированная и послеоперационная боль.
Вначале профессор напомнила, что по патофизиологическим механизмам развития выделяют следующие виды боли: ноцицептивную, нейропатическую, дисфункциональную и смешанную. Ноцицептивная боль играет защитную роль и возникает вследствие активации ноцицепторов периферических тканей в ответ на реальное повреждающее воздействие при соматической или висцеральной патологии, травме. Нейропатическая боль возникает при повреждении или дисфункции структур соматосенсорной нервной системы, склонна к хронизации, не является защитной функцией и существенно нарушает качество жизни больных. Дисфункциональная боль возникает при нейродинамических (функциональных) нарушениях в центральной нервной системе (ЦНС).
О смешанной боли говорят в тех случаях, когда у пациента присутствуют два или три типа боли. Наиболее частым вариантом является сочетание ноцицептивной и нейропатической боли, например, радикулярная боль в спине, онкологическая боль, посттравматическая боль, послеоперационная боль, боль при воспалении суставов.
Смешанные причины боли можно выявить у большинства пациентов с радикулярной болью в спине. Активация периферических ноцицепторов воспалительными медиаторами является причиной ноцицептивной боли, а сдавление латеральной грыжей межпозвонкового диска нервного корешка и его воспаление вызывают нейропатическую боль. При этом ноцицептивная боль носит острый или подострый характер, локализуется в зоне воспаления или иррадиирует по соответствующему дерматому, не сопровождается очаговой неврологической симптоматикой. Нейропатическая боль стойкая, рецидивирующая, иррадиирует по ходу нерва, сопровождается очаговыми симптомами (выпадением или снижением чувствительности, парезами мышц).
Боль при ревматоидном артрите (РА) связана с гиперпродукцией провоспалительных цитокинов и протеолитических ферментов, что приводит к тканевому повреждению и активации ноцицепторов. Смешанный вариант боли может возникать при высокой активности заболевания вследствие поражения периферических нервов. Компрессионные нейропатии встречаются у большинства больных РА (синдром запястного канала, компрессия локтевого и малоберцового нервов). Дистальная аксональная, преимущественно сенсорная, полинейропатия возникает у 45-65% больных и является типичным симптомом системного ревматоидного васкулита. Множественная мононейропатия развивается менее чем у 10% пациентов на фоне призна ков системного васкулита, как правило, при многолетнем течении РА, характеризуется внезапным появлением болей, парезов и нарушений чувствительности в зонах иннервации нескольких нервов, считается неблагоприятным прогностическим фактором.
Причины боли при онкологической патологии делятся на обусловленные опухолью и ятрогенные. Воспалительная реакция окружающих тканей в ответ на развитие и рост опухоли, а также изменения гомеостаза среды, окружающей нейроны и нервные волокна, становятся причинами ноцицептивной боли. Компрессия или инфильтрация нерва растущей опухолью, повреждение нервов при хирургическом лечении, нейропатия вследствие лучевой терапии или химиотерапии вызывают нейропатическую боль.
Приступая к рассмотрению современных возможностей терапии смешанной боли, лектор напомнила основные терапевтические цели:
– устранение или коррекция причины боли;
– максимальное и стойкое облегчение болевого синдрома;
– коррекция тревожности, нарушений настроения и сна, сопутствующих боли;
– улучшение качества жизни пациента;
– минимизация побочных эффектов терапии.
Мультимодальный механизм – обоснованный подход в большинстве случаев смешанных болевых синдромов, подразумевает назначение нескольких препаратов, которые влияют на разные механизмы, а также причины ноцицептивного и нейропатического компонентов боли. Мишенями терапии при ноцицептивной боли являются воспаление и мышечный спазм, а при нейропатической – механизмы периферической и центральной сенситизации, а также дизингибиция (недостаточность нисходящих ингибирующих влияний антиноцицептивной системы).
При радикулярной ноцицептивной боли в спине основными компонентами лечения являются нестероидные противовоспалительные препараты (НПВП) и миорелаксанты. При присоединении нейропатических механизмов к боли периферическую сенситизацию может устранять локальное использование лидокаина, а антиконвульсанты (габапентин, прегабалин) позволяют воздействовать и на центральную сенситизацию.
Современным препаратом выбора для эффективного воздействия на нейропатический компонент в составе разнообразных смешанных болевых синдромов является прегабалин (Лирика). Данное лекарственное средство модулирует работу потенциалзависимых кальциевых каналов пресинаптических терминалей нейронов, снижает выброс болевых медиаторов, повышает порог возбудимости центральных сенсорных нейронов (R. Kavoussi, 2008). Прегабалин включен в первую линию терапии в рекомендациях по ведению пациентов с нейропатической болью Международной ассоциации изучения боли (IASP, 2010), Европейской федерации неврологических обществ (EFNS, 2010), Национального института здоровья и клинического совершенствования Великобритании (NICE, 2013) и других национальных экспертных организаций.
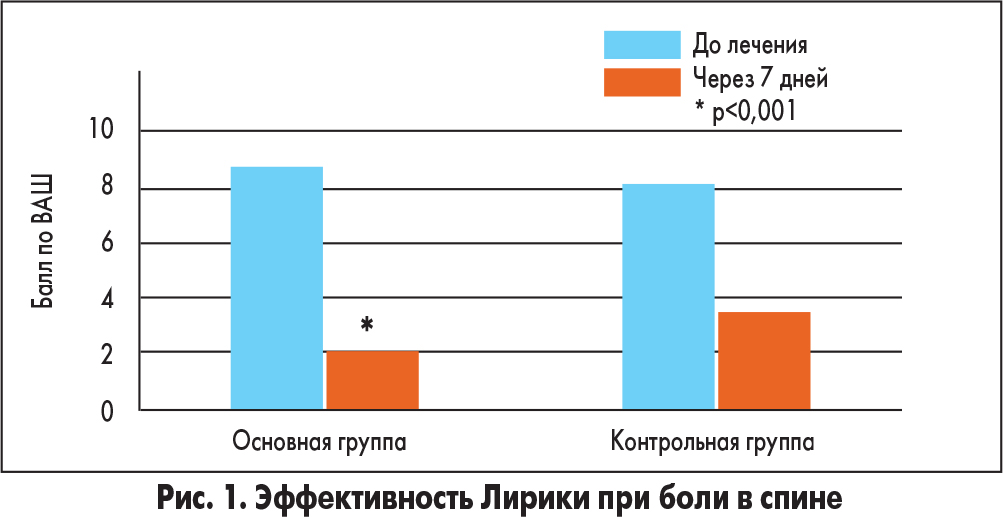
В клинических исследованиях доказана эффективность прегабалина при терапии вертеброгенной боли в спине (А.В. Болотов, 2008). У пациентов с радикулярной болью и нейропатическим компонентом прегабалин обеспечивал достоверное снижение интенсивности боли по визуальной аналоговой шкале на 60-70% уже через 7 дней (рис. 1).
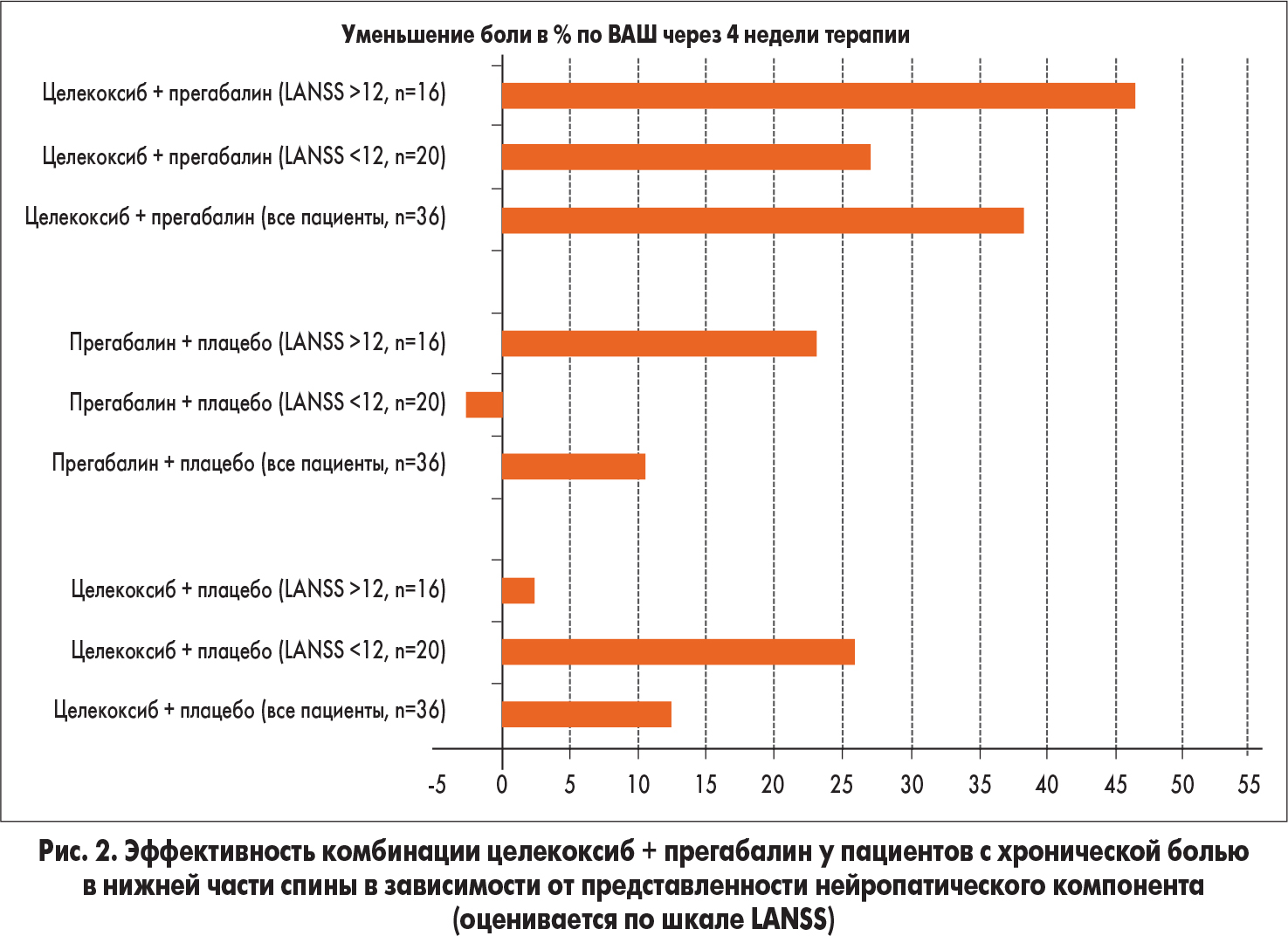
Недавно проведенное исследование итальянских авторов (C.L. Romano et al.) продемонстрировало взаимное потенцирование обезболивающего действия прегабалина и селективного ингибитора ЦОГ-2 целекоксиба у пациентов с хронической болью в нижней части спины (рис. 2).
Алгоритм терапии хронической боли при РА включает средства воздействия на воспаление (НПВП, ингибиторы фактора некроза опухолей и интерлейкина-1) и на нейропатическую боль (прегабалин, габапентин, трициклические антидепрессанты – ТЦА, или селективные ингибиторы обратного захвата серотонина – СИОЗС).
В терапии опухольассоциированной боли применение ТЦА и СИОЗС ограничено в связи с неприемлемыми для данной категории больных побочными действиями. В то же время прегабалин демонстрирует высокую эффективность и безопасность. В рандомизированном двойном слепом плацебоконтролированном исследовании S. Mishra и соавт. прегабалин (Лирика) в дозе, тированной от 150 до 600 мг/сут, достоверно уменьшал выраженность нейропатической опухольассоциированной боли на 4-й неделе терапии, превосходил по эффективности обезболивания габапентин и амитриптилин (рис. 3).
В последних рекомендациях Европейского общества медицинских онкологов (ESMO) по купированию болевого синдрома у онкологических пациентов (2012) и «лестнице обезболивания» ВОЗ назначение прегабалина в качестве адьювантного аналгетика для воздействия на нейропатический компонент опухольассоциированной боли рекомендуется, начиная с первой ступени. В руководство по ведению взрослых пациентов с онкологической болью National Comprehensive Cancer Network (NCCN-2013) прегабалин включен как адьювантный аналгетик первой линии. На второй и третьей ступенях обезболивания у онкологических больных и при послеоперационной боли используются наркотические обезболивающие средства, механизм действия которых направлен на усиление центральных ингибирующих влияний антиноцицептивной системы.
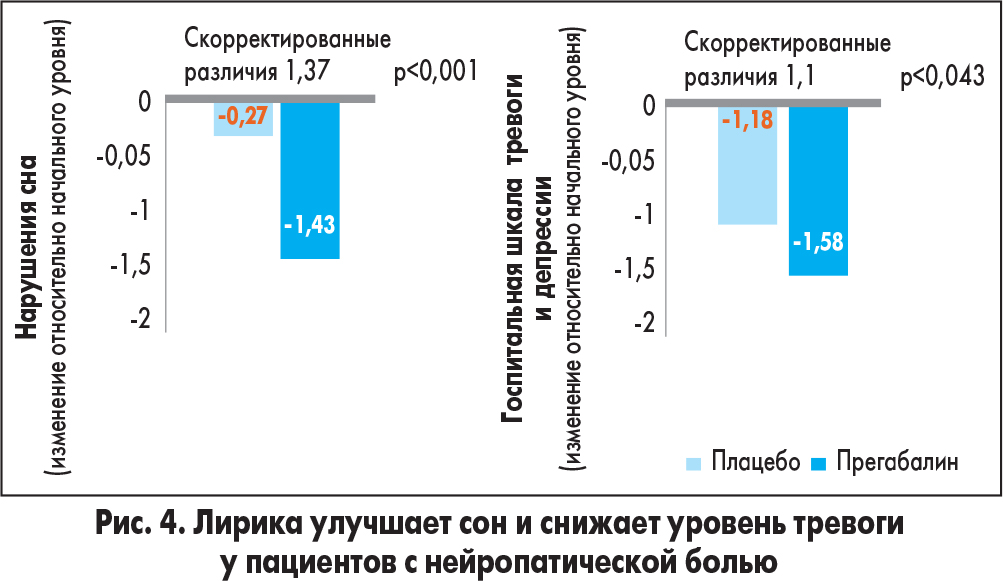
По данным зарубежных исследований (K. Meyer-Rosberg et al., 2001; P.J. Siddall et al., 2006), прегабалин улучшает сон и снижает уровень тревоги – частые сопутствующие расстройства у пациентов с нейропатической болью (рис. 4).
В заключение профессор Е.Л. Товажнянская отметила, что формирование хронической боли – это результат возможного сочетания длительного воздействия реальной причины повреждения, процессов сенситизации, нарушения обработки соматосенсорной информации в ЦНС и контроля боли, а также психосоциальных факторов. Поэтому комплексное лечение должно основываться на биопсихосоциальной концепции и воздействовать как на биологическую основу симптомов, так и на весь возможный диапазон социальных и психологических факторов. Помимо рациональной фармакотерапии необходимо обеспечивать психологическую поддержку, формирование у пациента реалистичных ожиданий результатов лечения; проводить профилактику «катастрофизации» боли и формирования болевой личности.
Напечатано при поддержке Представительства «Файзер Эйч. Си. Пи. Корпорейшн» в Украине
WUKLYR0314012
Подготовил Дмитрий Молчанов