12 квітня, 2017
Лікування гострих риносинуситів у дітей у практиці сімейного лікаря

Діагностика і лікування захворювань у дітей – це своєрідний іспит для лікаря будь-якої спеціалізації, оскільки є індикатором рівня кваліфікації лікаря, у тому числі для спеціалістів сімейної практики. Саме ці лікарі є першою ланкою у наданні медичної допомоги, тож саме від їх знань, вмінь та досвіду залежить формування у дитини змалечку сприятливого психоемоційного ставлення до медперсоналу, профілактика різних захворювань, а за потреби – вибір оптимального лікування.
Про своє народження дитина голосно сповіщає оточуючих криком після першого в житті контакту поверхонь її дихальних шляхів із повітрям. Від цього моменту і в подальшому на її верхні дихальні шляхи (ВДШ) чинитиметься потужний інфекційний пресинг, провокуючи розвиток гострої патології.
Запалення порожнини носа і приносових пазух (ПНП), а саме гострий риносинусит (ГРС), – один з найбільш поширених патологічних станів у дитячому віці, що в подальшому характеризується зростанням частоти епізодів захворювання, особливо тоді, коли дитина потрапляє в колектив (починає відвідувати дитячий садочок, школу, різноманітні гуртки та секції). Взагалі порожнина носа і ПНП функціонують як одне ціле. Це своєрідна єдина анатомо-функціональна одиниця, що виконує багато різноманітних спільних функцій (дихальну, захисну, нюхову, фонетичну та ін.). Проте у дітей різних вікових груп у запальний процес залучені різні ПНП. Це зумовлено насамперед віковими особливостями анатомічної будови ПНП: вони є «недорозвиненими» та формуються поступово, у процесі розвитку лицьового скелету і дорослішання дитини.
У дорослої людини є такі ПНП: верхньощелепні, лобові, решітчасті та клиноподібна. Їх умовно поділяють на ПНП передньої групи (це верхньощелепна, лобова, передні та середні комірки решітчастого синусу) та ПНП задньої групи (до її складу належать задні комірки решітчастої пазухи та основна).
Дитина народжується з двома ПНП – решітчастою та верхньощелепною, які відрізняються від ПНП дорослої людини за формою і розмірами. Решітчаста пазуха у новонароджених представлена добре розвиненими передніми і середніми клітинами, задні клітини починають формуватися з 2 років і вже в 4 роки є достатньо вираженими. У дитини віком 7-8 років решітчаста пазуха за формою подібна до пазухи дорослої людини, проте остаточна її пневматизація завершується до 12-14 років. Верхньощелепна пазуха має рудиментарний щілиноподібний вигляд дивертикула слизової оболонки порожнини носа. Її розвиток безпосередньо пов’язаний із появою молочних зубів та заміною їх на постійні (саме в ці періоди життя дитини відбуваються «стрибки» росту верхньощелепних пазух). Протягом першого року життя дитини за рахунок резорбції верхньощелепної кістки пазуха набуває прямокутної форми і пневматизується. У дитини віком 3-4 роки вона має чіткі контури, подібні за формою до пазухи дорослої людини. Остаточної форми верхньощелепна пазуха набуває у 12-14 років, проте її розміри збільшуються до 15-20 років. Слизова оболонка верхньощелепної пазухи у дітей має певні особливості порівняно з пазухою у дорослих. Вона є значно товщою, тому більш реактивно реагує на будь-які запальні зміни. Через це у дітей при гострому риносинуситі на рентгенограмі часто виявляють затемнення верхньощелепної пазухи.
У новонароджених лобова і клиноподібна пазухи відсутні. Лобова пазуха починає формуватися після першого року життя дитини з передньої решітчастої клітини внаслідок резорбції лобової кістки. На рентгенограмі її можна помітити у 3-річному віці, а у 6 років вона має чіткі контури та об’єм близько 1 мл. У дитини віком 12-13 років лобова пазуха набуває глибини. Розвиток пазухи завершується зазвичай у 25 років. Клиноподібна пазуха починає формуватися з 2 років із задньої решітчастої клітини внаслідок резорбції тіла клиноподібної кістки. Найбільш інтенсивно вона розвивається у 6 та 15 років. Пневматизація клиноподібної пазухи, так само, як і лобової, припиняється у 25 років.
Гострий риносинусит (ГРС) – це запалення слизової оболонки порожнини носа і ПНП, яке триває не більше 12 тижнів. Відповідно до наведених вище даних щодо особливостей розвитку ПНП у дітей молодшого віку в запальний процес найчастіше (80-90% випадків) залучається решітчаста пазуха. У дітей першого року життя патологічний процес у тілі верхньощелепної кістки (проникнення інфекції відбувається через альвеолярний відросток або гематогенно) розцінюється як остеомієліт верхньої щелепи та запалення передніх клітин решітчастої кістки. У віці від одного року при ГРС у цей процес можуть бути залучені верхньощелепна та етмоїдальна пазухи, а після двох років – лобова і клиноподібна. До перебігу ГРС можуть залучатися одна чи кілька ПНП (моно- чи полісинусит), всі ПНП з одного боку (гемісинусит) або всі ПНП (пансинусит).
У 90% випадків ГРС має риногенне походження. Основні його збудники – це віруси, що спричиняють розвиток у дитини гострої вірусної інфекції, одним із проявів якої є гострий вірусний синусит, що триває до 10 днів за відсутності погіршення симптомів після 5-го дня від початку захворювання. Якщо спостерігається погіршення симптомів ГРС після 5-го дня від початку захворювання чи стійкість симптомів зберігається після 10-го дня від початку захворювання, діагностують гострий поствірусний риносинусит. Віруси, які потрапляють на слизову оболонку порожнини носа і ПНП, порушують її фізіологію (змінюють реологічні характеристики назального секрету і функції мукоциліарної транспортної системи, знижують імунну відповідь з боку слизової оболонки носа) і разом із певними топографо-анатомічними змінами архітектоніки порожнини носа (викривлення перегородки носа, анатомічні особливості будови остіомеатального комплексу) створюють умови для розвитку суперінфекції. Найбільш типові бактеріальні збудники ГРС – Streptococcus pneumoniае, Haemophilus influenzaе, Moraxella catarralis та Staphylococcus aureus. У цьому випадку в дитини може бути діагностовано гострий бактеріальний риносинусит.
Таким чином, за етіологією ГРС у дітей виокремлюють гострий вірусний риносинусит, гострий поствірусний риносинусит і гострий бактеріальний риносинусит. У разі наявності щонайменше 4 задокументованих епізодів ГРС, кожний з яких тривав не менше 7 днів, у дитини діагностують гострий рецидивуючий синусит.
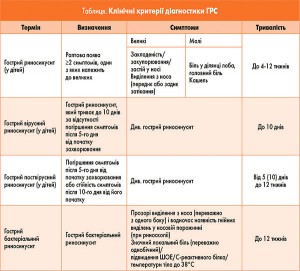
Лікарі загальної практики встановлюють діагноз ГРС на підставі клінічних даних (скарг дитини або її найближчих родичів (матері та інших), анамнезу захворювання та даних лікарського огляду). Основні клінічні критерії діагностики ГРС, за даними прийнятого в Україні уніфікованого клінічного протоколу медичної допомоги «Гострий риносинусит» (УКПМД), наведено в таблиці.
У дітей молодшого віку найбільш інформативними та вагомими є анамнестичні дані та дані лікарського огляду. Як правило, матір дитини може надати необхідну інформацію про перебіг захворювання (двохфазність ГРС: І фаза – дебют інфекції ВДШ, ІІ фаза – поліпшення/погіршення стану дитини), температурну реакцію, кількість та якість виділень із порожнини носа, кількість епізодів ГРС, супутні захворювання. Лікарський огляд – проведення термометрії, передньої риноскопії, орофарингоскопії, отоскопії, перкусії та пальпації щелепно-лицьової ділянки – дозволить підтвердити наявність виділень із порожнини носа, встановити їх характер (гнійні не є ознакою бактеріального ГРС, а можуть спостерігатися і при вірусному та поствірусному риносинуситі), діагностувати біль у проекції ПНП (обличчя), наявність секрету на задній стінці глотки, змін на барабанній перетинці. Діти старшого віку свої скарги можуть диференціювати самостійно та розповісти про закладеність носа, виділення з порожнини носа або постназальне затікання секрету, відчуття тиску, переповнення чи болю в ділянці обличчя, наявність головного болю, гіпо- або аносмію, кашель, біль у горлі, загальну слабкість, відчуття тиску або переливання рідини у вухах, температурну реакцію тощо.
У випадку типового перебігу ГРС діагностика цієї патології у лікарів загальної практики труднощів не викликає, однак в реальній клінічній практиці необхідно обов’язково враховувати певні особливості цієї групи захворювань. Розглянемо основні, суто практичні аспекти лікування ГРС у дітей.
Лікар загальної практики повинен пам’ятати про те, що ГРС належить до тих хвороб, при яких пацієнти здебільшого одужують без активної фармакотерапії, патогенетичного та симптоматичного лікування, а у випадку ГРС бактеріального характеру – призначення антибіотиків, потребують тільки деякі діти.
Згідно з рекомендаціями УКПМД при ГРС у схему патогенетичного та симптоматичного лікування включено сольові розчини, аналгетики та інтраназальні кортикостероїди. Сьогодні ми можемо рекомендувати для лікування ГРС і рослинні препарати, але лише ті, які мають доказову базу ефективності застосування, доведену в результаті якісних рандомізованих плацебо-контрольованих досліджень. Щодо ефективності судинозвужувальних препаратів та антигістамінних засобів поки що бракує доказових даних. Сольові розчини характеризуються не прямим, а опосередкованим терапевтичним ефектом за рахунок зволоження слизової оболонки порожнини носа і розрідження назального секрету полегшують перебіг захворювання. Особливо це актуально для новонароджених та дітей віком до 2-х років, які не можуть самостійно висякатися, тож назальні виділення в них видаляють дорослі за допомогою спеціальних аспіраторів (після застосування сольового розчину). У такий спосіб у дітей грудного віку полегшується носове дихання, створюються умови для годування та сну. У дітей старшого віку включення у схему лікування ГРС сольових розчинів, які розріджують назальні виділення, полегшує очищення порожнини носа від слизово-гнійних виділень: дитина легко їх висякає – і в порожнині носа не виникають передумови для потрапляння виділень у глоткове вістя слухової труби, що, у свою чергу, провокує розвиток отиту.
При цьому необхідно звернути особливу увагу і дітей, і їхніх батьків на правила виконання процедури очищення порожнини носа: слід висякати спочатку один носовий хід, потім – другий, обов’язково закриваючи один із них.
У дитячій практиці зазвичай застосовують ізотонічні (дозволені до застосування дітям від народження) і гіпертонічні сольові розчини (дітям віком від 3 міс) у формі назальних крапель і спреїв (від 2 років). Це такі препарати, як Хьюмер, Салін, Аквамаріс, Носоль, фізіологічний розчин та ін.
Лікар повинен виважено підходити до включення в схему лікування ГРС у дітей такої групи препаратів, як аналгетики. Аналгетики, або нестероїдні протизапальні препарати (НПЗП), чинять симптоматичну жарознижувальну (антипіретичну) та протизапальну дію, проте мають низку істотних побічних реакцій та протипоказань до застосування в дитячій практиці. Всесвітньою організацією охорони здоров’я (ВООЗ) надано рекомендації щодо застосування цієї групи препаратів у лікуванні дітей, їм НПЗП призначають:
· при температурі тіла не нижче 39-39,5°С, м’язовій ломоті та головному болю;
· при підвищенні температури тіла до 38-38,5°С у дітей із вродженими вадами серця, неврологічною патологією, фібрильними судомами та з метаболічними захворюваннями;
· при температурі 38°-38,5°С дітям перших 2 міс;
· із врахуванням призначення антибіотиків: їх не рекомендується застосовувати одночасно з НПЗП, оскільки у такому разі важко оцінити їх ефективність.
У дитячій практиці дозволені до застосування тільки два препарати – парацетамол та ібупрофен. Це єдині препарати групи НПЗП, які повністю відповідають критеріям ефективності та безпеки згідно з рекомендаціями ВООЗ.
Аспірин (ацетилсаліцилова кислота) протипоказаний дітям віком до 12 років, оскільки він підвищує проникність судинної стінки, значно впливає на систему згортання крові та викликає синдром Рея з токсичним ураженням нервової системи та печінки. Німесулід заборонено застосовувати для лікування дітей віком до 12 років через високий ризик розвитку токсичного гепатиту та печінкової недостатності. Аналгін (метамізол натрію), амідопірин (пірамідон), антипірин (феназон) не використовують у терапії дітей віком до 18 років через виражений токсичний вплив.
У дитячій практиці застосування парацетамолу та ібупрофену під час лікування ГРС має тривати ≤3 діб. При призначенні цих препаратів лікарю слід наголосити на необхідності дотримання терапевтичного дозування (для того, щоб уникнути передозування) та кратності введення препарату (для аналгетиків інтервал становить 4-6 год). Для пролонгації терапевтичного ефекту НПЗП у лікуванні дітей можна комбінувати 1-й прийом цих препаратів у формі таблеток чи сиропу, а наступний – ректальних супозиторіїв.
Доречним є застосування в дитячій практиці фітопрепаратів, особливо таких, які мають доказову базу ефективності, а саме: миртол стандартизований, пеларгонія очіткова (Pelargonium sidoides), комбіновані препарати (корінь горечавки (Rаdіх Gеntіаnае) + квітки первоцвіту з чашечкою (Flоrеs Рrіmulае сum Саlyсіbus) + трава щавлю (Неrba Rumісіs) + квітки бузини (Flоrеs Sаmbuсі) + трава вербени (Неrbа Vеrbеnае). Вони чинять не лише секретолітичну та протинабрякову дію, а й протизапальну та імуномоделюючу, до того ж підвищують ефективність антибіотикотерапії. Проте потрібно пам’ятати про можливість розвитку алергічних реакцій на компоненти рослинних препаратів у певної категорії дітей (з алергологічним анамнезом) та неможливість застосування спиртовмісних форм цих препаратів у дітей. Таблетовані форми фітопрепаратів можна вживати дітям з 6 років.
Що стосується включення інтраназальних кортикостероїдів (ІнКС) у схему лікування ГРС у дітей, то їх ефективність доводять результати багатьох клінічних досліджень. ІнГКС (мометазон фуроат, флутиказон фуроат) мають виражену місцеву протизапальну, протинабрякову та протиалергічну дію, не впливають на функціонування мукоциліарної транспортної системи та імунну відповідь на бактеріальну інфекцію, знижують секрецію залоз слизової оболонки порожнини носа.
ІнГКС випускаються в аерозольній лікарській формі, тому їх призначають дітям тільки після досягнення ними 2-річного віку.

У випадку діагностування ГРС бактеріального характеру дітям призначають антибіотикотерапію. При цьому лікар має враховувати рівень антибіотикорезистентності збудників захворювання, ефективність антибіотиків у конкретному регіоні, доведену в результаті проведення контрольованих клінічних досліджень, а також пам’ятати про формування резистентних штамів мікроорганізмів. При призначенні антибактеріальних препаратів перевагу слід віддавати монотерапії, уникаючи їх комбінації.
За необхідності застосування антибактеріальних засобів у лікуванні ГРС у дітей препаратами першої лінії є антибіотики пеніцилінової групи. У нашому регіоні найбільш оптимальною комбінацією серед них є амоксіцилін з клавулановою кислотою. Призначаючи препарати цієї групи, слід ураховувати стійко високий рівень розвитку алергічних і диспепсичних реакцій у дітей. Препарати другої лінії – цефалоспорини (зокрема, рекомендований УКПМД при ГРС для лікування дітей цефтріаксон) та фторхінолони (левофлоксацин), проте останній протипоказаний дітям віком до 18 років через негативний вплив на розвиток хрящової тканини дитини та її ріст. У дитячій практиці заборонено застосовувати також антибіотики аміноглікозидної групи (через високий ризик токсичного впливу на орган слуху дитини, що може спровокувати зниження гостроти слуху аж до глухоти), тетрациклінової групи (ризик порушення розвитку кісткової тканини і формування зародків зубів), левоміцетинової групи (пригнічують кровотворну функцію кісткового мозку), метронідазол та кліндаміцин (викликають амілоїдоз – порушення білкового обміну). У разі діагностування алергічної реакції на антибіотики пеніцилінового та цефалоспоринового ряду препаратами вибору залишаються макроліди.
Враховуючи дитячий контингент пацієнтів, лікар обмежений у виборі лікарських засобів через наявність протипоказань для призначення тих чи інших препаратів та їх лікарських форм для лікування дітей певної вікової категорії.
У дітей молодшого віку оптимальним та зручним є застосування лікарських форм у вигляді сиропів, суспензій та ректальних супозиторіїв. Не бажано застосовувати у лікуванні дітей віком до 3-4 років капсули, таблетовані ліки, таблетки для розжовування та розсмоктування через великий ризик аспірації їх у дихальні шляхи дитини. У призначенні терапії дітям віком до 2 років обмежено використання аерозольних лікарських форм через імовірність виникнення ларингоспазму та зупинки дихання. Категорично заборонено призначати дітям дорослі дозування препаратів із подальшим їх діленням на 1/2, 3/4 частини, а також ліки, до складу яких входить спирт. Ураховуючи ймовірність розвитку у дитини алергічної реакції, з обережністю потрібно підходити до призначення будь-яких народних засобів лікування (вживання меду, соку буряка, відварів та інгаляції лікарськими травами).