4 лютого, 2017
Особливості застосування антибіотиків під час вагітності та грудного вигодовування
Проблема лікування хірургічної інфекції у вагітних усе ще залишається актуальною в сучасній медицині.
В усьому світі у загальній популяції вагітних спостерігається зростання частоти інфекційних ускладнень, а в структурі материнської смертності вони посідають одне із провідних місць. Згідно з даними В.В. Абрамченка тільки 10-20% вагітних не приймають ліків, а 40-60% – вдаються до їх застосування у I триместрі вагітності [2].
Серед цих лікарських препаратів одне з провідних місць посідають антибіотики. За даними P.B. Bookstaver і співавт. (2015), приблизно одна з чотирьох жінок отримує антибіотики під час вагітності, що становить приблизно 80% від усіх рецептурних препаратів. Застосування антибіотиків під час вагітності асоціюється як з короткочасними (наприклад, уроджені аномалії), так і віддаленими ефектами (наприклад, зміни мікробіома в кишечнику, бронхіальна астма, атопічний дерматит) у новонароджених. Проте відомо, що тільки 10% ліків мають достатню кількість даних про безпечність та ефективність застосування під час вагітності. Антибіотики, такі як бета-лактами, ванкоміцин, нітрофурантоїн, метронідазол, кліндаміцин і фосфоміцин, зазвичай вважають безпечними і ефективними під час вагітності. Водночас рекомендовано уникати затосування фторхінолонів і тетрациклінів. Фізіологічні зміни під час вагітності призводять до збільшення швидкості клубочкової фільтрації, збільшення загальної маси тіла,
а також підвищення серцевого викиду. Ці зміни можуть також призвести до фармакокінетичних змін антибіотиків, що потребує корекції дози або ретельного моніторингу та оцінки їх застосування [5].
На думку G.G. Nahum і співавт. (2006), у США >10 млн вагітних жінок і в період грудного вигодовування з різних причин призначають антибіотики. На сучасному етапі раціональна антибіотикотерапія вагітних у клінічній практиці є доволі складною проблемою. Це пов’язано з наявністю великої кількості існуючих і новітніх антибактеріальних препаратів, із різноманітним спектром збудників інфекційних захворювань, змішаної аеробно-анаеробної інфекції, зростанням частоти інфекцій, які передаються статевим шляхом, а також із резистентністю мікроорганізмів. Іще однією не менш важливою проблемою антибіотикотерапії у вагітних є багатовекторний і несприятливий вплив антибактеріальних препаратів на внутрішньоутробний розвиток майбутньої дитини, що в кінцевому підсумку на практиці різко обмежує застосування цілої низки ефективних антибіотиків. Наразі можна говорити про дві складові зазначеної проблеми [16].
По-перше, загальновідомим чинником є можливість внутрішньоутробного інфікування плода різними патогенними мікроорганізмами за наявності інфекційного вогнища у вагітної в різних органах і тканинах. Збудники внутрішньоутробної інфекції найчастіше потрапляють у кров і тканини плода трансплацентарним шляхом, однак зараження плода може виникати і внаслідок первинного інфікування амніотичної рідини, куди патогенні мікроорганізми проникають висхідним шляхом із піхви. Асимілюючи інфіковані навколоплідні води крізь шкіру, травний тракт, а іноді й трахеобронхіальне дерево, плід інфікується повторно. Це призводить до різних проявів внутрішньоутробної інфекції, аж до антенатальної загибелі плода.
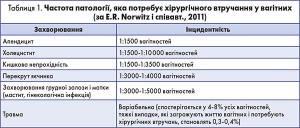
По-друге, під час ембріогенезу або лактації виникають інфекції, які безпосередньо не пов’язані з вагітністю (різні типи і локалізації хірургічної інфекції) [17]. Згідно з даними E.R. Norwitz і співавт. із 720 тисяч вагітних 5405 пацієнткам виконано оперативні втручання з приводу виключно хірургічної патології; інцидентність становила 0,75% від дослідженої популяції. Найчастіше це були такі операції, як апендектомія, холецистектомія тощо (табл. 1) [18].
Подібні ситуації вимагають плідної співпраці з різними фахівцями – хірургами, анестезіологами, неонатологами тощо. Анатомічні й фізіологічні зміни під час вагітності потребують виваженого підходу до виконання хірургічних маніпуляцій з урахуванням ймовірного впливу на плід (механічний та фармакологічний). Автори зазначають, що на цей час немає достатньої кількості рандомізованих досліджень, які стосуються антибіотикотерапії хірургічної, акушерської та інших типів інфекції, що потребує подальших дискусій фахівців і експертів на основі обсерваційних досліджень із залученням великої когорти пацієнтів у цій царині.
Слід зазначити, що лікарі-практики, особливо не пов’язані з лікуванням хірургічної інфекції, не завжди як належить знайомі із принципами і методами раціональної антибіотикотерапії вагітних і жінок у період лактації. Крім того, дотепер існують суперечливі точки зору про показання до застосування антибіотиків, про вибір препарату, терміни і методики їх введення. Загальновідомо, що під час вагітності жінка повинна, якщо можливо, обмежувати прийом лікарських засобів. Застосовуючи медичні препарати, майбутня мама ризикує не тільки своїм здоров’ям, а й насамперед здоров’ям майбутньої дитини. Проте трапляються такі ситуації, коли прийом ліків є необхідним. Найчастіше виникає необхідність призначення антибіотиків. Відтак зазначена проблема потребує дуже обережного й виваженого підходу [3, 4].
Антибактеріальні препарати застосовують для лікування бактеріальних інфекцій. При цьому слід пам’ятати, що ці препарати не впливають на віруси, не є знеболювальними і жарознижувальними препаратами. Крім того, антибіотики мають низку протипоказань і здатні спричинити розвиток побічних явищ, приймати їх можна тільки за призначенням лікаря. Жінці під час вагітності слід брати до уваги, що організм у цей період більш ослаблений і беззахисний перед різними інфекціями. Крім того, зростає ймовірність загострення хронічних захворювань.
Підходи до антибіотикотерапії значною мірою залежать від терміну вагітності, на якому перебуває жінка. Особливо небезпечним є застосуваня антибіотиків на ранньому терміні вагітності. В цей період відбувається закладка і формування тканин та органів плода. При цьому материнська плацента ще не готова захистити дитину від проникнення лікарських препаратів та їх шкідливого впливу. Тому зазвичай більшість антибіотиків на ранньому терміні вагітності є протипоказаними. У II триместрі основні тканини та органи плода вже сформовані. На стадії формування перебувають головний мозок і статеві органи. Вони розвиватимуться до моменту народження дитини. Згідно з рекомендаціями допускається прийом деяких антибіотиків у II триместрі вагітності. У III триместрі дозволяється прийом антибіотиків широкого спектра дії, але в кожному випадку обов’язковою умовою прийому антибіотиків під час вагітності має бути ретельна оцінка лікарем необхідності призначення препарату й можливого негативного впливу на плід. У разі розвитку у вагітної під час прийому антибіотика щонайменших побічних ефектів слід терміново повідомити лікаря [7-9, 11].
Загалом основну небезпеку антибіотики становлять не для матері, а для майбутньої дитини. Більшість препаратів зазначеної групи проникають крізь плаценту в кровотік плода і здатні чинити шкідливий вплив на орган, який саме у цей момент найбільш інтенсивно розвивається. Виникає запитання: які антибіотики можна застосовувати під час вагітності? Всі антибактеріальні препарати можна умовно поділити на три групи: а) антибіотики, які абсолютно протипоказані під час вагітності у зв’язку з доведеною токсичною дією на плід; б) антибіотики, які дозволено приймати вагітним обережно – доведено відсутність їх шкідливого впливу; в) антибіотики, які можна застосовувати під час вагітності під наглядом лікаря, їх дію на плід не вивчено, тому приймати можна лише у разі крайньої необхідності за умови, якщо ризик наявної інфекції перевищує ризик негативного впливу [12-15].
В усьому світі використовують нижче подані категорії ризику застосування ліків під час вагітності, розроблені й запропоновані Управлінням з контролю за харчовими продуктами та лікарськими засобами (Fооd and Drug Administration, FDA).
А. Унаслідок проведення адекватних, ретельно контрольованих досліджень не виявлено ризику несприятливої дії на плід в I триместрі вагітності (немає даних, які свідчать про подібний ризик у наступних триместрах).
В. Вивчення репродукції на тваринах не виявило ризику несприятливої дії на плід, проте адекватних і ретельно контрольованих досліджень за участі вагітних проведено не було.
С. Вивчення репродукції на тваринах виявило несприятливу дію на плід; адекватних і ретельно контрольованих досліджень за участі вагітних проведено не було; однак потенційна користь, пов’язана із застосуванням лікарського засобу у вагітних, може бути підгрунтям для застосування препарату, незважаючи на можливий ризик.
D. Існують докази ризику несприятливої дії лікарського засобу на плід, що їх отримали в ході проведення досліджень або на практиці, однак потенційна користь, пов’язана із застосуванням лікарського засобу у вагітних, може бути підгрунтям для його призначення, незважаючи на можливий ризик.
Х. Випробування на тваринах або клінічні дослідження виявили порушення розвитку плода і/або є докази ризику несприятливої дії лікарських засобів на плід, отримані в ході проведення досліджень або на практиці; однак ризик, пов’язаний із застосуванням лікарських засобів у вагітних, перевищує потенційну користь [1, 4, 16].
Тим часом раціональне та ефективне застосування антибіотиків під час вагітності та періоду лактації припускає виконання таких умов: а) необхідно призначати препарати тільки з установленою безпекою застосування під час вагітності, з відомими шляхами метаболізму (критерії FDA); б) під час призначення препаратів слід ураховувати термін вагітності – ранній або пізній; в) у процесі лікування слід здійснювати постійний ретельний моніторинг за станом матері та плода. Іншими словами, за рекомендаціями В.В. Камінського і співавт. (2012), під час застосування антибактеріальних препаратів у період вагітності необхідно керуватися такими правилами з урахуванням ембріотоксичного, тератогенного й фетотоксичного впливу препаратів (табл. 2). По-перше, враховувати термін вагітності; у разі виникнення пневмонії чи пієлонефриту слід негайно розпочинати антибактеріальне лікування, а, наприклад, при такій проблемі, як бактеріальний вагіноз, можна почекати до початку ІІ триместру вагітності. По-друге, застосовувати найбезпечніший з наявних препарат із вивченим метаболізмом. По-третє, у процесі застосування антибіотика здійснювати динамічний контроль за станом вагітної та плода [1].
Більшість досліджень із застосуванням антибіотиків у вагітних стосується лікування гінекологічної інфекції, яка призводить до передчасних пологів. A.M. Morency, E. Bujold (2007) проаналізували 61 дослідження, в ході яких застосовували антибіотики у II триместрі вагітності (1807 жінок), і дійшли висновку, що макроліди (співвідношення ризиків (СР) 0,72; 95% довірчий інтервал (ДІ) 0,56-0,93) і кліндаміцин (СР 0,68; 95% ДІ 0,49-0,95) асоціюються із низькою частотою передчасних пологів та абортів, а метронідазол – із високим ризиком, особливо в комбінації з іншими анибактеріальними препаратами (СР 1,31; 95% ДІ 1,08-1,58) [14]. Подібні висновки стосовно кліндаміцину наведено в роботах R.S. Oliver і співавт. (2013) та J.S. Joergensen і співавт. (2014), у яких доведено, що застосування зазначеного препарату на ранніх періодах вагітності (<22 тиж ембріогенезу) значно зменшує частоту передчасних пологів і абортів [12, 19]. Разом із цим існують контроверсійні думки дослідників, які вважають, що призначення антибактеріальних препаратів (переважно метронідазолу) спричиняють більше негативний, аніж позитивний вплив під час вагітності, а також пропонують для остаточного вирішення проблеми далі проводити дослідження у цьому напрямі [13].
M. Rockenbauer і співавт. (1998) упродовж п’яти років здійснювали моніторинг серед 38 151 вагітної і виявили, що 17,2% жінок лікувалися антибіотиками й пізніше народили дітей без уроджених відхилень. І єдиною відмінністю, яку встановили автори, була значно менша вага новонароджених порівняно з групою контролю [20].
Різні антибіотики мають різні хімічні структури й показання до лікування. Тому не існує відповідного критерію для чіткої оцінки тератогенного потенціалу різних груп антибіотиків. Слід ураховувати ймовірність існування низки взаємодій між захворюваннями вагітних та іншими препаратами, які часто призначають разом з антибіотиками, і, таким чином, слід здійснювати адекватний контроль, необхідний для оцінки ймовірного ризику тератогенного впливу на плід. Тривога і страх, викликані переконанням, що майже всі ліки спричиняють уроджені аномалії, можуть завдати більшої шкоди, ніж деякі перевірені щодо тератогенного впливу на вагітну препарати. Таким чином, ретельна оцінка ризику й користі при застосуванні антибіотиків під час вагітності є на сьогодні актуальним і важливим завданням.
Цікавою є робота H.О. Atladоttir і співавт. (2012) з вивчення такого ускладення у дітей, як аутизм унаслідок інфекції, і застосування антибіотиків під час вагітності. Результати досліджень на тваринах свідчать про те, що імунна активація організму жінки під час вагітності може спричинити порушення нервової системи плода. Будь-яка інфекція є найпоширенішим чинником до імунної активації під час вагітності. Автори дослідили вплив інфекції й застосування антибіотиків під час вагітності на ризик розладів аутистичного спектра (РАС) та інфантильного аутизму в потомстві. В ході дослідження використовували когорти населення, що включали 96 736 дітей у віці від 8 до 14 років і які народилися в період із 1997 по 2003 рік у Данії. Інформацію про інфекції, епізоди гарячки, застосування антибіотиків отримували за допомогою телефонних інтерв’ю під час вагітності та в ранньому післяпологовому періоді. Діагнози РАС та інфантильного аутизму отримали з Датського центрального психіатричного регістру; у 976 дітей (1%) з когорти діагностовано розлади аутистичного спектра. Загалом автори отримали мало доказів того, що різні типи м’яких поширених інфекційних захворювань або фебрильних епізодів під час вагітності були пов’язані з РАС та дитячим аутизмом. Проте їхні дані свідчать, що зараження матері грипом асоціюється із дворазовим підвищенням ризику дитячого аутизму, тривалі напади лихоманки призводять до триразового підвищенного ризику дитячого аутизму, а застосування різних антибіотиків під час вагітності є потенційним чинником ризику для РАС та дитячого аутизму [6].
Суттєвою проблемою застосування антибіотиків у вагітних і під час вигодовування грудьми є лікування різних видів хірургічної інфекції – інтраабдомінальної, урологічної, ранової, ЦНС, сепсису. Найчастішими причинами до застосування антибіотиків у вагітних і в лактаційному періоді є післяопераційна ранова інфекція (кесарів розтин) і гострий мастит. У США післяопераційна ранова інфекція становить у середньому 3,2% (від 2,7% у жінок з низьким ризиком до 7,5% у пацієнток високого ризику), у Великій Британії цей показник сягає 9,6%, а у 0,6% випадків виникає потреба в повторній госпіталізації. Спричиняється вона змішаною флорою, де передує кишкова паличка та інші грамнегативні збудники, а також Enterococcus faecalis, Staphylococcus aureus і коагулазонегативні стафілококи, анаероби (в тому числі бактероїди) і Gardnerella vaginalis. За наявності інфекції середньої тяжкості рекомендовано застосовувати всередину препарати пеніцилінового ряду (амоксицилін/клавуланат), а при алергії – кліндаміцин, іноді додають метронідазол. За наявності флегмон приймають рішення про відповідне хірургічне лікування (розкриття і дренування). Тяжкі стани вимагають парентерального введення вищезазначених препаратів у більшій дозі, іноді додають гентаміцин за умови постійного моніторингу з наступним якнайшвидшим переходом на пероральний шлях введення (нормалізація температури, розрішення флегмони). Згідно із сучасним консенсусом, який базується на метааналізі 86 досліджень із залученням 13 тисяч жінок, для профілактики ранової інфекції рекомендовано одноразове введення антибіотика до розрізу шкіри, що значно зменшує ризик її виникнення в післяопераційному періоді (СР 0,39; 95% ДІ 0,32-0,48). Препаратами вибору є цефалоспорини І-ІІ покоління (цефуроксим), які вводять за 15-60 хв до розрізу шкіри, подвійну дозу застосовують тільки у пацієнток із надлишковою вагою (індекс маси тіла >35,0 кг/м2) [8].
Іще одним захворюванням є гострий мастит, який зазвичай виникає в перші 6 тиж грудного вигодовування. При легких формах призначають пероральні пеніциліни (амоксицилін/клавуланат) або кліндаміцин (за наявності алергії до пеніцилінів) з постійним сціджуванням молока і годуванням неураженою залозою. У разі тяжких форм застосовують хірургічне лікування й антибіотики, які приймають парентерально (вищезазначені, у вищій дозі, іноді додають гентаміцин) упродовж 48-72 год, тоді схему лікування корегують згідно з отриманими результатами мікробіологічного дослідження. У разі покращення клінічної картини переходять до застосування препаратів усередину (якщо можливо, якнайшвидше) із наступним відновленням грудного вигодовування [8].
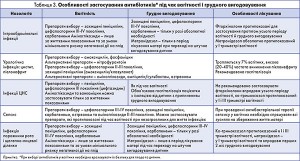
Особливості застосування антибактеріальних препаратів для лікування різних типів хірургічної інфекції під час вагітності й у період грудного вигодовування наведено в таблиці 3.
Як видно з таблиці, препаратами вибору під час лікування хірургічної інфекції у більшості випадків є пеніциліни та цефалоспорини. Щодо останніх, то експериментальні й клінічні дані свідчать про відсутність тератогенних і ембріотоксичних властивостей у цефалоспоринів І-ІІ покоління, у деяких препаратів ІІІ покоління. Антибіотики цієї групи добре проникають крізь плацентарний бар’єр. Ступінь трансплацентарного проникнення цефалоспоринів значною мірою визначається терміном вагітності: у перші місяці вона невисока й поступово зростає до завершення вагітності. Так, ступінь трансплацентарного проникнення цефтазидиму (Цефтум) у III триместрі вагітності зростає майже в 3 рази. Цефалоспорини різних поколінь також мають різний ступінь проникнення крізь плаценту. Серед цефалоспоринів III покоління слід виділити цефоперазон і цефоперазон/сульбактам (Гепацеф, Гепацеф комбі), який можна без обмежень застосовувати під час вагітності. Негативного впливу на плід не виявлено. З організму цефоперазон виводиться двома шляхами – із сечею та жовчю. Це означає, що під час лікування ниркової недостатності проводити корекції цих антибіотиків не потрібно. Водночас цефтриаксон може спричинити холестаз і псевдохолелітіаз, що слід ураховувати під час лікування вагітних із захворюваннями жовчних шляхів. При введенні вагітним терапевтичних доз цефалоспоринів у крові плода створюються концентрації препаратів, які перевищують мінімально інгібуючі для збудників внутрішньоутробних інфекцій. Деякі цефалоспорини (цефалотин, цефалоридин) мають здатність до підвищеного накопичення в амніотичній рідині, що слід ураховувати під час лікування хоріоамніоніту. Таким чином, цефалоспорини разом із пеніцилінами належать до антибіотиків, які можна застосовувати в різні терміни вагітності.
Несприятливого впливу макролідів на вагітних і плід не виявлено. Вони проходять крізь плаценту, проте у крові плода та амніотичній рідині їх рівень залишається низьким. Дослідження аміноглікозидів, проведені на тваринах, а також клінічні дані свідчать про відсутність тератогенної дії антибіотиків цієї групи. Однак більшість із них мають фетотоксичний ефект, проявом якого є розвиток ото- і нефротоксичності. Так, доведено небезпеку застосування під час вагітності стрептоміцину, амікацину, нетилміцину, тобраміцину. Антибіотики цієї групи добре проникають крізь плаценту, у значній кількості накопичуються в крові плода, амніотичній рідині, тканинах плаценти. Враховуючи високий ризик фетотоксичного ефекту, аміноглікозиди під час вагітності можна застосовувати тільки за умови тяжкого перебігу інфекції і резистентності до інших антибіотиків. В інших випадках від застосування аміноглікозидів у вагітних слід утриматися. В ході експериментів на тваринах доведено, що карбапенеми (Мепенам) не мають тератогенного й фетотоксичного ефекту. Клінічні дослідження не встановили будь-якого негативного впливу на плід. Проте недостатня кількість клінічних даних застосування цієї групи препаратів у вагітних змушує ставитися до їх призначення обережно і тільки за життєвими показаннями.
Суворо заборонено застосовувати під час вагітності такі антибіотики: 1) тетрациклін, доксициклін – проникають крізь плаценту, накопичуються в кістках і зубних зачатках плода, порушуючи їх мінералізацію; отруйні для печінки; 2) фторхінолони – надійних досліджень щодо безпеки у вагітних не проводилося, а в ході досліджень на тваринах препарати цієї групи спричиняли ушкодження суглобів плода; 3) кларитроміцин, мідекаміцин, рокситроміцин – щодо їх безпеки у разі застосування під час вагітності відомості відсутні, однак існують дані про токсичну дію на плід у тварин; 4) канаміцин, тобраміцин, стрептоміцин – проникають крізь плаценту, дають високий ризик ускладнень на нирки і внутрішнє вухо плода, є причиною глухоти в немовлят; 5) фуразидин, ніфуроксазид – у зв’язку з потенційно шкідливою дією дані про безпеку у вагітних відсутні; 6) хлорамфенікол – швидко проникає крізь плаценту у високих концентраціях, пригнічує кістковий мозок плода і порушує диференціацію клітин крові, особливо на пізніх термінах вагітності; 7) триметоприм/сульфаметоксазол – проникає крізь плаценту у високих концентраціях, підвищує ризик уроджених каліцтв, пороків серця, сповільнює ріст плода [2, 3, 8, 9].
Отже, інфекції є однією з причин переривання вагітності протягом I триместру, тоді як у II і III триместрі вони становлять основну причину передчасних пологів [10]. Іншими словами, інфекції під час вагітності, пологів та в післяпологовому періоді здатні поставити під загрозу не тільки життя матері, а й дитини. Разом із хромосомними аномаліями та імунологічними захворюваннями інфекції на ранніх термінах вагітності належать до головних причин переривання вагітності. У II і III триместрі вагітності інфекції є основною причиною передчасних пологів, передчасного розриву плаценти, низки ускладнень у новонародженої дитини.
Багато вагітних жінок дуже обережно ставляться до прийому антибіотиків – головним чином з огляду на потенційно шкідливий вплив на майбутню дитину. Втім немає жодних протипоказань для застосування антибіотиків під час вагітності у разі серйозного інфекційного захворювання матері [15].
За наявності показань до обов’язкового застосування антимікробних препаратів першою лінією стають бета-лактамні антибіотики, які зазвичай безпечні та ефективні. Водночас антибіотики пеніцилінового ряду у близько 10% випадків спричиняють алергічні реакції, і в такому разі цефалоспорини стають відповідною альтернативою. На думку I. Mylonas і співавт. (2011), цефалоспорини слід відносити до однієї з перших ланок антибіотиків, які необхідно призначати під час вагітності. За літературними джерелами, фахівці застосовують цефалоспорини різних поколінь, і їм слід віддавати пріоритет [15].
Серед макролідних антибіотиків перевагу відають еритроміцину. Кліндаміцин, метронідазол, сульфаніламіди становлять другий ряд агентів. Утім, на думку більшості експертів, за можливості слід уникати прийому останніх протягом усього періоду вагітності. Глікопептиди та аміноглікозиди, з огляду на нефротоксичність і ототоксичність останніх, застосовують лише за наявності загрозливих для життя матері інфекцій. Метронідазол можна призначати під час вагітності за умови, що показання до його застосування були суворо перевірені. Лінкозаміди слід застосовувати тільки в тому разі, якщо пеніциліни, цефалоспорини та еритроміцин виявились неефективними у боротьбі з інфекцією. Тетрацикліни призначають тільки до 12-го тижня вагітності, проте бажано їх не застосовувати взагалі. Призначення фторхінолонів слід уникати з огляду на високий ризик потенційно токсичного впливу на ще ненароджених дітей. У виключно складних випадках лікування антибіотиком, який протипоказаний під час вагітності, не виправдовує її переривання. Утім, жодні ліки, в тому числі антибіотики, не можуть бути віднесені до категорії абсолютно безпечних [15].
Таким чином, наведені дані свідчать про наявність великої кількості сучасних антибіотиків, які можна застосовувати у вагітних. Особливості фармакокінетики цієї групи антибактеріальних препаратів у вагітних потребують наявності достатніх знань в акушерів, хірургів та фахівців інших спеціальностей щодо коректного вибору антибіотика для конкретних цілей, визначення оптимальної дози, режиму введення, оцінки ризику для матері і плода, постійного моніторингу за ходом лікування антибіотиками.
Висновки
1. На сьогодні раціональна антибіотикотерапія вагітних становить складну проблему у клінічній практиці. Це пов’язано з великою кількістю існуючих і новітніх антибактеріальних препаратів, з різноманітним спектром збудників інфекційних захворювань, змішаної аеробно-анаеробної інфекції, зростанням частоти тяжких форм інфекції.
2. За наявності показань до обов’язкового застосування антимікробних препаратів першою лінією є бета-лактамні антибіотики, які зазвичай безпечні та ефективні. З огляду на частоту алергічних реакцій до препаратів пеніцилінового ряду цефалоспорини становлять відповідну альтернативу і належать до однієї з перших ланок антибіотиків, які застосовують для лікування хірургічної інфекції під час вагітності і грудного вигодовування.
Література
1. Камінський В.В. Cучасний погляд на застосування макролідів у період вагітності / В.В. Камінський, Г.Б. Бойко // Укр. Мед. Часопис. – 2012. – № 5(22). – С. 50-54.
2. Коган Б.Г. Современные принципы применения антибиотиков у беременных / Б.Г. Коган, Г.Д. Гордеева, Е.Н. Белокурова // Здоровье женщины. – 2011. – № 4(60). – С. 32-36.
3. Практическое руководство по антиинфекционной химиотерапии / [В.А. Аковбян, И.В. Андреева, А.С. Анкирская и др.]; под ред. Л.С. Страчунского, Ю.Б. Белоусова, С.Н. Козлова. – [2-е изд.] – НИИАХ СГМА: 2007. – 418 c.
4. Пухлик С.М. Фармакотерапия ЛОР-заболеваний у беременных / С.М. Пухлик, О.В. Титаренко, В.В. Колесниченко // Здоров’я України, 2015. – № 3(371). – С. 54-57.
5. A Review of Antibiotic Use in Pregnancy / P.B. Bookstaver, C.M. Bland, B. Griffin [et al.] // Pharmacotherapy. – 2015; 35(11): 1052-62.
6. Atladоttir H.O. Autism after infection, febrile episodes, and antibiotic use during pregnancy: an exploratory study / H.O. Atladоttir, T.B. Henriksen, D.E. Schendel [et al.] // Pediatrics. – 2012; 130(6): 1447-54.
7. Bacterial Infections Specific to Pregnancy / Institute of Obstetricians and Gynaecologists, Royal College of Physicians of Ireland and the National Clinical Programme in Obstetrics and Gynaecology // CLINICAL PRACTICE GUIDELINE. – 2015. – № 34: 1-30.
8. Clinical practice guideline Bacterial Infections Specific to Pregnancy / Inst. Obst. Gyn., Royal College of Physicians of Ireland and the National Clinical Programme in Obstetrics and Gynaecology. – 2015. – № 34. – 30 p.
9. Guidelines for Antimicrobial Usage 2012-2013 / S.J. Rehm, J.K. Sekeres, E. Neuner [et al.] // Cleveland Clinic. – 2012. – P. 82.
10. Haas A. Antibiotic therapy in pregnancy / A. Haas, G. Maschmeyer // Dtsch. Med. Wochenschr. – 2008; 133(11): 511-5.
11. Infections, intibiotics and Pregnancy / S. Sipos, M. Dima, C. Budisan [et al.] // TMJ. – 2011; 60 (3-4): 225-231.
12. Joergensen J.S. The early use of appropriate prophylactic antibiotics in susceptible women for the prevention of preterm birth of infectious etiology / J.S. Joergensen, L.K. Kjaer Weile, R.F. // Expert. Opin. Pharmacother. – 2014; 15(15): 2173-91.
13. Lamont R.F. Advances in the Prevention of Infection-Related Preterm Birth / R.F. Lamont // Front. Immunol. – 2015; 16(6): 566.
14. Morency A.M. The effect of second-trimester antibiotic therapy on the rate of preterm birth / A.M. Morency, E. Bujold // J. Obstet. Gynaecol. Can. – 2007; 29(1): 35-44.
15. Mylonas I. Antibiotic chemotherapy during pregnancy and lactation period: aspects for consideration / I. Mylonas // Arch. Gynecol. Obstet. – 2011; 283(1): 7-18.
16. Nahum G.G. Antibiotic use in pregnancy and lactation: what is and is not known about teratogenic and toxic risks / G.G. Nahum, K. Uhl, D.L. Kennedy // Obstet. Gynecol. – 2006; 107 (5): 1120-38.
17. Nonobstetric surgery during pregnancy. Committee Opinion № 474. American College of Obstetricians and Gynecologists // Obstet Gynecol. – 2011; 117: 420-1.
18. Norwitz E.R. Management of the pregnant patient undergoing nonobstetric surgery / E.R. Norwitz, J.S. Park, D. Snegovskikh // www.uptodate.com/management-of-the-preg.
19. Oliver R.S. Infection and antibiotics in the aetiology, prediction and prevention of preterm birth / R.S. Oliver, R.F. Lamont // J. Obstet. Gynaecol. – 2013; 33(8): 768-75.
20. Rockenbauer M. Use of antibiotics during pregnancy / M. Rockenbauer, A.E. Czeizel, J. Olsen // Eur. J bstet Gynecol Reprod Biol. – 1998; 81(1): 1-8.