18 липня, 2017
Дерматит: себорейний чи атопічний?

Себорейний дерматит (СД) – це папульозно-сквамозний дерматоз, який характеризується висипом на ділянках шкіри з найбільшою активністю сальних залоз, а саме: волосистої частини голови, обличчя та верхньої частини тулуба. Атопічний дерматит – АД (нейродерміт, нейродерміт атопічний, dermatitis atopica) – спадкова хвороба з хронічним рецидивуючим перебігом і вираженою еволюційно-віковою динамікою [20].
На думку британських дослідників Hanifin і Rajka, АД є найбільш поширеним шкірним захворюванням. Приблизно у 2-5% дорослого населення і 10-20% дітей реєструють АД. Цікавим є той факт, що його частота серед більш заможних соціально-економічних верств населення набагато вища, ніж серед незаможних [12, 20]. Майже у 50% пацієнтів захворювання починає розвиватися на першому році життя, особливо на 3-му місяці, при цьому в зрілому віці воно маніфестує досить рідко. У розвитку АД важливу роль відіграє спадковий фактор: у 80% випадків він зустрічається в обох однояйцевих близнюків та у 20% випадків – у різнояйцевих близнюків [20].
СД реєструють у 3-5% населення, однак лупа як найбільш легка його форма є більш поширеною і спостерігається приблизно у 15-20% населення. Поширеність СД не залежить від раси. Чоловіки хворіють частіше, ніж жінки. Це захворювання здебільшого проявляється у дітей протягом перших 10 тижнів життя, в період статевого дозрівання і майже не зустрічається серед людей похилого віку [11].
Італійські дослідники C. Galmetti, A. Patrizi, L.A. Berlloni Fortina наголошують, що поява у дітей у перші місяці життя висипу жовтого кольору на шкірі голови, який розцінюється як прояв СД, може бути ознакою розвитку АД у майбутньому [12].
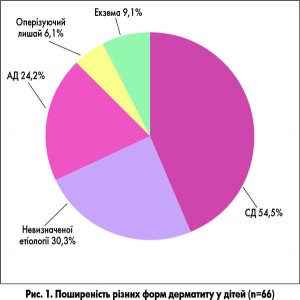
Статистичні дані, наведені Американською академією педіатрії (ААР) у 2005 р., підтверджують те, що ці дерматити найчастіше зустрічаються у дітей та потребують підвищеної уваги лікарів-педіатрів (рис. 1).
Загальна сума даних щодо поширеності дерматиту перевищує 100%, оскільки кілька пацієнтів мали більше однієї форми захворювання.
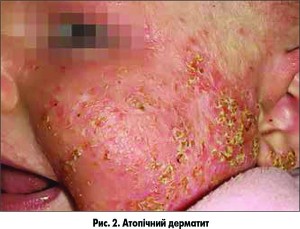
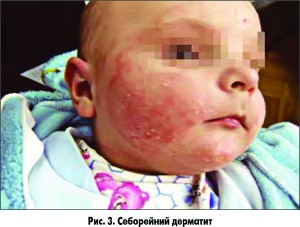
Актуальність цієї проблеми полягає в тому, що в ранньому дитячому віці провести диференційну діагностику атопічного і себорейного дерматитів у деяких випадках неможливо (рис. 2 і 3).
Своєчасна діагностика атопічного та себорейного дерматитів у дитячому віці дасть змогу підібрати адекватне лікування та визначити подальшу тактику ведення пацієнта в дорослому віці.
Етіологія та патогенез себорейного та атопічного дерматитів
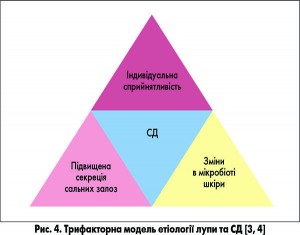
Сьогодні відсутня єдина точка зору на етіологію і патогенез СД. Причини розвитку цього захворювання пояснюють кілька теорій – грибкова, гормональна і генетична. Загальновизнаними є 3 патогенетичні фактори (рис. 4): рівень гормонів (андрогенів) і підвищена секреція сальних залоз, зміни в мікробіоті шкіри (Malassezia), індивідуальна сприйнятливість [4, 6].
Виділення шкірного сала внаслідок підвищеної секреції сальних залоз відіграє чи не найголовнішу роль у формуванні СД. Саме тому рівень захворюваності зростає в дитячому та підлітковому віці, а лупа та характерний висип локалізуються виключно на ділянках шкіри з високим рівнем продукування шкірного сала. Його функція є поки що недостатньо вивченою. Шкірне сало бере участь у розвитку епідермісу та підтриманні захисного бар’єру шкіри, в утворенні антиоксидантів, формуванні запаху тіла і генеруванні феромонів, захисті шкіри від ультрафіолетового опромінення.
Шкірне сало – це складна суміш тригліцеридів, жирних кислот, складних ефірів воску, ефірів стеринів, холестерину, ефірів холестерину і сквалену.
Секретуючись сальними залозами, воно спочатку складається лише з тригліцеридів і складних ефірів, які в подальшому вже на шкірі розщеплюються мікроорганізмами на дигліцериди, моногліцериди і вільні жирні кислоти. Вільні жирні кислоти відіграють головну роль в ініціюванні подразнюючої дії та запальної відповіді шкіри, які найчастіше на шкірі голови проявляються у вигляді гіперпроліферації (лупи) [3, 4].
Загальновідомо, що підвищена секреція сальних залоз унаслідок дії стресу і гормонів спричиняє збільшення лупи та розвиток дерматиту. Вони є аффекторами секреції шкірного сала, появи лупи, а також тяжкості перебігу СД.
АД зумовлений вродженою сенсибілізацією. У хворих на АД відмічається істотно підвищений рівень загального неспецифічного імуноглобуліну Е (IgE), який включає як антигенспецифічні IgE-антитіла до різних алергенів, так і молекули неспецифічного IgE [1].
Свого часу в науковий обіг було введено термін «ендогенний (IgE-асоційований) атопічний дерматит» для розмежування від екзогенної (IgE-асоційованої) форми АД (Wthrich, 2003). Ця варіативність термінів, яка зберігається і досі (Johansson et al., 2001; 2004), має практичні наслідки стосовно вибору стратегії уникнення контакту з алергенами при лікуванні цього захворювання [20].
АД характеризується низкою серйозних порушень бар’єрної та імунної функції шкіри, а саме:
– імунним відхиленням убік Th2 у фазі ініціації з подальшим збільшенням вироблення IgE [20];
– недостатньою бар’єрною функцією шкіри («сухістю» шкіри) внаслідок порушення метаболізму ліпідів
і/або утворення структурних білків епідермісу (мутації філагріну, нестача інгібітора протеази тощо);
– посиленою колонізацією патогенними мікроорганізмами, такими як Staphylococcus aureus та Malassezia furfur (на відміну від Staphylococcus epidermidis у здорових осіб), і подальшим підвищенням сприйнятливості до інфекції шкіри;
– сильним психосоматичним впливом із порушенням функцій вегетативної нервової системи із подальшим збільшенням продукції медіаторів запалення різними клітинами (наприклад, еозинофілами) [8, 12, 20].
Отже, АД характеризується порушенням клітинного імунітету шкіри з дисрегуляцією Т-клітинної ланки та гіперчутливістю до багатьох імунних і неімунних стимулів [2]. Провокуючу роль у розвитку сенсибілізації відіграють: вживання в їжу деяких харчових продуктів (цитрусових, солодощів, гострих страв, спиртних напоїв), прийом медикаментів, вакцинація, стреси, низка розладів шлунково-кишкового тракту та деякі інші фактори [1]. У 85% випадків АД розвивається у дітей раннього віку, тому адекватно підібране лікування необхідно розпочинати якомога раніше [9, 10].
Клінічна картина
СД – це захворювання, яке проявляється запаленням, лущенням і свербежем, загострення якого чергуються з неактивними періодами (ремісіями).
Прояви СД волосистої частини голови варіюють від легкого перебігу з виникненням лущення до більш тяжкого – з появою товстих, прикріплених кірок (бляшки зустрічаються рідко). Часто ураження шкіри можуть поширюватися з волосистої частини голови на лоб, задню частину шиї та завушні ділянки [13].
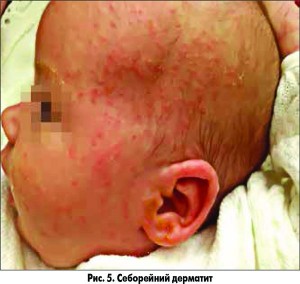
Себорейне ураження шкіри проявляється у вигляді висівкоподібного або сального (жирного) лущення на червоній, запаленій шкірі (рис. 5). Розвиток інфекційного екзематозного дерматиту, з мокнуттям і утворенням кірок, передбачає приєднання вторинної інфекції. Часто при СД відмічається себорейний блефарит, коли уздовж країв повік утворюються невеликі кірки, після яких залишаються рубцеві зміни [14].
Найчастіше ураження шкіри поширюється на жирні та волосисті ділянки голови та шиї, а саме: на волосисту частину голови, лоб, брови, лінії вій, носогубні складки, підборіддя і завушні ділянки. При дифузному процесі можливе залучення прегрудинної та міжлопаткової ділянок, а також навколопупкової, пахових і пахвових складок, промежини [15].
Виділяють 2 форми СД. Найбільш поширена – кільцева, або географічна, з металоїдним лущенням (geographic petaloid scaling). Рідкісна – пітиріазиформна (pityriasiform variety), яка локалізується на тулубі та шиї і проявляється периферійним лущенням навколо овальних плям, що імітують рожевий лишай.
У дітей СД спостерігається у вигляді себорейних (молочних) кірочок. Бляшки можуть бути товстими, жовтого кольору, лущитися або бути жирними. У більшості випадків такі висипи не турбують новонароджених, не спричиняють свербежу, на відміну від подібних висипів у дітей старшого віку або дорослих. Деякі автори взагалі заперечують виділення інфантильного СД як окремої нозологічної одиниці [16].
У пацієнтів більш старшого віку вогнища ураження шкіри локалізовані переважно на ділянці носо-губних складок, підборіддя, волосистої частини голови та завушних ділянок. Висип також може з’явитися на грудях, на спині між лопатками та вздовж хребта. Ділянки еритеми мають чіткі межі, з жирними лусочками жовтуватого відтінку на сальній, блискучій шкірі, часто з наявністю комедонів. Суб’єктивно висип супроводжується легким свербежем [1].
Загостренню захворювання сприяють такі фактори: зміна вологості, сезонність (у зимовий період і ранньою весною, з ремісією в літню пору), травми (наприклад, подряпини) та стреси. Його тяжкість варіює від появи лупи до ексфоліативної еритродермії.
СД має хронічний інтермітуючий перебіг. Загострення, яке проявляється запаленням, лущенням і свербежем, чергується з неактивними періодами (ремісіями).
У 60% хворих АД розвивається на першому році життя, і приблизно у 85% перші прояви захворювання з’являються у віці до 5 років. У зрілому віці дерматит розвивається рідко [1, 12].
Висип може локалізуватися у різних місцях, але типовими є згинальні поверхні великих суглобів, передня і бокові ділянки шиї, обличчя, тильні поверхні кистей і стоп.ч
Розрізняють 3 фази АД [1, 20]:
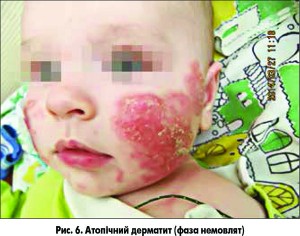
· 1-ша – фаза немовлят (малюкова фаза): охоплює період із 7-8 тижня життя дитини до 1-2 років. Висип має екземоподібний характер із переважним ураженням шкіри обличчя, яке характеризується екзематозними, набряклими бляшками з елементами мокнуття, нерідко з наявністю лусочок і кірочок. Через те, що висип локалізується на голові, лікарі досить часто приймають його за СД (рис. 6);
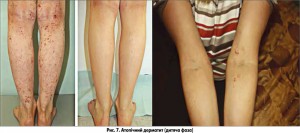
· 2-га – дитяча фаза – період із 1,5-2 років до пубертатного віку (11-12 років). На ранніх етапах висип характеризується еритематозними, набряклими папулами, які зливаються у великі вогнища ураження, а згодом перетворюються на ліхеноїдні папули та вогнища ліхеніфікації (рис. 7). Локалізуючись на бічних ділянках шиї, висип поступово поширюється на бокові поверхні грудної клітки, ліктьові та підколінні згини. Може спостерігатися велика кількість екскоріацій (розчухувань);
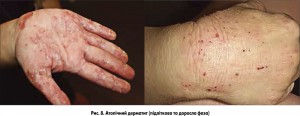
· 3-тя – підліткова та доросла фаза – починається з пубертатного віку (з 12 років) і за клінічними проявами наближається до віку пізнього дитинства. Характеризується ліхеноїдними папулами та вогнищами ліхеніфікації рожево-синюшного відтінку (рис. 8).
Захворювання може маніфестувати в будь-якій фазі і набуває хронічного перебігу. Фази характеризуються поступовою зміною локалізації висипу, ослабленням гострого запалення та формуванням ліхеноїдних папул та вогнищ ліхеніфікації. Незалежно від фази пацієнти скаржаться на сильний свербіж.
Діагностика
Клінічний діагноз СД, як правило, ґрунтується на анамнезі (час появи і зникнення симптомів і характерна локалізація ураження шкіри) [17].
Гістологічне дослідження шкіри є малоефективним через неспецифічну гістологічну картину, тому проводиться досить рідко. Гістологічно СД відповідає хронічному дерматиту – виражений паракератоз із пластинчастим злущуванням [1].
Біопсії шкіри можуть потребувати пацієнти з ексфоліативною еритродермією. Дерматопатологічні дані СД є неспецифічними. Додаткові діагностичні дослідження проводять для диференційної діагностики з іншими захворюваннями шкіри.
Діагностика АД ґрунтується на анамнезі, клінічній картині ураження шкіри відповідно до чинних критеріїв (J. Hanifin, G. Rajka, 1980; Bonfazi, 1994), на даних лабораторних досліджень імунного захисту в поєднанні з діагностованою гіперпродукцією IgE [1].
Діагностичні критерії АД, представлені Hanifin і Rajka в 1980 р. (табл. 1), розроблені та вдосконалені Британською робочою групою (UK Working Party) в 1994 р. (табл. 2), за відсутності специфічних лабораторних маркерів дозволяють поставити правильний діагноз. Окрім зазначених критеріїв, які використовуються і дотепер, Bonfazi в 1994 р. (табл. 3) опублікував свої діагностичні критерії АД для дітей віком до 4 років [12, 20].
Гістологічне дослідження шкіри проводиться лише у сумнівних випадках. Гістологічна картина АД та обмеженого нейродерміту зазвичай відповідає хронічному дерматиту: помірний акантом, вогнищевий спонгіоз епідермісу; периваскулярні лімфогістіоцитарні інфільтрати у верхній частині дерми [1].
Диференційний діагноз
АД, так само, як і СД, має хронічний, рецидивуючий перебіг. Вони є найбільш поширеними шкірними захворюваннями у новонароджених. При АД запалення шкіри найчастіше локалізується на згинальних поверхнях верхніх і нижніх кінцівок (здебільшого в ліктьових і підколінних ямках), на передній ділянці шиї, хоча зазначені локалізація і перебіг є нехарактерними у немовлят і дітей раннього віку. Основними симптомами АД у дітей цих вікових категорій є свербіж і неспокій (особливо вночі). Для СД, на відміну від атопічного, характерним є висип з локалізацією на волосистій частині голови. У немовлят при СД свербіж відсутній. Більшість авторів звертають увагу на відмінності етіопатогенезу цих захворювань і підкреслюють важливість ранньої диференційної діагностики, що дозволяє раніше розпочати відповідну терапію [18].
Псоріаз – це захворювання шкіри, що характеризується наявністю сухих бляшок, вкритих сріблясто-білими лусочками. Так само, як і СД, псоріаз може уражати волосисту частину голови, провокувати появу лупи. Псоріаз може проявлятися як у вигляді дрібних вогнищ із лущенням, схожим на лупу, так і великої кількості висипів, що покривають значні ділянки шкіри. Специфічним для цього захворювання також є симптом псоріатичної тріади (тріада Ауспіца). До того ж воно починає розвиватися у більш старшому віці – з 12-14 років. Псоріаз раннього дитячого віку зустрічається вкрай рідко [2, 19].
Мікоз волосистої частини голови (стригучий лишай) – найбільш поширене серед дітей і підлітків грибкове ураження шкіри, яке провокує появу ділянок шкіри, які сверблять, та супроводжується локальним випадінням волосся.
Лікування
Проблема СД не тільки завжди викликає значний інтерес, а й є приводом для різних спекуляцій: постійно розробляються медикаментозні схеми із потенційно високою терапевтичною активністю, мінімальними побічними ефектами та доброю переносимістю при їх тривалому застосуванні. Досить ефективним є раннє лікування загострень цього захворювання. При ураженні шкіри голови особливо доцільно використовувати методи модифікації поведінки дитини для зменшення кількості екскоріацій.
Терапія СД передбачає використання лікарських засобів із різними механізмами дії: протигрибкових, протизапальних, кератолітиків і комплексних препаратів. Ефективними препаратами першої лінії є кетоконазол, нафтифін або циклопірокс (креми і гелі) [21]. Альтернативними препаратами є інгібітори кальциневрину (пімекролімус, такролімус) [22], комбінації сірки або сульфонаміду і пропіленгліколю. Інгібіторам кальциневрину притаманна протизапальна і протигрибкова активність, тому вони можуть бути ефективними в лікуванні СД. Через можливий вплив на імунну систему при тривалому лікуванні ці препарати слід застосовувати тільки за умови неефективності інших методів або непереносимості пацієнтом інших варіантів лікування. Не рекомендовано тривалі курси терапії з використанням інгібіторів кальциневрину. IV або нижчі класи кортикостероїдів у вигляді кремів, лосьйонів або розчинів необхідно застосовувати тільки для лікування активних загострень [23]. Категорично не рекомендовано короткочасне використання кортикостероїдів, тому що вони можуть спровокувати рецидив та виникнення залежності внаслідок ефекту відміни. Системні кетоконазол або флуконазол слід призначати у тих випадках, якщо СД має тяжкий перебіг або для лікування пацієнта з нульовою відповіддю на лікування. Можна також рекомендувати комбіновану терапію.
Для усунення лупи необхідно частіше мити волосся і збільшити час намилювання. Заборонено використовувати лак і помаду для волосся. Ефективними є шампуні, що містять саліцилову кислоту, дьоготь, селен, сірку або цинк, які потрібно використовувати по черзі, періодично змінюючи. Альтернатива шампуню з цинком – ополіскувач із цинком, 0,01% флуоцінолона мацетонід, який використовується місцево у вигляді олії. Для пом’якшення товстих бляшок шкіри голови призначають оклюзію на всю ніч із дьогтем. Олія флуоцінолона ацетоніда є особливо ефективною за наявності поширених бляшок волосистої частини голови. Лікувальний ефект шампунів на основі сульфіду селену (2,5%), кетоконазолу і нафтифіну зумовлений впливом на дріжджі Malassezia. Такі шампуні також використовують на уражених ділянках тіла і підборіддя, однак вони можуть спровокувати запалення у складках шкіри та на обличчі.
Результати наукових досліджень доводять ефективність застосування 1% гелю метронідазолу, нестероїдних кремів та азелаїнової кислоти для лікування СД. При себорейному блефариті рекомендовано м’яке очищення вій дитячим шампунем і бавовняними аплікаторами. Застосування крему кетоконазолу на ділянці повік є спірним.
Себорейні скоринки у дітей зазвичай зникають самі протягом кількох місяців. Для очищення дитячої шкіри використовують шампунь для чутливої шкіри. Перед його змиванням можна зчищати скоринки щіткою для волосся з м’якою щетиною. Якщо лусочки складно зчищати, слід нанести кілька крапель мінеральної або оливкової олії на кілька хвилин, потім ретельно вимити і розчесати волосся.
Для підбору адекватного і відповідного лікування АД слід використовувати індекс SCORAD (Scoring Atopic Dermatitis). Система SCORAD розроблена на основі консенсусу Європейської цільової групи з атопічного дерматиту (ETFAD) в 1993 р. Її використовують для оцінки тяжкості перебігу захворювання: якщо значення SCORAD до 25 балів, це легка форма, від 25 до 40 балів (у деяких джерелах – 50 балів) – середньої тяжкості, понад 40 балів – тяжка (табл. 4).
Для кожної форми АД визначено додаткові терапевтичні можливості: додати антисептики/антибіотики за наявності інфекції чи суперінфекції, переглянути діагноз за відсутності терапевтичного ефекту терапії та ін.
Література
1. Пальцев М.А., Потекаєв Н.Н., Казанцева И.А., Кряжева С.С. Клинико-морфологическая диагностика и принципы лечения кожних болезней: руководство для врачей. – 2010. – С. 129-136.
2. Скрипкин Ю.К., Мордовцев В.Н. Кожные и венерические болезни: руководство для врачей. – 1996. – т. 2. – С. 116-157; 833-836.
3. Williams J.V., M.D.; Lawrence F., Eichenfield M.D.; Bonnie L. Burke, MS; Myra Barnes-Eley, MPH; and Sheila F. Friedlander, MD Prevalence of Scalp Scaling in Prepubertal Children, 2016.
4. Schwartz J.R., DeAngelis Y.M., Dawson T.L. Jr. Dandruff and Seborrheic Dermatitis: A Head Scratcher, 2014, Р. 3-8.
5. Williams J.V. et al. Pediatrics, 2005; 115: e1-e6.
6. Белоусова Т.А. Себорейный дерматит волосистой части головы: современные представления об этиологии, патогенезе и терапии / Т.А. Белоусова, М.А. Горячкина, Д.Г. Катранова // Вестник дерматологии и венерологии. – 2013. – № 6. – С. 132-138.
7. Pedrosa A.F., Lisboa C., Gonalves Rodrigues A. Malassezia infections: a medical conundrum. J Am AcadDermatol. 2014; 71(1): 170-6.
8. Hamilton J.D. et al. J Аllergy Clin Immunol. 2014; 134: 1293-1300.
9. Bieber T.N. Engl J Med. 2008; 358: 1483-1494.
10. Leung D.Y. et al. J Allergy Clyn Immunol. 2014;134:769-779.
11. Полеско И.В. Этиопатогенетические механизмы десквамативных поражений кожи и обоснование терапии / И.В. Полеско // Лечащий врач. – 2013. – № 10. – С. 6-11.
12. Lіnee Guida E. Raccomandazioni SIDeMaST/Societa Italiana di Dermatologia medica, chirurgicia, estetica e delle Malattie Sessualmente Trasmesse/2011. – C11-27.
13. Naldi L., Rebora A. Clinical practice. Seborrheic dermatitis. N Engl J Med. 2009; 360(4): 87-96.
14. Schwartz R.A., Janusz C.A., Janniger C.K. Seborrheic dermatitis: an overview. Am Fam Physician. 2006; 74(1): 125-30.
15. Gary G. Optimizing treatment approaches in seborrheic dermatitis. J ClinAesthetDermatol. 2013; 6(2): 44-9.
16. Alexopoulos A., Kakourou T., Orfanou I., Xaidara A., Chrousos G. Retrospective analysis of the relationship between infantile seborrheic dermatitis and atopic dermatitis. PediatrDermatol. 2014; 31(2): 125-30.
17. Clark G.W., Pope S.M., Jaboori K.A. Diagnosis and treatment of seborrheic dermatitis. Am Fam Physician. 2015; 91(3): 185-90.
18. Moises-Alfaro C.B., Caceres-Rios H.W., Rueda M., Velazquez-Acosta A., Ruiz-Maldonado R. Are infantile seborrheic and atopic dermatitis clinical variants of the same disease? Int J Dermatol. 2002; 41(6): 349-51.
19. Pagliarello C., Fabrizi G., Cortelazzi C., Boccaletti V., Feliciani C., Di Nuzzo S. Psoriasis and seborrheic dermatitis in infancy and childhood. G ItalDermatolVenereol. 2014; 149(6): 683-91.
20. Атопічний дерматит: Адаптована клінічна настанова, заснована на доказах. – 2016.
21. Okokon E.O., Verbeek J.H., Ruotsalainen J.H., Ojo O.A., Bakhoya V.N. Topical antifungals for seborrhoeic dermatitis. Cochrane Database Syst Rev. 2015; 5: CD008138.
22. Thorlacius L., Thyssen J.P. Zachariae C., Hald M.Topical anti-inflammatory treatment for seborrhoeic dermatitis. Ugeskr Laeger. 2015; 177(22): V10140526.
23. Kastarinen H., Oksanen T., Okokon E.O., Kiviniemi V.V., Airola K., Jyrkk J., Oravilahti T., Rannanheimo P.K., Verbeek J.H. Topical anti-inflammatory agents for seborrhoeic dermatitis of the face or scalp. Cochrane Database Syst Rev. 2014; 5: CD009446.