3 липня, 2017
Обсесивно-компульсивні розлади в педіатричній практиці

Обсесивно-компульсивний розлад (ОКР) – поширений психічний розлад, що характеризується нав’язливими думками, спогадами, рухами й діями, а також різноманітними патологічними страхами (фобіями), які потребують певних зусиль для боротьби з ними і спричиняють дистрес або порушення якості життя пацієнта (Американська психіатрична асоціація, 2000). Наразі інформація про поширеність ОКР украй суперечлива. Це пов’язано з використанням різних методологічних підходів, діагностичних критеріїв під час проведення досліджень, дисимуляцією та гіпердіагностикою. Поширеність ОКР у дорослих становить приблизно 1-3:100, у дітей і підлітків – 1:200-500. Клінічно розпізнані випадки ОКР трапляються рідше і варіюють у межах 1-3%. Це зумовлено тим, що в багатьох осіб цей розлад не діагностують через стигматизацію. ОКР спостерігають у пацієнтів будь-якого віку незалежно від раси, соціально-економічного статусу чи релігії.
Захворюваність на ОКР має два піки з різними гендерними розподілами: перший пік припадає на дитинство, симптоми здебільшого виникають у віці від 7 до 12 років, переважно у хлопчиків. Другий пік спостерігається в ранньому дорослому віці, у середньому в 21 рік, із незначною перевагою у жінок. Для діагностики ОКР у дітей використовують діагностичні критерії для дорослих, проте нещодавні дослідження свідчать, що перебіг розладу в дітей та підлітків відрізняється клінічно й етіологічно гетерогенними ознаками. Деякі експерти ОКР із ранньою маніфестацією кваліфікують як окрему діагностичну категорію.
Тривалий час у дітей і підлітків ОКР вважали рідкісним розладом, поки дослідження, опубліковане в 1988 році в США, не продемонструвало його значну поширеність – 0,7%. Невдовзі за підсумками обстеження психічного здоров’я дитячого населення Великої Британії було встановлено поширеність розладу в межах 0,25% серед дітей у віці від 5 до 15 років.
Симптоми ОКР з’являються до настання статевої зрілості приблизно у третини-
половини осіб, що мають цей розлад.
Наприклад, у ході дослідження, котре включало 330 дорослих пацієнтів з ОКР, було виявлено, що 49% респондентів продемонстрували перші симптоми до 11 років і 23% – у віці від 11 до 18 років. Деякі фахівці наголошують на тому, що перші обсесії та компульсії у 5-80% випадків захворювання маніфестують до 18-річного віку, що дає підстави розглядати його як первазивний розлад розвитку (нейророзвитку).
Витрати на лікування ОКР у США, за даними спеціальної програми епідеміологічних досліджень (Epidemiologic Catchment Area – ECA), становлять близько 8 млрд доларів на рік. Більшість пацієнтів ніколи не отримують лікування – подібно до результатів епідеміологічних досліджень серед дорослих. Існують проблеми з ранньою діагностикою ОКР та доступністю для пацієнтів з ОКР спеціалізованої медичної допомоги. Понад 60% хворих на ОКР у США не отримують лікування через відсутність медичних працівників, що мають необхідну для виявлення ОКР компетенцію.
Історичний огляд
Про обсесії та компульсії згадують у медичних джерелах XVII століття. Нав’язливі ідеї і примуси тоді розглядали як прояви релігійної меланхолії, а страждальців вважали «одержимими» – охопленими зовнішніми силами. Перший клінічний опис розладу належить Феліксy Платерy (1614). У 1621 році Роберт Бартоно у книжці «Анатомія меланхолії» описав нав’язливий страх смерті. Аналогічні нав’язливі сумніви та побоювання описали в 1660 році Джеремі Тейлор і Джон Мур, єпископ Єльский. У XVII столітті в Англії нав’язливі стани також зараховували до «релігійної меланхолії» і вважали, що виникають вони внаслідок надмірного посвячення себе Богу.
У XIX столітті набув широкого поширення термін «невроз», до якого і зарахували нав’язливості. Обсесії почали диференціювати від маячення, а компульсії – від імпульсивних дій. Психіатри дискутували, чи зараховувати ОКР до розладу емоцій, волі чи розладів інтелекту. У 1827 році Жан-Етьєн Домінік Ескіроль (Jean-Etienne Dominique Esquirol) уперше описав психічний розлад, дуже схожий на сучасне розуміння ОКР. Він класифікував цей розлад як «хворобу сумнівів» (фр. folie de doute) – різновид часткового маячення.
Наприкінці XIX століття ОКР було класифіковано як неврастенію. В останній чверті XIX століття неврастенія охоплювала величезний перелік різних розладів, у тому числі ОКР, який тоді не вважали окремим розладом. На початку XX століття Зигмунд Фройд (Sigmund Freud) і П’єр Жане (Pierre Janet) описали при примусах відмінні від неврастенії клінічні ознаки. У 1903 році П’єр Жане у своїй праці Les Obsessions et la Psychasthenie (Obsessions and Psychasthenia) виділив невроз із нав’язливими станами з неврастенії як окреме захворювання і назвав його психастенією. Науковець стверджував, що пацієнти з психастенією, на відміну від неврастенії, мають порушення особистості, ознаками якого є тривога, надмірне занепокоєння та сумніви.
П’єр Жане також описав успішне лікування обсесій та ритуалів методами, які схожі на ті, що використовують і тепер при поведінковій терапії ОКР. Учений описав клінічний випадок п’ятирічного хлопчика з психастенією, що мав інтрузивні й повторювані думки. Ця публікація вважається першим клінічним описом ОКР у дитячому віці. У 1905 році С.А. Суханов сформулював близькі до розуміння психастенії уявлення про тривожно-помисливий характер. Термін «психастенія» почали широко застосовувати в російській та французькій психіатрії, тоді як німецькі та англійські психіатри послуговувалися терміном «невроз нав’язливих станів». У США цей розлад почали називати обсесивно-компульсивним неврозом, а пізніше – ОКР.
Клінічні особливості ОКР у дітей та підлітків
ОКР характеризується наявністю нав’язливих думок або нав’язливих дій, які займають багато часу (принаймні 1 год протягом дня), викликають суб’єктивний дистрес, заважають життєдіяльності пацієнта чи його сім’ї. Нав’язливі інтрузивні небажані ідеї, образи, страхи, думки спричиняють незручності, неприємні почуття, занепокоєння, провокують тривогу. Компульсії є повторюваними моделями поведінки, що їх виконує пацієнт для зменшення або усунення занепокоєння чи стресу, що виникає внаслідок нав’язливих думок. Компульсії, як правило, виконуються відповідно до певних правил, яким пацієнт змушений слідувати. Обсесивно-компульсивні симптоми різняться не тільки в окремих пацієнтів, а й в одного і того самого пацієнта протягом тривалого часу. Перелік симптомів, що трапляються частіше, ніж інші, приведено в таблиці 1.
За наявності спільних особливостей у клінічній картині протягом життя діти й підлітки з ОКР демонструють специфічні особливості. Наприклад, чим молодший пацієнт, тим вищою є ймовірність наявності компульсій без обсесій. Діти також, імовірно, визнають свої симптоми як дистонічні, що робить їх менш готовими опиратися бажанню виконувати компульсивні дії.
Отже, критерії DSM-IV не потребують, щоб діти мали уявлення про обсесії та компульсії для встановлення діагнозу. Діти можуть також демонструвати тик-подібні нав’язливі стани, які важко диференціювати зі складними тиками, особливо у разі наявності нав’язливих ритуалів у вигляді доторків. У цих випадках компульсії можуть передувати чи супроводжуватися не тільки нав’язливими думками, а й різними сенсорними феноменами.
Сенсорні феномени – термін, який використовують для визначення незручних або неприємних відчуттів, сприйняття, почуттів, котрі провокують, передують або супроводжують повторювальні дії, такі як компульсії чи тики. Пацієнти з ОКР можуть відчувати себе змушеними повторювати певні дії, поки не відчують почуття полегшення від цих неприємних сенсорних феноменів.
Сенсорні феномени поділяють на фізичні та психічні. Наприклад, дехто може відчувати «наявність маслянистих речовин на своїх руках і бажання ретельно вимити їх», відтак страждає від повторюваної поведінки, пов’язаної з цими діями. Хтось почувається «незручно» через те, що деякі об’єкти розташовані на полиці «не так», і переставляє їх доти, доки ті не займуть, на його думку, «правильного розташування». Оцінка наявності та вираженості сенсорних феноменів має велике значення, оскільки деякі дослідження довели, що в пацієнтів із раннім початком ОКР разом із тиками наявні патологічні звичні рухи, асоційовані із сенсорними порушеннями. Деякі пацієнти повідомляють, що відповідні сенсорні порушення викликають більший дистрес, аніж компульсії.
Вік маніфестації ОКР
Немає єдиної думки про те, як краще визначати вік маніфестації розладу. Деякі експерти пропонують визначати вік за часом, коли перші обсесії та компульсії були діагностовані, інші вважають часом маніфестації розладу вік, коли симптоми ОКР починають заважати нормальному функціонуванню. Під час дослідження коморбідності у 330 пацієнтів з ОКР було встановлено, що існують два піки маніфестації розладу (в 10 і 17 років). Це дало змогу авторам сформувати підгрупи з раннім та пізнім початком розладу.
Вік маніфестації – важлива інформація. На підставі критерію раннього початку ОКР можна виділити особливий підтип розладу. Попередні дослідження продемонстрували, що дорослі, які свідчать про ранній початок розладу, демонструють збереження симптоматики протягом тривалішого часу, менш чутливі до лікування. Крім того, у разі клінічного перебігу ОКР із раннім початком спостерігають меншу кількість нав’язливих ідей, але більше тикоподібних міоклоній, компульсивних дій, більшу кількість сенсорних феноменів.
Симптоми при ОКР
Незважаючи на продуктивність розподілу пацієнтів відповідно до віку маніфестації ОКР для визначення однорідних підгруп, розподіл пацієнтів із ОКР за моноквалітативними ознакоскладами теж має неабияке значення. Метааналітичні дослідження дали змогу звести клінічні фенотипи ОКР до декількох клінічно значущих груп: забруднення/очищення; нав’язливості/перевірки; симетрія/впорядкування і накопичення. Наведені клінічні фенотипи відповідають дискретним стереотипам маніфестації, етапної патопластики симптоматики, клінічного поліморфізму ознак і притаманні всім віковим групам. Дискретні відносно стабільні моноквалітативні ознакосклади відповідають низці дискретних емоційно-поведінкових проявів функціонування, стандартних, «нормальних», притаманних для дитинства, певним біологічно детермінованим маркерам (генетичним, нейровізуалізаційним), демонструють відмінну чутливість до різних терапевтичних втручань, як медикаментозних, так і нефармакологічних. Деякі дослідження продемонстрували, що пацієнтам із раннім початком ОКР притаманні вища тяжкість агресивних нав’язливих ідей і пов’язаних із ними компульсій, сексуальні та релігійні обсесії й відповідні компульсії, обсесії та компульсії, пов’язані із симетрією, впорядкуванням та організацією.
Коморбідні розлади
Як і дорослі з ОКР, від 60 до 80% хворих дітей і підлітків мають один або кілька коморбідних психічних розладів. Найпоширенішими є тикозні розлади, розлади з дефіцитом уваги та гіперактивністю (РДУГ), тривожні розлади, розлади настрою і харчової поведінки.
Найбільші труднощі під час діагностики викликає оцінювання амальгами клінічних проявів ОКР і тикозних розладів. При ОКР тики діагностують у 20-59% дітей і в 6-9% підлітків і дорослих. Аналогічно 48% дорослих пацієнтів з ОКР із ранньою маніфестацією мають тики або синдром Туретта, порівняно з 10% тих, у кого спостерігається пізня маніфестація розладу.
З урахуванням вищезазначеного було виділено окремий ознакосклад – «тики, пов’язані з ОКР», котрий, як було встановлено, характеризувався більшою спадковою обтяженістю випадками субклінічного ОКР і тикозних розладів серед найближчих родичів; більшою поширеністю серед чоловіків; раннім віком початку захворювання; поганою відповіддю на терапевтичні втручання.
Інші клінічні фенотипи ОКР пов’язані зі спектром порушень з іншими тривожними розладами, дисморфофобією, трихотиломанією, розладами харчової поведінки (анорексією, булімією), пароксизмальною тривогою, імпульсивними розладами. Описано також варіант перебігу ОКР, якому властивий безперервний перебіг, клінічний поліморфізм симптоматики у вигляді нав’язливих думок, тривоги, повторюваної поведінки, що час від часу змінюються між собою за домінуванням у клінічній картині. Перелічені варіанти клінічного поліморфізму розладу входять до спектра ОКР.
Перебіг і прогноз ОКР
Перебіг ОКР у більшості випадків нестабільний. Симптоми з’являються і зникають раптово, демонструють мінливість від пацієнта до пацієнта протягом часу, попри те що вони часто підтримують певну тематичну послідовність.
Подібно до того, як це відбувається в дорослих, у дітей може минути чимало часу, поки діагноз буде встановлено й розпочнеться лікування. Дослідження встановили, що в США в середньому минає 2,5 року від моменту появи симптомів до встановлення діагнозу, а в Німеччині – навіть більше. Серед причин пізньої діагностики – стигматизація та дисимуляція.
Пацієнти соромляться симптомів розладу, відчувають провину за свою поведінку, тож приховують їх, поки боротьба з проявами хвороби не виснажує, не починає заважати у повсякденній діяльності. Легкі чи помірні випадки ОКР можна діагностувати тільки через непрямі ознаки, як-от збільшення часу для виконання шкільних завдань, потріскана шкіра внаслідок частого миття.
В інших випадках симптоми обсесивних ритуалів можуть нагадувати патологічні звички в дитячому віці. Справді, деякі повторювані форми поведінки можуть бути нормальними на деяких етапах розвитку. Маленькі діти чинять багато ритуальних, повторюваних і компульсивних дій, що мають розглядатись як частина їх нормального поведінкового репертуару; вони, зокрема, часто виконують ритуальні процедури перед сном, прийомом їжі, оцінюванням шкільних знань. Деякі аспекти дитячих ритуалів і нав’язливих дій пов’язані з дитячими страхами і фобіями. Отже, ОКР можна розглядати як континуум станів від розладів до нормальної поведінки протягом різних періодів розвитку.
Дев’ятирічне ретроспективне дослідження, у якому взяли участь 145 дітей і підлітків з ОКР, продемонструвало, що найчастіше в майбутньому були встановлені такі діагнози, як генералізований тривожний розлад (25%), депресивні розлади (16%) і тикозні розлади (16%). Приблизно дві третини пацієнтів оцінили свій стан як значно кращий щодо ОКР. Майже половина (49%) учасників повідомили, що потребують подальшого лікування. Найбільшим предиктором обсесивно-компульсивної симптоматики у цьому дослідженні була тривалість хвороби. Тяжкість симптомів при маніфестації не пливала на тривалість перебігу розладу.
Вплив ОКР на порушення функціонування та якості життя коливався від легкого ступеня тяжкості до помірного. Ці дані свідчать про те, що ОКР у дітей є хронічним або таким, що має часті рецидиви / полегшення симптомів та потребує тривалого лікування. Інші дослідження показали, що деякі діти проявляють субклінічні симптоми з плином часу, успішність результату лікування залежить від раннього втручання.
Клінічна оцінка
З огляду на прихованість симптомів ОКР від навколишніх, членам сім’ї складно відразу ідентифікувати ранні ознаки ритуальної поведінки. В таблиці 2 перелічено запитання, які можуть допомогти скринінгу ОКР.
У разі підозри на ОКР необхідна комплексна клінічна оцінка, включаючи докладні інтерв’ю з батьками і, якщо можливо, з учителями, щоб оцінити обсесії, компульсії та сенсорні феномени. У дітей молодшого віку особливості ОКР іноді можуть проявлятися під час ігор або малювання. Дуже важливо усвідомлювати різницю між обсесивно-компульсивними симптомами та ритуалами, що вважаються нормальними для дитячої поведінки, характерної для конкретних фаз розвитку, наприклад ритуали під час прийому їжі чи перед сном. Отже, якнайповніша інформація про проблему, порушення, котрі виникають унаслідок неї, і час, що витрачається на виконання ритуалів, мають забезпечити достатньо даних, щоб вирішити, чи слід призначати лікування. Крім того, важливо оцінити розуміння і сприйняття симптомів родиною, зокрема тими членами сім’ї, які безпосередньо мають справу з пацієнтом.
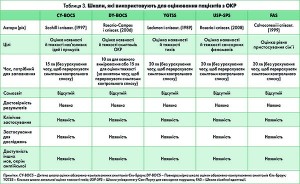
Оцінювальні шкали корисні для отримання докладної інформації про симптоми ОКР, тики, а також інші аспекти, що стосуються діагностики. Їх важливо також використовувати для оцінювання тяжкості та об’єктивізації поліпшення протягом періоду спостереження та лікування. Деякі з інструментаріїв наведені в таблиці 3, вони є у вільному доступі й можуть бути отримані від авторів за запитом.
Етіологічні фактори
Фактори, які підвищують ризик розвитку ОКР, наведено в таблиці 4.
Генетичний
Попри те що протягом багатьох років вважали, що ОКР, по суті, є зумовленою дією середовищних чинників хворобою, дослідження близнюків, сімей, зв’язку із сегрегацією показали, що ОКР у сім’ях успадковується в діапазоні від 45 до 65%, що пояснюється генетичними факторами. Генетично-сімейні дослідження довели, що чим раніше виникають симптоми ОКР у пробанда, тим вищим є ризик для членів сім’ї першого рівня мати обсесивно-компульсивні симптоми, ОКР, тики або розлад Туретта. З іншого боку, подвійні дослідження продемонстрували, що частота конкордатності у монозиготних близнюків значно вища, ніж у дизиготних близнюків. Отже, рівень конкордатності не становить 100%, окрім того, генетичні дослідження демонструють, що негенетичні фактори також відіграють істотну роль в етіології ОКР.
Генетичні дослідження зчеплення ідентифікували ділянки генома, що, ймовірно, містять сприятливі для розвитку ОКР локуси на хромосомах 1q, 3q, 6q, 7p, 9p, 10p і 15q. Були проведені численні дослідження в пошуках гена-кандидата, у яких увагу зосереджували переважно на серотонінергічних, глутаматергічних та дофамінергічних генах; досі переконливих результатів не отримано. Серед усіх досліджених варіантів генного поліморфізму встановлені перспективні для діагностики ОКР мутації, пов’язані з ураженням глутаматергічних генів; ці мутації корелюють із повторюваною поведінкою у людей і гризунів.
Негенетичні
У схильних суб’єктів середовищні чинники, такі як емоційний стрес і черепно-мозкова травма, можуть спричиняти ОКР. Надмірне збільшення ваги під час вагітності, тривалі або передчасні пологи, жовтяниці є факторами ризику для виникнення ОКР у майбутньому.
β-гемолітична стрептококова інфекція групи A (GABHS)
Зв’язок між GABHS-інфекцією і ревматизмом (системне автоімунне захворювання, спричинене GABHS-інфекцією) і початком або погіршенням ОКР або тиками привертає значну увагу протягом останніх двох десятиліть. Існує гіпотеза, що GABHS-інфекція може ініціювати вироблення аутоантитіл, які вступають у перехресну реакцію з клітинними компонентами базальних гангліїв. Ця гіпотеза стосується тільки невеликої частини дітей, які мають ОКР, і підтверджується нейровізуалізаційними та імунологічними дослідженнями. ОКР та інші психоневрологічні розлади частіше, ніж очікувалося, виникають у пробандів із ревматизмом першого ступеня спорідненості.
Сімейні фактори
Важливим негенетичним фактором є сім’я. Маленькі діти схильні залучати родичів до своїх ритуалів, що призводить до високого рівня сімейного напруження. Багато хто намагається зупинити дитину від виконання ритуалів, а деякі «підкріплюють» або навіть посилюють симптоми.
Нейробіологічні субстрати
Було висловлено припущення, що існує дерегуляція лобно-кортико-стріато-таламусової системи у пацієнтів з ОКР. Функціональні дослідження з нейровізуалізацією показали, що орбітофронтальна кора головного мозку, передня частина поясної звивини і смугасте тіло у пацієнтів з ОКР активуються, і після лікування ця активація зменшується.
Нейропсихологічні тести виявили дефіцит когнітивних функцій та рухових навичок, здібностей до зорово-просторової орієнтації, а також деяких виконавчих функцій в осіб з обсесивно-компульсивними симптомами і ОКР. Деякі з цих дефіцитів також були діагностовані у родичів хворих на ОКР першого ступеня спорідненості. Відтак висловлено припущення, що деякі нейрофізіологічні зміни, що спостерігають у дитинстві, як-от дефіцит зорово-просторової орієнтації, можуть бути ранньою ознакою ризику маніфестації ОКР у зрілому віці.
Серотонінергічна система бере участь у патофізіології ОКР: у низці досліджень було продемонстровано полегшення симптоматики при застосуванні серотонінергічних препаратів. Окрім посилення трансмісії моноамінів, деякі дослідники припускають, що окситоцин також може мати позитивний терапевтичний ефект при ОКР.
Лікування
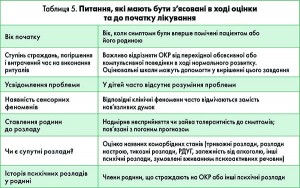
Перед початком лікування вкрай важливо взяти до уваги деякі питання, такі як правильне визначення найбільш проблемних симптомів ОКР, який час пацієнт хворіє, вплив на життя і труднощі, що виникають у сім’ї пацієнта (табл. 5). Ретельна оцінка за участю як пацієнта, так і членів родини і вчителів надзвичайно важлива. Ще одним важливим питанням є точна оцінка супутніх захворювань, які зазвичай супроводжують ОКР. Не виявлені або не оцінені супутні захворювання здатні погіршити прогноз лікування.
Рекомендації для лікування ОКР у дітей та підлітків, як і рекомендації для дорослих, ґрунтуються на когнітивно-поведінковій терапії (КПТ), фармакотерапії та психоосвіті. Селективні інгібітори зворотного захоплення серотоніну (СІЗЗС) та КПТ були систематично досліджені: доведено, що вони є корисними під час лікування дітей і підлітків з ОКР.
Нефармакологічне лікування
КПТ є єдиним варіантом психотерапії, ефективність якої при лікуванні ОКР у дітей доведена науково. Лікування ОКР у дітей бажано розпочати з КПТ у випадках легкої та помірної тяжкості, з комбінації КПТ і фармакотерапії – при більш тяжких випадках або коли КПТ є недоступною.
КПТ при ОКР інтегрує поведінкові та когнітивні втручання й демонструє значну ефективність, особливо коли забезпечується поєднання впливів від профілактичних заходів та когнітивної реструктуризації. Метааналіз довів, що середні розміри ефекту КПТ становлять до 1,45 (довірчий інтервал, ДІ 0,68-2,22), незважаючи на неоднорідність вибірки. Когнітивна реструктуризація допомагає пацієнтам усвідомити вплив думок і переконань на свою поведінку (ритуали та поведінку уникнення), функціональну залежність між нав’язливими ідеями і ритуалами, а також стратегією, що допоможе нейтралізувати їх, викликаючи полегшення.
Поведінкова модель використовує методи впливу і реакції запобігання, що ґрунтуються на відносинах між нав’язливими ідеями та примусами, з метою ослаблення зв’язку з проблемою, яку вони спричинили. Терапевт демонструє пацієнту об’єкти, людей або ситуації, яких він боїться, і запобігає виконанню примусу для того, щоб поступово знизити рівень тривожності. Когнітивні й поведінкові методи доповнюють і посилюють один одного, що залежить від правильного поєднання з іншими методами терапії.
Практичні аспекти КПТ при ОКР
Більшість посібників із КПТ для лікування ОКР рекомендують від 12 до 25 сесій. Керівництва з ОКР зазвичай припускають, що лікарі використовують одну чи дві сесії, щоб зібрати докладну інформацію про симптоми пацієнта і як його родина реагує на них, вплив на сімейне оточення, успішність у навчанні та інші актуальні питання щодо життєдіяльності пацієнта. Також необхідно проводити психоосвітню роботу, яка має включати надання ґрунтовної інформації про всі аспекти захворювання, у тому числі можливі клінічні симптоми, вплив супутніх захворювань, методів лікування, тривалості хвороби та лікування, ризики для сімейного оточення і як найкраще поводитися з членом родини з ОКР. Як правило, 50-хвилинна сесія КПТ передбачає огляд цілей, аналіз попереднього тижня, надання нової інформації, практики терапевтичної допомоги, домашнє завдання на майбутній тиждень, а також моніторинг.
Успіх КПТ залежить від розуміння хвороби – основи лікувальних заходів і когнітивних процесів, що беруть участь у підтримці захворювання. Клінічні випробування показали, що КПТ демонструє кращі результати, коли люди, які тісно контактують із пацієнтом (батьки, члени сім’ї та вчителі) беруть участь у лікуванні. Члени родини можуть реагувати на симптоми пацієнта, полегшуючи поведінку уникання, допомагати в здійсненні ритуальної поведінки або ненавмисно брати участь у ритуалах. Тим часом високі рівні залучення сім’ї були пов’язані з підтриманням симптомів і погіршенням результатів терапії. Отже, батьки мають долучитися до лікування і дуже часто вони стають помічниками терапевта й керують лікуванням у домашніх умовах.
Медикаментозне лікування
Поєднання КПТ із застосуванням медикаментозної терапії було запропоновано як терапія вибору для досягнення найбільшої ефективності при лікуванні помірних і тяжких випадків ОКР. СІЗЗС – ліки першої лінії вибору для терапії ОКР у дітей, підлітків і дорослих. Кломіпрамін – серотонінергічний трициклічний препарат, що став першим із лікарських засобів із клінічно доведеною ефективністю при лікуванні ОКР. Незважаючи на свою ефективність (розмір ефекту 0,85; ДІ 0,32-1,39), цей антидепресант має низку значущих побічних ефектів: з боку шлунково-кишкового тракту, вегетативної нервової системи, печінки і серцево-судинної системи, що обмежує клінічне застосування кломіпраміну, особливо у дітей і підлітків. Наприклад, призначення кломіпраміну потребує електрокардіографічної (ЕКГ) оцінки перед призначенням та протягом лікування.
Клінічні випробування продемонстрували більшу ефективність і безпечність СІЗЗС: сертраліну, флуоксетину та флувоксаміну (окремо чи в поєднанні з КПТ) у дітей і підлітків з ОКР.
Ефективність сертраліну в лікуванні ОКР у дітей оцінювали у клінічному дослідженні POTS протягом 5 років: дизайн дослідження передбачав оцінку ефективності плацебо, сертраліну, КПТ і поєднання КПТ із сертраліном. Отримані результати свідчили, що комбіноване лікування (КПТ + сертралін) було більш ефективним порівняно з КПТ або сертраліном. Оцінка ефективності становила для комбінованого лікування, окремо КПТ і сертраліну – 1,4; 0,67; 0,97 відповідно, а частота ремісій при використанні тільки СІЗЗС – менш ніж одну третину.
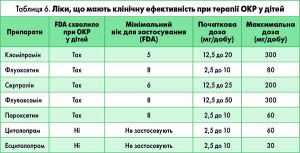
Інші СІЗЗС, такі як пароксетин, циталопрам і есциталопрам, також продемонстрували ефективність у дітей і підлітків з ОКР, хоча Управління з контролю якості продуктів харчування та лікарських засобів США (FDA) поки що не схвалило їх використання в педіатричній практиці (табл. 6). Метааналіз усіх опублікованих рандомізованих контрольованих досліджень у дітей і підлітків з ОКР продемонстрував величину ефекту 0,46 (95% ДІ 0,37-0,55) і показав статистично значущу відмінність між препаратом і плацебо.
Лікування СІЗЗС слід розпочинати з низької дози, щоб зменшити ризик розвитку побічних ефектів. Для досягнення терапевтичного ефекту термін лікування має становити від 10 до 16 тиж в адекватних дозах (табл. 7). Оптимальна тривалість лікування для дітей з ОКР невідома. Більшість експертів вважають, що лікування має тривати протягом не менш як 12 міс після зникнення симптомів або стабілізації, а потім можливе дуже поступове припинення прийому лікарського засобу.
Пацієнти з виявленою резистентністю до лікування
Незважаючи на ефективність СІЗЗС, близько половини пацієнтів не відповідають на терапію чи мають значні залишкові симптоми, навіть за адекватної тривалості лікування і при застосуванні максимально рекомендованої чи переносимої дози. Для цих пацієнтів було запропоновано деякі стратегії, що описані нижче. На жаль, наразі немає жодних систематичних досліджень, у ході яких порівнювали б зміну препаратів або досліджували політерапію.
Перша стратегія полягає у зміні препарату на інший СІЗЗС.
У дорослих із частковою реакцією на СІЗЗС антипсихотичні засоби і кломіпрамін вивчали як додаткову терапію. Необхідне подальше дослідження цих фармакологічних втручань у дітей. Нейролептики можуть бути призначені при супутніх тикозних розладах або поганій терапевтичній відповіді. Клінічні дослідження свідчать, що галоперидол, рисперидон і кветіапін можуть бути ефективними. Оланзапін не слід призначати дітям через ризики виникнення метаболічного синдрому. Побічні ефекти з боку нейролептиків: седативна дія, дисфорія, збільшення ваги та екстрапірамідна симптоматика. Результати нових клінічних випробувань вказують на можливість використання стимулянтів, габапентину, суматриптану, піндололу, інозиту, опіатів, звіробою, N-ацетилцистеїну, мемантину й рілузолу, але потрібні подальші дослідження перед їх рутинним використанням.
Інша стратегія полягає у визначенні наявності супутніх розладів (таких як РДУГ, тиків, депресії або розладів поведінки).
Наявність супутніх розладів асоційовано з більшою тяжкістю психічних розладів, складнощами соціальної адаптації дитини і більш високим стресом для родини, що може впливати на погіршення відповіді на лікування. Клініцистам доцільно розглянути в таких випадках обґрунтованість подвійної діагностики, діагностики декількох психічних розладів та можливість політерапії.
Слід розглядати можливість поєднання фармакотерапії з КПТ. У дослідженні Франклін (2011) вивчав посилення ефекту від терапії антидепресантами у дітей, що лікувалися з використанням КПТ і мали часткову відповідь на лікування. У дослідженні взяли участь 124 пацієнти з ОКР віком від 7 до 17 років, які були рандомізовані в три групи: терапія тільки СІЗЗС; СІЗЗС у поєднанні з КПТ (14 годинних сеансів протягом 12 тиж із залученням психоосвіти); медикаментозне лікування в поєднанні з КПТ (7 сеансів протягом 12 тиж із середньою тривалістю 45 хв). Після 12 тиж лікування редукція симптомів становила 68,6% у другій групі, тоді як у третій – 34,0%; першій – 30,0%. Тобто терапевтичне втручання, що включало 14 годинних сесій КПТ у поєднанні з медикаментозним лікуванням, виявилось удвічі ефективнішим.
Клінічний випадок
До клініки звернулася мати 9-річного хлопця Д. зі скаргами від його вчителя, який був стурбований тим, що Д. витрачав надто багато часу на виконання вправ через побоювання, що вони виконані не належним чином. Крім того, Д. часто виходив із класу, щоб знову й знову вимити руки. Його мати також спостерігала таку поведінку. Д. народився після тривалих термінових пологів, мав помірну жовтяницю. Батькові Д. у дитинстві було встановлено діагноз синдрому Туретта, проте в зрілому віці протягом тривалого часу симптоми були відсутні.
Під час інтерв’ю Д. повідомив, що відчуває «сверблячку» в руках, що змушує його мити їх кілька разів. Він також зізнався, що потребує багато часу на виконання домашніх завдань: він знову й знову все переписує, поки не побачить, що його почерк ідеальний. Д. не скаржився на свої симптоми і не уникав миття рук, хоча витрачав на це близько 2 год на день. Він не скаржився на нав’язливі думки. Коли його запитали, чому він має мити руки або ж переписувати все стільки разів, він відповів, що просто повинен був зробити це. Д. не має тиків у минулому і на час інтерв’ю.
Бали за CY-BOCS – 17 (0 – для нав’язливих думок; 17 – для примусів). Під час оцінки симптомів за допомогою DY-BOCS: 0 балів – для агресії, 0 балів – для сексуальних/релігійних обсесій, 0 балів – для симптомів накопичення, 12 балів – для симетрії/впорядкування і 10 балів – для забруднення/очищення. Загальний бал тяжкості симптомів становив 12 балів; 10 балів – порушення, оцінка глобальної тяжкості за DY-BOCS – 22 бали (помірна тяжкість).
Д. і його родині були призначені сеанси КПТ 2 рази на тиждень тривалістю 60 хв. Терапевт зауважив, що батьки були вкрай стурбовані з приводу майбутнього Д., переймалися його навчальною успішністю. Після 12 сеансів (6 тиж) у Д. спостерігали певне поліпшення симптомів, але батьки продовжували непокоїтися. Наприклад, попри те що Д. почав витрачати менше часу на виконання домашніх завдань, його мати вирішила допомагати йому щодня і практично робила домашні завдання замість нього. Терапевт вирішив продовжити КПТ, але тільки 1 раз на тиждень, батьки почали брати участь у роботі під час сесій. Через 16 тиж (22 сеанси) кількість балів за CY-BOCS знизилася до 8, і глобальний бал за DY-BOCS становив 11, що свідчило про ремісію. Батьки були впевнені в шкільних здібностях Д.
Коментар
Цей клінічний випадок демонструє пацієнта з ОКР середнього ступеня тяжкості із симптомами симетрії/впорядкування та симптомами миття/забруднення. Симптоми потребували багато часу та впливали на успішність у школі. Д. не усвідомлював своїх симптомів. Він ніколи не скаржився на нав’язливості, проте демонстрував фізичні (свербіж) і психічні (перфекціонізм і почуття «правильності») сенсорні феномени. Обтяженість сімейного анамнезу синдромом Туретта, наявність родової травми та жовтяниці свідчать про підвищену вразливість до ОКР. Батьки були дуже схвильовані й мали високий бал за шкалою сімейної дезадаптації.
З огляду на те що симптоми були помірної тяжкості й не було супутніх розладів, початкова стратегія лікування полягала у виборі КПТ як основного методу терапії. На щастя, Д. мав доступ до фахівців, що пройшли підготовку з КПТ, і родина погодилася з визначеним планом дій. Оскільки для ОКР характерні коливання тяжкості симптоматики, але розлад демонструє ознаки хронічного перебігу, то в подальшому потребує менш інтенсивних підтримувальних сеансів КПТ.
Профілактика
Крім пошуку нових стратегій лікування, необхідно виявляти осіб із високим ризиком розвитку ОКР для розроблення стратегії профілактики. Генетичні, сімейні, індивідуальні та екологічні фактори ризику наведені в таблиці 4. Крім загальних заходів зі зміцнення психічного здоров’я, на сьогодні не існує жодних програм профілактики з доведеною ефективністю.
Допоміжні групи та асоціації
Коли люди кажуть, що в них у сім’ї хтось страждає на ОКР, то вони, як правило, можуть отримати користь від груп підтримки, щоб упоратися з проблемою, особливо коли хвора дитина чи підліток. Участь у групах підтримки корисна для подолання стресу, який переживає дитина з ОКР. Групи підтримки, до складу котрих входять фахівці у галузі психічного здоров’я, забезпечують психоосвітні втручання, допомагають людям розпізнавати симптоми, зменшити їх негативний вплив на родину і знайти правильне лікування. На зустрічах із людьми, які стикаються з тими самими проблемами, є можливість обмінятися досвідом щодо контролю симптомів і дізнатися більше про це захворювання. Групи підтримки також можуть бути корисні для пацієнтів, хоча меншою мірою при ОКР у дітей.
Список літератури знаходиться в редакції.