19 жовтня, 2017
Рак и тромбоз: старые проблемы, новые рекомендации

Тромбоз глубоких вен нижних конечностей и тромбоэмболия легочной артерии (ТЭЛА) представляют собой наиболее опасные осложнения «естественной истории опухоли». Наличие рака в организме является основным фактором риска венозного тромбоза. За последние 50 лет смертность в течение первого месяца после хирургических операций у онкологических больных снизилась с 8,7 до 0,7%, что напрямую связано с внедрением тактики профилактического приема антикоагулянтов в до- и послеоперационном периоде.
Венозный тромбоз
Впервые это заболевание описал итальянский врач Джованни Баттиста Морганьи (1682-1771), который при вскрытии трупов нередко обнаруживал массивные венозные тромбы в легочной артерии.
Термин «эмболия» принадлежит немецкому физиологу и морфологу Рудольфу Вирхову (1821-1902). Он первым начал различать два типа тромбов: «…тот, который возникает в периферической вене и эмболизирует в легкие, и второй тип, который первично возникает в дистальных отделах легочной артерии в результате застойного кровотока». В те же годы были описаны патофизиологические механизмы формирования венозных тромбов, известные сегодня как триада Вирхова: замедление движения крови по сосудам, повреждение стенки сосуда и гиперкоагуляция.
В конце XIX века немецкий хирург Фридрих Тренделенбург для профилактики миграции тромбов из вен нижних конечностей в нижнюю полую вену предложил применять перевязку устья большой подкожной вены бедра. Несколько позже (1908) Тренделенбург попытался выполнить тромбэктомию из легочной артерии, однако успешно эту операцию смог провести только его ученик – Киршнер (1924). После этих операций в 30-е гг. ХХ века в каждой клинике Германии предписывалось иметь прикроватные хирургические наборы для экстренной тромбэктомии из легочной артерии у каждого оперированного пациента. За 10 лет было выполнено 300 подобных операций, но выжили всего 10 больных.
В 1944 г. известный хирург Альтон Ошнер в обращении к Американской хирургической ассоциации призвал проводить профилактику легочной эмболии и настаивал на том, что хирургическое лечение ТЭЛА должно отойти в прошлое.
В те годы уже имелись все условия для медикаментозной профилактики венозных тромбозов.
В 1916 г. студент Джей Мак Леан открыл первый антикоагулянт, который позже был назван гепарином. В конце 1920-х гг. Чарльз Бест (лауреат Нобелевской премии) и сотрудники его лаборатории в Университете Торонто получили очищенный гепарин. Первые клинические испытания по профилактическому использованию гепарина провел в 1935 г. Гордон Мюррей. Его работы способствовали развитию методов гемодиализа и трансплантации почки.
В 1930-х гг. Пауль Линк открыл варфарин, который широко используется в клинической практике с 1955 г. В первые 50 лет после открытия этот препарат опережал коммерческий гепарин по объему продаж.
В 1966 г. началось производство низкомолекулярных гепаринов – антитромботического препарата кальципарина.
Рак и тромбоз
Первым связь между венозным тромбозом и раком установил французский врач Арман Трюссо (1861). В своей лекции «Сочетание phlegmasia alba dolens и опухолевой кахексии» он говорил, что «при раковой кахексии состояние крови предрасполагает к ее спонтанной коагуляции». Синдром Трюссо (тромботическая маска рака) сегодня относят к паранеопластическим процессам. По иронии судьбы, через 5 лет после знаменитой лекции у самого Трюссо развился флебит, и позже был обнаружен рак желудка. Трюссо писал: «…у меня возник флебит, который просто не оставляет мне никаких сомнений относительно характера моей болезни».
Венозный тромбоз действительно сопутствует раку.
По данным V. Shen и Е. Pollak, еще 25 лет назад 1 из 7 госпитализированных онкологических пациентов умирал от ТЭЛА. Рак повышает риск тромбоэмболических осложнений в 4-6 раз, венозные тромбозы возникают у 15% онкологических пациентов. Смертность онкологических больных с тромбоэмболическими осложнениями в 2-3 раза выше по сравнению с онкологическими больными без тромбозов.
Известно, что пациенты с идиопатическим венозным тромбозом имеют повышенный риск развития рака в последующие годы. Рак, диагностированный в течение 1 года после выявления идиопатической венозной тромбоэмболии (ВТЭ), имеет более распространенную стадию и ассоциируется с худшей выживаемостью, чем недавно диагностированное онкологическое заболевание, которому не предшествовал венозный тромбоз.
До 80% послеоперационных периферических тромбозов протекают без клинических проявлений и обнаруживаются лишь с возникновением ТЭЛА или при аутопсии.
Биология рака влияет на частоту венозных тромбозов: при аденокарциноме риск выше, чем при плоскоклеточном раке. Максимальный риск возникновения тромбозов характерен для рака поджелудочной железы, опухолей головного мозга, рака яичника, матки, желудка и почки. Частота тромбозов повышена (в связи с широкой распространенностью заболевания) при раке легкого и колоректальном раке.
В то же время опухоли головы и шеи, рак молочной железы, рак предстательной железы сопровождаются более низким риском развития венозных тромбозов, и при оценке необходимости тромбопрофилактики у таких пациентов на первый план выступают другие факторы.
К венозному тромбозу у онкологических больных обычно приводят постельный режим, сдавление вен опухолью, повреждение сосуда (интравазация опухолевых клеток, химический флебит, механическое повреждение сосудов в результате терапевтических мероприятий).
Патологическая активация системы гемостаза при раке обусловлена поступлением из опухолевых клеток в кровоток высокоактивного тканевого фактора и специфических раковых прокоагулянтов. Особенно предрасположены к развитию венозных тромбозов больные с аденокарциномами, секретирующими муцин. Онкологический процесс сопровождается также повышением активности плазминогена, снижением уровня антитромбина III и естественных антикоагулянтов. Простациклин и тромбоксан также освобождаются травмированными эндотелиальными и раковыми клетками, приводя к адгезии и агрегации тромбоцитов. Цистеиновые протеазы, которые экспрессируются только раковыми клетками и амниотической тканью, способны активировать фактор Х в отсутствие фактора VIIa и запускать коагуляционный каскад. Кроме того, риск тромбозов повышается благодаря воспалительному ответу тканей и клеток на опухоль – цитокины, выделяемые в значительном количестве опухолью и клетками крови, повышают агрегацию тромбоцитов и активируют их.
В крови онкологического больного активированные тромбоциты способствуют адгезии опухолевых клеток к эндотелиальным, приводя к их миграции через стенку сосуда путем высвобождения гепараназы. При метастатической прогрессии тромбоциты находятся на поверхности циркулирующих опухолевых клеток и защищают их от повреждения клетками иммунной системы.
Серьезной причиной повышенного риска тромбозов у онкологических больных могут стать противоопухолевые лечебные мероприятия – в первую очередь обширные хирургические вмешательства и цитотоксическая химиотерапия. Повышенное тромбообразование связано с прямой органоспецифической токсичностью препаратов, повышением уровня прокоагулянтных молекул, снижением уровня эндогенных антикоагулянтов, апопотозом клеток эндотелия с высвобождением цитокинов, увеличением активности тканевого фактора, активацией тромбоцитов, моноцитов и макрофагов.
Любые хирургические вмешательства при наличии онкологических заболеваний рассматриваются как операции с высоким риском венозных тромбозов.
Принятие клинического решения о проведении медикаментозной профилактики основывается на определении физической активности пациента (госпитализация резко повышает риск осложнений), индивидуального тромботического риска, а также риска развития кровотечения.
Оценка риска тромботических осложнений
Индивидуальный тромботический риск связан с наличием одного или более факторов:
• активная опухоль или онкологическое лечение;
• снижение мобильности на ≥3 дня или потребность в постороннем уходе;
• возраст >60 лет;
• хирургическое вмешательство под общей анестезией продолжительностью >90 мин;
• ожирение (ИМТ >30 кг/м2);
• хирургическая операция в области малого таза или нижних конечностей продолжительностью >60 мин под общей анестезией;
• хирургическое вмешательство, ограничивающее подвижность;
• коморбидность (≥1 сопутствующих заболеваний);
• наличие острой хирургической патологии;
• протезы бедра или коленного сустава;
• перелом бедренной кости;
• венозные тромбозы в анамнезе;
• заместительная гормонотерапия или эстроген-содержащая контрацептивная терапия;
• дегидратация;
• тромбофилия;
• варикозно расширенные вены или флебиты;
• беременность или ранний послеродовой период (6 недель после родов).
Для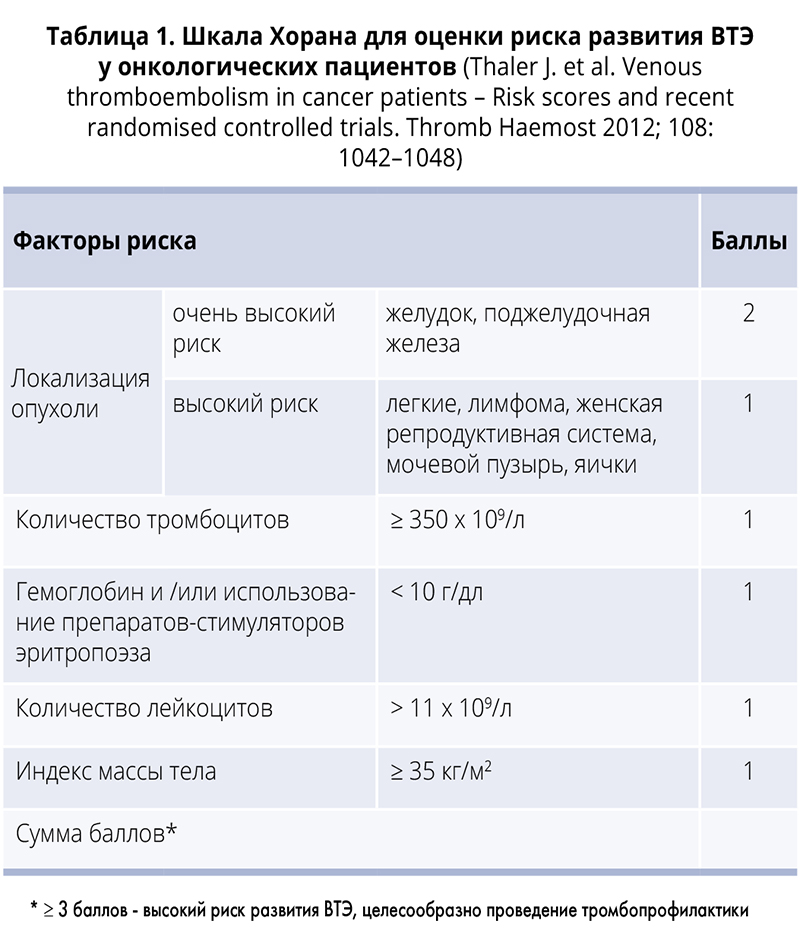 амбулаторных больных, получающих химиотерапию, степень риска венозных тромбозов определяется по шкале Хорана. Больные с карциномой поджелудочной железы и пациенты с миеломой, получающие базовую терапию, автоматически относятся к группе высокого риска (табл. 1).
амбулаторных больных, получающих химиотерапию, степень риска венозных тромбозов определяется по шкале Хорана. Больные с карциномой поджелудочной железы и пациенты с миеломой, получающие базовую терапию, автоматически относятся к группе высокого риска (табл. 1).
В рутинной практике все пациенты при поступлении в стационар должны быть оценены с точки зрения риска развития венозного тромбоза и кровотечения (шкалы Каприни и АССР). Риски регулярно оцениваются в течение 24 ч после госпитализации и, как минимум, каждые 48 ч после госпитализации.
Немаловажно, что проблема профилактики тромбозов недооценена самими врачами. В итоге тромбоз глубоких вен и ТЭЛА характеризуются прижизненной гиподиагностикой и недостаточно эффективным лечением, хотя выявляются при аутопсии у 50% больных метастатическим раком.
Фундаментальное обсервационное исследование FRONTLINE, проведенное в 2001-2003 гг., показало, что профилактику тромбоза после операций у онкологических больных проводят 50% хирургов и только 5% онкологов. Среди химиотерапевтов распространено мнение, что риск тромбообразования у онкологических больных низок.
К сожалению, в Украине еще в 2011 г. до 50% врачей считали, что для профилактики венозных тромбозов достаточно приема аспирина.
Выбор антикоагулянта и продолжительность профилактики
Современные требования, предъявляемые к антикоагулянтам в онкологической практике, включают удобный способ введения фиксированной дозы, отсутствие необходимости лабораторного мониторинга на фоне терапии, совместимость с препаратами для химиотерапии и в целом приемлемый профиль лекарственных взаимодействий, низкий риск кровотечений, а также наличие доказательной базы.
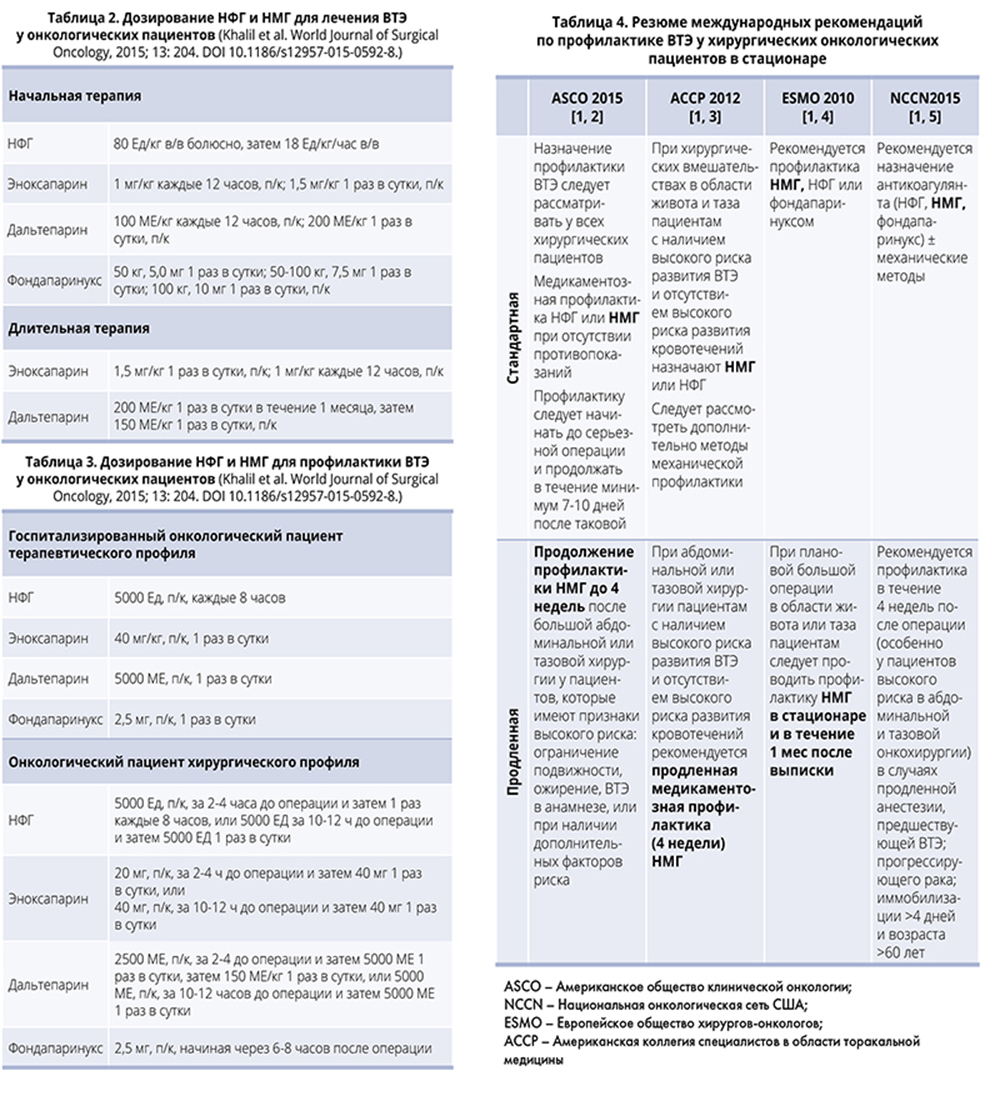
Современным требованиям соответствуют низкомолекулярные гепарины (НМГ) – биологические препараты похожего молекулярного веса (меньшего, чем в молекуле эндогенного гепарина), но обладающие индивидуальными биологическими, фармакологическими и клиническими характеристиками. Многочисленные международные рандомизированные исследования свидетельствуют о большей эффективности НМГ по сравнению с нефракционированным гепарином (НФГ), что связано с блокированием преимущественно Xа фактора свертывания крови. Способность НМГ стимулировать выход из эндотелия ингибитора пути тканевого фактора (который может секретироваться опухолью) крайне актуальна для онкологических больных. Кроме того, НМГ имеют низкий риск тромбоцитопении, отличаются высокой биодоступностью и быстрым началом действия, поскольку не связываются с клетками и белками плазмы. Препарат вводится 1-2 раза в сутки и может использоваться для профилактики и лечения венозных тромбозов в стационаре и амбулаторных условиях. Помимо всех перечисленных преимуществ, НМГ не требуют ежедневного лабораторного мониторинга, обеспечивают более предсказуемый, чем НФГ, антикоагулянтный ответ и обладают более предсказуемыми фармакокинетическими свойствами (включая клиренс и лекарственные взаимодействия). Дисфункция желудочно-кишечного тракта не влияет на подкожное введение препарата. Особенности дозирования НМГ у онкологических больных отражены в табл. 2, 3.
Профилактика венозных тромбозов посредством назначения НМГ проводится в обязательном порядке при госпитализации онкологического больного по поводу ургентного состояния, а также у онкологических больных, перенесших серьезные операции.
Профилактика НМГ сроком до 4 недель проводится у онкологических больных, подвергшихся тазовой или абдоминальной хирургической операции при наличии признаков высокого риска (неподвижность, ожирение, истории ВТЭ в анамнезе). Резюме международных рекомендаций по стандартной и продленной профилактике ВТЭ у хирургических онкологических пациентов в стационаре представлено в табл. 4.
Пациенты с активной формой метастазирующего рака, которым назначен тот или иной вид комбинированной противоопухолевой терапии, должны получать НМГ на протяжении не менее 6 мес. Пациенты со случайно выявленными бессимптомными тромбозом глубоких вен и ТЭЛА должны получать НМГ так же, как и при симптомных ВТЭ. При ТЭЛА мелких ветвей вопрос решается индивидуально.
Профилактика с помощью НМГ не показана амбулаторным онкологическим больным с низким тромботическим риском, а также пациентам с высоким риском кровотечения (например, при первичных опухолях головного мозга).
После выявления опухоль-ассоциированной ВТЭ монотерапию НМГ следует продолжать минимум 6 мес – как и в том случае, если у пациента имеется персистирующая злокачественная прогрессия и планируется продолжение противоопухолевой терапии. Для пациентов с низким риском рецидива спустя 6 мес антикоагулянтная терапия может быть прекращена при отсутствии активного злокачественного процесса (излечение либо ремиссия) и при условии, что они в дальнейшем не будут получать никакой противоопухолевой терапии. Лечение антикоагулянтами должно быть продолжено у пациентов с высоким риском рецидива, но с периодически повторяющейся оценкой риск/польза.
При ВТЭ, рецидивирующей на фоне приема антикоагулянтов, онкологическому пациенту должны быть назначены НМГ в терапевтической дозе, если ранее он получал препараты других групп либо НМГ в недостаточной дозе. Если осложнение возникло на фоне приема терапевтической дозы НМГ, дозу препарата следует увеличить на 25%. Кава-фильтры следует устанавливать только при наличии абсолютных противопоказаний к НМГ (например, активное кровотечение).
Таким образом, применение низкомолекулярных гепаринов у онкологических пациентов необходимо рассматривать как обязательный компонент комплексного лечения на разных этапах лечебного процесса.
Литература
1. Khalil et al. Venous thromboembolism in cancer patients: an underestimated major health problem. World J of Surg Oncology, 2015; 13: 204.
2. Lyman G.H. et al. Venous thromboembolism prophylaxis and treatment in patients with cancer: American society of clinical oncology clinical practice guideline update 2014. J Clin Oncol, 2015; 33: 654-656.
3. Gould M.K. et al. Prevention of VTE in nonorthopedic surgical patients: antithrombotic therapy and prevention of thrombosis, 9th ed: American college of chest physicians evidence-based clinical practice guidelines. Chest, 2012; 141(Suppl): e227s-e277s.
4. Mandala M. et al. Venous thromboembolism in cancer patients: ESMO clinical practice guidelines for the management. Annals of Oncolog, 2010; 21(Supp l.5): v274-v276.
5. Streiff M.B. et al. Cancer-Associated Venous Thromboembolic Disease, Version 1.2015. J Natl Compr Canc Netw, 2015; 13(9): 1079-95.
6. Kakkar A.K. et al. Venous thrombosis in cancer patients: insights from the FRONTLINE survey. Oncologist, 2003; 8(4): 381-8.
7. Shen V.S., Pollak E.W. Fatal pulmonary embolism in cancer patients: is heparin prophylaxis justified? South Med J, 1980 Jul; 73(7): 841-3.
Спеціальний випуск тематичного номеру газети «Здоров’я України» «Онкологія, гематологія, хіміотерапія» 2017 р.