21 жовтня, 2017
Современные тенденции одномоментной реконструкции молочной железы: украинские реалии

 Реконструкция молочной железы у онкологических пациенток, перенесших мастэктомию, оказывает важнейшее влияние на психосоциальную оценку качества их жизни. Доступность реконструкции является значимым компонентом мультидисциплинарной помощи. Реконструкция молочной железы не влияет на классические результаты лечения онкологических больных, такие как выживаемость, риск возникновения рецидива или метастазирования, и поэтому не может рассматриваться как рутинная и/или обязательная программа лечения больных раком молочной железы (РМЖ) в системе государственного здравоохранения.
Реконструкция молочной железы у онкологических пациенток, перенесших мастэктомию, оказывает важнейшее влияние на психосоциальную оценку качества их жизни. Доступность реконструкции является значимым компонентом мультидисциплинарной помощи. Реконструкция молочной железы не влияет на классические результаты лечения онкологических больных, такие как выживаемость, риск возникновения рецидива или метастазирования, и поэтому не может рассматриваться как рутинная и/или обязательная программа лечения больных раком молочной железы (РМЖ) в системе государственного здравоохранения.
Стараясь оказывать медицинскую помощь больным РМЖ на уровне мировых стандартов, мы адаптируем в Украине разработанные и принятые за рубежом руководства и правила, основанные на соблюдении принципов доказательной медицины и клинически оправданные и выгодные с экономической точки зрения. Доступность информации о современной терапии пациенток с РМЖ в средствах массовой информации и интернете формирует у таких больных четкое представление об объеме и качестве лечения заболевания.
Пациентка сравнивает свои знания о лечении РМЖ с тем объемом, который ей будет предложен в клинике. Сопоставление этой информации зачастую играет ключевую роль при выборе пациенткой места лечения. Отсутствие специализированных отделений и/или квалифицированных врачей приводит к разочарованию пациентки и может стать обоснованной мотивацией к поиску зарубежных клиник. Переход здравоохранения к рыночной системе заставляет врачей продолжать свое обучение в области реконструктивно-восстановительной хирургии (РВХ).
Каковы же новейшие тенденции РВХ молочной железы в мире?
За последние полтора десятилетия в реконструкции молочной железы произошел целый ряд изменений. Ежегодно в мире от 35 до 40% случаев впервые диагностированного РМЖ лечатся мастэктомией, и в <25% из них пациенткам проводится одномоментная реконструкция. В 1998 г. в США был принят федеральный закон The Women’s Health and Cancer Right Act, гарантирующий экономическое покрытие трат на реконструкцию молочной железы после мастэктомии. Последнее исследование, изучавшее Национальную базу данных случаев госпитализации (NIS) в 2008 г., выявило две интригующие находки, изменившие парадигму одномоментных реконструкций молочной железы. Необходимо отметить, что в эту базу данных стекается информация со всех госпиталей всех видов собственности – а это около 1000 госпиталей США, осуществляющих около 8 млн госпитализаций в год.
По результатам исследования, частота проведения одномоментных реконструкций составила 37,8%, отмечено увеличение объема использования имплантов в реконструкции молочной железы по сравнению с аутологичными тканями (61 против 41%).
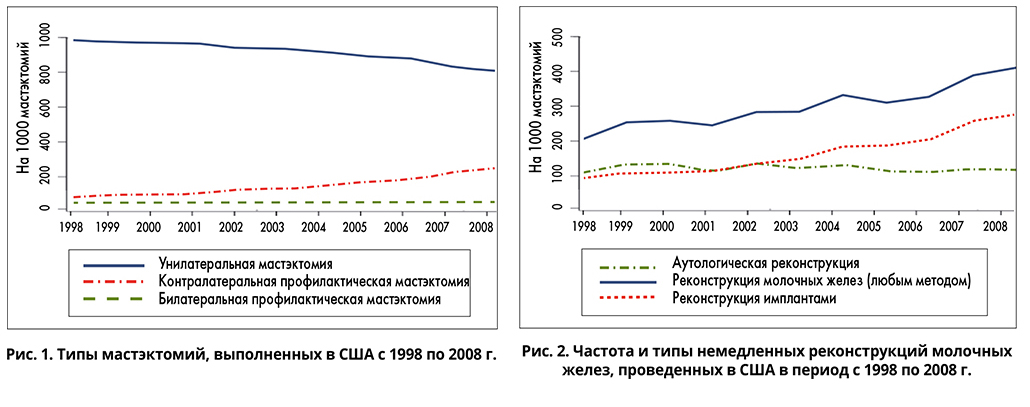
Эти изменения стали причиной исследования, проведенного Claudia Albornoz и соавт. из Memorial Sloan-Kettering Cancer Center, результаты которого были опубликованы в 2013 г. в журнале PRS. Используя NIS, они проанализировали информацию о пациентках, которым была проведена мастэктомия в 1998-2008 гг. К ним относились пациентки с РМЖ либо с повышенным риском рака, и всем им была проведена мастэктомия, включая профилактические операции (рис. 1).
Органосохраняющие операции и отсроченные реконструкции не оценивались в исследовании. Одномоментные операции по реконструкции выполнялись с использованием аутологичных тканей и имплантов. К последним относились техники с применением эспандеров и установка перманентных имплантов.
До 2008 г. в NIS не было разделения между типами аутологичной реконструкции (к примеру, TRAM на ножке или DIEP, LD- или TDL-лоскут), и поэтому они не дифференцируются. Больные, перенесшие комбинированную реконструкцию (к примеру, LD-лоскут плюс имплант), были отнесены к аутологичной группе.
С 1998 по 2008 г. в NIS было зарегистрировано 178 603 случаев мастэктомии, из них 51 410 пациенткам проведена одномоментная реконструкция молочной железы. Отмечено 78%-ное увеличение уровня одномоментных реконструкций в США с 20,8% в 1998 г. до 37,8% в 2008 г. Это была значимая тенденция со средним ростом 5% в год (рис. 2).
Она свидетельствует о том, что реконструкции аутологичными тканями остаются стабильными за исследуемый период, в то время как использование имплантов значительно выросло – в среднем на 11% в год. В 1998 г. аутологичная реконструкция выполнялась чаще, чем реконструкция с применением имплантов (123 против 85 на 1000 выполненных мастэктомий соответственно), однако после 2002 г. ситуация изменилась. В 2008 г. реконструкция имплантами численно превосходила аутологичные реконструкции в соотношении 2:1 (258 против 120 на 1000 проведенных мастэктомий). Так как количество аутологичных реконструкций остается неизменным, число одномоментных реконструкций коррелирует с 203%-ным ростом использования имплантов.
Проведенный многофакторный анализ позволил лучше понять причины более частого применения имплантов за исследуемый период.
Самыми сильными предикторами проведения реконструкции имплантом стали:
1) процедуры, выполненные в период с 2003 по 2008 г., по сравнению с 1998 г.;
2) билатеральные мастэктомии по сравнению с односторонними;
3) страхование пациентки в государственных страховых компаниях (по сравнению с частными) и другие факторы, независимо связанные с реконструкцией имплантами.
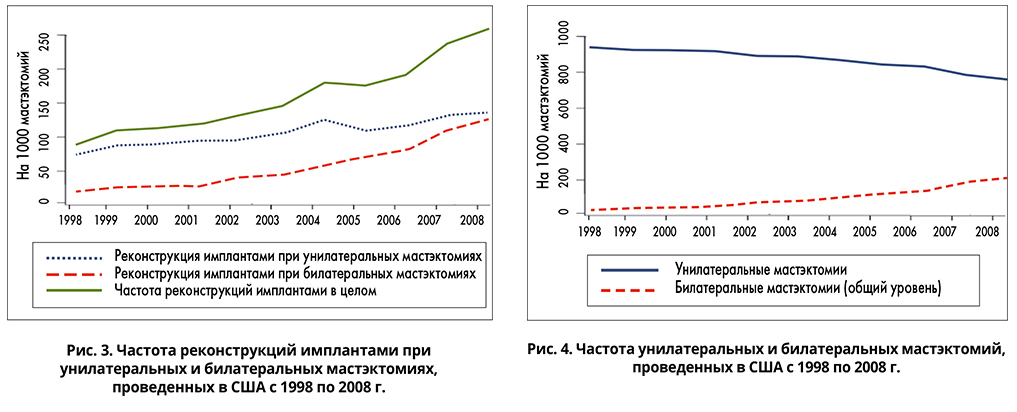
Отдельно был проведен анализ применения имплантов при односторонней и билатеральных мастэктомиях. На рис. 3 представлено увеличение частоты реконструкций имплантами при обоих видах мастэктомий. Однако увеличение числа случаев реконструкции имплантами при односторонних мастэктомиях составило 6% в год, а при двусторонних достигло 22% в год.
Анализ также показал, что в целом количество проведенных билатеральных мастэктомий возросло на ≈17% в год, в то время как уровень односторонних мастэктомий уменьшается на ≈2% в год (рис. 4).
Исследование зависимости реконструкций от типа мастэктомии показало более высокий уровень реконструкции после двусторонней мастэктомии, чем после односторонней: в 1998 г. – 64,4 и 18,8%, а в 2008 г. – 75,3 и 28,4% соответственно. Также отмечен сдвиг в возрасте пациенток, подлежащих реконструкции. Женщины моложе 49 лет представляют основную растущую группу, и в ней уровень реконструкции выше, чем у пожилых. За последние годы резко возросла информированность пациенток о видах лечения РМЖ. Источниками информации о возможной реконструкции стали группы пропаганды, телевидение, интернет, благотворительные акции, публикации в СМИ. В некоторых штатах США медработники обязаны информировать о реконструкции пациенток с РМЖ, лечением которых они занимаются.
С 2002 г. импланты обогнали аутологичные ткани как ведущую реконструктивную модальность. Ранее проведенные популяционные исследования отмечали соотношение использования аутологичных тканей к имплантам как 2:1.
Неизменно стабильный за время исследования уровень реконструкций аутологичными тканями не удивляет по ряду причин:
• пациентки после реконструкции аутологичными тканями имеют более длительную удовлетворенность и более стабильный эстетический результат;
• повышение качества микрохирургических техник привело к появлению перфораторных свободных лоскутов, ставших в настоящее время стандартом state-of-art. Они минимизируют повреждение передней брюшной стенки по сравнению с TRAM-лоскутом, сохраняя мышцу и, как следствие, силу брюшной стенки, а также снижают риск образования грыж.
Важным фактором также является время. К примеру, односторонняя реконструкция с использованием эспандера длится до 1 ч, в то время как TRAM-лоскут на ножке может потребовать до 4 ч, а DIEP – до 6 ч.
Реконструкцию имплантом женщины выбирают по следующим причинам:
• снятие в 2006 г. Управлением по контролю качества пищевых продуктов и лекарственных препаратов США (FDA) ограничений с силиконовых имплантов и разрешение их применения в реконструктивной и эстетической хирургии;
• женщины моложе 49 лет, составляющие основную часть пациенток, которым проводится реконструкция имплантами, могут не иметь достаточного количества жира для аутологичной реконструкции, а также стремятся избежать более длительного восстановления и наличия болезненности в донорском месте;
• культурный сдвиг в эстетике восприятия молочной железы. Современные женщины предпочитают нептозированный внешний вид железы с имплантом натуральному виду аутологичных тканей;
• ранее женщинам, которым было показано проведение адъювантной лучевой терапии (ЛТ), во избежание осложнений советовали отказаться от реконструкции имплантами в пользу аутологичной реконструкции. Сегодня возросший опыт применения имплантов и ЛТ демонстрирует приемлемый результат.
Безусловно, значимую роль играет наличие страховки. Medicare, по сравнению с частными страховыми компаниями, в 1,45 раза чаще оплачивает реконструкцию имплантами, чем аутологичными тканями. Medicare за последние 10 лет постепенно уменьшает оплату аутологичных реконструкций, тогда как в частных страховых компаниях оплата остается неизменной. Частные страховые компании увеличили оплату за реконструкцию имплантами на 64% с 1997 по 2007 г., оставив неизменной оплату аутологичной реконструкции.
Также введена дифференцированная компенсация за хирургию имплантами для пациенток с частными страховками ($587 за час с имплантами и $322 за час аутологичной реконструкции), поэтому большее оперативное время, требующееся для аутологичной реконструкции, может служить дополнительным фактором, увеличивающим частоту применения имплантов.
При двусторонних мастэктомиях применение реконструкции имплантами предпочтительно по двум причинам:
1) легче достичь симметрии;
2) меньшая, чем при двусторонней аутологичной реконструкции, болезненность, меньший риск повреждения брюшной стенки, сокращение времени операции и восстановления.
Весьма любопытна причина, по которой все больше женщин, подвергшихся односторонней мастэктомии, выбирают для реконструкции имплант. Очень сложно подобрать имплант с естественными параметрами, подобными контралатеральной груди. Односторонняя реконструкция имплантом зачастую требует контралатеральной симметризирующей операции, такой как мастопексия, редукция железы либо увеличение.
Экспансия реконструкции имплантами в США потенцируется двумя дополнительными факторами.
1. Количество выполненных двусторонних мастэктомий увеличилось в среднем на 17% в год. Число двусторонних мастэктомий, составлявших 4,4% всех мастэктомий в 1998 г., возросло до 22,4% в 2008 г. Исследование показало, что это произошло не за счет двустороннего поражения желез опухолевым процессом, а за счет распространения контралатеральных профилактических мастэктомий, которые проводят по следующим причинам:
• боязнь рака;
• повышенный риск развития опухоли в другой железе;
• наследственная предрасположенность к онкологическим заболеваниям;
• мутация BRCA 1 и/или BRCA 2.
2. За истекший период в 3 раза увеличился уровень билатеральных мастэктомий по сравнению с односторонними. Дефект после двусторонних мастэктомий более значим, и, как следствие, они требуют более высокого относительного уровня реконструкции.
Основываясь на этих данных, можно говорить о том, что в дальнейшем количество реконструкций имплантами после двусторонних мастэктомий будет возрастать.
Хотя билатеральные мастэктомии обусловливают увеличение числа реконструкций имплантами, во многих случаях контралатеральные мастэктомии выполняются у пациенток с низким риском контралатерального рака.
Какова же участь аутологичных реконструкций?
Наряду с уменьшением относительно реконструкций имплантами количества аутологичных реконструкций отмечается повышение сложности этих процедур, в связи с чем их все чаще проводят только в некоторых крупных специализированных центрах. У пациенток, которым аутологичная реконструкция проводится в таких медицинских заведениях, осложнения возникают реже, чем у тех, кто получает лечение в небольших лечебных учреждениях, даже если там используются техники микрохирургии.
В 2014 г. Claudia Albornoz опубликовала результаты исследования стоимости аутологичных реконструкций, контралатеральных профилактических мастэктомий с применением микрохирургических техник в крупных центрах и анализ тенденций подобного рода на рынке США. Автор также использовала базу данных NIS для анализа всех аутологичных реконструкций, включая реконструкцию лоскутами на сосудистых ножках и микрохирургическими лоскутами, выполненных с 1998 по 2010 г. До 2008 г. в этой базе данных не было дифференцирования типов аутологичных реконструкций, и поэтому случаи микрохирургических реконструкций были доступны к анализу лишь с 2008 по 2010 г. Пациентки с комбинированными (ауто + имплант) и отстроченными реконструкциями в исследуемую группу не включались.
В исследовании были прослежены внутригоспитальные осложнения, которые разделили на две группы:
1) связанные с операцией (кровотечения/гематомы, расхождение швов, ревизии лоскутов, инфекции, повторные операции, переливание крови);
2) системные (тромбоз глубоких вен, тромбоэмболия легочной артерии, респираторные, кардиоваскулярные, пищеварительные осложнения, острое нарушение мозгового кровообращения, острая почечная недостаточность).
Лечебные учреждения разделили по объемам проведения аутологичных реконструкций в год:
• очень малого объема (<9);
• малого объема (9-20);
• среднего объема (21-44);
• крупные (>44).
Кроме того, был проанализирован рынок услуг посредством проведения продольной оценки качества аутологичных реконструкций, выполняемых в госпиталях, где доступен этот вид реконструктивных вмешательств. Было проанализировано 21 016 одномоментных реконструкций, проведенных с 1998 по 2010 г.
Билатеральные реконструкции сопровождались более высоким риском развития хирургических и системных осложнений, чем односторонние (17,1 против 12,3% и 8,6 против 7,2% соответственно). Микрохирургические реконструкции отличались более высоким уровнем хирургических осложнений по сравнению с реконструкциями на ножке (21,0 против 15,2%).
Средние госпитальные расходы на проведение микрохирургической реконструкции составляли $57 449 против $32 911 для реконструкции на ножке. Средние расходы были выше для двусторонних реконструкций, особенно с использованием микрохирургической техники ($66 986 против $54 800 для односторонней реконструкции). Стоимость увеличивалась в случае развития оперативных и/или системных осложнений.
Из представленных данных видно, что рынок реконструктивно-восстановительной хирургии развивается быстрыми темпами. В Украине он также не стоит на месте. Социальная и медицинская потребность заставляет украинских врачей выполнять реконструктивные вмешательства, однако рынок подобных услуг в нашей стране имеет определенные особенности.
Их можно разделить на две категории – организационные и личностные.
К организационным относится отсутствие подготовки в Украине специалистов по пластической хирургии. Как следствие, в РВХ сегодня много аматорства. Реконструктивно-восстановительные операции в Украине выполняют онкохирурги, функцией которых является хирургическое удаление злокачественных опухолей. Хотя зачастую это на пользу пациентке, так как онкохирург сразу оценивает онкологические риски. Также можно отметить следующие особенности:
• ограниченная мотивация со стороны учреждения;
• отсутствие базы для обучения;
• отсутствие необходимого инструментария и оборудования (операционных микроскопов и т.д.);
• отсутствие стандартов отбора пациенток для РВХ;
• отсутствие алгоритмов ведения пациенток после РВХ;
• отсутствие стандартизации процедур;
• отсутствие критериев оценки качества реконструктивно-восстановительных операций;
• отсутствие единой номенклатуры в перечне реконструктивно-восстановительных операций.
• сложности с изменением названий операций в Национальном канцер-регистре (ЛД→ТРАМ, АЛЛ→ТРАМ…).
К личностным особенностям можно отнести:
• опасения, возникающие у врача в случае необходимости применять новые методы или технологии;
• отсутствие желания учиться;
• боязнь осложнений;
• изменение характера процедуры;
• предел компетентности (ошибка ведет к ошибке);
• отсутствие мотивации.
Мы надеемся, что в ближайшем будущем многие из этих особенностей исчезнут, и украинские врачи и пациентки будут максимально удовлетворены результатами выполненной РВХ молочной железы.
Следует отметить, что за последнее десятилетие реконструктивная хирургия молочной железы аутологичными тканями не потеряла своей актуальности. Она стала более селективной и технологичной. Попытки уменьшить нежелательные осложнения со стороны донорской зоны привели к внедрению в практику сосудистой, микрососудистой и супра-микрососудистой хирургии – соответствующие специалисты расширили мультидисциплинарную команду хирургов. Микрососудистая хирургия позволила радикально изменить ведение пациенток, желающих получить реконструкцию аутологичными тканями, но которым нет возможности провести реконструкцию с использованием методик, основанных на применении питающих (сосудистых) ножек. Новые подходы сделали возможным применение тканей из других отдаленных зон, значительно расширился выбор тканей на основании депозита жира, наличия сосудов.
Микрососудистая и супра-микрососудистая хирургия позволили лечить пациенток с лимфостазами верхних конечностей за счет переноса целых лимфатических коллекторов или создания лимфовенозных анастомозов. Это потребовало объединения различных специалистов, специфического оборудования для оценки лимфо- и кровотоков, оптических приборов (микроскопов), инструментария, сконцентрированных в одной операционной. В связи со сложностью выполнения подобных вмешательств, несмотря на их прогрессивный характер, в настоящее время эти методы применяются в ограниченном количестве центров, в то время как число клиник, в которых выполняется реконструкция имплантами, увеличивается со временем. В Украине сегодня микрососудистые хирургические вмешательства при реконструкции молочных желез не проводятся, внедрение этих методик – перспектива ближайшего будущего.
Литература
1. Albornoz C.R., Cordeiro P.G., Hishon L. et al. A nationwide analysis of the relationship between hospital volume and outcome for autologous breast reconstruction. Plastic and Reconstructive Surgery, August 2013, Volume 132, № 2.
2. Albornoz C.R., Bach P.B., Mehrara B.J. et al. A paradigm shift in U.S. breast reconstruction: Increasing implant rates. Plastic and Reconstructive Surgery, January 2013, Volume 131, № 1.
3. Tuttle T.M., Rueth N.M., Abbott A., Virnig B.A. Trends in the local treatment of breast cancer: Should we be worried? J Surg Oncol. 2011; 103: 313-316.
4. Habermann E.B., Abbott A., Parsons H.M., Virnig B.A., Al-Refaie W.B., Tuttle T.M. Are mastectomy rates really increasing in the United States? J Clin Oncol. 2010; 28: 3437-3441.
5. Alderman A.K., McMahon L.-Jr., Wilkins E.G. The national utilization of immediate and early delayed breast reconstruction and the effect of sociodemographic factors. Plast Reconstr Surg. 2003; 111: 695-703; discussion 704-705.
6. Wilkins E.G., Alderman A.K. Breast reconstruction practices in North America: Current trends and future priorities. Semin Plast Surg. 2004; 18: 149-155.
7. Polednak A.P. Postmastectomy breast reconstruction in Connecticut: Trends and predictors. Plast Reconstr Surg. 1999; 104: 669-673.
8. Reuben B.C., Manwaring J., Neumayer L.A. Recent trends and predictors in immediate breast reconstruction after mastectomy in the United States. Am J Surg. 2009; 198: 237-243.
9. Nano M.T., Gill P.G., Kollias J., Bochner M.A., Malycha P., Winefield H.R. Psychological impact and cosmetic outcome of surgical breast cancer strategies. ANZ J Surg. 2005; 75: 940-947.
10. Mock V. Body image in women treated for breast cancer. Nurs Res. 1993; 42: 153-157.
11. Stevens L.A., McGrath M.H., Druss R.G., Kister S.J., Gump F.E., Forde K.A. The psychological impact of immediate breast reconstruction for women with early breast cancer. Plast Reconstr Surg. 1984; 73: 619-628.
12. Rowland J.H., Holland J.C., Chaglassian T., Kinne D. Psychological response to breast reconstruction: Expectations for and impact on postmastectomy functioning. Psychosomatics 1993; 34: 241-250.
13. Schain W.S. Breast reconstruction: Update of psychosocial and pragmatic concerns. Cancer 1991; 68: 1170-1175.
14. Wilkins E.G., Cederna P.S., Lowery J.C. et al. Prospective analysis of psychosocial outcomes in breast reconstruction: One-year postoperative results from the Michigan Breast Reconstruction Outcome Study. Plast Reconstr Surg. 2000; 106: 1014-1025; discussion 1026-1027.
15. Atisha D., Alderman A.K., Lowery J.C., Kuhn L.E., Davis J., Wilkins E.G. Prospective analysis of long-term psychosocial outcomes in breast reconstruction: Two-year postoperative results from the Michigan Breast Reconstruction Outcomes Study. Ann Surg. 2008; 247: 1019-1028.
16. Alderman A.K., Wei Y., Birkmeyer J.D. Use of breast reconstruction after mastectomy following the Women’s Health and Cancer Rights Act. JAMA 2006; 295: 387-388.
17. Agarwal S., Pappas L., Neumayer L., Agarwal J. An analysis of immediate postmastectomy breast reconstruction frequency using the surveillance, epidemiology, and end results data-base. Breast J. 2011; 17: 352-358.
18. Lentol J. Information and access to breast reconstructive surgery law. Committee on codes. 2010. Chapter 354; Health. A. 10094-B/S. 6993-B. Available at: http://assembly.state.ny.us/comm/Codes/2010Annual/index.pdf. Accessed July 2011.
19. Garfein E.S. The privilege of advocacy: Legislating awareness of breast reconstruction. Plast Reconstr Surg. 2011; 128: 803-804.
20. Hu E.S., Pusic A.L., Waljee J.F. et al. Patient-reported aesthetic satisfaction with breast reconstruction during the long-term survivorship period. Plast Reconstr Surg. 2009; 124: 1-8.
21. Yueh J.H., Slavin S.A., Adesiyun T. et al. Patient satisfaction in postmastectomy breast reconstruction: A comparative evaluation of DIEP, TRAM, latissimus flap, and implant techniques. Plast Reconstr Surg. 2010; 125: 1585-1595.
22. Blondeel N., Vanderstraeten G.G., Monstrey S.J. et al. The donor site morbidity of free DIEP flaps and free TRAM flaps for breast reconstruction. Br J Plast Surg. 1997; 50: 322-330.
23. Kim B., Roth C., Young V.L. et al. Anaplastic large cell lymphoma and breast implants: Results from a structured expert consultation process. Plast Reconstr Surg. 2011; 128: 629-639.
24. Eaves F.F., Haeck P.C., Rohrich R.J. Breast implants and anaplastic large cell lymphoma: Using science to guide our patients and plastic surgeons worldwide. Plast Reconstr Surg. 2011; 127: 2501-2503.
25. De Jong D., Vasmel W.L., de Boer J.P. et al. Anaplastic large-cell lymphoma in women with breast implants. JAMA 2008; 300: 2030-2035.
26. Zeidler K.R., Hernandez-Boussard T., Barzin A., Lee G.K., Curtin C. The impact of declining reimbursements on women’s choices for breast reconstruction: National trends and health- care implications. Paper presented at: 90th Annual Meeting of the American Association of Plastic Surgeons; April 9 through 12, 2012; Boca Raton, Florida. Available at: http://meeting. aaps1921.org/abstracts/2011/13.cgi. Accessed November 1, 2011.
27. Alderman A.K., Storey A.F., Nair N.S., Chung K.C. Financial impact of breast reconstruction on an academic surgical practice. Plast Reconstr Surg. 2009; 123: 1408-1413.
28. Vyas R.M., Dickinson B.P., Fastekjian J.H., Watson J.P., Dalio A.L., Crisera C.A. Risk factors for abdominal donor-site morbidity in free flap breast reconstruction. Plast Reconstr Surg. 2008; 121: 1519-1526.
29. Ascherman J.A., Seruya M., Bartsich S.A. Abdominal wall morbidity following unilateral and bilateral breast reconstruction with pedicled TRAM flaps: An outcomes analysis of 117 consecutive patients. Plast Reconstr Surg. 2008; 121: 1-8.
30. Bottero L., Lefaucheur J.P., Fadhul S., Raulo Y., Collins E.D., Lantieri L. Electromyographic assessment of rectus abdominis muscle function after deep inferior epigastric perforator flap surgery. Plast Reconstr Surg. 2004; 113: 156-161.
31. U.S. Food and Drug Administration. Regulatory history of breast implants in the U.S. Available at: http://www.fda.gov/MedicalDevices/ProductsandMedicalProcedures/ImplantsandProsthetics/BreastImplants/ucm064461.htm. Accessed November 1, 2011.
32. Gopie J.P., Hilhorst M.T., Kleijne A. et al. Women’s motives to opt for either implant or DIEP-flap breast reconstruction. J Plast Reconstr Aesthet Surg. 2011; 64: 1062-1067.
33. Flegal K.M., Carroll M.D., Ogden C.L., Curtin L.R. Prevalence and trends in obesity among US adults, 1999-2008. JAMA 2010; 303: 235-241.
34. Ho A., Cordeiro P., Disa J. et al. Long-term outcomes in breast cancer patients undergoing immediate 2-stage expander/implant reconstruction and postmastectomy radiation. Cancer 2011; 118: 2552-2559.
35. Reuben B.C., Manwaring J., Neumayer L.A. Recent trends and predictors in immediate breast reconstruction after mastectomy in the United States. Am J Surg. 2009; 198: 237-243.
36. Christian C.K., Niland J., Edge S.B. et al. A multi-institutional analysis of the socioeconomic determinants of breast reconstruction: A study of the National Comprehensive Cancer Network. Ann Surg. 2006; 243: 241-249.
37. Albornoz C.R., Bach P.B., Mehrara B.J. et al. A paradigm shift in U.S. breast reconstruction: Increasing rates of implant use. Plast Reconstr Surg. 2013; 131: 15-23.
38. Tuttle T.M., Habermann E.B., Grund E.H., Morris T.J., Virnig B.A. Increasing use of contralateral prophylactic mastectomy for breast cancer patients: A trend toward more aggressive surgical treatment. J Clin Oncol. 2007; 25: 5203-5209.
39. Tuttle T.M., Jarosek S., Habermann E.B. et al. Increasing rates of contralateral prophylactic mastectomy among patients with ductal carcinoma in situ. J Clin Oncol. 2009; 27: 1362-1367.
40. Yao K., Stewart A.K., Winchester D.J., Winchester D.P. Trendsin contralateral prophylactic mastectomy for unilateral cancer: A report from the National Cancer Data Base, 1998-2007. Ann Surg Oncol. 2010; 17: 2554-2562.
41. Habermann E.B., Abbott A., Parsons H.M., Virnig B.A., Al-Refaie W.B., Tuttle T.M. Are mastectomy rates really increasing in the United States? J Clin Oncol. 2010; 28: 3437-3441.
42. Healthcare Costand Utilization Project (HCUP). HCUP Nationwide Inpatient Sample (NIS). Agency for Healthcare Research and Quality Research, Rockville, Md. Available at: http://www.hcup-us.ahrq.gov/nisoverview.jsp. Accessed July 1, 2011.
43. Hislop T.G., Elwood J.M., Coldman A.J., Spinelli J.J., Worth A.J., Ellison L.G. Second primary cancers of the breast: Incidence and risk factors. Br J Cancer 1984; 49: 79-85.
44. Lehman C.D., Gatsonis C., Kuhl C.K. et al. MRI evaluation of the contralateral breast in women with recently diagnosed breast cancer. N Engl J Med. 2007; 356: 1295-1303.
Спеціальний випуск тематичного номеру газети «Здоров’я України» «Онкологія, гематологія, хіміотерапія» 2017 р.