30 жовтня, 2017
Дитяча оториноларингологія: методи діагностики порушень слуху та проблема гострого середнього отиту
9 вересня у м. Львові відбулася VI українсько-польська конференція «Євролор», присвячена актуальним проблемам дитячої оториноларингології. Учасники заходу мали можливість ознайомитися із сучасними діагностичними методами та підходами до лікування різноманітних оториноларингологічних патологічних станів у дітей, а також отримати відповіді на запитання щодо особливостей тактики ведення пацієнтів.

Нюанси діагностики слуху в дітей молодшої вікової групи стали темою доповіді завідувача кафедри дитячої оториноларингології, аудіології та фоніатрії Національної медичної академії післядипломної освіти ім. П. Л. Шупика (м. Київ), доктора медичних наук, професора Анатолія Лук’яновича Косаковського.
На кожну 1 тис. новонароджених припадає 1 випадок глухоти та 2-3 випадки приглухуватості. Первинний скринінг порушень слуху, їх діагностику та підтвердження слід завершити впродовж перших 3 міс життя дитини. У зв’язку із цим скринінг слуху в немовлят рекомендують здійснювати у віці до 1 міс, повне діагностичне тестування слуху – до 3 міс, а втручання (звукопідсилення та реабілітацію) – до 6 міс.
Факторами ризику стійкої вродженої, відтермінованої чи прогресуючої приглухуватості в дітей є сімейний анамнез стійкої приглухуватості в дитинстві; перебування у відділенні реанімації новонароджених понад 5 діб; наявність хоча б одного з таких чинників: проведена екстракорпоральна мембранна оксигенація, штучна вентиляція легень, ототоксичне лікування (гентаміцин, тобраміцин, фуросемід), гіпербілірубінемія, що потребувала обмінного переливання крові; нейродегенеративні порушення (синдром Хантера, атаксія Фрідрейха, хвороба Шарко-Марі-Тута); постнатальні інфекції з позитивним результатом культурального дослідження, асоційовані із сенсоневральною приглухуватістю (включно з бактеріальним чи вірусним менінгітом, особливо спричиненим герпесвірусом); травма голови, в першу чергу переломи основи черепа чи скроневої кістки, що зумовили необхідність госпіталізації.
Одним з методів виявлення порушень слуху є оцінка слухової відповіді стовбура головного мозку (Auditory Brainstem Response, ABR) – електрофізіологічне вимірювання, що надає інформацію про стан внутрішнього вуха та/або слухового нерва, забезпечуючи отримання точних і достовірних показників щодо приглухуватості немовлят. ABR виконують під час сну дитини або перебування її у стані седації. Пацієнти віком до 6 міс медикаментозної седації зазвичай не потребують, особливо за умов позбавлення сну впродовж певного часу. Якщо седація необхідна, ABR проводиться в спеціальній клінічній кімнаті чи операційній.
У діагностиці порушень слуху в немовлят також застосовується реєстрація слухових потенціалів на постійно модульований тон (Auditory Steady State Responses, ASSR). Це дослідження передбачає реєстрацію потенціалів, що виникають у відповідь на постійні акустичні стимули. ASSR – об’єктивний метод, що дозволяє отримати в немовлят аудіограму, запис якої класичним методом можливий тільки в старших дітей і дорослих. Різниця між ASSR та ABR полягає в тому, що в першому випадку використовуються повторні звукові стимули з високою частотою повторення, а в другому – короткі звуки з відносно низькою частотою. Якщо ABR є частково суб’єктивним методом, то ASSR однозначно об’єктивний.
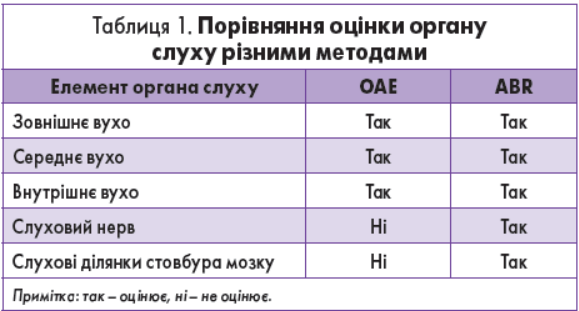
Важливим діагностичним тестом є дослідження отоакустичної емісії (ОАЕ), тобто звуків, які утворюються внаслідок активності равлика вуха і реєструються в зовнішньому слуховому ході. Розрізняють 3 типи ОАЕ: спонтанну, транзиторно викликану та ОАЕ продуктів спотворення. Коло клінічного застосування ОАЕ включає моніторинг порушень слуху, оцінку слухової функції, в тому числі за умов симуляції та агравації, діагностику кохлеарних і ретрокохлеарних порушень слуху. Різні методи дозволяють оцінити порушення слуху на різних рівнях (табл. 1).

Крім того, значне місце в діагностиці порушень слуху в дітей посідає поведінкова аудіометрія, до методів якої належать візуально-підсилена (ВПА) та умовно-ігрова (УІА) аудіометрія. При проведенні ВПА (для вікової групи 6-36 міс) дитина, яка сидить на колінах в опікуна у звуконепроникній кімнаті, має повертатися у напрямку до іграшки, коли та починає рухатися чи світитися, при цьому дитина паралельно чує звуковий сигнал. Під час УІА, що проводиться з 2-річного віку, аудіолог вчить дитину, наприклад, кинути м’ячик до кошика, коли вона почує звук. Цей метод дозволяє отримати аудіограму без поділу на праве та ліве вухо.
Загалом обстеження слуху дитини від народження до 6 міс повинне включати збір особистого та сімейного анамнезу, отоскопію, перевірку слухових стовбурових відповідей (ABR), перевірку так званих клік-викликаних ABR за умов наявності факторів ризику, ASSR, визначення ОАЕ, тимпанометрію з використанням 1000 Гц зондуючого імпульсу та дослідження акустичного рефлексу, а також спостереження слухової поведінки немовляти батьками та медиками. У віковій групі від 6 до 36 міс базовими діагностичними методами є збір анамнезу, повідомлення батьків про слухову та зорову поведінку дитини і її досягнення у спілкуванні, отоскопія, поведінкова аудіометрія, ВПА чи УІА (залежно від рівня розвитку дитини), визначення ОАЕ, імпедансометрія та, в разі недостовірної відповіді на поведінкову аудіометрію, електрофізіологічні тести, аналогічні таким до 6 міс.
Важливим є дослідження слуху в усіх новонароджених, оскільки своєчасне виявлення відхилень і проведення відповідних втручань (консервативне лікування, протезування, кохлеарна імплантація) дозволяє запобігти важким психосоціальним, освітнім та медичним наслідкам. Адекватне лікування до досягнення віку 6 міс дає змогу дитині з порушеним слухом нормально розвинути мову відповідно до вікових норм.
Професор А. Л. Косаковський наголосив, що в універсальному скринінгу слуху новонароджених ключовими є так звані цілі 1-3-6. Їхня суть полягає в тому, що скринінг слід провести до віку 1 міс, аудіологічне обстеження – до 3 міс, а медичну й аудіологічну допомогу в комплексі з відповідними втручаннями та навчанням дитини потрібно розпочати до досягнення нею віку 6 міс. У дітей з вадами органа слуху рання діагностика та своєчасне лікування з подальшою реабілітацією здатні усунути або скоригувати негативні наслідки, пов’язані із цими порушеннями.

Федір Богданович Юрочко (ОДКЛ «Охматдит», м. Львів) представив доповідь на тему «Гострий середній отит у дітей. Сучасні рекомендації». Основними етіологічними чинниками гострого середнього отиту (ГСО) виступають Streptococcus pneumoniae, Haemophilus influenzae та Moraxella catarrhalis, рідше – інші бактерії, наприклад анаероби (13-14% випадків). У 90% випадків ГСО зумовлений одним штамом бактерій, однак значною проблемою є наростання резистентності цих патогенів.
Об’єктивні методи обстеження при ГСО включають ото-, рино- та ларингоскопію, пальпацію і перкусію, а також отомікроскопію й отоендоскопію (за можливості). Додатково проводять загальний аналіз крові з лейкоцитарною формулою, аудіо- та тимпанометрію (за наявності зниження слуху), комп’ютерну томографію (при підозрі на внутрішньоскроневі ускладнення) та магнітно-резонансну томографію і дослідження ліквору (в разі підозри на внутрішньочерепні ускладнення).
Критеріями встановлення діагнозу ГСО виступають гострий початок (тривалість хвороби <3 тиж); наявність випоту в середньому вусі, підтверджена ≥1 отоскопічним симптомом з перерахованих далі: видимий випіт/рідина, зміни світлового рефлексу, тьмяність чи випинання барабанної перетинки (БП); середньої важкості або виражене запалення БП; ≥1 специфічний симптом (оталгія, зниження слуху, перфорація БП); ≥1 неспецифічний симптом (гарячка, дратівливість, зниження апетиту, сонливість, блювання, пронос). Невербальним проявом оталгії в немовлят і дітей молодшого віку є неспокій, дратівливість, плач, безсоння / неспокійний сон, відмова від їжі або те, що дитина часто тягнеться рукою до вуха.
Як прояви важкого ГСО розглядаються інтоксикація, виражена оталгія, стійка оталгія тривалістю >48 год, температура тіла ≥39 °C упродовж останніх 48 год.
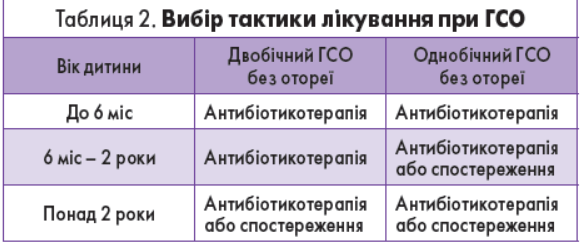
Що стосується лікування, то в разі діагностування важкого ГСО або отореї незалежно від віку дитини методом вибору є антибіотикотерапія. Якщо має місце неважкий перебіг ГСО, тактика ведення пацієнта визначається з урахуванням його віку та характеру процесу (одно- чи двобічний) (табл. 2).

Тактика уважного спостереження передбачає симптоматичне лікування, в тому числі місцеве та системне знеболення, а також ретельне моніторування стану пацієнта впродовж 1-2 діб. При покращенні загального стану продовжують симптоматичне лікування, а за умов відсутності ефекту чи погіршення призначають антибактеріальний препарат. Засобами місцевого знеболення виступають лідокаїн і феназон, системного – ацетамінофен та ібупрофен. У разі вибору тактики уважного спостереження слід обов’язково обговорити це рішення із сім’єю дитини, забезпечити можливість контрольного візиту, а також умови для ініціації антибіотикотерапії у випадку погіршення стану або відсутності позитивної динаміки через 48-72 год від початку ГСО.
Рекомендованими антибактеріальними препаратами першого ряду при ГСО є амоксицилін (40-50 мг/кг/добу у 2 дозах) або амоксицилін/клавуланат (80-90 мг/кг/добу за амоксициліном, 6,4 мг/кг/добу за клавуланатом, розділені на 2 прийоми). Останній варіант застосовується за наявності таких факторів ризику, як вік до 3 років, відвідування закладів із денним перебуванням у групах дітей, наявність старших дітей у родині, нещодавній (до 1 міс) прийом антибіотика, відсутність антипневмококової вакцини, наявність отиту та кон’юнктивіту. Альтернативне лікування призначається в разі алергії на пеніциліни: цефуроксим (30 мг кг/добу у 2 дозах), цефподоксим (10 мг/кг/добу) або цефтріаксон (50 мг/кг/добу внутрішньовенно чи внутрішньом’язово впродовж 1-3 днів).
Друга лінія антибіотикотерапії, що застосовується у разі неефективності цих схем лікування, включає амоксицилін/клавуланат
(80-90 мг/кг/добу за амоксициліном, 6,4 мг/кг/добу за клавуланатом, розділені на 2 прийоми) та цефтріаксон (50 мг кг/добу внутрішньовенно чи внутрішньом’язово впродовж 3 днів). За неефективності препаратів другого ряду альтернативним варіантом є призначення кліндаміцину (30-40 мг/кг/добу, розділені на 2 прийоми) з цефалоспоринами ІІІ покоління або без них. Крім того, слід розглянути можливість виконання міринготомії та консультації у вузького спеціаліста (оториноларинголога), якщо раніше її проведено не було.
Протягом десятиліть клінічного застосування комбінація амоксициліну та клавуланату демонструвала високу ефективність в лікуванні дитячих інфекційних захворювань, зокрема ГСО. Оригінальна форма препарату складалась з амоксициліну/клавуланату у співвідношенні 4:1, потім була впроваджена комбінація зі співвідношенням 7:1. Аугментин ES – нова і єдина форма препарату (співвідношення амоксициліну/клавуланату 14:1), яка містить подвоєну кількість амоксициліну (80-90 мг/кг/добу за амоксициліном) при збереженні тієї самої добової дози клавуланової кислоти. Подвоєння дози амоксициліну при лікуванні рецидивного та персистуючого ГСО було рекомендовано CDC США ще 1999 року через підвищену кількість нечутливих штамів Streptococcus pneumoniae.
Лікарська форма Аугментину ES – порошок для приготування оральної суспензії, 5 мл якої містить 600 мг амоксициліну та 42,9 мг клавуланової кислоти. Таке дозування діючих речовин поряд з досягненням стандартного антибактеріального ефекту дозволяє подолати резистентність пневмокока, а також забезпечує пригнічення β-лактамаз патогенних мікроорганізмів.
Тривалість антибіотикотерапії залежить від віку дитини. У разі неважкого ГСО термін призначення антибактеріального засобу для дітей до 2 років становить 10 днів, 2-5 років – 7 днів, 6-18 років – 5-7 днів. Якщо діагностовано важкий ГСО, то незалежно від віку пацієнта антибіотикотерапія триває 10 днів. Своєчасне ефективне лікування дає змогу уникнути різноманітних ускладнень ГСО, у тому числі дуже небезпечних патологічних процесів. Так, внутрішньочерепними ускладненнями ГСО є епідуральний, субдуральний і перисинуозний абсцеси, тромбоз сигмоподібного або сигмоподібного та поперечного синусів, абсцес мозку, менінгіт, отогенна гідроцефалія. Внутрішньоскроневі ускладнення включають отоантрит, мастоїдит, парез лицевого нерва, петрозит, лабіринтит, а системні – сепсис.
У деяких випадках пацієнти з ГСО потребують міринготомії. Показання до цього втручання поділяються на місцеві (різке випинання БП, згладженість завушної складки, відстовбурчення вушної раковини, болючість при перкусії соскоподібного відростка), загальні (виражені зміни в загальному аналізі крові, вік дитини до 3 міс, неефективність антибіотикотерапії, системні захворювання, що супроводжуються імунодефіцитами), а також показання за перебігом (тривала гарячка та біль, безсоння впродовж ≥2 ночей, важкий загальний стан або стан середньої важкості, бурхливий перебіг ГСО, рецидивуючий або персистуючий середній отит).
При ефективному лікуванні ГСО повторний огляд лікаря на 10-14-й день потрібен, якщо дитині менше 2 років або мають місце важкий перебіг ГСО, рецидив середнього отиту, перфорація (спонтанна або після міринготомії), а також за бажанням батьків.
Завершуючи свій виступ, Ф. Б. Юрочко перерахував перспективні методи лікування ГСО, які наразі перебувають на стадії розвитку та дослідження. Серед них балонна дилатація слухової труби, лазерна хірургія (ендотубальна коагуляція частини слизової оболонки та хряща задньої стінки слухової труби діодним чи аргоновим лазером, оптоволоконна лазерна абляція задньої частини глоткового устя), стентування слухової труби.
Підготувала Лариса Стрільчук
Медична газета «Здоров’я України 21 сторіччя» № 19 (416), жовтень 2017 р.


