4 грудня, 2017
Які пацієнти отримують користь від переведення з премікс-інсуліну на інсулін гларгін: докладний аналіз дослідження Lantus Registry Study
Для ведення цукрового діабету (ЦД) 2 типу існує широкий вибір терапевтичних опцій, тому вибір належного лікування є непростим завданням. Відомо, що більшість пацієнтів із тривалим ЦД 2 типу рано чи пізно потребують призначення інсуліну з огляду на прогресуючий характер захворювання. Наразі з’являється дедалі більше доказів, що ранній початок інсулінотерапії дає змогу ефективніше досягати адекватного контролю глікемії. Чимало міжнародних керівництв містять рекомендації про необхідність призначення інсуліну, якщо на тлі модифікації способу життя та лікування метформіном або комбінацією 2-3 пероральних протидіабетичних препаратів (ППП) не досягаються і не підтримуються цільові рівні глікемії.
Деякі керівництва рекомендують розпочинати інсулінотерапію з базального інсуліну – аналога інсуліну тривалої дії, що підтримує базальні рівні глюкози протягом дня, тоді як інші вказують на можливість початкового призначення базального або попередньо змішаного інсуліну (премікс-інсуліну). Премікс-інсулін – комбінація швидкодіючого болюсного інсуліну й базального інсуліну середньої тривалості дії – був розроблений для імітації фізіологічної секреції ендогенного інсуліну. Важливим обмеженням премікс-інсулінів є фіксована комбінація дози, що унеможливлює індивідуальний підбір доз базального і швидкодіючого інсуліну відповідно до потреб пацієнта. Крім того, порівняно з лікуванням базальним інсуліном премікс-інсулін асоціюється з неадекватним контролем глікемії та підвищеним ризиком розвитку гіпоглікемії.
У багатьох дослідженнях, зокрема нещодавньому дослідженні Lantus Registry Study, було продемонстровано, що переведення на терапію на основі інсуліну гларгін (Лантус®, Sanofi) сприяє покращенню контролю глікемії у пацієнтів із ЦД 2 типу, в яких захворювання погано контролювалося премікс-інсуліном. Інсулін гларгін, зокрема, значно знижував рівні глікозильованого гемоглобіну (HbA1c) і покращував задоволеність пацієнтів лікуванням за низької частоти гіпоглікемічних подій. Схема лікування інсуліном гларгін (1 раз на добу) також вважається більш гнучкою та економічно вигідною порівняно з такою премікс-інсуліну, що є додатковим аргументом для переведення на інсулін гларгін.
Метою цією роботи було проаналізувати дані дослідження Lantus Registry Study щодо виявлення незалежних факторів покращення контролю глікемії у пацієнтів із ЦД 2 типу, яких перевели з лікування премікс-інсуліном на інсулін гларгін.
Методи
У відкритому проспективному багатоцентровому дослідженні Lantus Registry Study взяли участь пацієнти віком від 18 до 75 років із ЦД 2 типу, які отримували премікс-інсулін у монотерапії або з ППП протягом принаймні 3 міс і мали рівень HbA1c ≤10%. Основними критеріями виключення були діагноз ЦД 1 типу; тимчасова інсулінотерапія з приводу гестаційного діабету або хірургічного втручання; алергія на інсулін гларгін (100 МО/мл) або ППП; гострі діабетичні ускладнення, зокрема гіперосмолярний стан або діабетичний кетоацидоз. Протокол дослідження відповідав Гельсінській декларації і був схвалений локальними комітетами з етики. Всі пацієнти надали письмову інформовану згоду на участь.
Пацієнтів переводили з попередньої терапії премікс-інсуліном (± ППП) на інсулін гларгін + ППП за погодженим рішенням лікаря і пацієнта та згідно з інструкцією до застосування препаратів. Лікування інсуліном гларгін розпочинали з дози, еквівалентної 60% (у пацієнтів із вихідним рівнем HbA1c ≤8%) або 80% (у пацієнтів із вихідним HbA1c >8%) загальної дози інсуліну середньої тривалості дії у складі раніше застосованого премікс-інсуліну. Титрацію інсуліну гларгін здійснювали кожні 3 дні на 2, 4, 6 або 8 МО за рівня глюкози плазми натще (ГПН) 5,5-6,6; 6,7-7,7; 7,8-9,9 і ≥10 ммоль/л відповідно до досягнення ГПН ≤5,6 ммоль/л. Цей алгоритм титрації відомий як treat-to-target («лікування до досягнення цілі»). Тип і дозування ППП обирав лікар згідно з чинними стандартами.
Первинною кінцевою точкою була зміна HbA1c після 16 тиж лікування порівняно з вихідним рівнем. Вторинні кінцеві точки включали зміни ГПН, післяпрандіальної глюкози, ППГ (через 2 год після їжі) і маси тіла, а також задоволеності лікуванням через 16 тиж (оцінювали за допомогою опитувальника DTSQ). Відповідно до мети цієї роботи за допомогою логістичного регресійного аналізу визначили характеристики пацієнтів, які успішно досягли або підтримували цільовий рівень HbA1c <7,0%, а також пацієнтів із покращенням, погіршенням або відсутністю змін контролю після переведення з премікс-інсуліну на інсулін гларгін. Покращенням контролю глікемії вважали зниження HbA1c на ≥0,3%, погіршенням – його підвищення на ≥0,3%. Характеристики пацієнтів, які не змогли досягти цільового HbA1c <7,0%, додатково проаналізували шляхом стратифікації цих хворих на підгрупи залежно від кінцевого рівня ГПН (>6,1 або ≤6,1 ммоль/л).
Результати
У дослідженні Lantus Registry Study взяли участь 1847 пацієнтів із 53 клінічних центрів. Середня тривалість діабету становила 8,4 року, середні рівні HbA1c і ГПН – 7,8% і 8,1 ммоль/л відповідно. На момент включення 28,6% пацієнтів мали рівень HbA1c <7,0%.
До переведення на інсулін гларгін найбільш застосовуваним терапевтичним режимом був премікс-інсулін + один ППП (41,4%); після нього – терапія без ППП (40,4%), із двома ППП (15,9%) або більш ніж із двома ППП (2,2%). Найчастіше використовували бігуаніди (35,5%) та інгібітори α-глюкозидази; рідше призначали глініди (6,7%), похідні сульфонілсечовини (6,7%), тіазолідиндіони (4,8%) і ППП інших класів (0,9%). Після переведення на інсулін гларгін структура застосування ППП залишалася подібною.
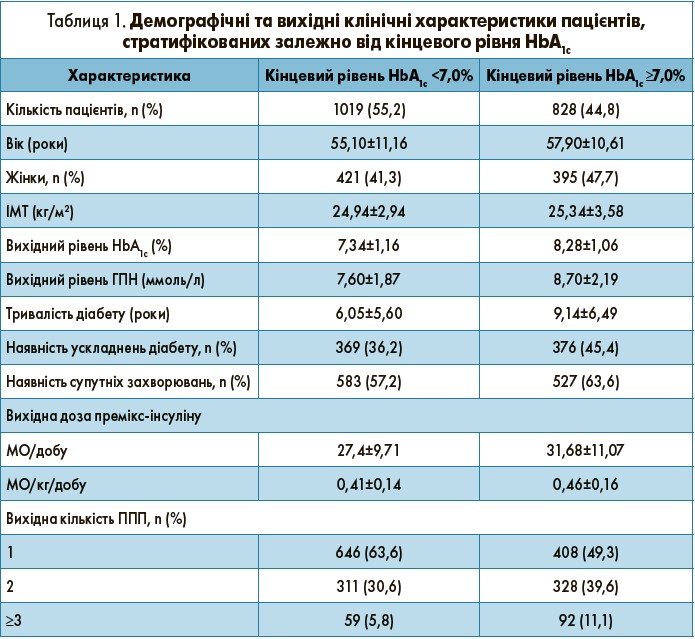
Вихідні характеристики пацієнтів залежно від кінцевого рівня HbA1c
Пацієнти були стратифіковані відповідно до кінцевого рівня HbA1c <7,0 або ≥7,0% (табл. 1). Цільового рівня HbA1c <7,0% досягли 1019 (55,2%) пацієнтів, не досягли – 828 (44,8%) учасників дослідження. Пацієнти з цільовим кінцевим HbA1c були молодшими (55,10±11,16 vs 57,90±10,61 року; p<0,001), мали нижчий вихідний індекс маси тіла (ІМТ) (24,94±2,94 vs 25,34±3,58 кг/м2; р<0,05), меншу тривалість діабету (6,05±5,60 vs 9,14±6,49 року; p<0,001) й нижчі вихідні рівні HbA1c (7,34±1,16 vs 8,28±1,06%; p<0,001) і ГПН (7,60±1,87 vs 8,70±2,19 ммоль/л; p<0,001) порівняно з пацієнтами із кінцевим HbA1c ≥7,0%. Крім того, у підгрупі з HbA1c <7,0% було менше пацієнтів з ускладненнями діабету (36,2 vs 45,4%; р<0,001) та супутніми захворюваннями (57,2 vs 63,6%; р<0,01). Жінки рідше досягали цільового HbA1c порівняно із загальною популяцією пацієнтів (41,3 vs 55,2% відповідно). Пацієнти з кінцевим HbA1c <7,0% отримували значно нижчу дозу премікс-інсуліну до переведенняу на інсулін гларгін (0,41±0,14 vs 0,46±0,16 МО/кг/добу; р<0,001) і частіше приймали лише один ППП (63,6 vs 49,3%).
Упродовж дослідження гіпоглікемічні події спостерігались у 16,4 і 15,7% пацієнтів із кінцевим HbA1c <7 і ≥7% відповідно (р=0,6889).
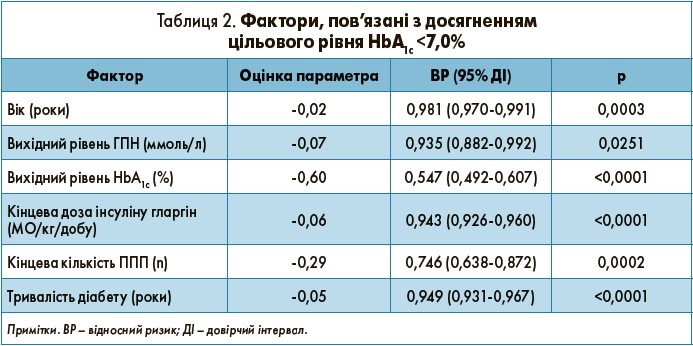
Фактори, пов’язані з досягненням цільового рівня HbA1c <7,0%
Аналіз показав, що вік, вихідні рівні ГПН і HbA1c, кінцева доза інсуліну гларгін, кінцева кількість застосованих ППП і тривалість діабету негативно асоціювалися з вірогідністю досягнення цільового рівня HbA1c (для всіх факторів р<0,05; табл. 2).
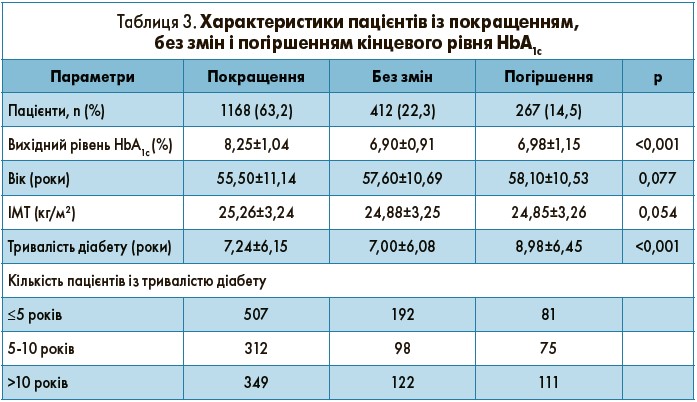
Характеристики пацієнтів із покращенням, погіршенням або відсутністю змін рівня HbA1c
Кількість пацієнтів із покращенням, погіршенням та відсутністю змін HbA1c становила 1168 (63,2%), 412 (22,3%) і 267 (14,5%) відповідно (табл. 3). Вихідний HbA1c був найнижчим у групі без змін (6,90±0,91%), найвищим – у групі з покращенням (8,25±1,04%; р<0,001). Рівні ІМТ були однаковими в усіх групах (р=0,054). Кількість пацієнтів із середньою тривалістю діабету ≤5, 5-10 і >10 років значно відрізнялася між трьома групами. Зокрема, пацієнтів, які страждали на діабет ≤5 років, було найбільше в групі з покращенням порівняно з групами без змін і з погіршенням (507 vs 192 і 81 відповідно).
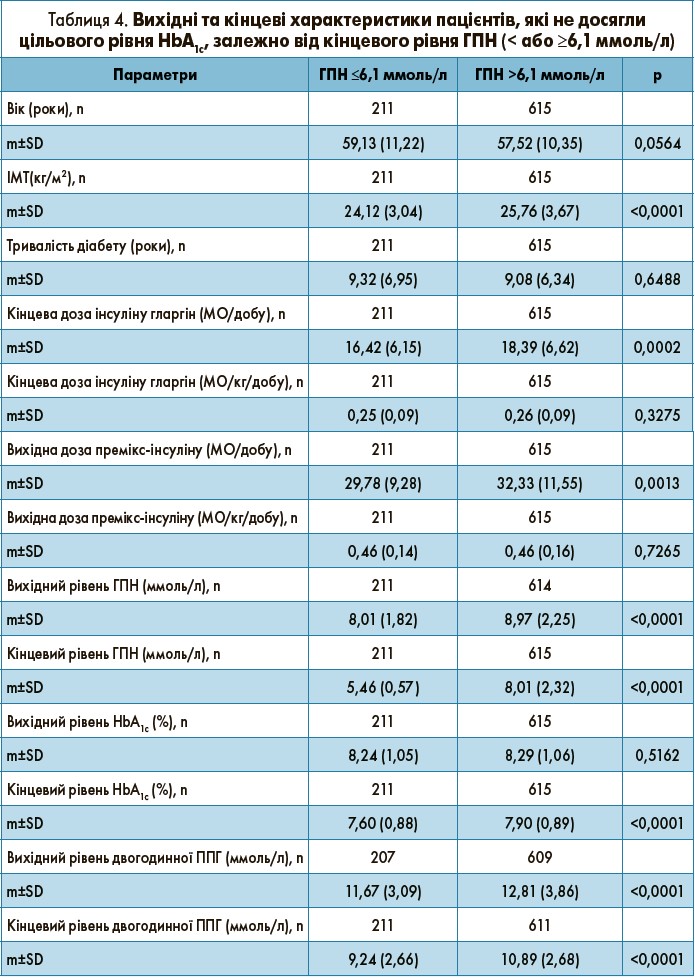
Характеристика пацієнтів, які не досягли цільового рівня HbA1c, стратифікованих за кінцевою ГПН
У таблиці 4 представлені результати аналізу даних пацієнтів, які не досягли цільового рівня HbA1c <7,0%, залежно від того, чи мали вони кінцевий рівень ГПН ≤6,1 ммоль/л. Більшість пацієнтів, що не досягли цільового HbA1c, також не змогли досягти ГПН ≤6,1 ммоль/л (74,5 vs 25,5%). Пацієнти з кінцевою ГПН ≤6,1 ммоль/л мали значно нижчі кінцевий HbA1c (7,60±0,88 vs 7,90±0,89%; p<0,0001), вихідну ГПН (8,01±1,82 vs 8,97±2,25 ммоль/л; p<0,0001), кінцеву ГПН (5,46±0,57 vs 8,01±2,32 ммоль/л; p<0,0001), вихідну двогодинну ППГ (11,67±3,09 vs 12,81±3,86 ммоль/л; p<0,0001), кінцеву двогодинну ППГ (9,24±2,66 vs 10,89±2,68 ммоль/л; р<0,0001), BMI (24,12±3,04 vs 25,76±3,67 кг/м2; p<0,0001), кінцеву дозу інсуліну гларгін у МО/добу (16,42±6,15 vs 18,39±6,62 МО/добу; p=0,0002) та вихідну дозу премікс-інсуліну в МО/добу (29,78±9,28 vs 32,33±11,55 МО/добу; p=0,0013) порівняно з пацієнтами із кінцевою ГПН >6,1 ммоль/л. Інші характеристики, зокрема вік, вихідний HbA1c, тривалість діабету, кінцева дозу інсуліну гларгін у МО/кг/добу та вихідна доза премікс-інсуліну в МО/кг/добу, були подібними в обох групах.
Обговорення
У дослідженні Lantus Registry Study після переведення із премікс-інсуліну на інсулін гларгін цільового HbA1c <7,0% досягли 55,2% пацієнтів порівняно з вихідним показником 28,6%. Крім того, 63,2% пацієнтів продемонстрували покращення рівня HbA1c. Ці дані доводять значні переваги зміни лікування.
Проведений аналіз засвідчив, що на результати терапії впливають вік пацієнтів, тривалість діабету, вихідні рівні HbA1c і ГПН – усі ці параметри негативно корелювали з вірогідністю досягнення цільового HbA1c. Отже, щоб мати найбільші шанси досягти контролю глікемії, переведення на інсулін гларгін доцільно здійснювати якомога раніше, коли пацієнти ще перебувають у молодому віці, мають меншу тривалість захворювання та нижчі рівні HbA1c/ГПН. З огляду на доведений факт, що функція β-клітин островків підшлункової залози у пацієнтів із ЦД 2 типу прогресивно знижується, раннє переведення на лікування інсуліном гларгін у пацієнтів із захворюванням, погано контрольованим премікс-інсуліном, є більш доцільним.
Вищенаведені результати також спостерігались у дослідженнях, які проводили в умовах реальної клінічної практики. Так, Zhang і співавт. (2014) продемонстрували, що тривалість діабету та вихідний рівень HbA1c є достовірними предикторами покращення контролю глюкемії після переведення на інсулін гларгін. За даними Yang і співавт. (2012), вірогідність досягнення цільового HbA1c <7,0% зменшується зі збільшенням тривалості захворювання (відношення шансів, ВШ – 0,785) і більш високим вихідним рівнем HbA1c (ВШ 0,482).
Дослідження Lantus Registry Study також показало, що на ефективність лікування здатний впливати ІМТ. Пацієнти з кінцевим HbA1c <7,0% мали нижчий вихідний ІМТ порівняно із хворими з кінцевим HbA1c ≥7,0%. Попередні дослідження засвідчили, що підвищений ІМТ асоціюється зі зниженою чутливістю до інсуліну, що може пояснювати кращу відповідь на інсулін гларгін у хворих із нижчим ІМТ.
Іншим важливим фактором була кінцева доза інсуліну гларгін, яка негативно корелювала з досягненням HbA1c <7,0%. Це можна пояснити субоптимальним вихідним контролем глікемії. Так, до переведення на інсулін гларгін середній рівень HbA1c у пацієнтів становив 7,8%, середня ГПН – 8,1 ммоль/л.
Близько 3/4 пацієнтів (74,5%), які не досягли цільового HbA1c <7,0%, не змогли також досягти ГПН ≤6,1 ммоль/л, що очікувано з огляду на взаємозв’язок цих показників.
Після переведення на інсулін гларгін частота гіпоглікемії у пацієнтів з кінцевим HbA1c ≥7,0% не підвищувалася порівняно з такою у хворих із кінцевим HbA1c <7,0% (р=0,6889), незважаючи на те що учасники групи з HbA1c ≥7,0% були більш старшого віку, з більшою тривалістю діабету й мали більшу кількість діабетичних ускладнень та супутніх захворювань.
У пацієнтів, які не досягли цільових рівнів HbA1c і ГПН, середня кінцева доза інсуліну гларгін становила 0,26±0,09 МО/кг/добу, що приблизно на 40% нижче порівняно з дозами (0,4-0,5 МО/кг/добу), які були необхідні для досягнення адекватного контролю глікемії за збереження низького ризику розвитку гіпоглікемії в інших дослідженнях. Це свідчить про наявність потенціалу додаткового покращення контролю глікемії за умови належного титрування дози інсуліну гларгін. Отже, підвищення дози інсуліну гларгін у пацієнтів, які не досягли цільових рівнів HbA1c і ГПН, не збільшує ризик гіпоглікемії і здатне підвищувати вірогідність досягнення адекватного контролю ГПН і, відповідно, HbA1c.
Висновки
Пацієнти із ЦД 2 типу – молодше за віком, з меншою тривалістю діабету, нижчими вихідними рівнями HbA1c і ГПН, а також нижчою вихідною дозою премікс-інсуліну – мають значно більший потенціал досягти глікемічних цілей після переведення з премікс-інсуліну на інсулін гларгін. Група пацієнтів із покращенням HbA1c мала найвищі вихідні рівні HbA1c порівняно з пацієнтами із погіршенням або відсутністю змін цього показника. Отже, незважаючи на те що пацієнти з нижчим вихідним HbA1c також можуть досягати глікемічних цілей після переведення на інсулін гларгін, покращення контролю глікемії є найбільш вірогідним у хворих із погано контрольованим діабетом з вищим вихідним HbA1c. Більшість пацієнтів, які не досягли цільового HbA1c <7,0%, не змогли також досягти ГПН <6,1 ммоль/л; це свідчить про важливість титрування дози інсуліну гларгін до адекватного рівня з метою досягнення контролю ГПН, що може сприяти досягненню цільового HbA1c.
Список літератури знаходиться в редакції.
Стаття друкується у скороченні.
Bu S., Zhang X., Zhu H. et al. Which Patients Will Benefit from a Switch in Therapy from Premixed Insulin to Insulin Glargine plus Oral Antidiabetic Drugs? Further Analysis of the Lantus Registry Study. Diabetes Ther. 2017 Aug; 8 (4): 887-898.
Переклав з англ. Олексій Терещенко
Тематичний номер «Діабетологія, Тиреоїдологія, Метаболічні розлади» № 3 (39), жовтень 2017 р.