23 лютого, 2018
Место респираторных фторхинолонов в лечении больных негоспитальной пневмонией на амбулаторном этапе
 Опубликованный 30 апреля 2014 г. доклад Всемирной организации здравоохранения (ВОЗ) впервые был посвящен антибиотикорезистентности (АБР) в глобальном аспекте. В докладе констатировалось, что указанная проблема уже не является угрозой будущего – она стала реальностью, потенциально затрагивающей каждого человека независимо от возраста и страны проживания. АБР в настоящее время рассматривают в качестве одного из наиболее грозных вызовов для современного здравоохранения (World Health Organisation, 2014). В развитии АБР существенную роль сыграли респираторные инфекции, характеризующиеся высокой заболеваемостью и частотой применения антибактериальных препаратов.
Опубликованный 30 апреля 2014 г. доклад Всемирной организации здравоохранения (ВОЗ) впервые был посвящен антибиотикорезистентности (АБР) в глобальном аспекте. В докладе констатировалось, что указанная проблема уже не является угрозой будущего – она стала реальностью, потенциально затрагивающей каждого человека независимо от возраста и страны проживания. АБР в настоящее время рассматривают в качестве одного из наиболее грозных вызовов для современного здравоохранения (World Health Organisation, 2014). В развитии АБР существенную роль сыграли респираторные инфекции, характеризующиеся высокой заболеваемостью и частотой применения антибактериальных препаратов.
Национальное руководство по диагностике и лечению больных негоспитальной пневмонией (НП) разработано на основе рекомендаций, предложенных Американской ассоциацией инфекционных болезней / Американским торакальным обществом (IDSA/ATS, 2007), Британским торакальным обществом (BTS, 2009) и Европейским респираторным обществом (ERS, 2011). Именно этими согласительными документами может пользоваться практический врач в нашей стране.
Спектр возбудителей НП имеет некоторые отличия у пациентов в зависимости от тяжести течения заболевания, что определяет место проведения лечения – амбулаторно или в условиях стационара (терапевтическое отделение либо отделение интенсивной терапии).
В последние годы во всех странах отмечают увеличение количества резистентных к антибактериальным препаратам штаммов основных возбудителей НП: S. pneumoniae и H. influenzae, причем достаточно часто они являются полирезистентными, то есть устойчивыми к воздействию антибиотиков (АБ) ≥3 классов. В некоторых государствах устойчивость пневмококка к пенициллину достигает 60%, и многие штаммы являются полирезистентными. Резистентность пневмококка к пенициллину обычно ассоциируется с устойчивостью к цефалоспоринам І поколения, тетрациклинам, триметоприму/сульфаметоксазолу. В то же время цефалоспорины III-IV поколения (кроме цефтазидима), респираторные фторхинолоны, ванкомицин и линезолид сохраняют свою активность.
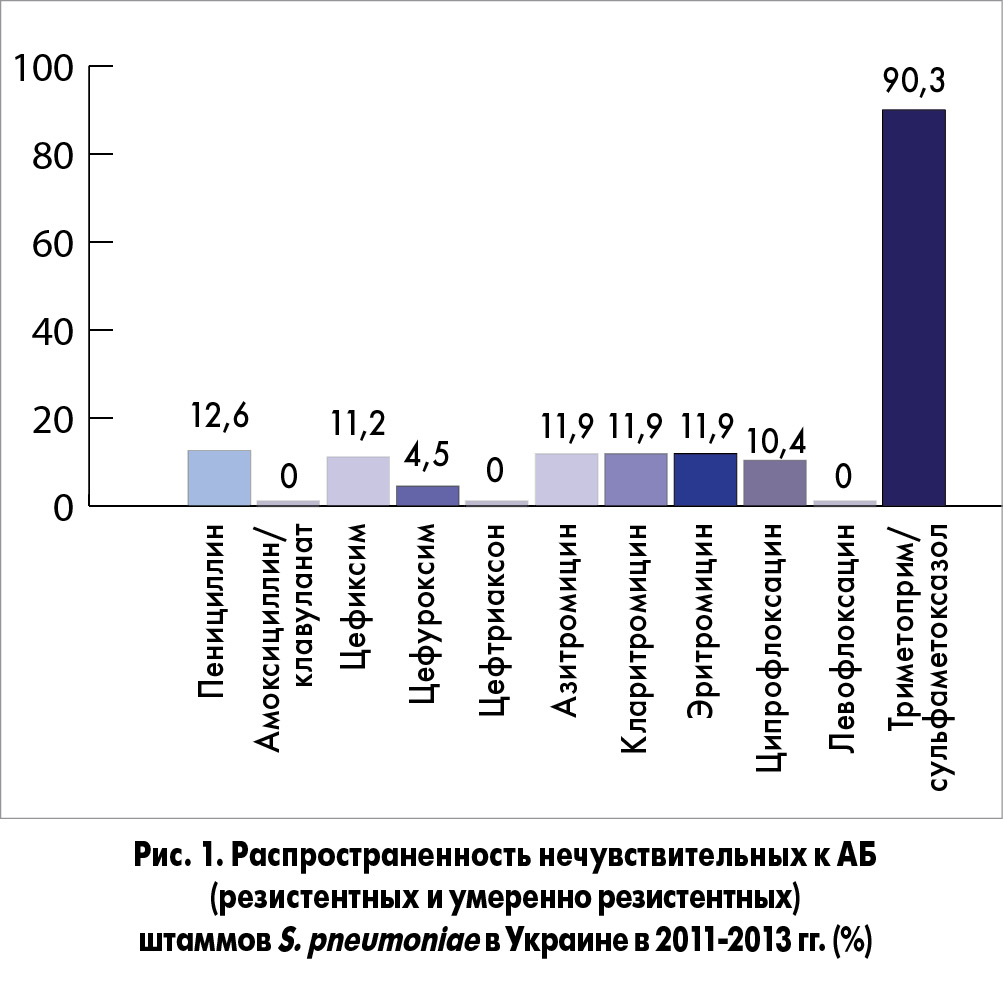 Установлены как общие, так и региональные тенденции развития АБР, которые следует учитывать при разработке стратегии и тактики лечения больных с НП. В Украине на сегодня проведено только одно многоцентровое микробиологическое исследование по изучению АБР S. pneumoniae и H. influenzae в разных регионах страны, которое выполнено по международным стандартам. Данные мониторинга резистентности клинических штаммов S. pneumoniae в Украине (рис. 1), полученные в рамках международного многоцентрового исследования SOAR (Survey of Antibiotic Resistance), свидетельствуют о том, что уровень устойчивости пневмококка к пенициллину не превышал 13%, при этом в большинстве случаев определялись умеренно резистентные штаммы. Все штаммы пенициллинорезистентного пневмококка сохраняли чувствительность к амоксициллину/клавуланату и цефтриаксону. Устойчивость S. pneumoniae к макролидам не превышала 12%. Высокую активность по отношению к S. pneumoniae в Украине сохраняли респираторные фторхинолоны (левофлоксацин). Как свидетельствуют полученные результаты, в нашей стране существует только одна серьезная проблема относительно чувствительности пневмококков к антибактериальным препаратам – их устойчивость к триметоприму/сульфаметоксазолу (90,3% штаммов). К остальным АБ у пневмококков сохраняется довольно высокая чувствительность. Среди всех пневмококков, которые были выделены в исследовании, полирезистентность выявлена у 3% штаммов. При этом все полирезистентные штаммы сохраняли чувствительность к защищенным аминопенициллинам и респираторным фторхинолонам.
Установлены как общие, так и региональные тенденции развития АБР, которые следует учитывать при разработке стратегии и тактики лечения больных с НП. В Украине на сегодня проведено только одно многоцентровое микробиологическое исследование по изучению АБР S. pneumoniae и H. influenzae в разных регионах страны, которое выполнено по международным стандартам. Данные мониторинга резистентности клинических штаммов S. pneumoniae в Украине (рис. 1), полученные в рамках международного многоцентрового исследования SOAR (Survey of Antibiotic Resistance), свидетельствуют о том, что уровень устойчивости пневмококка к пенициллину не превышал 13%, при этом в большинстве случаев определялись умеренно резистентные штаммы. Все штаммы пенициллинорезистентного пневмококка сохраняли чувствительность к амоксициллину/клавуланату и цефтриаксону. Устойчивость S. pneumoniae к макролидам не превышала 12%. Высокую активность по отношению к S. pneumoniae в Украине сохраняли респираторные фторхинолоны (левофлоксацин). Как свидетельствуют полученные результаты, в нашей стране существует только одна серьезная проблема относительно чувствительности пневмококков к антибактериальным препаратам – их устойчивость к триметоприму/сульфаметоксазолу (90,3% штаммов). К остальным АБ у пневмококков сохраняется довольно высокая чувствительность. Среди всех пневмококков, которые были выделены в исследовании, полирезистентность выявлена у 3% штаммов. При этом все полирезистентные штаммы сохраняли чувствительность к защищенным аминопенициллинам и респираторным фторхинолонам.
Гемофильная палочка (H. influenzae) является вторым по частоте возбудителем, которого выделяют у больных НП. Микробиологические особенности H. influenzae, в частности способность выделять бета-лактамазы – ферменты, которые определяют формирование устойчивости к большинству АБ данной группы, обусловливают необходимость оценки распространенности и структуры резистентности данного возбудителя. В настоящее время уровень бета-лактамазопродуцирующих штаммов H. influenzae в некоторых регионах мира достигает 38%.
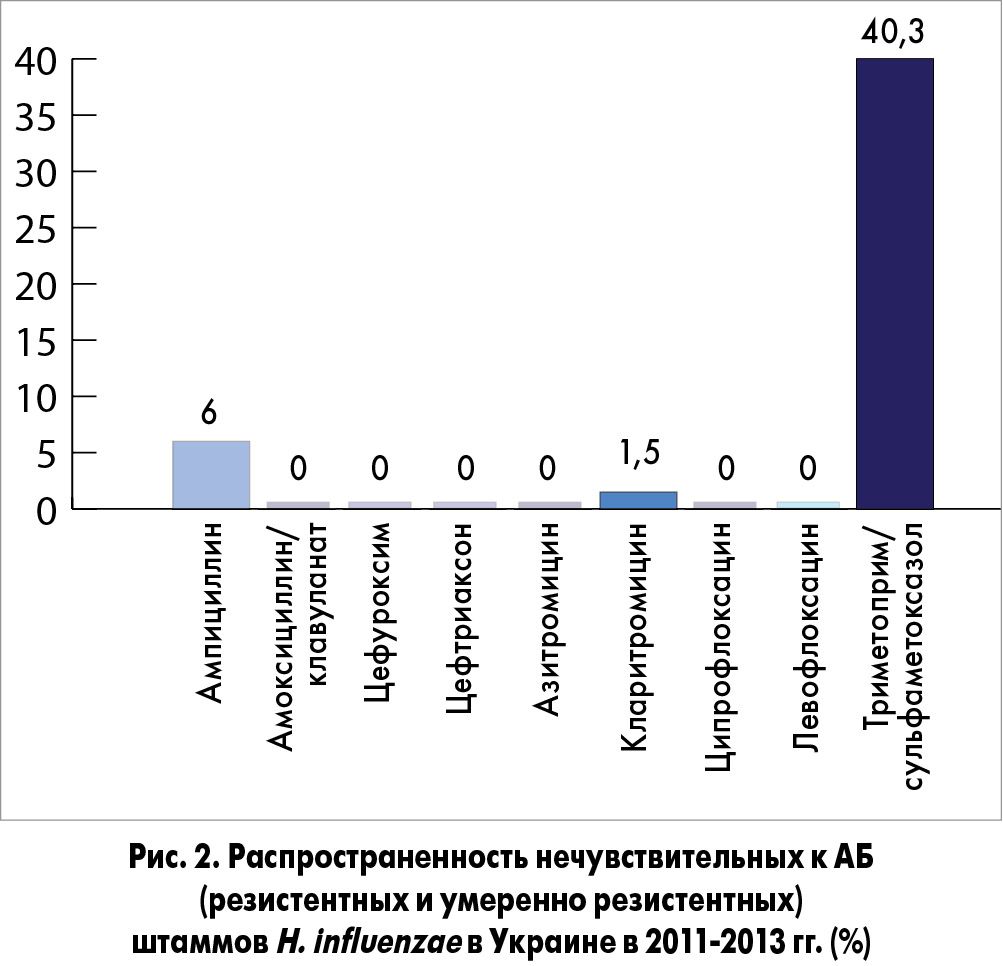 По результатам нашего исследования (рис. 2), частота резистентных штаммов гемофильной палочки в Украине по отношению к кларитромицину составляла 1,5%, к ампициллину – 6%. Кроме того, 1,5% штаммов возбудителя имели промежуточную чувствительность к ампициллину. Обращает на себя внимание и тот факт, что нечувствительными к триметоприму/сульфаметоксазолу были 40,3% штаммов H. influenzae. Ко всем остальным АБ сохранялась чувствительность в 100% случаев.
По результатам нашего исследования (рис. 2), частота резистентных штаммов гемофильной палочки в Украине по отношению к кларитромицину составляла 1,5%, к ампициллину – 6%. Кроме того, 1,5% штаммов возбудителя имели промежуточную чувствительность к ампициллину. Обращает на себя внимание и тот факт, что нечувствительными к триметоприму/сульфаметоксазолу были 40,3% штаммов H. influenzae. Ко всем остальным АБ сохранялась чувствительность в 100% случаев.
Таким образом, на сегодня в Украине отсутствуют значительные угрозы относительно резистентности основных возбудителей НП к антибактериальным препаратам. В то же время низкая чувствительность S. pneumoniae и H. influenzae к триметоприму/сульфаметоксазолу свидетельствует о необходимости полного отказа от эмпирического применения данного АБ у пациентов с НП.
В соответствии с новыми национальными согласительными документами по оказанию медицинской помощи пациентам с НП больные делятся на группы по наличию/отсутствию сопутствующей патологии, предыдущей антибактериальной терапии и по тяжести состояния. Эти группы отличаются по структуре этиологии, степени устойчивости возбудителей к АБ, а также по исходам заболевания. Пациенты I и II групп лечатся амбулаторно.
К I группе относят больных НП легкого течения, которые не нуждаются в госпитализации, без сопутствующей патологии, а также тех, кто в последние 3 мес не принимал антибактериальные препараты. Наиболее часто возбудителями НП у таких пациентов являются S. pneumoniae, M. pneumoniae, C. pneumoniae, H. influenzae (как правило, у курильщиков) и респираторные вирусы. У 30-50% пациентов возбудителя не определяют вообще, так как проводить рутинную микробиологическую диагностику нецелесообразно. Определенную ценность могут иметь данные эпидемиологических исследований (групповая заболеваемость лиц молодого возраста в организованных коллективах характерна для инфекции, вызванной S. pneumoniae или M. pneumoniae).
АБ, которые назначают для эмпирического лечения больных с НП, подразделяют на препараты выбора и альтернативные. После установления диагноза НП следует начинать лечение препаратами выбора, а при невозможности их назначения (отсутствие, непереносимость, применение на протяжении последних 3 мес по любому поводу) или неэффективности на протяжении 48-72 ч лечения – альтернативными противомикробными средствами. Возможной причиной неэффективности лечения макролидами может бать наличие резистентных к этой группе АБ штаммов пневмококка или заболевание, вызванное грамотрицательными возбудителями.
У больных с НП I группы адекватный клинический эффект возможен при пероральном приеме АБ в виде монотерапии. В качестве препарата выбора рекомендован амоксициллин или макролид (азитромицин, кларитромицин, спирамицин). In vitro амоксициллин не перекрывает весь спектр потенциальных патогенов, но, по данным клинических испытаний, достоверных отличий в эффективности лечения амоксициллином или макролидами не обнаружено. При невозможности приема пациентом препарата выбора назначается альтернативный АБ – респираторный фторхинолон (III-IV поколения).
Ко II группе относят больных НП легкого течения, которые не нуждаются в госпитализации, с наличием сопутствующей патологии (хроническое обструктивное заболевание легких, почечная, сердечная недостаточность; цереброваскулярная патология, опухоли, сахарный диабет, хронические заболевания печени разной этиологии, психические расстройства, алкогольная зависимость) и/или тех, кто принимал в последние 3 мес антибактериальные препараты. Возбудителями НП у этих пациентов являются S. pneumoniae (в том числе антибиотикорезистентные штаммы), H. influenzae, S. aureus, респираторные вирусы. Следует учитывать и возможность грамотрицательной инфекции – семейство Enterobacteriaceae (E. coli, Klebsiella spp.), особенно у лиц пожилого возраста. Необходимо предвидеть также вероятность анаэробной инфекции при наличии НП у лиц с несанированной полостью рта, клинико-анамнестическими данными о наличии неврологических заболеваний и/или с нарушением акта глотания. Рутинная микробиологическая диагностика у этих больных также малоинформативна и практически не влияет на выбор АБ. Однако примерно у 20% больных этой группы может возникнуть потребность в госпитализации из-за неэффективного амбулаторного лечения и/или обострения/декомпенсации сопутствующих заболеваний.
У больных II группы выраженный клинический эффект также возможен в случае перорального приема АБ. Однако, поскольку увеличивается вероятность этиологической роли грамотрицательных микроорганизмов (в том числе имеющих некоторые механизмы развития резистентности к АБ), в качестве препарата выбора рекомендуется защищенный аминопенициллин (амоксициллин/клавуланат) или цефалоспорин II поколения (цефуроксим аксетил). Альтернативной терапией может быть использование респираторных фторхинолонов (III-IV поколения). При невозможности перорального приема препарата или низком комплайенсе назначается парентерально цефалоспорин III поколения (цефтриаксон внутримышечно, который можно применять 1 р/сут). У пациентов II группы отсутствие эффекта от препаратов выбора может быть связано с тем, что этиопатогенами НП являются атипичные возбудители. Поэтому на втором этапе антибиотикотерапии следует добавить макролид к бета-лактаму или же вместо комбинированной терапии назначить монотерапию фторхинолонами III-IV поколения.
Преимущество левофлоксацина обусловлено особенностью фармакокинетики и фармакодинамики этого антимикробного препарата. Быстрый бактерицидный эффект левофлоксацина объясняется блокадой не только внутриклеточной ДНК-гиразы, но и топоизомеразы IV, что более активно нарушает процесс образования бактериальной ДНК. Считается, что именно воздействием на этот фермент и объясняется высокое антипневмококковое и антистафилококковое влияние левофлоксацина. Это фторхинолон широкого спектра действия, который проявляет высокую активность относительно грамотрицательных, грамположительных и атипичных возбудителей инфекций респираторной системы. Он имеет высокий бактерицидный потенциал, создает достаточные концентрации практически во всех органах и тканях, обладает длительным периодом полувыведения и, соответственно, удобным интервалом дозирования. В настоящее время левофлоксацин является самым безопасным фторхинолоном, обладает улучшенной фармакокинетикой (в связи с чем может назначаться 1 р/сут) и практически 100% биодоступностью при приеме внутрь,
Уникальный статус левофлоксацина в лечении больных НП определяется следующими обстоятельствами:
- препарат демонстрирует высокую активность в отношении всех потенциальных возбудителей НП, включая пневмококки (независимо от их чувствительности к пенициллину, и/или макролидам, и/или тетрациклинам), атипичные и грамотрицательные микроорганизмы;
- левофлоксацин обладает привлекательными фармакокинетическими свойствами (практически абсолютная биодоступность при приеме внутрь, достижение высоких внутри- и внеклеточных концентраций в слизистой бронхов, жидкости, выстилающей эпителий дыхательных путей, альвеолярных макрофагах, полиморфноядерных лейкоцитах). Доступность левофлоксацина в парентеральной и пероральной лекарственных формах дает возможность использования этого АБ в терапии больных НП как в стационаре (ступенчатая терапия), так и в амбулаторных условиях. Здесь же необходимо упомянуть и то, что левофлоксацин применяется 1 р/сут в стандартной дозе – 500 мг;
- установлены доказанное клиническое превосходство или сопоставимая клиническая и бактериологическая эффективность левофлоксацина в сравнении со стандартной антибактериальной терапией больных НП.
Оценку эффективности антибактериальной терапии препаратом первого ряда необходимо (обязательно!) проводить через 48-72 ч от начала лечения. Основными критериями эффективности в эти сроки следует считать уменьшение выраженности интоксикации и снижение температуры тела больного, отсутствие признаков дыхательной недостаточности. Если в начале лечения у пациента отсутствовали эти проявления болезни, следует ориентироваться на общее состояние, показатели общего анализа крови (количество лейкоцитов, скорость оседания эритроцитов – СОЭ). При наличии положительной динамики этих показателей назначенную антибактериальную терапию продолжают. Если у пациента сохраняются высокая лихорадка и интоксикация или симптоматика прогрессирует, то лечение следует считать неэффективным и АБ необходимо поменять на альтернативный препарат, а также решить вопрос о целесообразности госпитализации.
У пациентов с легким течением НП антибактериальная терапия может быть завершена после нормализации температуры тела на протяжении 3-5 дней. В таких случаях длительность лечения составляет, как правило, 7 дней. При получении клинических или эпидемиологических данных, свидетельствующих о микоплазменной либо хламидийной этиологии НП, длительность антибактериальной терапии увеличивается до 10-14 дней. Если получен положительный результат от лечения, замена АБ в эти сроки нецелесообразна.
При легком течении заболевания имеется возможность применения коротких курсов (3-5 дней) некоторых АБ (азитромицин, респираторные фторхинолоны). Следует отметить, что короткий курс антибактериальной терапии целесообразно использовать только у пациентов с неосложненным течением НП. Короткие курсы могут быть недостаточно эффективными у лиц пожилого возраста, с хроническими сопутствующими заболеваниями, у больных при медленном клиническом ответе на лечение, а также в случаях НП, вызванной такими возбудителями, как S. aureus, P. aeruginosa.
Антибактериальная терапия может быть прекращена при наличии таких признаков:
- температура тела <37,5 °С;
- отсутствие симптомов интоксикации;
- отсутствие признаков дыхательной недостаточности (частота дыхания <20 в мин);
- отсутствие гнойной мокроты;
- количество лейкоцитов в крови <10×109/л, нейтрофильных гранулоцитов – <80%, юных форм – <6%;
- отсутствие отрицательной динамики по данным рентгенологического исследования.
Продолжение антибактериальной терапии или ее коррекция при сохранении отдельных клинико-рентгенологических либо лабораторных признаков заболевания не всегда целесообразны.
Клинический случай
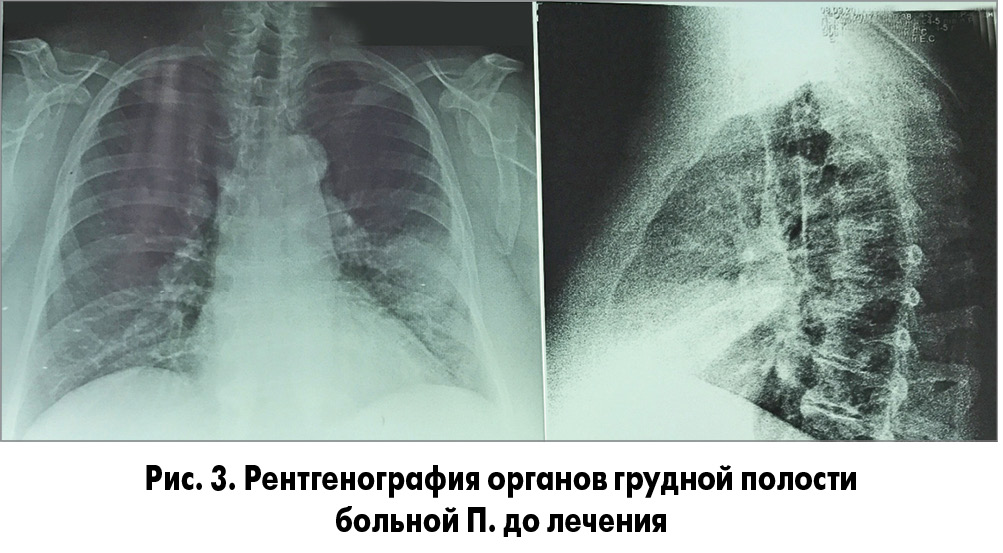
Пациентка П., 61 год, пенсионерка, заболела остро на фоне эпидемии гриппа с повышения температуры тела до 39,8 °С, появления слабости, ломоты во всем теле. Жаловалась на сильные головные боли в лобно-височной области, надбровных дугах, выраженную светобоязнь (слезились глаза), сухой кашель. Самостоятельно стала принимать амоксициллин/клавуланат, так как считала, что при гипертермии следует использовать АБ. На 4-й день состояние больной улучшилось, температура тела нормализовалась, кашель уменьшился. К концу 10-го дня, когда была принята последняя таблетка амоксициллина/клавуланата (именно столько дней пациентка самостоятельно принимала АБ), температура тела вновь поднялась до 38,5 °С, появились кашель с выделением слизисто-гнойной мокроты, резкая слабость, недомогание, одышка при небольшой физической нагрузке, потливость. Вновь попробовала лечиться самостоятельно, принимала жаропонижающие препараты, которые мало изменили клиническую картину болезни. Вызвала карету скорой помощи, врач порекомендовал сделать рентгенографию органов грудной полости. На рентгенограмме (рис. 3) была выявлена НП язычковых сегментов левого легкого, и пациентку направили на консультацию к пульмонологу.
 Из анамнеза известно, что пациентка болеет персистирующей бронхиальной астмой. На момент осмотра бронхиальная астма не полностью контролировалась, хотя больная принимала базисную терапию (ухудшение состояния отметила после перенесенной вирусной инфекции). Страдает также сахарным диабетом 2 типа, хронической ишемической болезнью сердца, гипертонической болезнью.
Из анамнеза известно, что пациентка болеет персистирующей бронхиальной астмой. На момент осмотра бронхиальная астма не полностью контролировалась, хотя больная принимала базисную терапию (ухудшение состояния отметила после перенесенной вирусной инфекции). Страдает также сахарным диабетом 2 типа, хронической ишемической болезнью сердца, гипертонической болезнью.
При физикальном исследовании: общее состояние средней тяжести, кожа лица гиперемирована, влажная, видимые слизистые розовые, чистые. Пульс 100 в мин, артериальное давление – 170/100 мм. рт. ст., частота дыхания – 26 в мин. При аускультации над легкими на фоне жесткого везикулярного дыхания выслушивались сухие свистящие высокотональные сухие хрипы с обеих сторон, слева в верхних отделах сзади и в проекции язычковых сегментов – мелкопузырчатые влажные хрипы. В нижних отделах правого легкого – крепитация.
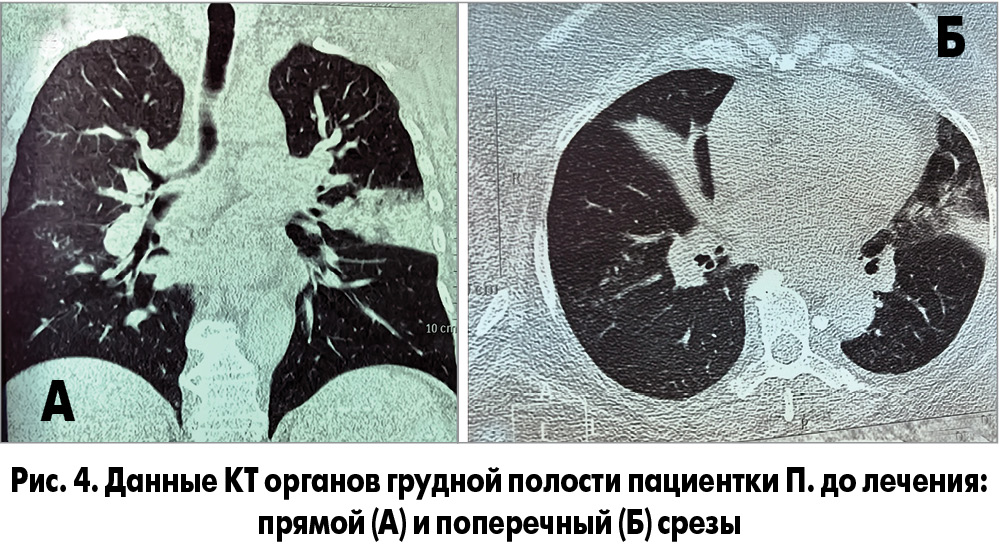 В общем анализе крови уровень гемоглобина 134 г/л, эритроцитов – 4,4×1012/л, лейкоцитов – 12×109/л, эозинофилов – 1%, палочкоядерных нейтрофилов – 9%, сегментоядерных нейтрофилов – 74%, моноцитов – 5%, лимфоцитов – 11%, СОЭ – 37 мм/ч. Пациентке выполнена компьютерная томограмма (КТ) (рис. 4), на которой была выявлена двусторонняя НП верхней доли (S – 1/2, 3, 4, 5) левого легкого и нижней доли (S – 8, 9) правого легкого.
В общем анализе крови уровень гемоглобина 134 г/л, эритроцитов – 4,4×1012/л, лейкоцитов – 12×109/л, эозинофилов – 1%, палочкоядерных нейтрофилов – 9%, сегментоядерных нейтрофилов – 74%, моноцитов – 5%, лимфоцитов – 11%, СОЭ – 37 мм/ч. Пациентке выполнена компьютерная томограмма (КТ) (рис. 4), на которой была выявлена двусторонняя НП верхней доли (S – 1/2, 3, 4, 5) левого легкого и нижней доли (S – 8, 9) правого легкого.
Учитывая то, что пациентка принимала амоксициллин/клавуланат, а 2 мес назад получала лечение азитромицином, был назначен левофлоксацин (Леваксела) по 500 мг внутривенно 1 р/сут в течение 3 дней, а затем тот же препарат (Леваксела) по 500 мг 1 р/сут в таблетированной форме 5 дней. Одновременно пациентка принимала реосорбилакт 200,0 мл внутривенно 3 дня, через небулайзер последовательно: небутамол 2,0 мл, небуфлюзон 2,0 мл, амброксол 40 капель 2 р/день в течение 7 дней.
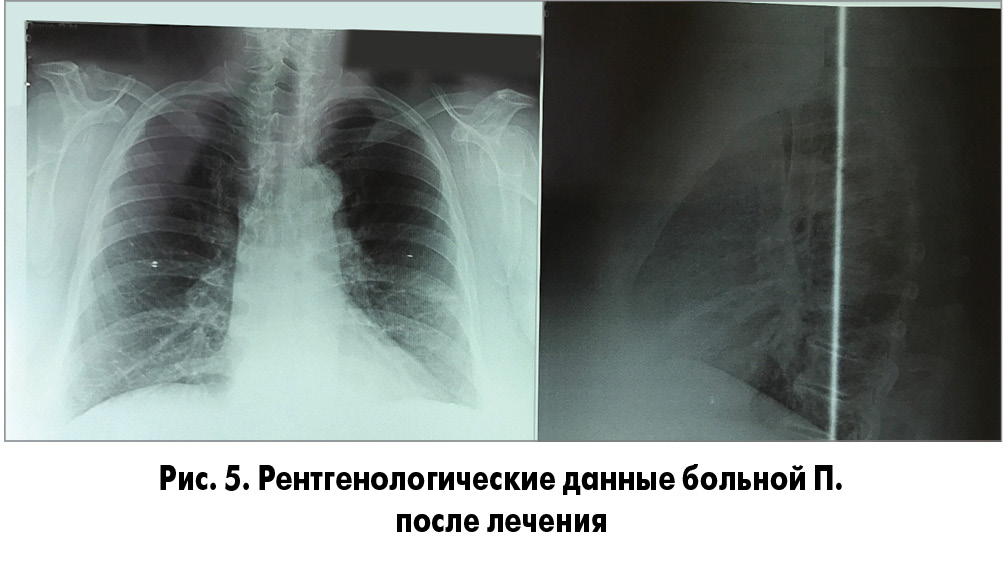 Состояние пациентки улучшилось уже на 2-й день, снизилась температура тела, уменьшились признаки интоксикации, кашель и одышка. К 3-му дню температура тела нормализовалась, а через неделю практически исчезли кашель и одышка. Изменился и общий анализ крови: уровень гемоглобина – 130 г/л, эритроцитов – 4,2×1012/л, лейкоцитов 7×109/л, эозинофилов – 1%, палочкоядерных нейтрофилов – 3%, сегментоядерных нейтрофилов – 70%, моноцитов – 7%, лимфоцитов – 19%, СОЭ – 16 мм/ч. На контрольной рентгенограмме отмечалась положительная динамика, выявлялось небольшое усиление легочного рисунка в проекции язычковых сегментов слева. В других участках легочные поля были прозрачны, инфильтративные изменения отсутствовали (рис. 5).
Состояние пациентки улучшилось уже на 2-й день, снизилась температура тела, уменьшились признаки интоксикации, кашель и одышка. К 3-му дню температура тела нормализовалась, а через неделю практически исчезли кашель и одышка. Изменился и общий анализ крови: уровень гемоглобина – 130 г/л, эритроцитов – 4,2×1012/л, лейкоцитов 7×109/л, эозинофилов – 1%, палочкоядерных нейтрофилов – 3%, сегментоядерных нейтрофилов – 70%, моноцитов – 7%, лимфоцитов – 19%, СОЭ – 16 мм/ч. На контрольной рентгенограмме отмечалась положительная динамика, выявлялось небольшое усиление легочного рисунка в проекции язычковых сегментов слева. В других участках легочные поля были прозрачны, инфильтративные изменения отсутствовали (рис. 5).
Таким образом, лечение пациентов с НП на амбулаторном этапе требует эмпирического назначения АБ. Препаратами первого ряда являются таблетированные формы бета-лактамов (амоксициллин, амоксициллин/клавуланат, цефуроксим аксетил) или макролиды в виде монотерапии. При отсутствии эффекта от препаратов первого ряда на протяжении 48-72 ч или невозможности их назначения (недоступны, непереносимость, применение на протяжении последних 3 мес по любому поводу) назначаются альтернативные АБ – респираторные фторхинолоны, например левофлоксацин (Леваксела), который действует быстро, имеет широкий спектр активности, обладает бактерицидным эффектом и может применяться один раз в сутки, что делает его удобным для пациента. Препарат Леваксела является генерическим АБ, произведенным в Европе (Словения), что гарантирует его высокое качество при доступной цене.
Медична газета «Здоров’я України 21 сторіччя» № 3 (424), лютий 2018 р.


