12 березня, 2018
GOLD‑2018: що нового?
Вступ
У 2011 році Глобальна ініціатива з хронічного обструктивного захворювання легень (далі – GOLD) випустила консенсусний звіт «Глобальна стратегія діагностування, лікування та попередження хронічних обструктивних захворювань легень (ХОЗЛ)». Згідно з цією доповіддю було запропоновано суттєво переглянути стратегію лікування ХОЗЛ, яку вперше презентували в оригінальному документі у 2001 році. Звіти, що були опубліковані в січні 2013, січні 2014, січні 2015 та січні 2016 року, ґрунтувалися на оновленій науковій літературі, яка вийшла друком після завершення роботи над документом 2011 року, проте в них була передбачена така сама парадигма лікування. У рамках оновлень 2015 року було створено Додаток про перехресний синдром ХОЗЛ-астма, матеріал до якого був підготовлений GOLD та спеціальними комітетами Глобальної ініціативи боротьби з бронхіальною астмою.
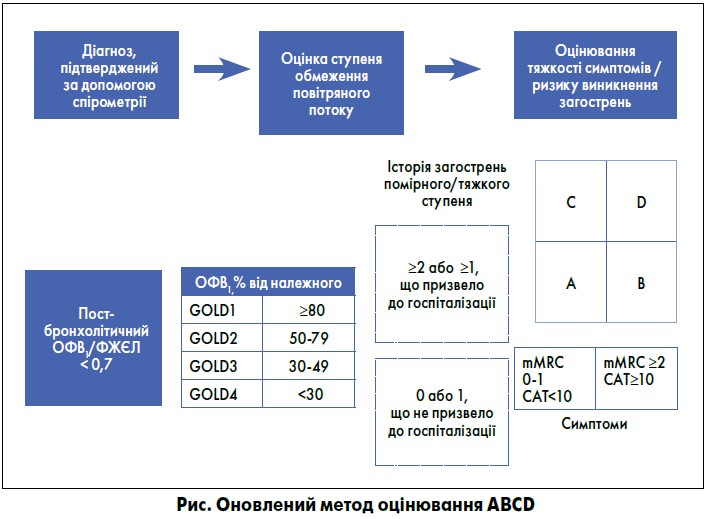
Запропонована GOLD система оцінювання ХОЗЛ ґрунтувалася на рівні прояву симптомів у пацієнта, майбутніх ризиках загострення захворювання, ступені обмеження надходження повітря, спірометричних порушеннях та виявленні супутніх патологій. Метод оцінювання АВСD, що був запропонований в оновленій редакції GOLD, став суттєвим прогресом порівняно зі звичайною спірометричною шкалою, яка існувала в попередніх редакціях GOLD, оскільки передбачав комбіновану оцінку, враховував ступінь тяжкості прояву симптомів та наголошував на важливості запобігання виникненню загострень під час лікування ХОЗЛ. Однак разом з тим ця схема мала суттєві обмеження. На жаль, метод оцінювання ABCD не є ефективнішим, ніж спірометрична шкала, у частині передбачення рівня смертності чи інших істотних наслідків для здоров’я. З метою вирішення цих та інших проблем (а також для збереження послідовності та простоти використання цього інструменту практикуючим клініцистом) у звіті GOLD‑2017 було запропоновано вдосконалення методу оцінювання ABCD, яке передбачало відокремлення спірометричних оцінок від груп АBCD. Таким чином, групи ABCD та пов’язані з ними наслідки щодо фармакотерапії призначатимуться винятково виходячи з наявних у пацієнта симптомів та історії їх загострень. Відокремлення обмеження повітряного потоку від клінічних параметрів чітко визначає те, що оцінюється та класифікується. Цей удосконалений метод оцінювання допомагає виявити лімітування ОФВ1 (об’єм форсованого видиху за першу секунду) у частині впливу на терапевтичні рішення щодо лікування конкретних пацієнтів та підкреслює важливість наявних у пацієнта симптомів та ризику виникнення загострень у хворих, які страждають на ХОЗЛ. Проте метод спірометрії залишається ключовим у діагностуванні, прогнозуванні та немедикаментозній терапії.
Звіт GOLD для фахівців у галузі охорони здоров’я в усьому світі є «стратегічним документом» та слугує інструментом для впровадження ефективних лікувальних програм, які ґрунтуються на національних системах охорони здоров’я. Метод оцінювання ABCD багато хто з дослідників використовували з метою структурування оцінки тяжкості симптомів ХОЗЛ та створення відповідних планів лікування.
Додаткові докази, наведені у першопочатковій та оновленій редакціях системи, запропонованої у Звіті GOLD‑2017, будуть і надалі оцінюватися комітетами GOLD, а рекомендації зі стратегії лікування оновлюватимуться у міру надходження нових даних. Видання Звіту GOLD‑2018 містить нову інформацію, яку було опубліковано в період із січня 2016 по липень 2017 року.
Ініціативі GOLD пощастило, що на неї працює ціла низка видатних міжнародних спеціалістів галузі охорони здоров’я з різних дисциплін.
Багато з цих фахівців ініціювали дослідження причин виникнення та поширення ХОЗЛ у їхніх країнах, а також розробили інноваційні підходи до розповсюдження та впровадження стратегії лікування GOLD.
Основні зміни, внесені в рекомендації ХОЗЛ у 2018 році
Звіт GOLD‑2018 був оновлений порівняно зі Звітом GOLD‑2017. Крім того, були проведені систематичні пошуки літератури та подвійний сліпий контроль науковими комітетами GOLD. Звіт GOLD був оновлений з метою врахування ключових дослідних публікацій фахівців галузі за період із січня 2016 по липень 2017 року.
Розділ 1
Сторінка 10. У національному огляді охорони здоров’я та розвитку Ради медичних досліджень нещодавно було продемонстровано однаковий синергічний вплив на криву ОФВ1 у 43 річних досліджуваних – як у тих, що палять та мали інфекції дихальних шляхів у дитинстві, так і у тих, що палять та проживали у дитячому віці у перенаселених помешканнях (Allinson et al., 2017).
Сторінка 11. Нещодавній перехресний аналіз, який було проведено в Китаї, показав взаємозв’язок між оточуючими рівнями твердих зважених частинок в атмосферному повітрі (аеродинамічний діаметр 2,5/10 мкм) та поширенням ХОЗЛ (Liu et al., 2017).
Сторінка 14. Найновіше дослідження показало, що дефіцит імуноглобуліну А (IgA) асоціюється з бактеріальною транслокацією, запаленням нижніх дихальних шляхів та ремоделюванням дихальних шляхів (Polosukhin et al., 2017).
Сторінка 15. Навіть у випадку ХОЗЛ середнього ступеня тяжкості або ж у курців, які є схильними до емфіземи (Alford, van Beek, McLennan, Hoffman, 2010; Iyer et al., 2016), спостерігаються суттєві вади легеневого мікросудинного кровообігу, який погіршується з подальшим розвитком захворювання (Peinado, Pizarro, Barbera, 2008).
Розділ 2
Сторінка 27. Оцінка наявності або відсутності обструкції дихальних шляхів, яка ґрунтується на одноразовому вимірюванні співвідношення ОФВ1/ФЖЄЛ, має бути підтверджена окремою повторною спірометрією за умови, що значення показника залишаються між 0,6 та 0,8, оскільки в деяких випадках це співвідношення може змінитися внаслідок біологічної мінливості, що вимірюється пізніше (Aaron et al., 2017; Schermer et al., 2016). Якщо первинне значення співвідношення ОФВ1/ФЖЄЛ менше ніж 0,6, то малоймовірно, що воно спонтанно зросте вище 0,7 (Aaron et al., 2017).
Сторінка 31. Проведено чимало масштабних досліджень із використанням спірометричної шкали GOLD для класифікації пацієнтів (Decramer et al., 2009; Hurst et al., 2010; Jenkins et al., 2009). Результати цих досліджень продемонстрували, що частота загострень суттєво відрізняється у різних пацієнтів (Hurst et al., 2010) при відслідковуванні під час подальших обстежень (Han et al., 2017).
Розділ 3
Сторінка 45. Крім особистої відмови від куріння, заборона куріння на законодавчому рівні є ефективним способом боротьби з цим явищем та зменшенням шкоди від побічної дії диму (Frazer et al., 2016).
Сторінка 45. Найновіші дані свідчать, що вдихання диму від електронних сигарет змінює імунну відповідь легень курців (Reidel et al., 2017).
Сторінка 51. У клінічному дослідженні було показано, що комбінація лікування b2-агоністами тривалої дії (БАТД) та М-холіноблокаторами тривалої дії (АХПТД) показали гарний результат стосовно покращення якості життя порівняно з плацебо чи його окремих бронхолітичних компонентів у пацієнтів із найбільшими проявами основних симптомів (Martinez et al., 2017).
Сторінка 54. В одному рандомізованому контрольованому подвійному сліпому дослідженні, яке проводили в паралельних групах, було показано, що високоякісна терапія фіксованою потрійною комбінацією покращувала клінічні результати порівняно з пацієнтами, які приймали тіотропій і страждали на симптоматичні прояви ХОЗЛ, мали ОФВ1<50% та загострення захворювання в минулому (Vestbo et al., 2017). В іншому рандомізованому контрольованому дослідженні було встановлено переваги терапії фіксованою потрійною комбінацією порівняно з лікуванням із використанням інгаляційного кортикостероїда/b2-агоністів тривалої дії (БАТД) у пацієнтів із прогресуючим ХОЗЛ (Lipson et al., 2017).
Сторінка 54. Позитивний ефект від лікування рофлуміластом частіше спостерігався у пацієнтів, які мали досвід попередніх госпіталізацій через загострення хвороби (Han et al., 2014; Rabe, Calverley, Martinez, Fabbri, 2017).
Сторінка 55. Прийом азитроміцину (250 мг/день або 500 мг 3 рази на тиждень) або еритроміцину (500 мг 2 рази на день) упродовж року пацієнтами, схильними до загострень захворювання, зменшував ризик їх виникнення порівняно зі звичайним лікуванням (Albert et al., 2011; Seemungal et al., 2008; Uzun et al., 2014). Застосування азитроміцину було пов’язане з підвищеною частотою бактеріальної резистентності й тестами на порушення слуху (Albert et al., 2011). Ретроспективний аналіз показав гірші результати в активних курців (Han et al., 2014). Даних щодо ефективності чи безпеки тривалого лікування азитроміцином (більше року) з метою запобігання виникненню загострень ХОЗЛ немає.
Сторінка 59. Легенева реабілітація може здійснюватися як амбулаторно, так і в умовах лікувальної установи (Spruit et al., 2013). Реабілітація пацієнтів, які страждають на ХОЗЛ, може проводитися в домашніх умовах із залученням мінімальних ресурсів і стати еквівалентною альтернативою реабілітації, що здійснюється у спеціалізованому медичному закладі (Holland et al., 2017). Реабілітація в домашніх умовах може стати гарним рішенням для багатьох пацієнтів, які проживають далеко від медичних закладів, у яких діють стаціонарні програми з реабілітації. Іншою проблемою є те, що всі позитивні результати реабілітації з часом слабнуть. Довготривала підтримувальна легенева реабілітація може давати позитивні результати після завершення первинної програми реабілітації, хоча, за даними одного з досліджень, такі досягнення стають усе менш помітними під час подальших контрольних оглядів (Guell et al., 2017).
Сторінка 63. Задишка у пацієнтів, які страждають на ХОЗЛ, може бути полегшена у випадку, якщо в них узагалі немає або наявна гіпоксемія середнього ступеня тяжкості, але лише у тому разі, якщо їхній стан не потребує кисневої терапії в домашніх умовах, коли збагачення організму киснем здійснюється за допомогою виконання фізичних вправ; однак дослідження показали, що покращення стану, пов’язаного із задишкою так, щоб був відчутний суттєвий вплив на повсякденне життя та його якість, не відбулося (табл. 3) (Ekstrom, Ahmadi, Bornefalk-Hermansson, Abernethy, Currow, 2016; Група з експериментального довготривалого лікування оксигенотерапією, 2016).
Сторінка 64. Стабільний пацієнт. У пацієнтів, які страждають на ХОЗЛ та обструктивне апное під час сну, спостерігається чітка позитивна динаміка, пов’язана із застосуванням позитивного безперервного тиску в дихальних шляхах (ПБТД), що, у свою чергу, підвищує рівень тривалості життя та зменшує ризик госпіталізації (Marin, Soriano, Carrizo, Boldova, Celli, 2010).
Питання постійного застосування неінвазивної вентиляції з позитивним тиском (НВПТ) у домашніх умовах з метою лікування пацієнтів, які страждають на ХОЗЛ та мають гостру хронічну дихальну недостатність, залишається двозначним. У ході нещодавнього рандомізованого (13 центрів) контрольованого проспективного дослідження потенційного порога компенсації дихання в пацієнтів із ХОЗЛ (n=116) з постійною гіперкапнією (PaCO2 >53 мм рт. ст.) через 2-4 тижні після виписки з лікарні, куди вони були госпіталізовані через загострення захворювання, було порівняно результати застосування в домашніх умовах неінвазивної вентиляції (НВ) киснем з проведенням звичайної оксигенації щодо впливу на частоту повторної госпіталізації та рівень смертності (Murphy et al., 2017). Пацієнти з індексом маси тіла >35 кг/м2, синдромом обструктивного апное під час сну або з іншими причинами дихальної недостатності не були об’єктом дослідження.
Із 2021 пацієнта, які були оглянуті, вимогам цього дослідження відповідали лише 124 особи (6%). За результатами дослідження було встановлено, що проведення НВ як доповнення до звичайної оксигенації суттєво відтермінувало момент чергової госпіталізації чи смерті впродовж 12 місяців (Murphy et al., 2017).
Два попередніх ретроспективних дослідження (Coughlin, Liang, Parthasarathy, 2015; Galli et al., 2014) та два із трьох досліджень на предмет порога компенсації дихання пацієнтів (Casanova et al., 2000; Clini et al., 2002; Kohnlein et al., 2014; Struik et al., 2014) стосувалися зниження рівня повторної госпіталізації та підвищення рівня тривалості життя після застосування НВ із позитивним тиском.
Декілька факторів можуть виявитися причиною таких невідповідностей: відмінності у виборі пацієнтів, неґрунтовні дослідження, недостатня НВ із позитивним тиском та низька відповідь на НВ із позитивним тиском (White et al., 2015). У разі наявності показань для проведення НВ із позитивним тиском її необхідно здійснювати під контролем та керівництвом персоналу, який добре ознайомлений із самим процесом та пристроями, що використовуються (Kolodziej, Jensen, Rowe, Sin, 2007; Lightowler, Wedzicha, Elliott, Ram, 2003).
Розділ 4
Сторінка 100. Короткочасне вдихання атмосферного повітря, забрудненого твердими зваженими частинками (аеродинамічний діаметр 2,5 мкм), асоціюється з підвищеним рівнем госпіталізації через погіршення стану та підвищеним рівнем смертності від ХОЗЛ (Li et al., 2016; Liu et al., 2017).
Розділ 5
Сторінка 101. Точна причина підвищеної чутливості людини до загострень здебільшого залишається невідомою. Однак сприйняття задишки більш відчутне у пацієнтів, які мають часті загострення, ніж у тих, чий стан залишається стабільним (Scioscia et al., 2017). Крім того, сприйняття утрудненого дихання здатне прискорити прояви дихальних симптомів загострення стану швидше, ніж винятково психологічні чи інші фактори. Найсерйознішим передвісником майбутніх загострень пацієнта залишається кількість загострень, які він пережив упродовж минулого року (Hurst et al., 2010). Уже визнано, що ці пацієнти формують помірно стабільний фенотип, хоча в деяких дослідженнях було показано, що у значної частини пацієнтів зміна частоти загострень особливо пов’язана з погіршенням ОФВ1 (Donaldson et al., 2013).
Сторінка 103. У нещодавно оновленому Кокранівському огляді зроблено висновок про те, що впровадження плану дій щодо боротьби із загостреннями ХОЗЛ за допомогою одного освітнього компонента в поєднанні із супровідною підтримкою зменшило ступінь залучення стаціонарних відділень у лікувальний процес. Такі освітні нововведення сприяли підвищенню рівня лікування загострень ХОЗЛ кортикостероїдами та антибіотиками (Howcroft, Walters, Wood-Baker, Walters, 2016).
Сторінка 104. Нещодавній метааналіз наявних клінічних досліджень показав, що протоколи лікування, які ґрунтуються на прокальцитоніні, мали на меті підвищення рівня застосування антибіотиків і були створені через те, що спостерігалося істотне зниження призначень антибіотиків та повне викриття ризиків використання антибіотиків без опису клінічних результатів (наприклад, рейтингу неефективності лікування, тривалості перебування в лікарні, смертності). Однак якість цих підтверджень є посередньою через наявність методологічних та групових обмежень під час проведення дослідженя. Протоколи лікування, що ґрунтуються на призначенні прокальцитоніну, можуть бути клінічно ефективними, проте для цього необхідно провести додаткові підтверджувальні дослідження із застосуванням чіткої методології (Mathioudakis, Chatzimavridou-Grigoriadou, Corlateanu, Vestbo, 2017).
Сторінка 105. Проведення оксигенації високим потоком за допомогою назальної канюлі. У пацієнтів, які страждають на гостру гіпоксемічну дихальну недостатність (ДН), проведення оксигенації високим потоком за допомогою назальної канюлі (ОВПНК) може стати альтернативою стандартній оксигенації або НВ із позитивним тиском. У деяких дослідженнях було показано, що проведення ОВПНК здатне зменшити потребу в інтубації чи знизити рівень смертності пацієнтів з гіпоксемією та гострою ДН (ГДН) (Frat, Coudroy, Marjanovic, Thille, 2017). Дослідження, які були проведені серед пацієнтів із ХОЗЛ, показали, що вони страждають на серйозне основне захворювання, яке потребує додаткового кисню; у перехресному рандомізованому дослідженні було продемонстровано, що ОВПНК сприяє покращенню вентиляції та зниженню рівня гіперкапнії (Fraser, Spooner, Dunster, Anstey, Corley, 2016). Систематичний огляд рандомізованих контрольованих досліджень за участі пацієнтів з гострою гіпосемічною дихальною недостатністю підтверджує, що ОВПНК сприяє зниженню частоти інтубацій, але ці показники не є статисточно значимими у порівнянні з традиційною оксигенотерапією чи неінвазивною вентиляцією. Також ОВПНК не має впливу на смертність (Lin, Liu, Lin, Lin 2017). Однак цей метааналіз не включав дослідження, в яких були пацієнти з гострою дихальною недостатністю через загострення ХОЗЛ.
Таким чином, необхідне проведення у майбутньому добре запланованих рандомізованих мультицентрових досліджень, щоб вивчити ефект ОВПНК на гостру дихальну недостатність у хворих на ХОЗЛ.
Сторінка 108. А втім, це залишається належною клінічною практикою, яка охоплює ці проблемні питання перед випискою зі стаціонару, а їх ефективний вплив на стан здоров’я та рівень повторної госпіталізації може зрости за умови використання методів, що включають мотиваційну бесіду з пацієнтом, яка спрямована на зміну звичок, які негативно впливають на здоров’я (Benzo et al., 2016).
Основні положення GOLD‑2018
ХОЗЛ сьогодні посідає четверте місце серед причин смертності у світі [1], проте в перспективі до 2020 року займатиме третє місце.
Понад 3 млн осіб померли від ХОЗЛ у 2012 році, що становило 6% від усіх випадків смерті в глобальному масштабі. ХОЗЛ є серйозним викликом для суспільного здоров’я, проте його можна як попередити, так і лікувати. ХОЗЛ є основною причиною хронічних ускладнень та смертності у світі; чимало людей страждають на це захворювання впродовж багатьох років і помирають передчасно від власне самого захворювання або його ускладнень.
У найближчі десятиліття у світі очікується зростання рівня захворюваності на ХОЗЛ через постійну наявність факторів ризику, що провокують розвиток хвороби, а також через швидке старіння населення.
! ХОЗЛ – це поширене захворювання, яке можна попередити та лікувати, що характеризується стійкими респіраторними симптомами та обмеженням повітряного потоку внаслідок патологічних змін дихальних шляхів та/або альвеол, які зазвичай сприченені значним впливом шкідливих часточок та газів.
Хронічне обмеження повітряного потоку є характерною рисою ХОЗЛ і викликане поєднанням захворювань малих дихальних шляхів (наприклад, обструктивного бронхіту) та руйнуванням паренхіми (емфіземою), відносний вплив котрих відрізняється у різних людей (рис.). Ці зміни виникають не одночасно і різняться ступенем свого розвитку. Хронічне запалення викликає структурні зміни, звуження малих дихальних шляхів і руйнування паренхіми легень, що призводить до втрати альвеолярних кріплень малих дихальних шляхів та зниження еластичної тяги легень. Ці зміни, у свою чергу, зменшують здатність дихальних шляхів бути відкритими під час видиху.
Втрата малих дихальних шляхів може призвести до обмеження надходження повітря, а також до мукоциліарної дисфункції, що є характерною рисою цього захворювання. Обмеження надходження повітря вимірюють із використанням методу спірометрії, який є найдоступнішим та найпоширенішим тестом на визначення функції легень. Багато попередніх визначень ХОЗЛ наголошували на терміні «емфізема» та «хронічний бронхіт», що раніше не було включено у визначення, яке надавалось у цьому чи попередніх звітах GOLD.
Емфізема, або руйнування газообмінних поверхонь легень (альвеол), – патоморфологічний термін, який часто (однак некоректно) використовується у клінічній практиці та описує лише одну з декількох структурних вад, які притаманні пацієнтам, яким діагностовано ХОЗЛ.
Хронічний бронхіт – наявність кашлю та продукування мокроти впродовж щонайменше 3 місяців протягом кожного з двох послідовних років, залишається терміном, який використовується як для клінічних, так і для епідеміологічних цілей. Але при використанні цього терміна кількість пацієнтів, що підпадають під його визначення, є невеликою. Проте коли альтернативні визначення понять використовуються для визначення хронічного бронхіту чи с тарших г руп населення, які більше підлягали впливу диму або інгаляційним факторам ризику на виробництві, частота захворювання на хронічний бронхіт є більшою. Важливо зазначити, що хронічні респіраторні симптоми можуть передувати розвитку обмеження надходження повітря і асоціюватися з розвитком набутих респіраторних явищ.
Хронічні респіраторні симптоми також спостерігаються в осіб із нормальною спірометрією, проте значна частина курців без обмежень повітряного потоку мають інші структурні підтвердження захворювання легень, що проявляються або емфіземою, або потовщенням стінок дихальних шляхів та повітряними пастками [3, 4].
Патогенез
! Сьогодні існує чітке розуміння того, як процеси, що є в основі ХОЗЛ, викликають характерні фізіологічні порушення та симптоми. Наприклад, запалення або звуження периферичних дихальних шляхів спричиняє зниження ОФВ1 [124]. Руйнування паренхіми легень унаслідок розвитку емфіземи призводить до обмеження повітряного потоку та зниження газообміну. З’являються нові підтвердження того, що крім звуження дихальних шляхів відбувається фактичне руйнування малих дихальних шляхів, що, у свою чергу, також може призводити до обмеження повітряного потоку [125].
Обмеження повітряного потоку та повітряні пастки. Виразність запалення, фіброз, ексудат у дрібних бронхах пов’язані зі ступенем зниження ОФВ1 та співвідношення ОФВ1/ФЖЄЛ, а також різким зменшенням ОФВ1, що є характерною рисою ХОЗЛ [124]. Обмеження повітряного потоку периферичних дихальних шляхів поступово затримує повітря під час видиху, викликаючи гіперінфляцію. Статична гіперінфляція зменшує обсяг максимального вдиху і часто асоціюється з динамічною гіперінфляцією під час фізичних навантажень, що призводить до посилення задишки та обмеження фізичної працездатності. Ці фактори сприяють погіршенню власне скорочувальних властивостей дихальних м’язів. Вважається, що гіперінфляція виникає на ранніх етапах розвитку хвороби та є основним механізмом, який провокує задишку під час фізичних навантажень [126, 127]. Бронхолітики, впливаючи на периферичні дихальні шляхи, зменшують повітряні пастки, таким чином зменшуючи об’єм легень та покращуючи симптоми та толерантність до фізичних навантажень [128].
Порушення газообміну. Порушення газообміну призводить до гіпоксемії та гіперкапнії і має декілька механізмів реалізації при ХОЗЛ.
Загалом транспортування кисню та вуглекислого газу погіршується у міру прогресування захворювання. Погіршення вентиляції легень також може бути викликане зниженням активності дихального центру або підвищенням вентиляції мертвого дихального простору [127].
У поєднанні з погіршеною вентиляцією це може призвести до затримки вуглекислого газу через збільшення частоти дихання, що спричинено суттєвим обмеженням надходження повітря та погіршенням роботи дихальних м’язів. Погіршення альвеолярної вентиляції та зменшення легеневого кровотоку провокують виникнення станів, які негативно впливають на показник вентиляційно-перфузійного індексу [129].
Підвищена секреція слизу. Підвищена секреція слизу, що призводить до хронічного продуктивного кашлю, – характерна риса хронічного бронхіту; вона не завжди пов’язана з обмеженням надходження повітря. Водночас не в усіх пацієнтів, які хворіють на ХОЗЛ, спостерігається підвищена секреція слизу. Вона виникає через зростання кількості келихоподібних клітин та збільшених підслизових залоз; обидва явища виникають через хронічне подразнення дихальних шляхів сигаретним димом та іншими токсичними факторами.
Декілька медіаторів та протеаз стимулюють підвищену секрецію слизу, багато з них проявляють свій вплив через активацію рецептора епідермального фактора росту (EGFR) [130].
Легенева гіпертензія. Легенева гіпертензія здебільшого розвивається через гіпоксичний ангіоспазм дрібних легеневих артерій, що призводить до структурних змін, таких як гіперплазія інтими, і згодом – до гіпертрофії/гіперплазії гладких м’язів [131]. У хворих на ХОЗЛ навіть середнього ступеня тяжкості, а також у курців спостерігається підвищений ризик розвитку емфіземи [132, 133], виявляються суттєві порушення легеневого мікроциркуляторного кровообігу, що погіршується із подальшим розвитком хвороби [134].
Запальна відповідь у судинах, подібна до тієї, що виникає у дихальних шляхах, спостерігається і при ХОЗЛ, так само як і дисфункція ендотеліальних клітин. Втрата легеневого капілярного русла під час емфіземи надалі здатна призвести до підвищення тиску в малому колі кровообігу. Прогресуюча легенева гіпертензія з часом може викликати гіпертрофію правого шлуночка та призвести до серцевої недостатності правого передсердя. Цікаво, що діаметр легеневої артерії, що вимірюється під час комп’ютерної томографії (КТ), пов’язаний з ризиком виникнення наступного загострення [135]. Це означає, що порушення в легеневій судинній системі є основними, але недооціненими рушійними силами, що провокують виникнення симптомів та загострень при ХОЗЛ.
Загострення. Загострення з посиленням респіраторних симптомів може провокуватися бактеріальними чи вірусними інфекціями (можуть співіснувати одночасно), забрудненням довкілля або невідомими факторами. Під час загострення спостерігається гіперінфляція та повітряні пастки зі зменшеним потоком видиху, що, у свою чергу, викликає задишку [136]. Під час загострень посилюється запалення дихальних шляхів. Коморбідні стани (пневмонія, тромбоемболія та гостра серцева недостатність) також можуть провокувати загострення ХОЗЛ.
Системні прояви. Більшість пацієнтів із ХОЗЛ страждають на супутні хронічні захворювання, пов’язані з такими факторами ризику, як куріння, старіння або гіподинамія і які найбільше впливають або погіршують супутні захворювання, що безпосередньо впливає на загальний стан здоров’я та виживання [138]. Обмеження надходження повітря, особливо гіперінфляція, впливає на серцеву функцію та газообмін [136]. Циркулюючи, медіатори запалення у крові можуть сприяти втраті м’язової маси та кахексії, а також провокувати розвиток чи посилювати перебіг супутніх захворювань, таких як ішемічна хвороба серця, серцева недостатність, остеопороз, нормоцитарна анемія, діабет і метаболічний синдром.
Діагностика
Загальні ключові моменти
• Діагноз ХОЗЛ має розглядатися в будь-якого пацієнта, який страждає на задишку, хронічний кашель або продукцію мокротиння і/або підлягає під вплив факторів ризику, що викликають зазначене захворювання.
• Діагноз ХОЗЛ слід розглядати в будь-якого пацієнта із задишкою, хронічним кашлем або продукцією мокротиння та/ або наявністю факторів ризику розвитку захворювання в анамнезі. Детальний збір анамнезу хвороби в нового пацієнта зі встановленим діагнозом ХОЗЛ або підозрою на нього має важливе значення. Спірометрія потрібна для встановлення діагнозу в клінічному контексті; показник ОФВ1/ФЖЄЛ <0,70 після застосування бронходилататора підтверджує наявність стійкого обмеження повітряного потоку, а отже, і діагноз ХОЗЛ у пацієнтів з відповідними симптомами і наявністю суттєвого впливу шкідливих подразників.
• Мета проведення оцінювання ХОЗЛ – визначити рівень обмеження надходження повітря, впливу захворювання на загальний стан здоров’я пацієнта та ризик виникнення майбутніх подій (загострень, госпіталізації чи смерті) з метою коригування відповідної терапії.
• Супутні хронічні захворювання у пацієнтів, які хворіють на ХОЗЛ, розвиваються доволі часто, зокрема, у них нерідко виникають серцево-судинні захворювання, дисфункція скелетних м’язів, метаболічний синдром, остеопороз, депресія, почуття тривоги та рак легень. Перелічені супутні стани мають бути належним чином відстежені й проліковані, оскільки у разі їх наявності можуть призвести до госпіталізації і навіть смерті.
Оцінювання
! Мета оцінювання ХОЗЛ полягає у визначенні рівня обмеження надходження повітря та його впливу на стан здоров’я пацієнта й ризик настання майбутніх подій (таких як загострення захворювання, госпіталізація чи смерть) з метою відповідного коригування терапії. Для цього під час оцінювання ХОЗЛ необхідно враховувати такі фактори:
• наявність та вираженість спірометричних відхилень;
• поточна природа та масштаб симптомів, наявних у пацієнта;
• історія загострень середнього та тяжкого ступеня й майбутні ризики;
• наявність супутніх захворювань.
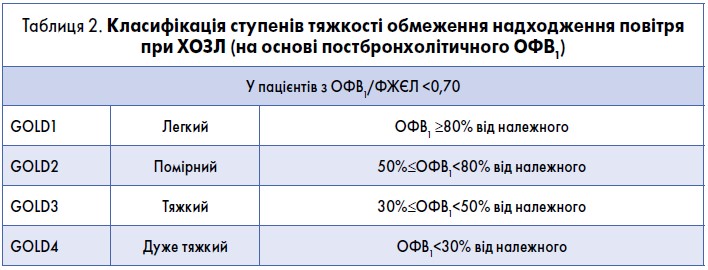
Класифікація ступенів тяжкості обмеження надходження повітря
Класифікація ступенів тяжкості обмеження надходження повітря при ХОЗЛ представлена в таблиці 2. Для спрощення цього процесу використовують спеціальні спірометричні орієнтири. Спірометрія має бути проведена після прийому відповідної дози інгаляційних бронхолітиків короткотривалої дії з метою мінімізації факторів, що здатні впливати на варіативність даних.
Необхідно зауважити, що взаємозв’язок між ОФВ1, симптомами та погіршенням стану здоров’я пацієнта є слабким [42, 43]. Упровадження інструменту оцінювання ABCD у GOLD‑2011 стало значним кроком уперед порівняно зі звичайною спірометричною шкалою, яка була запроваджена у більш ранніх редакціях GOLD, включала результати, що ґрунтувалися на даних конкретних пацієнтів, і акцентувала на важливості запобігання виникненню загострень у процесі лікування ХОЗЛ. Однак тут існували суттєві обмеження. Насамперед інструмент оцінювання ABCD не давав кращих результатів щодо передбачення смертності чи інших важливих для здоров’я наслідків ХОЗЛ [67, 84, 85]. Крім того, результати групи D були змінені за двома параметрами: функція легень і/або історія виникнення загострень, що призвело до плутанини [43].
З метою врегулювання цих та інших аспектів (а також для збереження послідовності у використанні оціночного методу практикуючим клініцистом та для його зручності) було запропоновано вдосконалити метод оцінювання АВСD. Так, експерти запропонували відокремити спірометричну шкалу оцінювання від груп ABCD. Для розробки терапевтичних рекомендацій групи ABCD будуть утворювати виходячи винятково із симптомів пацієнта та історії виникнення загострень. Метод спірометрії в поєднанні із симптомами пацієнта та історією загострень помірного й тяжкого ступеня залишається вирішальним під час встановлення діагнозу, складання прогнозів та інших важливих терапевтичних аспектів. Цей підхід зображено на рисунку.
Покращена схема оцінки стану пацієнтів передбачає проведення спірометрії для визначення ступеня обмеження потоку повітря (тобто спірометричний клас). Потім пацієнтам проводять оцінку задишки за допомогою Модифікованого опитувальника Британської медичної дослідницької ради (mMRC) або вираженості симптомів з використанням оціночного тесту при ХОЗЛ (CATTM). Зрештою, з’ясовують анамнез помірних та тяжких загострень (у тому числі попередні госпіталізації).
Номер повідомляє про ступінь тяжкості обмеження надходження повітря (спірометрична шкала від 1 до 4), літера (відповідає за групу від A до D) – про тяжкість прояву симптомів та ризик виникнення загострення, що можуть бути використані для коригування терапії. ОФВ1 – дуже важливий параметр щодо передбачення серйозних клінічних результатів, таких як смертність та госпіталізація, або щодо розгляду нефармакологічних методів лікування, таких як зменшення об’єму легень хірургічним методом або трансплантація легень. Однак необхідно зазначити, що у випадку кожного конкретного пацієнта ОФВ1 втрачає свою точність, тож на підставі тільки цього показника неможливо визначити всі терапевтичні цілі. Крім того, за деяких обставин, як-от госпіталізація або ургентне направлення в клініку чи відділення невідкладної допомоги, здатність оцінити стан пацієнта, спираючись на симптоми та історію загострень, незалежно від спірометричних показників, дозволяє клініцистам застосовувати план лікування лише за допомогою перевіреної схеми ABCD. Цей підхід до оцінювання враховує обмеження ОФВ1 під час прийняття рішень щодо лікування кожного конкретного пацієнта та підкреслює важливість врахування симптомів пацієнта та ризиків виникнення загострень у разі коригування терапії ХОЗЛ. Відокремлення спірометричних показників обмеження надходження повітря від клінічних параметрів дає змогу краще зрозуміти, що саме оцінюється та класифікується. Це допоможе лікарю скласти більш чіткі лікувальні рекомендації, зважаючи на симптоми пацієнта.
Лікування
Загальні ключові моменти:
• Відмова від куріння є основним аспектом. Фармакотерапія та заміщення нікотину забезпечують тривале утримання від куріння.
• Ефективність та безпека використання електронних сигарет як способу відмови від куріння наразі не доведені.
• Фармакотерапія здатна зменшити симптоми ХОЗЛ, скоротити частоту і зменшити ступінь тяжкості прояву симптомів, знизити частоту та тяжкість загострень, покращити стан здоров’я та переносимість фізичних навантажень.
• Кожна фармакологічна схема лікування має бути індивідуальною й ґрунтуватися на врахуванні тяжкості симптомів, ризику виникнення загострення, побічних ефектів, супутніх захворювань, наявності препаратів та їхньої вартості, а також реакції пацієнта, переваг та можливостей використання різних способів отримання ліків.
• Техніку виконання інгаляцій необхідно постійно оцінювати.
• Вакцинація від грипу зменшує ймовірність захворювання на інфекції нижніх дихальних шляхів.
• Пневмококова вакцинація зменшує ймовірність захворювання на інфекції нижніх дихальних шляхів.
• Легенева реабілітація покращує симптоми, якість життя, а також фізичний та емоційний стан.
• У пацієнтів, які страждають на тяжку форму хронічної гіпоксемії, тривала оксигенотерапія підвищує рівень виживання.
• Пацієнтам зі стабільним ХОЗЛ і помірною десатурацією в спокої чи після фізичного навантаження не слід призначати довготривале лікування киснем регулярно. Однак при оцінці потреби в додатковому кисні необхідно враховувати індивідуальні фактори пацієнта.
• Серед пацієнтів, які хворіють на тяжку форму хронічної гіперкапнії і мають в історії хвороби госпіталізацію з приводу гострої дихальної недостатності, тривала неінвазійна вентиляція здатна запобігти повторній госпіталізації та знизити рівень смертності.
• В окремих пацієнтів із прогресуючою емфіземою, яка важко піддається оптимальному лікуванню, корисним може бути хірургічне або бронхоскопічне інвазивне лікування.
• Паліативні підходи є ефективними для контролю симптомів у разі прогресуючого ХОЗЛ.
Огляд медичних препаратів
Фармакотерапія під час лікування ХОЗЛ допомагає зменшити прояви симптомів, знизити частоту та ступінь тяжкості загострень, а також покращити толерантність до фізичних навантажень і загальний стан здоров’я. Станом на сьогодні немає клінічних випробувань, які підтвердили б ефективність будь-яких наявних ліків від ХОЗЛ і їхню здатність справляти тривалий вплив на зниження функції легень [40-44]. Докази такого пролонгованого ефекту від застосування бронхолітиків тривалої дії і/або інгаляційних кортикостероїдів [45, 46] потребують підтвердження під час проведення спеціально розроблених досліджень.
Класи медпрепаратів, які широко застосовують для лікування ХОЗЛ, представлено в таблиці 3.
! Вибір кожного з класів медпрепаратів залежить від доступності та вартості лікування, а також сприятливих клінічних результатів з урахуванням побічних ефектів. Кожна схема лікування має бути індивідуальною, оскільки зв’язок між тяжкістю симптомів, обмеженням повітряного потоку та ступенем тяжкості загострень у різних пацієнтів відрізняються.
Бронхолітики
Бронхолітики є лікувальними засобами, які підвищують ОФВ1 і/або змінюють інші спірометричні показники. Вони впливають на тонус гладких м’язів дихальних шляхів, а поліпшення потоку видиху відображає розширення дихальних шляхів, а не зміну еластичності легень.
Бронхолітики сприяють зменшенню динамічного розширення дихальних шляхів у стані спокою та під час фізичних навантажень [47, 48] і покращують фізичну працездатність. Обсяг таких змін, особливо у пацієнтів, які страждають на ХОЗЛ помірного і тяжкого ступеня, нелегко передбачити через покращення ОФВ1, яке вимірюється у спокої [49, 50].
Крива дозової залежності бронхолітиків (зміна ОФВ1) є порівняно рівною в розрізі всіх класів бронхолітиків [54-57]. Підвищення дозування прийому b2-агоніста або антихолінергічного препарату, особливо якщо його приймають через інгалятор, приносить суб’єктивну користь під час гострих періодів [50], але не є обов’язково корисним методом під час захворювання, яке перебігає стабільно [9]. Лікування бронхолітичними препаратами під час захворювання на ХОЗЛ найчастіше здійснюється на регулярній основі з метою запобігання розвиткові симптомів захворювання або для їх зменшення. Токсичність є також дозозалежною (табл. 3). Використання бронхолітиків короткотривалої дії на регулярній основі загалом не рекомендовано.
b2-агоністи. Основна дія b2-агоністів полягає у розслабленні гладких м’язів дихальних шляхів через стимулювання b2-адренергічних рецепторів, що підвищує циклічний АМФ та виробляє функціональний антагонізм бронхоспазму. Існують b2-агоністи короткотривалої (БАКД) та тривалої (БАТД) дії. Ефект від b2-агоністів короткотривалої дії зазвичай зникає упродовж 4-6 годин [53, 54]. Регулярний прийом або прийом у разі потреби b2-агоністів короткотривалої дії покращує показники ОФВ1 та симптоми [60]. Левосальбутамол для одноразового прийому та прийому за потреби при ХОЗЛ не має особливих переваг при повсякденному застосуванні перед традиційними бронхолітиками [61]. Дія b2-агоністів тривалої дії (БАТД) становить 12 чи більше годин і не виключає додаткових переваг над терапією за потреби b2-агоністами короткотривалої дії (БАКД) [62].
b2-агоністи тривалої дії формотерол і сальметерол, які приймають 2 рази на добу, суттєво покращують показник ОФВ1 та об’єм легень, прояви задишки, загальний стан здоров’я, зменшують кількість виникнення загострень та випадків госпіталізації [63], проте не впливають на рівень смертності та зниження функції легень. Індакатерол – b2-агоніст тривалої дії, який застосовують 1 раз на добу, покращує стан дихальної недостатності [64, 65], загальний стан здоров’я [65] і зменшує частоту виникнення загострень [65]. Проте деякі пацієнти скаржаться на кашель, який виникає після застосування індакатеролу. Олодатерол належить до сучасних b2-агоністів тривалої дії (БАТД), його призначають 1 раз на добу; він покращує функцію легень та симптоми [66, 67].
Антихолінергічні препарати
Антихолінергічні препарати блокують бронхозвужувальну дію ацетилхоліну на M3-мускаринові рецептори, які розташовані у гладких м’язах дихальних шляхів [73]. Антихолінергічні препарати короткотривалої дії (АХПКД), а саме – іпратропій та оксітропій, також блокують гальмівний нейронний рецептор М2, який потенційно здатний спричинити спровоковану гілкою блукаючого нерва бронхоконстрикцію [74].
Антихолінергічні препарати тривалої дії (АХПТД), такі як тіотропій, аклідіній, глікопіронію бромід та умеклідіній, характеризуються тривалим зв’язуванням із M3-мускариновими рецепторами, зі швидшою дисоціацією з M2-мускариновими рецепторами, таким чином продовжуючи тривалість бронхозвужувальної дії [73].
У ході багатьох рандомізованих контрольних досліджень було показано, що іпратропій, мускариновий антагоніст короткотривалої дії, сам по собі має переваги порівняно з використанням b2-агоністів короткотривалої дії стосовно підтримання функції легень, загального стану здоров’я та потреби у пероральних стероїдах [75]. Деякі АХПТД приймають 1 раз на добу (тіотропій та умеклідіній), інші – 2 рази на день (аклідіній), а ще інші, згідно з протоколами одних країн, – 1 раз на добу, а за протоколами інших країн – 2 рази на добу (глікопіроній) [73, 76]. Лікування антихолінергічними препаратами тривалої дії (тіотропій) покращує симптоми та загальний стан здоров’я [73, 77], збільшує ефективність легеневої реабілітації [78, 79], а також сприяє зменшенню кількості загострень та спричинених ними госпіталізацій [77].
Клінічні дослідження показали, що лікування препаратами АХПТД (тіотропій) справляє кращий ефект на зменшення рівня загострень, аніж терапія препаратами БАТД [80, 81]. Під час тривалого клінічного дослідження 5993 пацієнти, що хворіють на ХОЗЛ, доповнили своє стандартне лікування тіотропієм, проте жодного впливу на швидкість темпів функціонування легень досягнуто не було [44].
Метилксантини
Сьогодні науковці не дійшли однозначної думки щодо ефективності використання ксантинових похідних. Вони можуть діяти як неселективні інгібітори фосфодіестерази і разом з тим здатні виявляти низку небронхолітичних властивостей; наразі важливість останніх піддається сумніву [92-94]. Даних щодо тривалості дії традиційних ксанинових препаратів або ксантинових препаратів, що повільно вивільняються, у лікуванні ХОЗЛ немає.
Теофілін – найпопулярніший метилксантин – метаболізується цитохромом P450 зі змішаною функцією оксидаз. Виведення ліків з організму з віком погіршується. Багато фізіологічних змінних та ліків впливають на процес метаболізму теофіліну. У пацієнтів, які отримували лікування метилксантинами [92], спостерігалася посилена функція дихальних м’язів під час видиху, але наразі достеменно невідомо, чи впливає це на зменшення поглинання газу чи спершу відображається на дихальних скелетних м’язах. Усі дослідження, які продемонстрували ефективність застосування теофіліну під час лікування ХОЗЛ, проводилися на основі препаратів тривалого вивільнення.
Також існує підтвердження незначного бронхолітичного ефекту, що справляє теофілін, порівняно із застосуванням плацебо під час лікування пацієнтів, які хворіють на ХОЗЛ та є стабільними [95]. Доповнення схеми лікування теофіліном, крім сальметеролу, істотно покращує показник ОФВ1 і впливає на дихальну недостатність краще, ніж призначення лише самого сальметеролу [96, 97]. Дані щодо впливу застосування малих доз теофіліну на рівень загострень є доволі обмеженими та суперечливими [98, 99].
Комбінована бронхолітична терапія
! Поєднання бронхолітиків з різними механізмами і тривалістю дії здатне підвищити рівень бронходилатації з меншим ризиком розвитку побічних ефектів порівняно з підвищенням дози прийому одного бронхолітика [100]. Поєднання у лікуванні БАКД та АХПКД є ефективнішим порівняно з іншими препаратами, які застосовують окремо, з метою покращення показника ОФВ1 та проявів симптомів [101]. Лікування формотеролом та тіотропієм в окремих інгаляторах справляє більший вплив на ОФВ1, аніж будь-який інший компонент окремо [102].
На сьогодні доступними є багато різних комбінацій препаратів БАТД та АХПТД в одному інгаляторі (табл. 3). Такі поєднання покращують функцію легень порівняно з плацебо [100]; і це покращення суттєво більш відчутне, ніж ефект від лікування одним бронхолітиком тривалої дії, хоча обсяг покращення є меншим, аніж повний адитивний ефект, передбачений реакцією на окремі компоненти [103].
У дослідженнях, де результати були отримані на прикладі конкретних пацієнтів, поєднання бронхолітиків справляє більший ефект на результати в конкретних пацієнтів порівняно з лікуванням, що ґрунтується на одному препараті [104-107].
В одному з клінічних досліджень поєднання терапії препаратами БАТД/АХПТД справляло більший вплив на покращення якості життя порівняно із застосуванням плацебо або його окремих бронхолітичних складових у пацієнтів з більш яскраво вираженими проявами основних симптомів [108]. Ці клінічні дослідження ґрунтуються на групових середніх даних, але вплив лікування препаратами БАТД/АХПТД на прояви симптомів найкраще оцінювати на прикладі кожного пацієнта індивідуально. Низька доза препаратів БАТД/АХПТД , які приймають 2 рази на день, також продемонструвала покращення стосовно прояву симптомів та загального стану здоров’я у пацієнтів, які хворіють на ХОЗЛ [109] (табл 3.)
Більшість досліджень лікування комбінацією БАТД/АХПТД проводили за участі пацієнтів, які мали низький рівень загострень. В одному з досліджень пацієнтів, у яких неодноразово спостерігалося загострення захворювання, було показано, що застосування комбінованої терапії на основі бронхолітиків тривалої дії є більш ефективним, аніж лікування з використанням одного бронхолітика з метою запобігання виникненню загострень [110].
Інгаляційні кортикостероїди (ІГКС)
Докази, що отримані in vitro, свідчать про те, що запалення, викликане ХОЗЛ, обмежено реагує на кортикостероїди. Разом з тим деякі ліки, включаючи b2-агоністи, теофілін або макроліди, здатні частково сприяти підвищенню чутливості до кортикостероїдів при ХОЗЛ [11, 112]. Клінічне значення цього ефекту ще не було повністю встановлено.
У клінічних умовах дані про застосування дозозалежного лікування та безпеку довготривалого лікування (>3 років) інгаляційними кортикостероїдами у пацієнтів із ХОЗЛ є недостатніми та потребують подальшого вивчення [109]. Через те що вплив ІГКС при ХОЗЛ може зазнати змін унаслідок супутнього використання бронхолітиків тривалої дії, ці дві терапевтичні схеми обговорюються окремо.
У більшості проведених досліджень було встановлено, що регулярне лікування лише ІГКС не дає довготривалого ефекту ані на зниження показника ОФВ1, ані на зменшення випадків смертності пацієнтів, хворих на ХОЗЛ [114]. Результати дослідження та метааналізу, що були проведені для оцінки впливу регулярного лікування із застосуванням самих лише ІГКС на рівень смертності у пацієнтів із ХОЗЛ, не надали остаточного підтвердження щодо переваг прийому останніх [114]. Під час дослідження TORCH було виявлено, що вищий рівень смертності спостерігався у пацієнтів, які отримували лікування із використанням лише флутиказону пропіонату на відміну від тих, хто отримував терапію на основі плацебо або комбінації сальметеролу з флутиказону пропіонатом [115]. Утім, підвищення рівня смертності серед пацієнтів із ХОЗЛ не спостерігалося, які приймали флутиказону фуорат у дослідженні SUMMIT [116].
ІГКС у комбінації з бронхолітичною терапією тривалої дії. У пацієнтів, які страждають на ХОЗЛ середнього й тяжкого ступеня і у яких періодично спостерігаються загострення, лікування із застосуванням ІГКС у поєднанні з препаратами БАТД є більш ефективним, аніж використання однокомпонентної терапії щодо покращення функції легень, загального стану здоров’я та зменшення випадків загострень [117, 118]. У клінічних дослідженнях, присвячених вивченню причин смертності, не було продемонстровано статистично значущого впливу комбінованої терапії на рівень виживання [115, 116]. Більшість досліджень, під час яких були встановлені переваги лікування фіксованою комбінацією БАТД/ІГКС порівняно із застосуванням монотерапії препарату БАТД щодо кількості загострень, проводили за участю пацієнтів, у яких загострення спостерігалося мінімум 1 раз за попередній рік [117].
Під час практичного рандомізованого клінічного дослідження, що проводилося в закладах надання первинної медичної допомоги у Великій Британії, порівнювали ефективність комбінованої терапії із застосуванням БАТД/ІГКС порівняно зі звичайним лікуванням.
Отримані результати засвідчили, що кількість загострень середнього і тяжкого ступеня (первинна кінцева точка) зменшилася на 8,4%, суттєво покращилися показники за оціночним тестом при ХОЗЛ (CAT), натомість відмінностей стосовно звернення хворих до закладів охорони здоров’я чи кількості захворювань на пневмонію зафіксовано не було. Проте давати рекомендації, спираючись лише на ці результати, доволі складно через неоднорідність терапії, яку застосовували у групі пацієнтів, що отримували стандартне лікування [119].
Ретроспективний аналіз на основі декількох досліджень показав, що кількість еозинофілів у мокротинні та крові може бути біомаркером щодо передбачення ефективності ІГКС, особливо стосовно запобігання загостренням, проте через відсутність ключових доказів це не може бути рекомендовано для застосування у рутинній лікувальній практиці.
Потрійна інгаляційна терапія
Кроком уперед в інгаляційній терапії є лікування препаратами БАТД в поєднанні з препаратами АХПТД та ІГКС (потрійна терапія) [139]. Доповнення лікування на основі препаратів БАТД/ІГКС препаратами АХПТД покращує функцію легень та підвищує якість фактичних результатів, оцінених самими пацієнтами, особливо стосовно ризику виникнення загострень [141, 144-146].
У рандомізованому контрольному дослідженні не було встановлено жодних переваг зменшення кількості загострень унаслідок додаткового призначення ІГКС у схемі БАТД/АХПТД. Натомість у рандомізованому контрольному дослідженні, що проводилося в паралельних групах із подвійним засліпленням, було продемонстровано, що терапія із застосуванням трьох препаратів мала кращі клінічні результати порівняно з тіотропієм в пацієнтів із симптоматичними проявами ХОЗЛ, ОФВ1 <50% та періодичними загостреннями в анамнезі [148]. В іншому рандомізованому контрольному дослідженні, що проводилося в паралельних групах із подвійним засліпленням, було підтверджено переваги призначення терапії із застосуванням трьох препаратів в одному інгаляторі порівняно з терапією з використанням ІГКС/БАТД у пацієнтів із прогресуючим ХОЗЛ [149].
Пероральні глюкокортикоїди
Вживання пероральних глюкокортикоїдів викликає чимало побічних ефектів, у тому числі стероїдну міопатію [150], яка може призвести до слабкості м’язів, погіршити їхню функціональність, спричинити дихальну недостатність при ХОЗЛ. Застосування системних глюкокортикоїдів, які призначаються для лікування загострень у госпіталізованих пацієнтів або у відділеннях невідкладної допомоги, сприяло зменшенню кількості випадків відсутності відповіді на лікування, рівня рецидивів, покращенню функції легень і задишки [151].
Водночас сьогодні перспективні дослідження довготривалих результатів прийому пероральних глюкокортикоїдів у пацієнтів, які хворіють на ХОЗЛ і стан яких є стабільним, обмежені [152, 153]. Незважаючи на те що пероральні глюкокортикоїди відіграють важливу роль при наданні невідкладної медичної допомоги під час загострень, вони не можуть бути рекомендовані у повсякденному лікуванні ХОЗЛ через відсутність переваг з огляду на високий рівень системних ускладнень.
Інгібітори фосфодіестерази‑4
Ефективність. Основна дія інгібіторів фосфодіестерази‑4 (ФДЕ‑4) полягає у зменшенні запалення шляхом гальмування розпаду внутрішньоклітинних циклічних АМФ [154]. Рофлуміласт – пероральний препарат, який приймають 1 раз на добу та який не справляє прямої бронхолітичної дії. Рофлуміласт покращує стан при загостреннях середнього і тяжкого ступеня, що лікуються системними кортикостероїдами у пацієнтів, які страждають на хронічний бронхіт, ХОЗЛ тяжкого та дуже тяжкого ступеня і раніше багато разів переживали загострення захворювання [155]. Позитивний вплив на функцію легень також спостерігається тоді, коли рофлуміласт доповнює лікування бронхолітиками тривалої дії [156], а також у тих пацієнтів, які не приймають БАТД/ІГКС систематично [156]. Сприятлива дія рофлуміласту частіше спостерігається у пацієнтів із попереднім досвідом госпіталізацій з приводу гострих приступів хвороби [158, 159]. Наразі досліджень для порівняння ефективності рофлуміласту та ІГКС не проводили.
Антибіотики
У більш ранніх дослідженнях тривале вживання антибіотиків не продемонструвало особливого ефекту щодо частоти виникнення загострень при ХОЗЛ [161, 162]. Дослідження, присвячене вивченню ефективності застосування антибіотикопрофілактики в зимовий період упродовж 5 років, засвідчило, що жодних переваг не встановлено [163]. У більш пізніх дослідженнях було показано, що регулярне застосування антибіотиків здатне зменшити частоту виникнення загострень [164, 165].
Прийом азитроміцину (по 250 мг/день або по 500 мг 3 рази на тиждень) чи еритроміцину (по 500 мг 2 рази на день) упродовж одного року пацієнтами, схильними до загострень, зменшує ризик їх виникнення порівняно зі звичайним лікуванням [166-168]. Дані ретроспективного аналізу свідчать про те, що для активних курців такий результат є суттєво гіршим [159]. Повідомлення щодо ефективності чи безпеки постійного лікування азитроміцином для запобігання розвитку загострень ХОЗЛ упродовж більш ніж одного року відсутні.
Проведення пульс-терапії із застосуванням моксифлоксацину (400 мг/день упродовж 5 днів кожні 8 тижнів) у пацієнтів, що хворіють на хронічний бронхіт і мають часті загострення, не продемонструвало жодного позитивного ефекту щодо зменшення рівня виникнення загострень у цілому [169].
Муколітики (відхаркувальні засоби, мукорегулятори) та антиоксиданти (N-ацетилцистеїн, карбоцистеїн)
У пацієнтів, які страждають на ХОЗЛ і не приймають інгаляційні кортикостероїди, регулярна терапія із застосуванням муколітиків, наприклад карбоцистеїну чи N-ацетилцистеїну, здатна зменшити частоту загострень і незначною мірою покращити загальний стан здоров’я [170, 171].
З огляду на неоднорідність груп пацієнтів, що брали участь у дослідженнях, дані про дозування та супутнє лікування наразі відсутні, на підставі яких можна було б однозначно визначити потенційну цільову групу, яка отримуватиме лікування із застосуванням антиоксидантів при ХОЗЛ [171].
Висновок
На жаль, формат газетної статті не дозволяє висвітлити всі положення оновленого документа. Проте нагадуємо, що повний текст рекомендацій, а також список літератури знаходяться у відкритому доступі на офіційному сайті Глобальної ініціативи з хронічного обструктивного захворювання легень за адресою: http://goldcopd.org/.