20 березня, 2018
Стратегії контролю частоти серцевих скорочень і ритму при фібриляції передсердь: чи на всі запитання дає відповіді клінічний протокол?

Фібриляція передсердь (ФП), або миготлива аритмія, є найпоширенішим хронічним порушенням ритму серця,
що трапляється в 1-2% осіб у загальній популяції. ФП у 5 разів збільшує ризик розвитку інсульту, й кожен п’ятий випадок інсульту зумовлений цією аритмією. У більшості пацієнтів відбувається неминуче прогресування ФП від пароксизмальної до персистуючої чи постійної форми, що асоційовано з подальшим погіршенням перебігу захворювання, котре може лежати в основі аритмії. Наказом Міністерства охорони здоров’я України від 15.06.2016 № 597 затверджено Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Фібриляція передсердь».
.jpg) Основною метою є створення ефективної системи надання медичної допомоги пацієнтам із ФП на засадах доказової медицини та з огляду на найкращий світовий досвід. Прокоментувати складні моменти вибору терапевтичної тактики люб’язно погодився провідний науковий співробітник відділу реанімації та інтенсивної терапії ДУ «ННЦ «Інститут кардіології ім. М.Д. Стражеска» НАМН України» (м. Київ), доктор медичних наук Олег Ігоревич Іркін.
Основною метою є створення ефективної системи надання медичної допомоги пацієнтам із ФП на засадах доказової медицини та з огляду на найкращий світовий досвід. Прокоментувати складні моменти вибору терапевтичної тактики люб’язно погодився провідний науковий співробітник відділу реанімації та інтенсивної терапії ДУ «ННЦ «Інститут кардіології ім. М.Д. Стражеска» НАМН України» (м. Київ), доктор медичних наук Олег Ігоревич Іркін.
Первинний контакт
На етапі першого контакту з пацієнтом, який має ту чи іншу форму ФП, згідно з протоколом лікарю необхідно вирішити такі питання:
- Чи потребує пацієнт постійної антикоагулянтної терапії для профілактики кардіоемболічного інсульту (оцінка за шкалою CHA2DS2-VASc)?
- Чи потребує пацієнт відновлення синусового ритму чи йому потрібна медикаментозна корекція частоти шлуночкових скорочень (ЧШС)?
- Чи є потреба відновлювати ритм на догоспітальному етапі чи ця процедура має проводитися в плановому порядку в стаціонарі після необхідної підготовки?
- Якщо пацієнт потребує відновлення синусового ритму в плановому порядку, то який метод обрати – електричну чи фармакологічну кардіоверсію?
Ведення пацієнтів із ФП має на меті зменшення симптоматики та запобігання тяжким ускладненням, асоційованим із ФП. Ці терапевтичні завдання мають виконуватися паралельно, особливо при початковій маніфестації (вперше виявлена ФП). Такий підхід відображено в каскадній стратегії ведення пацієнтів із ФП (рис.).
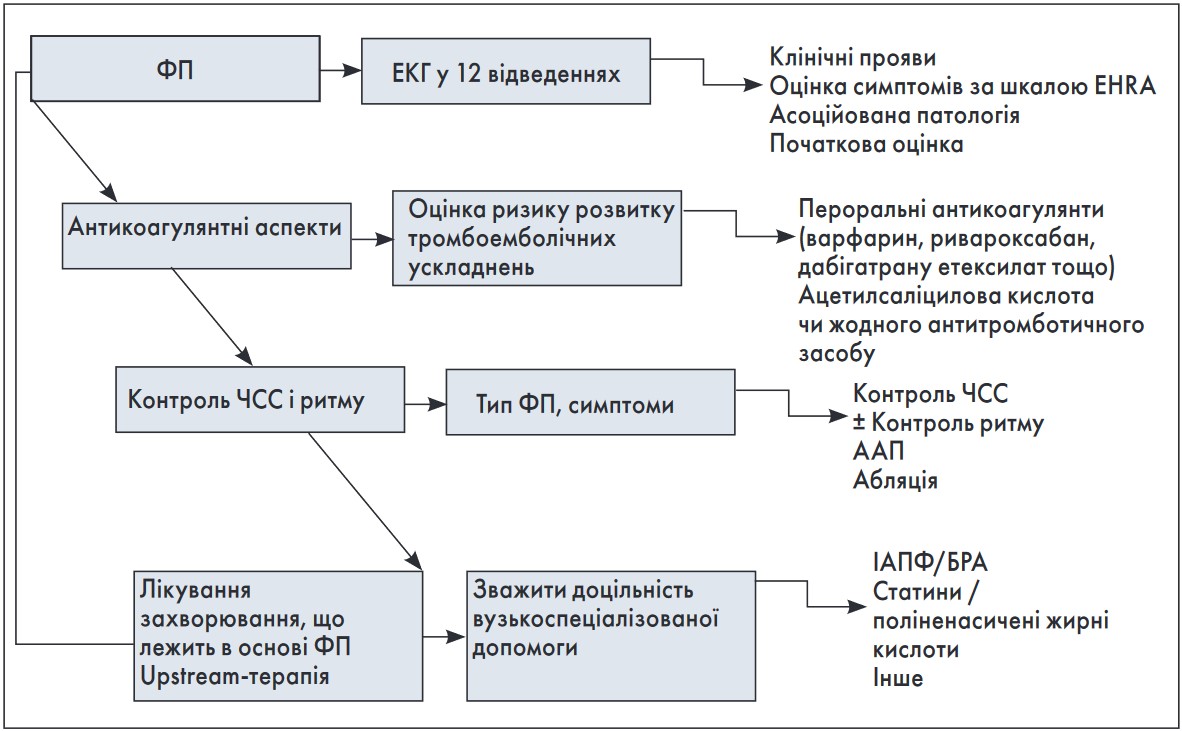 Рис. Каскадна стратегія ведення пацієнтів із ФП
Рис. Каскадна стратегія ведення пацієнтів із ФП
Примітки. ЕКГ – електрокардіографія; ЧСС – частота серцевих скорочень; ААП – антиаритмічні препарати; ІАПФ – інгібітори ангіотензинперетворювального ферменту; БРА – блокатори рецепторів ангіотензину II.
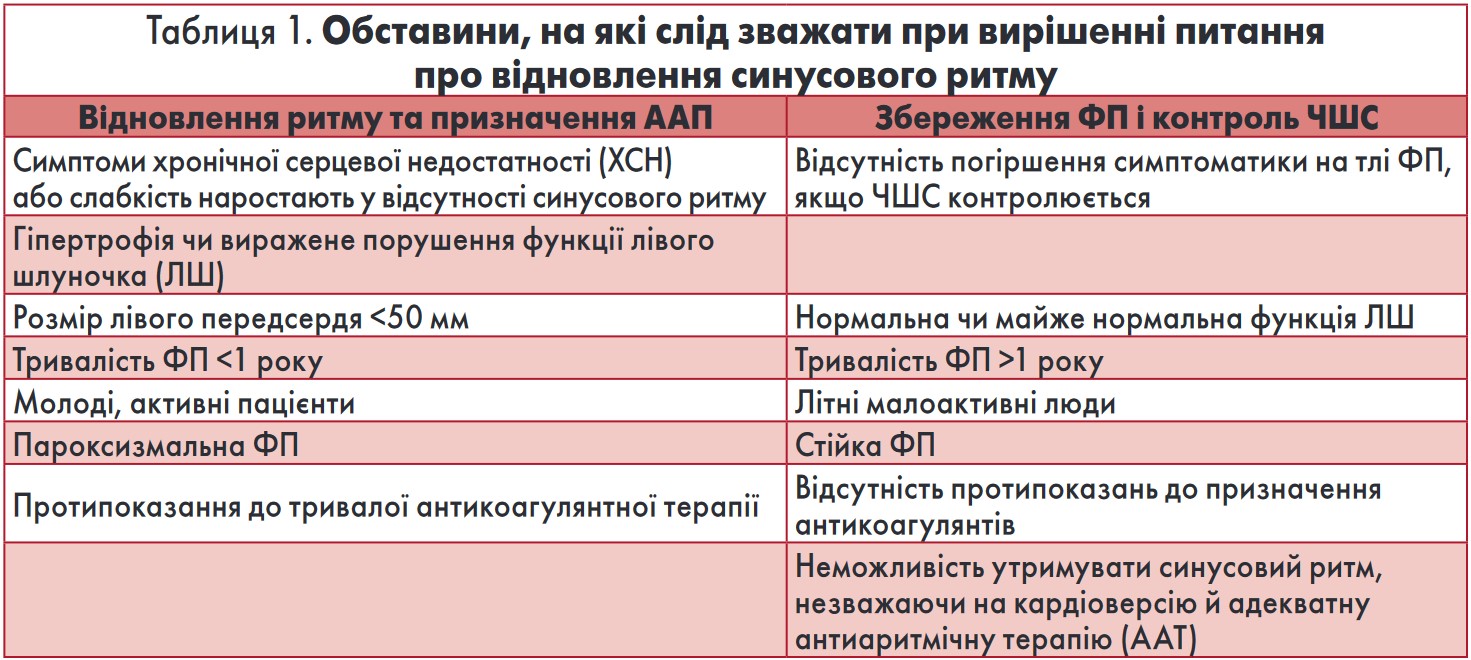
При вирішенні питання про відновлення синусового ритму потрібно зважувати всі «за» та «проти», враховуючи критерії, представлені в таблиці 1.
КОМЕНТАР ФАХІВЦЯ
Кому показане відновлення ритму?
У багатьох клінічних дослідженнях показано, що стратегічна мета підтримання синусового ритму не має очевидних переваг порівняно з контролем ЧШС. І це зазначено також у останніх європейських рекомендаціях із лікування ФП (ESC, 2016). Ця позиція спирається на дані дослідження AFFIRM. Однак більшість лікарів-практиків і вчених не надають значення факту збереження синусового ритму в групі контролю ритму тільки в 63% пацієнтів, тоді як у групі контролю ЧШС у 35% пацієнтів поновлювався синусовий ритм. Якщо порівнювати пацієнтів із дослідження AFFIRM, у яких зберігався синусовий ритм і з ФП, показники загальної смертності відрізнялися на 47% (p<0,0001). За даними реєстрів і ретроспективних аналізів баз даних клінічних досліджень, ФП асоціюється з тяжкими ускладненнями, а збереження синусового ритму серця – з покращенням наслідків. Відновлення синусового ритму – це запобігання ремоделюванню передсердь і прогресуванню коморбідних серцево-судинних захворювань, що зрештою позначається й на загальному життєвому прогнозі. Отже, в усіх пацієнтів із ФП слід розглядати можливість планового відновлення синусового ритму. А деякі пацієнти з виразними симптомами та порушенням гемодинаміки потребують негайного переривання пароксизму ФП.
Показання до відновлення синусового ритму на догоспітальному етапі:
1. Тривалість ФП <48 год.
2. Тривалість ФП >48 год у поєднанні з:
- вираженою задишкою й вологими хрипами в легенях;
- артеріальною гіпотензією <90/60 мм рт. ст., спричиненою тахіаритмією;
- ангінозними болями, ознаками ішемії міокарда на ЕКГ (депресія сегмента ST, елевація ST, негативний зубець Т);
- ЧШС >250 за 1 хв (нестабільною гемодинамікою).
Електрична кардіоверсія
Невідкладна електрична кардіоверсія показана при:
– пароксизмі ФП із високою ЧШС на тлі гострого інфаркту міокарда, нестабільної стенокардії;
– пароксизмі ФП, який супроводжується симптоматичною гіпотензією, гострою чи прогресуючою ХСН;
– тяжкому пароксизмі ФП, який не піддається медикаментозному лікуванню.
Планова електрична кардіоверсія показана при:
– неефективності медикаментозної терапії в пацієнтів із персистуючою ФП;
– непереносимості ААП або при ризику, пов’язаному з їх призначенням;
– прогресуванні СН, погіршенні кровопостачання серця, мозку, нижніх кінцівок, що спричинені тахіаритмією;
– наявності даних про те, що лише кардіоверсія була раніше ефективна для відновлення синусового ритму при ФП.
КОМЕНТАР ФАХІВЦЯ
Що робити, якщо пацієнт прийшов до терапевта й давність ФП невідома?
Згідно з протоколом, якщо існують обставини на користь відновлення синусового ритму, то необхідно готувати пацієнта до планової електричної кардіоверсії. На цьому етапі необхідне проведення черезстравохідного ехокардіографічного (ЕхоКГ) дослідження для оцінювання стану передсердь, виключення внутрішньопорожнинного тромбозу. Призначають ААП для контролю ЧШС; лікують основне захворювання (контроль артеріальної гіпертензії (АГ), стабілізація функціонального класу стенокардії чи ХСН тощо). За 3-4 тиж до проведення кардіоверсії призначають варфарин (із підтримкою міжнародного нормованого відношення в межах 2,0-3,0) або прямий пероральний антикоагулянт для профілактики тромбоемболічних ускладнень після відновлення синусового ритму.
Показання до госпіталізації:
1. Вперше виявлена ФП.
2. Пароксизмальна ФП, коли немає ефекту препаратів, застосовуваних для відновлення синусового ритму.
3. Пароксизмальна ФП, що супроводжувалася розладами гемодинаміки чи ішемією міокарда, котру вдалося зняти медикаментозно чи за допомогою електричної кардіоверсії.
4. У разі виникнення ускладнень ААТ.
5. Пароксизми ФП, які часто рецидивують (із метою підбору ААТ).
6. У разі постійної форми ФП госпіталізація показана при високій тахісистолії, посиленні проявів СН (для корекції медикаментозної терапії).
КОМЕНТАР ФАХІВЦЯ
Навіщо госпіталізувати асимптомного пацієнта з ФП?
Серед лікарів досить поширена думка, що ФП є відносно «доброякісною» аритмією, отже, життєвих показань до госпіталізації немає. Проте згідно з протоколом пацієнта з уперше виявленою ФП слід госпіталізувати. Це необхідно для проведення мінімуму обстежень (ЕхоКГ, аналізи крові) для оцінки стану серця, виключення структурної патології, інших захворювань, які можуть бути причиною аритмії (наприклад, патології щитоподібної залози). На підставі отриманих даних приймають рішення про відновлення ритму чи контроль ЧШС. Одразу в стаціонарі на тлі введення парентеральних антикоагулянтів або прийому прямих пероральних антикоагулянтів при проведенні трансезофагальної ЕхоКГ може бути в безпечних умовах виконана електрична чи медикаментозна кардіоверсія («таблетка в кишені»), підібрана оптимальна підтримувальна ААТ під відповідним наглядом за пацієнтом.
Як обрати спосіб відновлення ритму?
Фармакологічна кардіоверсія пропафеноном/флекаїнідом або аміодароном ефективна при ранньому застосуванні (недавній початок епізоду ФП). Вона дешевша й не потребує седації пацієнта. Водночас електрична кардіоверсія вважається ефективнішою, з частотою успішного відновлення сунусового ритму до 90%, а також безпечною в умовах стаціонару. У рекомендаціях Європейського кардіологічного товариства (ESC, 2016) підтримується думка про те, що в прийнятті рішення має брати участь пацієнт.
Медикаментозна кардіоверсія
ААП, показані для відновлення синусового ритму:
– у пацієнтів без структурних захворювань серця – пропафенон, флекаїнід;
– у пацієнтів зі структурними захворюваннями серця – лише аміодарон.
ААП, показані для збереження синусового ритму:
– при ідіопатичній ФП (у пацієнтів без структурних захворювань серця) – дронедарон, пропафенон, етацизин, соталол, у разі неефективності цих препаратів – аміодарон;
– при ФП у пацієнтів з АГ за відсутності гіпертрофії ЛШ – пропафенон, етацизин, соталол, у разі відсутності ефекту – аміодарон. За наявності значної гіпертрофії ЛШ – аміодарон;
– при ФП на тлі ішемічної хвороби серця (ІХС) – дронедарон, соталол, аміодарон;
– при ХСН – аміодарон.
Фонове лікування після відновлення синусового ритму: ІАПФ/БРА/статини, β-блокатори за показаннями (для лікування коморбідного серцево-судинного захворювання, АГ, гіперхолестеринемії).
КОМЕНТАР ФАХІВЦЯ
Яким препаратом краще відновлювати ритм, якщо пацієнт не має структурної патології серця?
У разі застосування аміодарону кардіоверсія відбувається кількома годинами пізніше, ніж у разі застосування пропафенону/флекаїніду. Приблизна частота успішних кардіоверсій за період 24 год у пацієнтів, які отримували плацебо, становила 40-60%, тоді як після застосування аміодарону вона зростала до 70%. Аміодарон не дає можливості виконати кардіоверсію в короткі чи середні строки. Проте через 24 год цей препарат продемонстрував кращу ефективність порівняно з контролем за результатами деяких, хоча й не всіх, рандомізованих досліджень.
Підхід «таблетка в кишені» (pill-in-the-pocket)
Пероральні препарати пропафенону (450-600 мг) або флекаїніду (200-300 мг) можуть безпечно й ефективно прийматися пацієнтом в амбулаторних умовах для самостійного відновлення ритму. Цей підхід може використовуватися в окремих пацієнтів із вираженою симптоматикою та нечастими епізодами ФП (від одного разу на місяць до одного разу на рік). Для запровадження підходу «таблетка в кишені» (pill-in-the-pocket) необхідно проводити скринінг серед пацієнтів щодо показань і протипоказань та перевірити ефективність і безпечність цієї стратегії перорального лікування в стаціонарних умовах. Пацієнтів слід інструктувати приймати пропафенон у разі появи симптомів ФП.
Контроль ЧСС
Вибір засобів для контролю ЧШС:
– у пацієнтів без додаткового шляху проведення – внутрішньовенні β-адреноблокатори чи недигідропіридинові блокатори кальцієвих каналів (верапаміл, дилтіазем);
– при СН – β-адреноблокатор ± дигоксин, аміодарон + дигоксин; β-адреноблокатор + аміодарон;
– у пацієнтів із додатковим шляхом проведення – аміодарон;
– у пацієнтів із хронічним обструктивним захворюванням легень (ХОЗЛ) – дилтіазем, верапаміл, препарати наперстянки, селективні β-адреноблокатори.
Препарати, що застосовують при постійній формі ФП для контролю ЧШС:
– дигоксин – у пацієнтів із СН та систолічною дисфункцією ЛШ, а також у пацієнтів, які ведуть малорухомий (неактивний) спосіб життя (переважно в комбінації з β-адреноблокаторами);
– β-адреноблокатори – при ІХС, АГ, СН (за необхідності в комбінації з дигоксином);
– недигідропіридинові антагоністи кальцію – при АГ, ІХС, ХОЗЛ, за наявності протипоказань до β-блокаторів;
– соталол, аміодарон – у разі неефективності вказаних препаратів або за наявності додаткових шляхів проведення.
КОМЕНТАР ФАХІВЦЯ
Контроль ЧСС
Неадекватна ЧШС і нерегулярний серцевий ритм можуть зумовлювати симптоми та тяжкі гемодинамічні порушення в пацієнтів із ФП.
Пацієнти з частою відповіддю шлуночків зазвичай потребують невідкладного зниження ЧСС. У стабільних пацієнтів такий контроль може бути досягнутий пероральним застосуванням β-блокаторів або недигідропіридинових блокаторів кальцієвих каналів. У тяжких пацієнтів зі скомпрометованою гемодинамікою дуже корисними для швидкого сповільнення проведення імпульсів через атріовентрикулярний вузол можуть бути верапаміл або метопролол/есмолол у внутрішньовенній формі. У невідкладній клінічній ситуації цільовою ЧШС зазвичай є 80-100 за 1 хв. В окремих пацієнтів може застосовуватися аміодарон, особливо в разі зниженої функції ЛШ – як правило, при гемодинамічній нестабільності та/або поєднанні ФП зі шлуночковими аритміями.
Аміодарон є ефективним лікарським засобом для контролю ЧСС, у тому числі в пацієнтів із порушеннями гемодинаміки. Аміодарон також може призначатися для тривалого лікування ФП, коли звичайні підходи виявляються неефективними, але він може спричиняти тяжкі екстракардіальні побічні ефекти, такі як дисфункція щитоподібної залози, аміодарон-індукована легенева токсичність, фотосенсибілізація та брадикардія. Аміодарон, який зазвичай призначають для контролю серцевого ритму, може при цьому ненавмисно продовжувати використовуватися й для контролю ЧСС у разі прогресування захворювання до постійної ФП. У такій клінічній ситуації аміодарон слід відмінити, за винятком випадків, коли більш безпечні лікарські засоби не можуть бути призначені.
ФП із низькою ЧШС може відповідати на атропін (0,5-2 мг внутрішньовенно), але правильним підходом до лікування пацієнтів із симптоматичною брадіаритмією є імплантація тимчасового водія ритму з електродом у правому шлуночку. Після невідкладного початку терапії з контролем ЧСС завжди необхідно передбачити стратегію подальшого контролю ЧСС.
Повторне звернення
При подальшому спостереженні за пацієнтом із ФП слід відповісти на такі запитання:
- Чи змінився профіль ризику пацієнта (наприклад, у разі розвитку цукрового діабету чи АГ, яких раніше не було), особливо в контексті призначення антикоагулянтної терапії (повторна оцінка за шкалою CHA2DS2-VASc)?
- Чи зменшується симптоматика пацієнта на тлі терапії; якщо ні, то чи слід зважити доцільність іншої стратегії лікування?
- Чи є які-небудь ознаки проаритмії або ризик розвитку проаритмії; якщо так, то чи слід зменшити дозу ААП або перейти до іншої стратегії лікування?
- Чи прогресувала пароксизмальна ФП до персистуючої/постійної форми, незважаючи на прийом ААП; якщо так, то чи слід зважити доцільність застосування іншої стратегії лікування?
- Чи ефективний застосовуваний підхід контролю ЧСС; чи досягнуто цільового рівня ЧСС у стані спокою та під час фізичного навантаження?
Критерії контролю ЧСС
ЧШС вважається контрольованою, коли вона варіює між 60 і 80 уд/хв у стані спокою та 90-110 уд/хв – під час помірного фізичного навантаження.
Спочатку слід використовувати гнучкий контроль ЧСС, спрямований на утримання ЧСС на рівні <110 уд/хв у стані спокою. Дози лікарських засобів, які використовують для контролю ЧСС, можуть збільшуватися, й ці препарати можуть комбінуватися один з одним, поки цього цільового рівня не буде досягнуто. Якщо при цьому пацієнт і надалі залишається симптомним, особливо якщо скарги пов’язані з надмірною ЧСС або нерегулярністю серцевого ритму, необхідно орієнтуватися на жорсткіші цільові рівні ЧСС. ЧШС має зменшуватися, поки не зникнуть симптоми чи поки симптоми не стануть такими, що легко переносяться, чи поки не стане зрозуміло, що симптоми зумовлені супутнім захворюванням, а не ЧСС або серцевим ритмом. Якщо застосовується стратегія жорсткого контролю ЧСС (цільова ЧСС <80 уд/хв у стані спокою та <110 уд/хв під час помірного фізичного навантаження), слід виконати 24-годинне холтерівське моніторування для оцінки наявності пауз (випадіння одного чи кількох суміжних шлуночкових комплексів, епізодів асистолії) та брадикардії. Якщо симптоми пов’язані з фізичним навантаженням, необхідно виконати дослідження з навантажувальними пробами.
Тривалий контроль серцевого ритму
Головною метою терапії, спрямованої на контроль серцевого ритму, є покращення симптомів, зумовлених ФП. Навпаки, асимптомні пацієнти (чи ті, що стають асимптомними при адекватному контролі ЧСС) зазвичай не мають отримувати протиаритмічних лікарських засобів.
ФП, яка розвивається в пацієнтів без серцево-судинного захворювання чи з невираженим ураженням серця, може лікуватися за допомогою майже будь-якого ААП, схваленого для терапії ФП. Більшість пацієнтів із ФП спочатку отримуватимуть β-блокатори для контролю ЧСС. Аміодарон є резервним препаратом для тих пацієнтів, у яких лікування іншими ААП виявилося неуспішним або які мають виражене органічне ураження серця. Для більшості пацієнтів зі значущими органічними захворюваннями серця, особливо із СН та гіпертрофією ЛШ, в Україні доступний лише аміодарон.
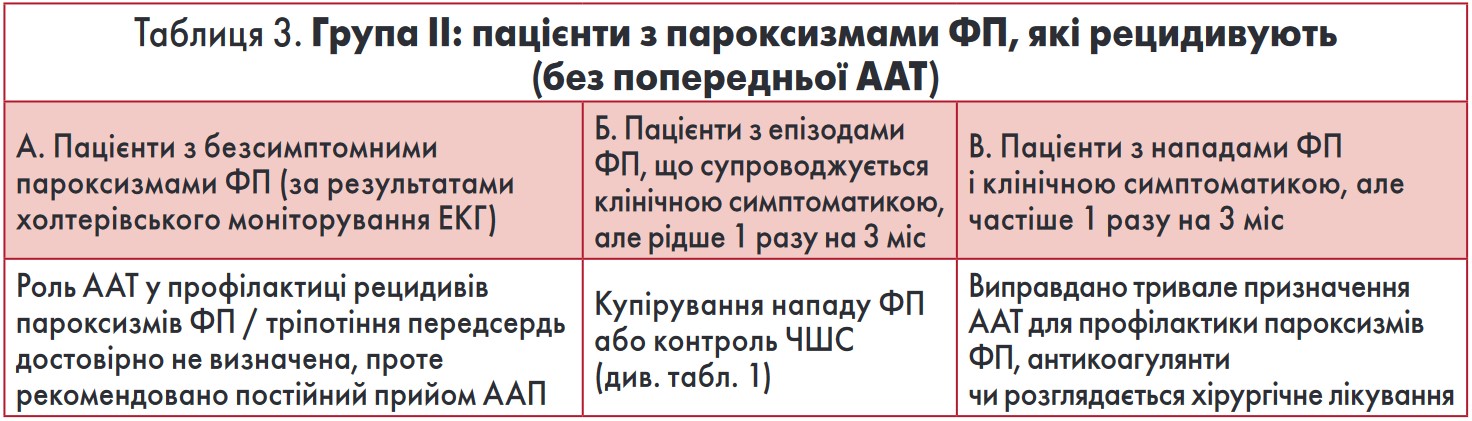
Якщо в пацієнта відновився синусовий ритм або він госпіталізований у стаціонар із таким, то при виборі ААП рекомендують діяти згідно з таким алгоритмом, оскільки пацієнти з ФП і відновленим синусовим ритмом можуть бути віднесені до тієї чи іншої групи (табл. 2-4).
КОМЕНТАР ФАХІВЦЯ
Якими препаратами найкраще утримувати синусовий ритм?
У ході метааналізу 35 рандомізованих досліджень із використанням восьми ААП було показано, що найбільшу ефективність для профілактики пароксизмів ФП мають аміодарон, соталол, флекаїнід і пропафенон (із препаратів, зареєстрованих в Україні). При тривалому призначенні зазначених лікарських засобів слід пам’ятати про побічні ефекти (особливо при терапії аміодароном) і разом із регулярним ЕКГ-моніторуванням контролювати стан органів-мішеней препарату.
Як визначити ефективність ААП та момент для його відміни в асимптомних пацієнтів?
Оптимальними методами є амбулаторне моніторування ЕКГ та імплантація loop recorder, а терміни залежать від призначеного ААП. Аміодарон повільно виводиться з організму, продовжуючи діяти до 28 днів після прийому останньої дози. Тому неможливо оцінити нативний серцевий ритм у найближчі тижні після відміни препарату. У разі застосування ААП короткої дії (пропафенон, флекаїнід, етацизин), як правило, достатньо 2 тиж, щоб визначити, чи може пацієнт надалі обійтися без препарату.
Висновок
Отже, уніфікований клінічний протокол містить відповіді на більшість запитань, які виникають під час ведення пацієнтів із ФП. Ця робота потребує уважності при зборі анамнезу та обстеженні пацієнта, а також порозуміння між лікарями амбулаторного та стаціонарного етапів надання допомоги, особливо в питаннях підготовки до планового відновлення ритму та призначення ААП. На амбулаторному етапі не завжди доступні необхідні методи обстеження та безпечні умови для відновлення ритму. З другого боку, не всі питання щодо терапії можна вирішити в терміни госпіталізації. Показання до антикоагулянтної та антиаритмічної терапії слід регулярно переглядати в динаміці спостереження пацієнта.
Підготував Дмитро Молчанов
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 1 (56) лютий 2018 р.