20 березня, 2018
Гиперсенситивный пневмонит: клиническая и радиологическая семиотика, лечение
Гиперсенситивный пневмонит (ГП) – заболевание, в основе которого лежит иммунологически индуцированное воспаление легочной паренхимы с вовлечением в патологический процесс стенок альвеол и бронхов вследствие неоднократного вдыхания разнообразных органических антигенов [1].
 Впервые детальное описание заболевания легких, остро возникшего у фермера после работы по заготовке сена, представил J. Campbell в 1932 г. [2]. В 1967 г. J. Pepys для обозначения заболевания легких, связанного с гиперчувствительностью к ингаляционным органическим антигенам, предложил термин «экзогенный аллергический альвеолит» [3]. Этот термин использовался до принятия Всемирной организацией здравоохранения в 1990 г. Международной классификации болезней 10-го пересмотра – с этого времени экзогенный аллергический альвеолит именуется как гиперсенситивный пневмонит (код МКБ 10: J67).
Впервые детальное описание заболевания легких, остро возникшего у фермера после работы по заготовке сена, представил J. Campbell в 1932 г. [2]. В 1967 г. J. Pepys для обозначения заболевания легких, связанного с гиперчувствительностью к ингаляционным органическим антигенам, предложил термин «экзогенный аллергический альвеолит» [3]. Этот термин использовался до принятия Всемирной организацией здравоохранения в 1990 г. Международной классификации болезней 10-го пересмотра – с этого времени экзогенный аллергический альвеолит именуется как гиперсенситивный пневмонит (код МКБ 10: J67).
Основной причиной возникновения ГП служат бактериальные, грибковые, белковые антигены животного происхождения, антигены растительного происхождения и медикаментозные аллергены [4].
Чаще всего ГП развивается у тех, кто трудится в сельскохозяйственном секторе экономики (на птицеводческих фермах, в животноводческих комплексах, зерновых хозяйствах и др.), а также на предприятиях пищевой (производство пива, молочных продуктов, дрожжей, сыров и др.), текстильной и швейной (обработка меха, хлопка, льна), химической и фармацевтической (производство моющих средств, пластмасс, красителей, лекарственных препаратов), деревообрабатывающей (обработка древесины, производство бумаги) промышленности [5]. В последние годы наблюдается значительный рост заболеваемости ГП, что связано прежде всего с вдыханием бытовых аллергенов [4].
Основную роль в патогенезе ГП играют иммунокомплексные аллергические реакции, хотя возможны аллергические реакции другого типа (цитотоксического и замедленного) [6]. Циркулирующие иммунные комплексы и специфические антитела активизируют систему комплемента и альвеолярные макрофаги. Последние выделяют интерлейкин‑2, хемотаксические факторы, протеолитические ферменты, активные кислородные радикалы, способствуют росту фибробластов, продукции коллагена. В результате развивается альвеолобронхиолит, происходит фиброзирование интерстиция. При длительном или многократном поступлении в легкие антигена или вещества, обладающего адъювантным свойством, развивается аллергическая реакция замедленного типа, что приводит к образованию гранулем [7].
Различают острую, подострую и хроническую формы ГП.
Острая форма ГП
Патоморфологическим субстратом острой формы ГП является альвеолит, часто в сочетании с бронхиолитом. Отек и инфильтрация альвеол, межальвеолярных перегородок, стенок бронхиол лимфоцитами, плазматическими клетками, нейтрофилами, гистиоцитами характерны для острой формы ГП.
Клинические проявления острой формы ГП развиваются, как правило, через 4-12 ч после попадания антигена в легкие. Характерными симптомами болезни являются озноб, повышение температуры тела, одышка, кашель (сухой или со скудной слизистой мокротой), общая слабость, боль в груди, мышцах, суставах, головная боль. Наряду с этим у некоторых больных могут возникать приступы затрудненного дыхания, явления вазомоторного ринита.
В период острой фазы болезни при аускультации определяется крепитация, нередко над всей поверхностью легких. При наличии явлений бронхоспазма прослушиваются сухие свистящие хрипы.
В случаях прекращения контакта с антигеном перечисленные симптомы могут исчезать без лечения в течение сравнительно короткого времени (12-48 ч). Если же контакт с причинным агентом продолжается, острая форма болезни принимает прогрессирующее течение и прогноз заболевания становится значительно более серьезным.
В клиническом анализе крови у больных острой формой ГП часто присутствуют лейкоцитоз, сдвиг влево лейкоцитарной формулы, увеличение скорости оседания эритроцитов. У некоторых пациентов может определяться умеренная эозинофилия. Указанные изменения неспецифичны и должны учитываться в первую очередь для оценки активности и тяжести патологического процесса [4].
При рентгенографии органов грудной полости обычно определяется диффузное снижение прозрачности по типу матового стекла, иногда с усилением легочного рисунка. Часто имеют место явления легочной диссеминации.
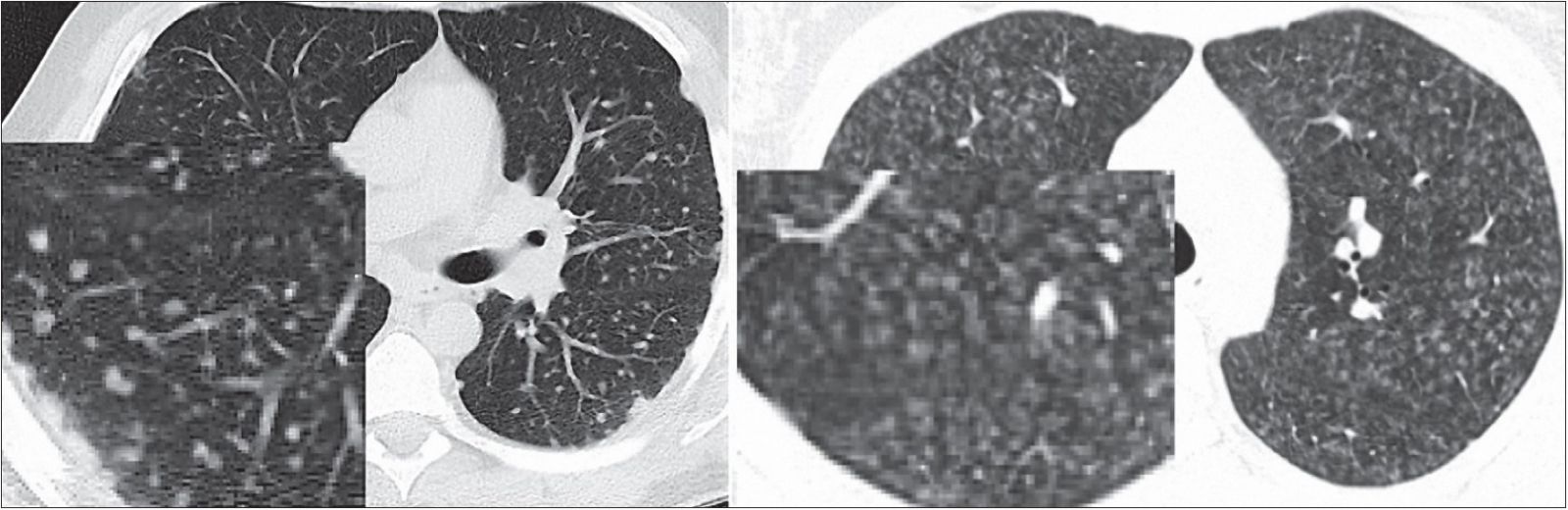
Наиболее точно признаки альвеолита идентифицируются методом компьютерной томографии (КТ) высокого разрешения. КТ-паттерн альвеолита представлен узелками (nodules), расположенными плотно друг к другу и занимающими практически всю площадь среза. В отличие от узелков, расположенных в интерстиции бронхососудистых пучков, междольковых перегородок (саркоидоз и другие гранулематозные заболевания), имеющих плотную структуру и четкие очертания (sharp nodules), узелки, обусловленные отеком и инфильтрацией альвеол, имеют малоинтенсивную плотность и размытые границы (blurry nodules) – рисунок 1.
Рис. 1. Слева – КТ больного М., 38 лет, саркоидоз легких: узелки, расположенные в интерстиции; справа – КТ больного И., 31 года, альвеолит как проявление ГП: узелки, локализованные в альвеолярных пространствах
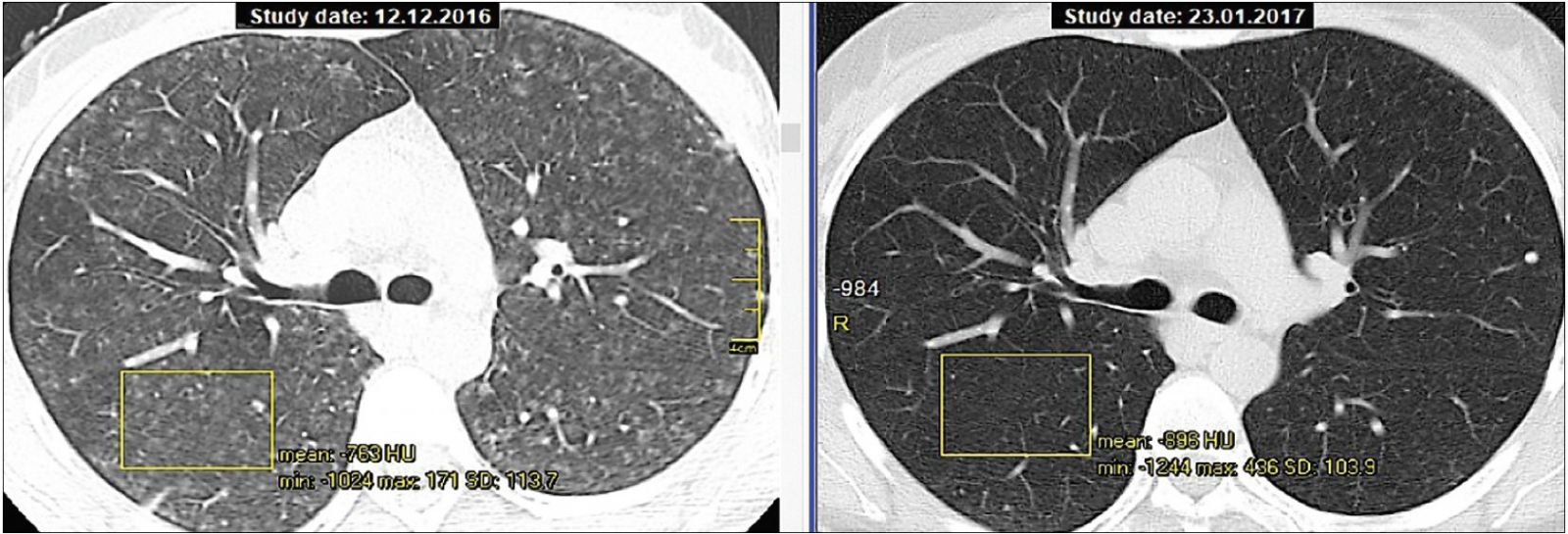
При распространении отека со стенок альвеол на септальный интерстиций (перегородки между ацинусами и вторичными легочными дольками) узелковый паттерн трансформируется в диффузное снижение прозрачности паренхимы по типу матового стекла (рис. 2).
Рис. 2. КТ больной О., 37 лет, ГП, острая форма; слева – до лечения, плотность паренхимы: -763 HU; справа – спустя 6 нед после проведения двухступенчатой терапии дексаметазоном и метилпреднизолоном (МП), плотность паренхимы: -896 HU
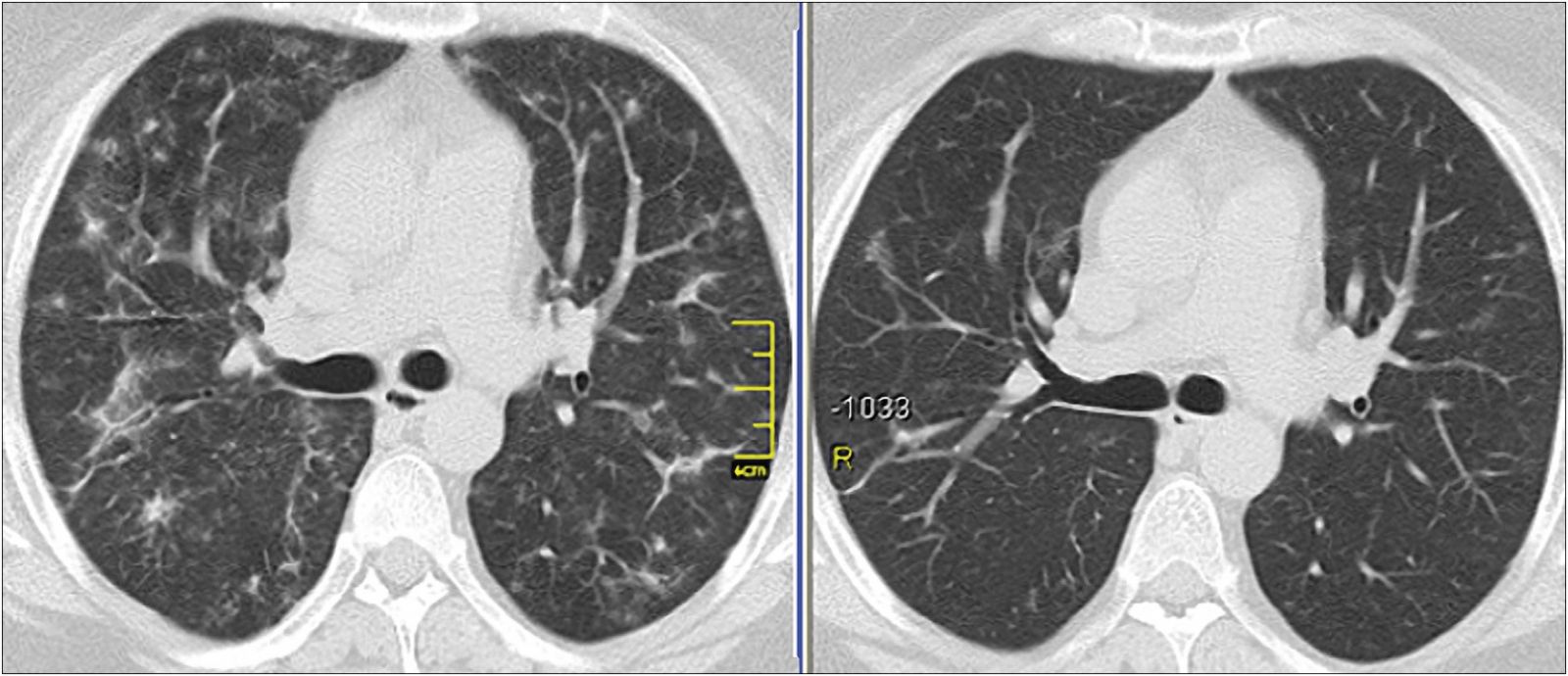
Острая форма ГП обычно хорошо поддается лечению глюкокортикостероидами (ГКС). На рисунке 3 продемонстрирована динамика КТ-данных после проведения ГКС-терапии в течение 1 месяца.
Детальный опрос больного в большинстве случаев позволяет установить источник аллергена, а последующее аллергологическое обследование – провести его идентификацию.
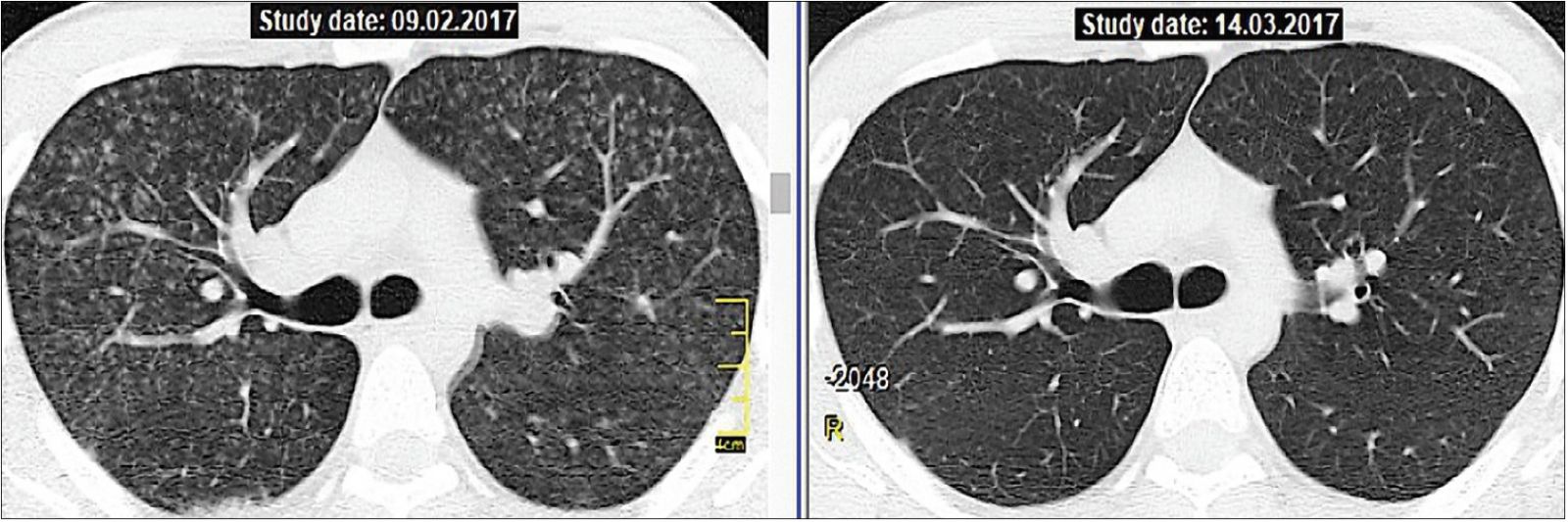 Рис. 3. КТ больного О., 22 лет, ГП, острая форма; слева – до лечения, справа – спустя 1 мес после ГКС-терапии
Рис. 3. КТ больного О., 22 лет, ГП, острая форма; слева – до лечения, справа – спустя 1 мес после ГКС-терапии
Подострая форма ГП
При воздействии на организм небольших доз антигена далеко не всегда удается выявить четкую временную взаимосвязь между поступлением антигена в организм и клиническими проявлениями болезни. В таких случаях начало болезни имеет слабо выраженный характер, и больные далеко не всегда обращаются к врачу своевременно. Постепенное развитие признаков болезни затрудняет (как для врача, так и для больного) выявление связи между симптомами и воздействием какого-либо конкретного профессионального или бытового фактора. В этих случаях речь идет о подострой форме заболевания.
Патоморфологической основой подострой формы ГП является образование эпителиоидноклеточных неказеозных гранулем саркоидного типа.
Клиническая картина подострой формы ГП характеризуется одышкой при умеренной физической нагрузке, кашлем с небольшим количеством слизистой мокроты, субфебрильной температурой тела, повышенной утомляемостью, снижением апатита, потерей веса.
В диагностике ГП определенное значение придается выявлению специфических преципитинов (преципитирующих антител), относящихся к классу иммуноглобулинов G [9]. Однако следует отметить, что выявление преципитирующих антител у лиц, контактирующих с определенным антигеном, не имеет самостоятельного значения. Обнаружение преципитинов в первую очередь свидетельствует о контакте с соответствующим антигеном и наличии к нему гиперчувствительности. Так, например, у фермеров, не имеющих признаков ГП, в 10-50% случаев выявляются специфические антитела [10].
Полезная информация может быть получена при исследовании жидкости бронхоальвеолярного лаважа. Изменения клеточного состава лаважной жидкости характеризуются увеличением общего числа клеток и процентного содержания лимфоцитов (от 20-30 до 70-90% общего клеточного состава) [11].
Ряд исследователей предлагают применять для диагностики ГП ингаляционный провокационный тест [12]. Он оценивается как положительный в случаях, если после вдыхания аэрозолей, содержащих предполагаемые антигены, субъективное состояние больного ухудшается (оценивается больным как гриппоподобное), повышается температура тела, частота дыхания, уменьшается жизненная емкость легких, снижается их диффузионная способность. Проведение провокационных ингаляционных тестов в острой стадии наиболее информативно, однако сопряжено с ухудшением состояния больного, менее информативно – в подострой, практически бесполезно – в хронической стадии болезни. Кожные тесты не получили широкого распространения из-за высокого процента отрицательных результатов при наличии развернутой клинической картины болезни [13].
Таким образом, несмотря на наличие лабораторных тестов, диагноз ГП остается клиническим. Самое главное в диагностике ГП – помнить о возможности его развития, проводить детальный анализ производственных факторов, бытовых условий, географических и климатических особенностей местности проживания больного и использовать метод исключения альтернативных диагнозов.
Изменения на КТ у больных подострой формой ГП кардинально отличаются от КТ-паттерна острой формы [14, 15]. Эпителиоидноклеточные гранулемы, диффузно локализованные в субплевральном интерстиции, расположенном под висцеральной плеврой, и в интерстиции междольковых перегородок, обусловливают образование участков матового стекла с довольно четкими границами (рис. 4).
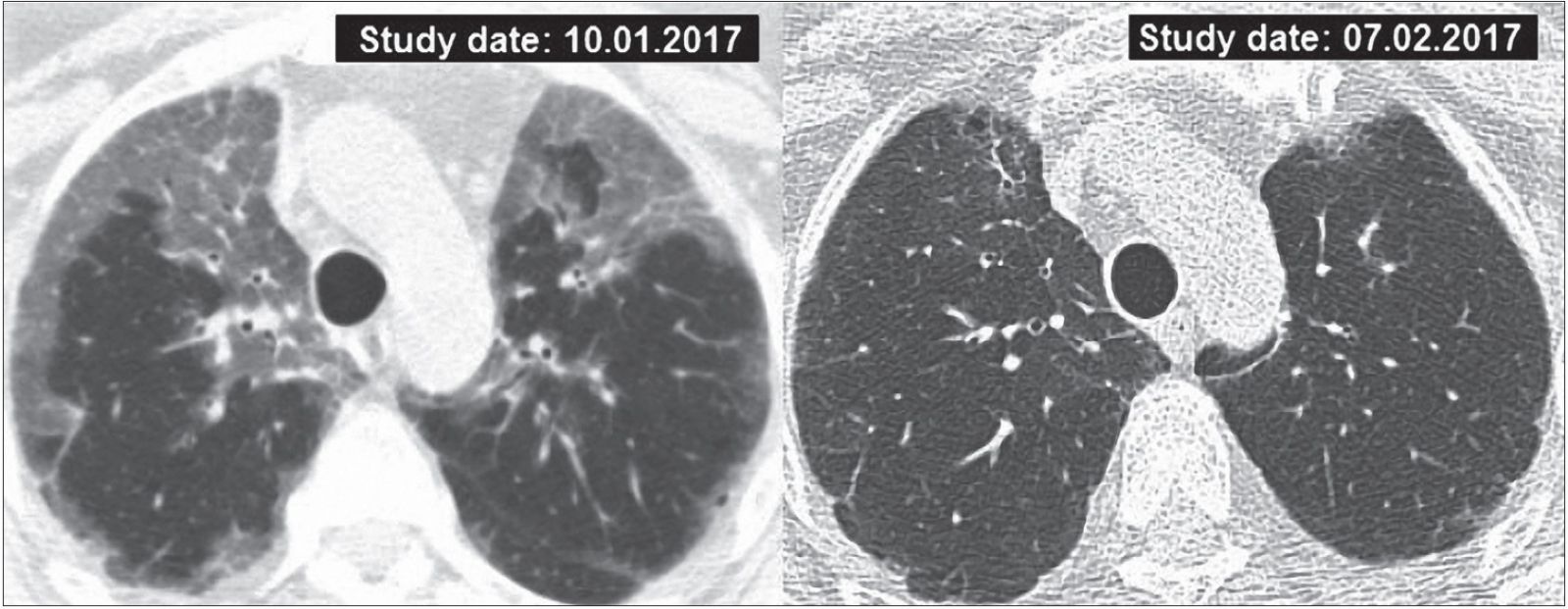 Рис. 4. КТ больной Б., 62 лет, ГП, подострая форма; слева – до лечения: обширные участки снижения прозрачности паренхимы по типу матового стекла; справа – спустя 4 нед после проведения терапии МП: разрешение процесса
Рис. 4. КТ больной Б., 62 лет, ГП, подострая форма; слева – до лечения: обширные участки снижения прозрачности паренхимы по типу матового стекла; справа – спустя 4 нед после проведения терапии МП: разрешение процесса
Часто гранулемы сливаются в конгломераты, образуя узелки различной величины и уплотнения вдоль бронхососудистых пучков (рис. 5).
У пациентов с подострой формой ГП часто наблюдается увеличение бронхопульмональных лимфатических узлов, однако, в отличие от лимфаденопатии при саркоидозе, размеры прикорневых узлов по короткой оси редко превышают 15 мм.
ГКС-терапия больных подострой формой ГП, как правило, эффективна, вместе с тем сроки разрешения процесса могут варьировать в широких пределах – от нескольких недель (рис. 4) до нескольких месяцев (рис. 5).
Необходимо отметить, что, в отличие от острой формы ГП, при которой в значительной части случаев удается определить связь развития симптомов с ингаляцией аллергена, диагностика подострой формы часто затруднена.
Клиническая семиотика (одышка, непродуктивный кашель, субфебрильная температура тела) у больных подострой формой ГП имеет неспецифический характер и может рассматриваться только по критерию совместимости с диагнозом.
Достаточно специфичным для ГП является КТ-паттерн патологических изменений в паренхиме – множественные участки снижения прозрачности по типу матового стекла, распределенные в различных зонах легких. Этот паттерн существенно отличается от характера КТ-изменений при идиопатических интерстициальных пневмониях, но он также характерен и для токсических, прежде всего лекарственно-индуцированных, пневмонитов – такой диагноз всегда должен рассматриваться в качестве альтернативного.
Таким образом, в случаях неустановленной связи развития клинических симптомов с ингаляцией какого-либо аллергена диагностика ГП должна основываться на характерных КТ-признаках, исключении альтернативных диагнозов при наличии совместимой клинической семиотики.
Рис. 5. КТ больной О., 54 лет, ГП, подострая форма; слева – до лечения: участки снижения прозрачности паренхимы по типу матового стекла в сочетании с узелками и уплотнениями вдоль бронхососудистых пучков; справа – спустя 6 мес после проведения терапии МП: разрешение процесса
Хроническая форма ГП
При продолжении контакта с аллергеном и отсутствии специфической терапии с течением времени в легких начинают преобладать пролиферативные процессы, гранулемы трансформируются в соединительнотканные структуры. Морфологическая картина хронической стадии ГП полностью теряет черты своей относительной специфичности. В связи с этим отсутствие гранулем в биопсийном материале не исключает диагноз ГП [16].
В клинической картине доминируют симптомы респираторной недостаточности, а на КТ – признаки распространенного фиброза легких (рис. 6).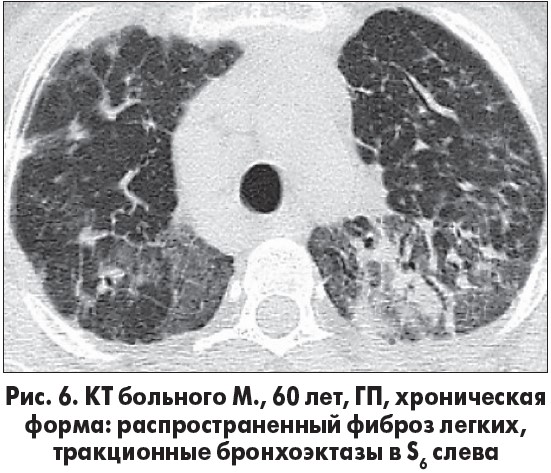
Установить, предположительно, ГП в качестве причины фиброза легких можно лишь на основании данных профессионального анамнеза – длительный стаж работы в контакте с органическими аллергенами. Поскольку в этих случаях невозможно исключить наличие активного гранулематозного процесса в легких, пациенту целесообразно назначить пробную ГКС-терапию с оценкой эффективности на основании клинических и функциональных данных, прежде всего динамики показателя диффузионной способности легких. Вместе с тем необходимо отметить, что пациенты с хронической формой ГП, как правило, относятся к старшей возрастной группе и помимо респираторной недостаточности имеют сопутствующие заболевания, ограничивающие возможности применения ГКС. В связи с этим решение о назначении ГКС-терапии следует принимать после тщательного анализа соотношения «польза-риск».
Лечение
ГКС являются препаратами выбора в лечении больных ГП [4, 13]. При острой форме заболевания рекомендуется применение ступенчатой терапии: дексаметазон внутривенно (по 8-16 мг в сутки в зависимости от тяжести течения) на протяжении 7-10 дней с последующим приемом МП перорально в дозе 0,2-0,4 мг/кг/сут с учетом степени тяжести альвеолита. Дексаметазон в среднем в 5 раз превосходит МП по степени противовоспалительной активности, в связи с этим его применение обеспечивает максимальный противовоспалительный эффект на старте терапии. Дозу МП сохраняют неизменной в течение 4 нед, после этого ГКС-терапию продолжают в режиме снижения дозы на 2 мг/нед до полной отмены.
При подострой форме ГП лечение начинают с приема таблетированного МП в дозе 0,4 мг/кг/сут в течение 4 нед, затем – в режиме снижения дозы такими темпами, чтобы к концу 3-го мес она составила 0,2 мг/кг/сут. После этого проводят контрольное КТ-исследование, при наличии положительной динамики лечение продолжают в режиме постепенного снижения дозы до 0,1 мг/кг/сут к концу 6-го месяца. Основанием для отмены ГКС-терапии является разрешение процесса.
У некоторых пациентов с подострой формой ГП наблюдается резистентность к ГКС-терапии, которая довольно часто отмечается и при других гранулематозных заболеваниях. По нашим данным, у больных саркоидозом легких резистентность к ГКС-терапии встречается в 17% случаев.
Резистентность к ГКС-терапии дифференцируют на абсолютную и относительную. Случаи абсолютной резистентности регистрируются у больных с признаками прогрессирования или стабилизации процесса через 3 мес лечения МП в стартовой дозе 0,4 мг/кг/сут в течение 1-го мес с последующим снижением дозы до 0,2 мг/кг/сут к концу 3-го месяца. То есть абсолютная резистентность означает отсутствие какого-либо положительного эффекта от использования адекватной дозы препаратов и режима терапии. Относительная резистентность к ГКС-терапии констатируется в случаях прогрессирования или стабилизации процесса при снижении дозы МП с 0,2 мг/кг/сут до поддерживающей (0,1 мг/кг/сут) в период с 4-го до 6-го мес при наличии признаков регрессии на этапах стартовой терапии на фоне использования первоначально более высоких доз МП.
Абсолютная резистентность служит основанием для отмены ГКС и назначения метотрексата в дозе 15 мг/нед. В случаях относительной резистентности проводится комбинированное лечение ГКС и метотрексатом – необходимо вернуться к дозе МП, равной 0,2 мг/кг/сут, и добавить метотрексат по 10 мг/нед. Лечение метотрексатом требует мониторинга количества лейкоцитов, тромбоцитов и содержания аланинаминотрансферазы в периферической крови (через 2 нед после начала терапии, далее – 1 раз в 3-4 нед).
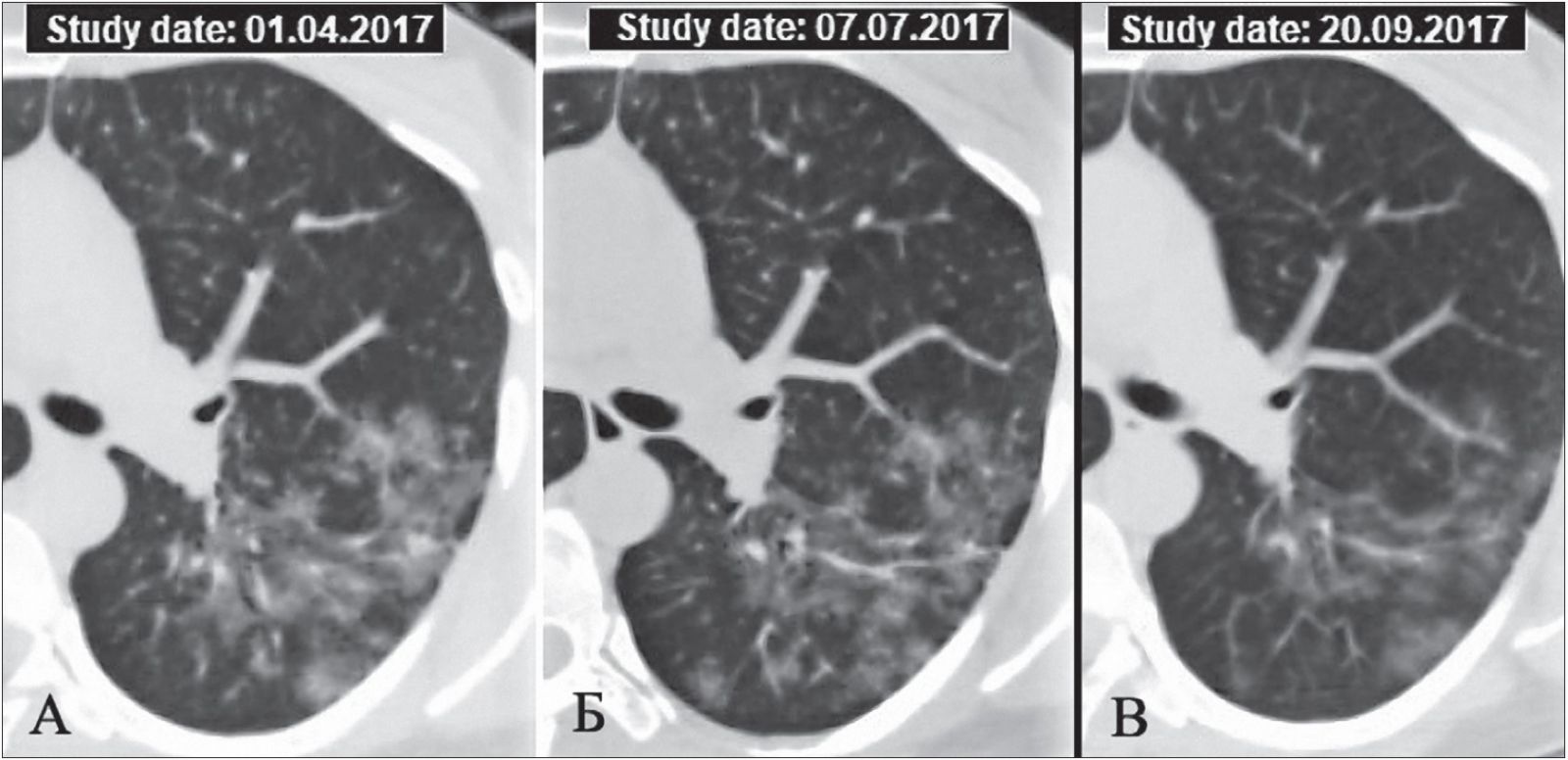
Рисунок 7 демонстрирует положительный эффект комбинированной терапии после безуспешного лечения МП при снижении его дозы до поддерживающей.
Рис. 7. КТ левого легкого больной Р., 38 лет, ГП, подострая форма:
А. Визит 2 – спустя 3 мес после назначения МП в стартовой дозе 24 мг/сут с последующим снижением; пациентка принимает МП по 12 мг/сут, назначено продолжение ГКС-терапии в режиме снижения дозы до 6 мг/сут к концу 6-го мес;
Б. Визит 3 – спустя 6 мес после начала лечения; доза МП – 6 мг/сут: существенной динамики КТ-данных не наблюдается, назначен метотрексат по 10 мг/нед, доза МП увеличена до 12 мг/сут;
В. Визит 4 – после 3-месячной комбинированной терапии: площадь участков матового стекла и узелковая диссеминация уменьшились
В заключение следует отметить, что случаи резистентности к ГКС-терапии у пациентов с подострой формой ГП все же достаточно редки, у большинства больных своевременное лечение ГКС позволяет достичь разрешения процесса с восстановлением вентиляционной функции и диффузионной способности легких.
Литература
1. Costabel U. Chronic hypersensitivity pneumonitis // Clin Chest Med. – 2012. – Vol. 33. – P. 151-163.
2. Campbell J.A. Acute symptoms following work with hay // BMJ. – 1932. – Vol. 2. – P. 1143-1144.
3. Pepys J. Hypersensitivity to inhaled organic antigens // J. Roy. Coll. Physicans. – 1967. – Vol. 2. – P. 42-51.
4. Spagnolo P., Rossi G., Bonifazi M. et al. Hypersensitivity pneumonitis: a comprehensive review // J.Investig. Allergol. Clin. Immunol. – 2015. – Vol. 25 (4). – P. 237-250.
5. Glazer C.S. Chronic hypersensitivity pneumonitis: important considerations in the work-up of this fibrotic lung disease // Curr. Opin. Pulm. Med. – 2015. – Vol. 21. – P. 171-177.
6. Selman M., Pardo A., King T.E. Hypersensitivity pneumonitis: insights in diagnosis and pathobiology // Am. J. Respir. Crit. Care Med. – 2012. – Vol. 186. – P. 314-324.
7. Selman M., Buendia-Roldan I. Immunopathology, diagnosis, and management of hypersensitivity pneumonitis // Semin. Respir. Crit. Care Med. – 2012. – Vol. 33. – P. 543-554.
8. Castonguay M.C., Ryu G.H., Yi E. et al. Granulomas and giant cells in hypersensitivity pneumonitis // Hum. Pathol. – 2015. – Vol. 46. – P. 607-613.
9. Fenoglio C.M., Reboux G., Sudre B. et al. Diagnostic value of serum precipitins to mould antigens in active hypersensitivity pneumonitis // Eur. Respir. J. – 2007. – Vol. 29. – P. 706-712.
10. Cormier Y., Belanger J., Durand P. Factors influencing the development of serum precipitins to farmer’s lung antigen in Quebec dairy farmers // Thorax. – 1985. – Vol. 40. – P. 138-142.
11. Reynolds H.Y. Present status of bronchoalveolar lavage in interstitial lung disease // Curr. Opin. Pulm. Med. – 2009. – Vol. 15. – P. 479-485.
12. Ohtani Y., Kojima K., Sumi Y. et al. Inhalation provocation tests in chronic bird fancier’s lung. // Chest. – 2012. – Vol. 118. – P. 1382-1389.
13. Selman M., Schwartz M.I., King T.E.. Hypersensitivity pneumonitis // Interstitial lung disease. Shelton (CT): People’s Medical Publishing House-USA. – 2011. – P. 597-635.
14. Clazer C.S., Rose C.S., Lynch D.A. Clinical and radiologic manifestations of hypersensitivity pneumonitis // Thorac Imaging. – 2002. – Vol. 17. – P. 261-272.
15. Patel R.A., Sellami D., Gotway M.B. et al. Hypersensitivity pneumonitis: patterns on high resolution CT // J. Comp. Assist.Tomogr. – 2000. – Vol. 24. – P. 265-270.
16. Churg A., Muller N., Flint J. et al. Chronic hypersensitivity pneumonitis // Am. J. Surg. Pathol. – 2006. – Vol. 30. – P. 201-208.
Тематичний номер «Пульмонологія, Алергологія, Риноларингологія» № 1 (42), лютий 2018 р.