21 березня, 2018
Лечение дислипидемий в реальной практике: пора достигать целей, а не размышлять о них
Гиперхолестеринемия – один из наиболее распространенных факторов сердечно-сосудистого (СС) риска, которому уделяется внимание в современных рекомендациях по СС-профилактике, а также по лечению пациентов с артериальной гипертензией, ишемической болезнью сердца (ИБС), сердечной недостаточностью (СН), ожирением, сахарным диабетом (СД).
 Какие позиции в области лечения гиперхолестеринемии занимают сегодня различные экспертные сообщества и на какие из существующих руководств следует ориентироваться в реальной практике – об этом мы попросили рассказать руководителя отдела дислипидемий Национального научного центра «Институт кардиологии им. Н.Д. Стражеско» НАМН Украины (г. Киев), доктора медицинских наук, профессора Елену Ивановну Митченко.
Какие позиции в области лечения гиперхолестеринемии занимают сегодня различные экспертные сообщества и на какие из существующих руководств следует ориентироваться в реальной практике – об этом мы попросили рассказать руководителя отдела дислипидемий Национального научного центра «Институт кардиологии им. Н.Д. Стражеско» НАМН Украины (г. Киев), доктора медицинских наук, профессора Елену Ивановну Митченко.
? Европейские и американские рекомендации по лечению дислипидемий постоянно обновляются в связи с активным изучением данной проблемы, и в 2018 году ожидается новое украинское руководство. Какие из международных рекомендаций наиболее важны для нашей клинической практики?
– Наиболее близки к украинской реальной практике рекомендации Европейского общества атеросклероза (EAS) и Европейского кардиологического общества (ESC) по лечению дислипидемий, которые были обновлены в 2016 году. Европейские рекомендации стали основой для создания новой версии украинского руководства; документ в настоящее время находится на общественном обсуждении и размещен на сайте нашего института. В рекомендациях EAS/ESC (2016) расставлены важные акценты, в том числе касающиеся лечения определенных категорий пациентов, что позволяет сделать лечение дислипидемий более индивидуализированным.
? Почему, на Ваш взгляд, американские рекомендации по лечению дислипидемий менее актуальны для нашей практики?
– В рекомендациях Американской кардиологической ассоциации / Американского колледжа кардиологии (AHA/ACC, 2013) устранены целевые уровни холестерина липопротеинов низкой плотности (ХС ЛПНП) и предлагается варьировать интенсивность терапии статинами в зависимости от уровня СС-риска. Данный подход был подвержен серьезной критике, поскольку в реальной практике проведение длительной гиполипидемической терапии крайне затруднено, если врач и пациент не настроены на достижение конкретных целей.
Эти спорные рекомендации стали одним из поводов для разработки руководства по контролю и лечению дислипидемии и по профилактике СС-заболеваний экспертами Американской ассоциации клинических эндокринологов (AACE) и Американского колледжа эндокринологии (ACE). В данном руководстве, помимо уже привычных групп пациентов (низкого, среднего, высокого и очень высокого риска), выделена еще одна – экстремально высокого риска, для которой в качестве целевых определены значения ХС ЛПНП <1,4 ммоль/л. Трудно рассматривать эти рекомендации как оптимальные для реальной клинической практики, потому что цели, которые ставятся перед врачами, должны быть достижимы. В настоящее время проблемой является снижение уровня ХС ЛПНП до целевого у пациентов высокого и очень высокого риска (<1,8 ммоль/л), а постановка еще более трудной задачи может вызвать растерянность у специалистов. Таким образом, данный документ только лишний раз подчеркивает, что рекомендации не могут быть приемлемыми абсолютно во всех ситуациях, и решение практических врачей применять их должно быть принято с учетом местных возможностей и индивидуальных обстоятельств. В настоящее время для нас наиболее приемлемыми являются рекомендации EAS/ESC (2016).
? Были ли внесены в европейские рекомендации 2016 года принципиальные изменения в отличие от предыдущих, принятых в 2011 году?
– По основным принципиальным вопросам позиции европейских экспертов кардинально не изменились. Как и в предыдущей версии, стратегия лечения пациентов с дислипидемиями основана на результатах оценки общего СС-риска. Практически не изменились цели лечения и принципы интенсивной терапии для их достижения, хотя изменились рекомендации по выбору и комбинированию гиполипидемических средств.
Согласно новым рекомендациям врач должен, во‑первых, оценить общий СС-риск пациента и обязательно вовлечь его в работу по управлению факторами риска. В новую версию рекомендаций внесены некоторые изменения, в частности, уровень СС-риска при наличии хронической болезни почек (ХБП) теперь более конкретно определяется величиной скорости клубочковой фильтрации (СКФ) (табл. 1).
Следующий шаг – определение целевого уровня ХС ЛПНП для данного уровня риска и выбор статина и его дозы для обеспечения необходимого снижения уровня ХС ЛПНП.
? Какие цели гиполипидемической терапии, кроме снижения уровня ХС ЛПНП, определены в последней версии европейских рекомендаций по лечению дислипидемий?
– Снижение уровня ХС ЛПНП является первичной целью гиполипидемической терапии. Общий ХС следует рассматривать в качестве цели лечения, если другие показатели не доступны. Аполипопротеин B (Апо-В) рекомендуется рассматривать в качестве вторичной цели, при условии доступности определения его уровня.
ХС липопротеинов высокой плотности (ЛПВП), а также соотношения Апо-B/Апо-A1 или ХС не-ЛПВП / ХС ЛПВП не рекомендуются в качестве целей лечения. Не доказано, что повышение уровня ХС ЛПВП с помощью лекарственных средств напрямую ассоциируется со снижением СС-риска, хотя высокие значения этого показателя рассматриваются как благоприятный фактор.
? Предложены ли новые схемы гиполипидемической терапии?
– Основой гиполипидемической терапии остаются статины (табл. 2), обладающие лучшим на сегодняшний день соотношением эффективности и безопасности и, самое главное, способностью улучшать прогноз пациентов высокого и очень высокого СС-риска. Статины не только снижают уровень ХС ЛПНП, но и оказывают благоприятное влияние на весь липидный спектр.
Статины, так же как и фибраты, повышают уровень ХС ЛПВП и рекомендованы к применению при необходимости влияния на эту составляющую липидного спектра.
В обновленном руководстве существенно изменен раздел по лечению гипертриглицеридемии. Так, у пациентов высокого риска, принимающих статины, с уровнем триглицеридов (ТГ) >2,3 ммоль/л можно рассмотреть комбинацию фенофибрата со статином. При этом фибраты больше не являются препаратами первого выбора, а производные никотиновой кислоты исключены из рекомендаций (табл. 3).
В новой версии рекомендаций предложены схемы терапии с использованием препаратов нового класса – ингибиторов PCSK9. Их назначение может быть рассмотрено у пациентов с очень высоким риском и сохраняющимся высоким уровнем ХС ЛПНП, несмотря на лечение статином в максимальной переносимой дозе в сочетании с эзетимибом, а также у пациентов, которые плохо переносят статины.
? Внесены ли изменения в целевые уровни ХС ЛПНП?
– Целевые уровни ХС ЛПНП не изменились, однако в данном разделе появились уточнения (табл. 4). Вопросы вызывают интервалы, определенные для исходных уровней ХС ЛПНП, при которых показано снижение значений этого показателя на 50%. Снижение уровня ХС ЛПНП на 50% у пациентов с исходным значением этого показателя 2 ммоль/л приведет к достижению цифры 1 ммоль/л, а польза от таких экстремальных значений не определена. В национальных рекомендациях по лечению дислипидемий в ряде европейских стран (Польша, Франция, Нидерланды, Хорватия и др.) отсутствуют уточнения интервалов исходных уровней ХС ЛПНП, требующих снижения на 50%. При разработке обновленной версии украинских рекомендаций было принято такое же решение.
? В новых рекомендациях EAS/ESC большой раздел посвящен лечению дислипидемий у различных категорий пациентов. В частности, рассматривается терапия у женщин, пациентов высокого и очень высокого риска, пожилых. Каковы особенности гиполипидемической терапии в вышеперечисленных группах больных?
– Если говорить о группах высокого и очень высокого риска, то в европейских рекомендациях рассмотрены особенности гиполипидемической терапии у пациентов с острым коронарном синдромом (ОКС), перенесших перкутанные коронарные вмешательства (табл. 5); уделено внимание пациентам с высоким риском инсульта (первичная и вторичная профилактика) (табл. 6), с заболеванием периферических артерий (табл. 7), хроническим заболеванием почек ІІІ-V стадии (табл. 8), СН и патологией клапанов сердца (табл. 9), с СД и метаболическим синдромом (МС) (табл. 10), с СД 2 типа (табл. 11).
В европейских рекомендациях указывается, что лечение статинами показано пожилым пациентам с установленными СС-заболеваниями так же, как и молодым (табл. 12), однако следует использовать более низкие дозы статинов.
Следует отметить, что в новой версии руководства широко описаны семейные гиперхолестеринемии – СГХС (табл. 13), что связано с появлением нового класса препаратов – ингибиторов PCSK9.
? На какие особенности в новых украинских рекомендациях по лечению дислипидемий Вы хотели бы обратить внимание?
– В отличие от европейского руководства, в котором не уделяется внимание вторичным дислипидемиям, в украинских рекомендациях предусмотрен такой раздел. Это связано с тем, что в реальной практике часто встречаются пациенты, у которых развитие дислипидемии обусловлено наличием коморбидных заболеваний – гипотиреозом, СД, другими эндокринопатиями.
Кроме того, в украинских рекомендациях выведены целевые уровни не только для ХС ЛПНП, но и для общего ХС – это соответствует нашим реалиям, ведь не в каждой поликлинике есть возможность оценивать все составляющие липидного спектра. Целевые уровни общего ХС составляют ≤5 ммоль/л для общей популяции, ≤4,5 ммоль/л – для пациентов высокого риска и ≤4 ммоль/л – для пациентов очень высокого риска. Кроме того, приведены формулы перерасчета показателей липидного спектра из мг/дл в ммоль/л.
Большое внимание уделено в наших рекомендациях ведению молодых пациентов с факторами риска. Таким больным необходимо рассчитывать относительный биологический возраст с учетом наличия артериальной гипертензии, курения, гиперхолестеринемии и других распространенных факторов.
? Одним из наиболее частых вопросов со стороны специалистов является вопрос о побочных эффектах и непереносимости статинов. Можно ли рассматривать эти явления как реальную проблему?
– Проблема эта в большей степени надумана, потому что тяжелые побочные эффекты, такие как рабдомиолиз, на фоне применения статинов встречаются чрезвычайно редко. Необходимо признать, что даже сегодня статины недостаточно применяются в украинской клинической практике, и главным сдерживающим фактором остается предубеждение врачей в отношении этих препаратов. В Украине порядка 98% пациентов, нуждающихся в гиполипидемической терапии, не получают ее. Что касается непереносимости статинов, то следует помнить, что в 90% случаев она возникает в первые 6 мес после начала приема препаратов. Если пациент заявляет о непереносимости статинотерапии, например, через два года от ее начала, то маловероятно, что симптомы, которые его беспокоят, вызваны именно статином.
Еще в 2015 году был опубликован консенсус по непереносимости статинов (Т. Stulc, R. Ceska, A. Gotto et al.), в котором дано определение непереносимости и обозначены подходы к ее преодолению.
О непереносимости статинов можно говорить в следующих случаях:
1) при наличии неблагоприятных симптомов, которые воспринимаются пациентом как неприемлемые и/или
2) при наличии лабораторных изменений, которые обусловлены терапией статинами и свидетельствуют о неоправданном риске.
В консенсусе выделены две степени непереносимости статинов:
– полная непереносимость: неспособность переносить терапию минимум тремя последовательными курсами различных статинов в их обычных, повседневных дозах;
– частичная непереносимость: неспособность переносить статины в форме и дозах, необходимых для достижения целей лечения (в том числе сильнодействующие статины в максимальных дозах, если это необходимо).
Прежде чем констатировать у пациента непереносимость статинотерапии и отказаться от нее, необходимо предпринять несколько шагов по ее преодолению:
1) обеспечить соблюдение пациентом мероприятий по коррекции образа жизни;
2) у пациентов с частичной непереносимостью снизить дозу статина или использовать менее агрессивные статины;
3) у пациентов, которые не переносят статины в обычной начальной дозе, попытаться применять более низкие дозы.
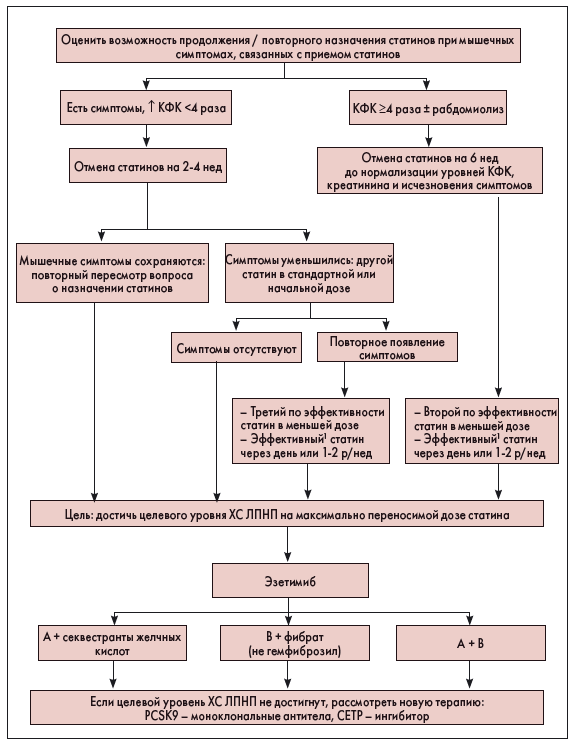
Подробный алгоритм действий в случае появления мышечных симптомов приведен на рисунке 1.
Рис. 1. Алгоритм действий при появлении мышечных симптомов в период приема статинов
Примечания. СЕТР – белок, который переносит эфиры ХС; КФК – креатинфосфокиназа; PCSK9 – протеин конвертаза субтилизин/кексин типа 9; 1 – аторвастатин или розувастатин.
Необходимо также помнить, что существует ряд состояний, которые могут способствовать развитию непереносимости статинов или усугублять ее:
– регулярная физическая активность (повышение уровня креатинфосфокиназы за счет микротравм);
– гипотиреоз;
– злоупотребление алкоголем;
– пожилой возраст – старше 70 лет;
– заболевания печени и почек;
– ревматические заболевания.
Только в тех случаях, когда все профилактические меры не привели к положительному результату и не выявлены другие причины появления неблагоприятных симптомов, следует рассмотреть возможность назначения нестатиновых гиполипидемических средств – эзетимиба либо секвестрантов желчных кислот или комбинации этих препаратов.
Внимательное, неформальное отношение врача к проблемам, о которых сообщает ему пациент, обеспечит комплаенс и высокую приверженность к приему статинов. Отмечу, что проблеме сохранения приверженности к гиполипидемической терапии уделено внимание и в новой версии украинских рекомендаций по лечению дислипидемий.
В нашем отделе данная проблема и ее последствия изучаются не первый год. Большую работу мы проводим совместно с сотрудниками Национального института сердечно-сосудистой хирургии им. Н.М. Амосова. В одном из недавних совместных исследований мы изучали эффекты терапии аторвастатином у пациентов с ИБС и СД 2 типа, которые перенесли аортокоронарное шунтирование (АКШ). Пациентам назначали аторвастатин (Ливостор, АО «Киевский витаминный завод») в дозе 40 мг и оценивали влияние терапии на липидный профиль и темпы прогрессирования коронарного атеросклероза.
Аторвастатин был выбран как один из наиболее «сильных» препаратов этой группы, применение которого существенно повышает шансы на достижение целевых уровней ХС ЛПНП. Аторвастатин был хорошо изучен в специально спланированных крупных рандомизированных контролированных исследованиях у пациентов с ОКС (MIRACL, PROVE-IT), ИБС (ТNТ), СД 2 типа (CARDS) и продемонстрировал высокую эффективность во вторичной профилактике. Для аторвастатина также установлена способность уменьшать объем атеросклеротической бляшки у пациентов, перенесших ОКС (исследование ESTABLISH). Результаты, полученные в исследованиях с аторвастатином, стали в свое время основанием для того, чтобы рекомендовать статинотерапию с целью вторичной профилактики ИБС.
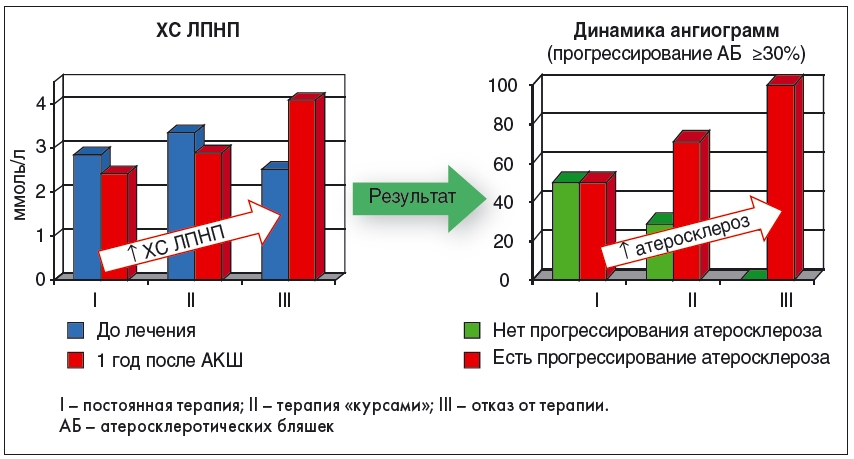
В нашем исследовании на момент следующего визита, который состоялся через год, оказалось, что 66% пациентов полностью или частично не выполняли врачебных рекомендаций. Оценка результатов лечения (или невыполнения рекомендаций врача) показала, что у пациентов, полностью приверженных к терапии (группа І) было обеспечено наилучшее влияние на липидный спектр; положительные сдвиги отмечены и в группе ІІ (частичная приверженность), тогда как у тех, кто не принимал статин, наблюдалась отрицательная динамика. Кроме того, в группе І в 50% случаев атеросклеротический процесс в коронарных сосудах (по данным ангиографического исследования) не прогрессировал. У пациентов с частичной приверженностью (курсовой прием препаратов) прогрессирование атеросклероза отмечено в 70% случаев; у тех, кто не получал никакого лечения, – в 100% случаев (рис. 2).
Рис. 2. Влияние терапии аторвастатином (Ливостор) на липидный обмен и состояние коронарных сосудов на протяжении 12 мес
Таким образом, полная приверженность к врачебным рекомендациям, включая статинотерапию, обеспечивала торможение прогрессирования атеросклероза и, следовательно, снижение риска серьезных осложнений у каждого второго пациента с ОКС и СД 2 типа, которые относятся к группе очень высокого риска.
Эти результаты – весомый аргумент в пользу того, чтобы врачи активнее включились в работу по широкому внедрению статинов в клиническую практику. Однако сегодня мы больше напоминаем путников, которые находятся на верной дороге и у которых есть все для того, чтобы достичь пункта под названием «Снижение кардиоваскулярной заболеваемости и смертности», – цели определены, даны руководства к действиям и предоставлены доступные инструменты. Но мы не пользуемся этим и слишком медленно движемся по правильному пути, пока те, кто активно взяли на вооружение доказательную медицину, обгоняют нас. Рискуем мы при этом здоровьем наших пациентов, а в глобальном отношении – здоровьем нации.
Подготовила Наталья Очеретяная
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 1 (56) лютий 2018 р.