21 березня, 2018
Діагностика та лікування остеоартрозу на первинній ланці
 Пацієнти з ОА частіше всього отримують консультації та медичну допомогу від сімейних лікарів і терапевтів. До яких нормативних документів мають звертатися ці фахівці, які дослідження призначити та з чого починати лікування ОА – про все це ми попрохали розповісти головного лікаря Медичного центру «Клініка сучасної ревматології» (м. Київ), кандидата медичних наук Семена Христофоровича Тер-Вартаньяна.
Пацієнти з ОА частіше всього отримують консультації та медичну допомогу від сімейних лікарів і терапевтів. До яких нормативних документів мають звертатися ці фахівці, які дослідження призначити та з чого починати лікування ОА – про все це ми попрохали розповісти головного лікаря Медичного центру «Клініка сучасної ревматології» (м. Київ), кандидата медичних наук Семена Христофоровича Тер-Вартаньяна.
Чому при ОА вражаються кульшові, колінні та кистеві суглоби?
Специфічна спрямованість ОА на певні суглоби (колінні, кульшові та дрібні суглоби кистей) залишається нез’ясованою. Згідно з еволюційною гіпотезою саме ці суглоби найбільше змінилися за період пристосування вищих приматів до життя на відкритій місцевості (15-1,5 млн років тому). Суглоби нижніх кінцівок змінилися для прямоходіння, а суглоби кисті пристосувалися для користування знаряддями праці. Еволюційно наймолодші суглоби є ослабленими біомеханічно й тому найчастіше зазнають ураження з віком.
Для клінічної практики важливо, що швидкість процесів дегенерації різних суглобових структур (субхондральної кістки, зв’язок, капсули, синовіальної мембрани, навколосуглобових м’язів) може варіювати в широких межах. Відмінності зумовлені генетичними передумовами, якістю харчування, інтенсивністю та характером навантажень на суглоби протягом певних періодів життя, впливом супутніх захворювань і низкою інших факторів. Це пояснює, чому один хворий до кінця життя залишається мобільним, користуючись палицею, а інший уже за кілька років від появи болю повністю втрачає опорну функцію кінцівки через критичну деформацію колінного суглоба, незважаючи на отримання комплексної терапії. Отже, лікар може стикнутися з багатьма клінічними варіантами перебігу ОА, котрі поставлять перед ним різні терапевтичні завдання.
Які завдання та можливості сьогодні постають перед лікарями первинної ланки в системі надання допомоги хворим на ОА?
Уніфікований клінічний протокол первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги та медичної реабілітації «Остеоартроз» (2016) (далі – УКПМД), на жаль, залишився у вигляді проекту й не набув чинності. Проте деякі положення цього проекту відображають раціональний підхід до організації етапів надання допомоги. Крім того, звернімося до міжнародних експертних настанов, якими керувалися українські експерти під час складання вітчизняного протоколу. 28 квітня 2017 року набув чинності Наказ Міністерства охорони здоров’я (МОЗ) України від 29.12.2016 № 1422, який дозволяє лікарям використовувати у своїй роботі інші джерела практичних рекомендацій із затвердженого МОЗ переліку, а саме міжнародні та національні настанови відповідної тематики. Сучасні принципи діагностики та лікування ОА, що ґрунтуються на даних доказової медицини, викладені в рекомендаціях Європейської протиревматичної ліги (EULAR, 2003), Американської колегії ревматологів (АСR, 2012), Американської академії хірургів-ортопедів (ААOS, 2013), Міжнародного товариства з вивчення ОА (OARSI, 2014) тощо.
Ключову роль у більшості документів відведено фахівцям – ревматологам та ортопедам-травматологам, які встановлюють клінічний діагноз ОА й визначають довготривалу стратегію ведення пацієнта. Оскільки навіть у розвинених країнах спеціалістів не вистачає, функцію первинної діагностики та диспансеризації виконує первинна ланка медичної допомоги.
Найголовніше завдання – це раннє виявлення лікарем загальної практики ознак ОА та направлення пацієнта до ревматолога та/або ортопеда-травматолога з метою встановлення діагнозу й призначення лікування. Заходи щодо раннього (своєчасного) виявлення ОА допоможуть істотно поліпшити результати лікування та зменшити витрати на медичну допомогу.
На рівні первинної медичної допомоги лікар має сконцентрувати свою увагу на клінічних проявах можливого ОА, оскільки можливості адекватного виконання інструментальних досліджень та інтерпретації результатів обмежені. Уже в той момент, коли пацієнт входить до кабінету, сімейний лікар може оцінити його поставу, ходу, здатність до пересування з допоміжними засобами чи без них, ступінь функціональних порушень.
Лікарі загальної практики – сімейні лікарі та дільничні терапевти організовують раннє виявлення ОА, зокрема виділення групи ризику – осіб, які мають загрозу розвитку ОА, – на підставі вивчення сімейного анамнезу; ведуть диспансерний нагляд пацієнтів, сприяють виконанню рекомендацій спеціалістів із медикаментозного та немедикаментозного лікування. Сімейний лікар як жоден інший фахівець має можливість відстежувати й контролювати побутові та професійні фактори ризику розвитку й прогресування ОА у своїх пацієнтів, спостерігаючи за ними та їхніми сім’ями роками. Наприклад, найбільш очевидним є зв’язок між надмірною масою тіла та прискореним прогресуванням гонартрозу. Чи може сімейний лікар вплинути на мотивацію пацієнта до схуднення, надати відповідні рекомендації та проконтролювати цей процес? Звісно, може. І за умови достатньої поінформованості в цьому питанні й особистої зацікавленості (мотивації) зробить це навіть краще, ніж фахівець-дієтолог, адже сімейний лікар має змогу бачити пацієнта мало не щотижня. Важливе значення також мають своєчасна корекція природжених і набутих біомеханічних порушень (наприклад, плоскостопість), адекватне лікування запальних захворювань суглобів, ендокринних захворювань, що також можливо за умови своєчасного реагування сімейного лікаря.
Діагностика
 У відповідному розділі проекту УКПМД подано перелік дій лікаря первинної ланки, які він має найперше здійснити для діагностики ОА.
У відповідному розділі проекту УКПМД подано перелік дій лікаря первинної ланки, які він має найперше здійснити для діагностики ОА.
1. Збір скарг та анамнезу. При цьому необхідно оцінити:
- вік хворого, тривалість захворювання (вік ≥40 років є одним із клінічних діагностичних критеріїв ОА);
- за яких умов виникає біль і чи пов’язаний біль у суглобах із фізичною активністю;
- кількість уражених суглобів;
- ранкова скутість та її тривалість (що відрізняє ОА від ревматоїдної патології суглобів).
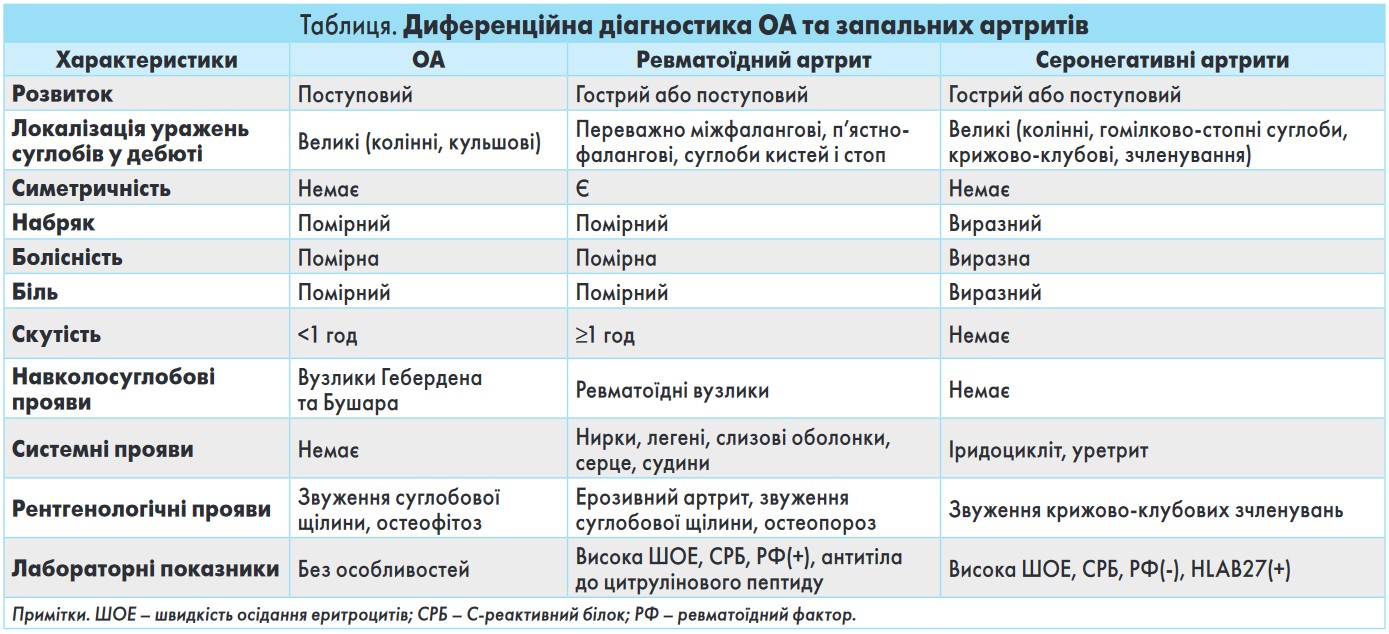
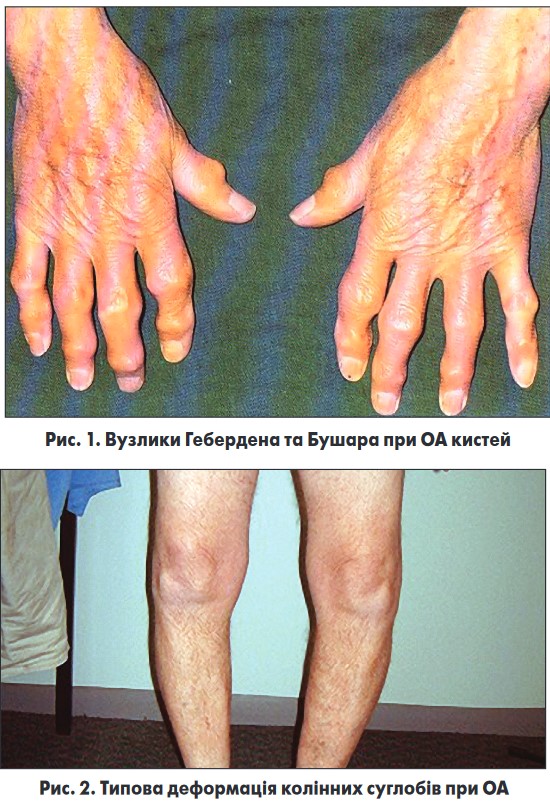
2. Огляд і фізикальне обстеження. Навіть без допомоги спеціальних ревматологічних шкал та індексів лікар може оцінити припухлість суглобів, болючість при пальпації, обсяг активних рухів, ступінь деформації, стан навколосуглобових тканин (рис. 1, 2). Крім того, проводять обстеження інших систем органів із метою виявлення коморбідних захворювань, які здатні впливати на перебіг ОА.
Незважаючи на те що дегенеративні зміни в суглобах можуть з’являтися набагато раніше, ніж процес стане болісним, суглобовий біль є основною причиною, яка змушує населення звертатися по медичну допомогу при ОА. Уже під час першого візиту перед лікарем первинної ланки постає завдання знайти підтвердження тому факту, що біль має швидше дегенеративну (ОА), ніж запальну причину, тобто провести первинну диференційну діагностику суглобового синдрому (табл.).
3. Лабораторні методи обстеження мають включати:
- загальний аналіз крові з обов’язковим визначенням ШОЕ. Лейкоцитоз і підвищена ШОЕ – неспецифічні, проте доволі чутливі маркери гострого запалення, що дають змогу запідозрити запальний характер артриту;
- загальний аналіз сечі.
4. Інструментальні методи обстеження.
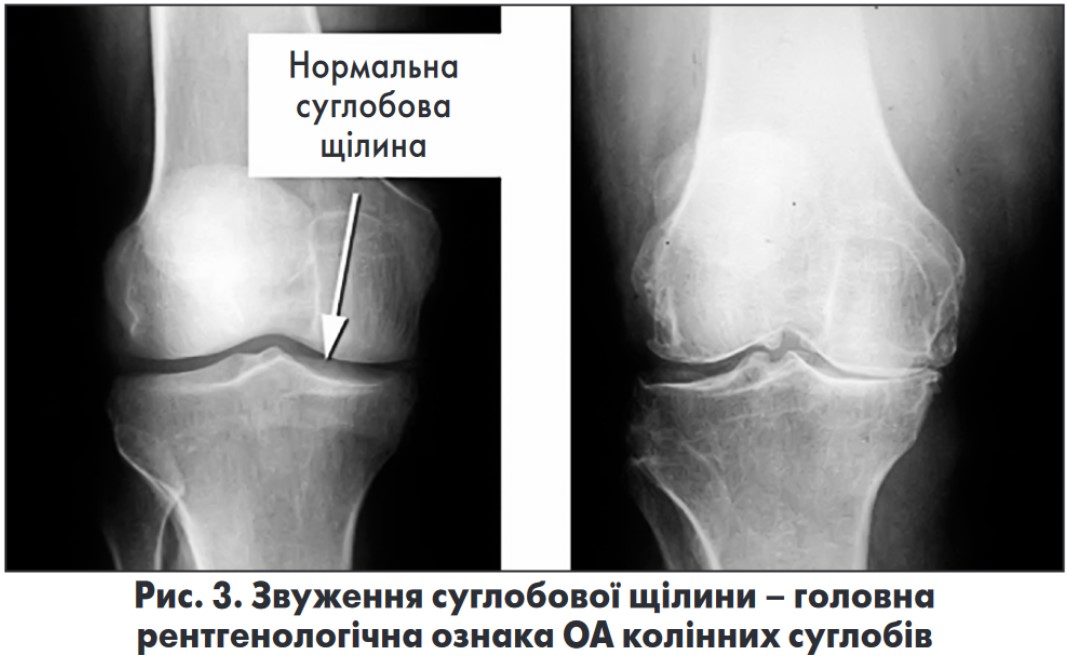 За можливості слід направити хворого на рентгенографію уражених суглобів (кистей, колінних, кульшових суглобів). Незважаючи на те що інтерпретація знімків належить до компетенції ревматологів, лікареві загальної практики також корисно знати рентгенологічні ознаки ОА:
За можливості слід направити хворого на рентгенографію уражених суглобів (кистей, колінних, кульшових суглобів). Незважаючи на те що інтерпретація знімків належить до компетенції ревматологів, лікареві загальної практики також корисно знати рентгенологічні ознаки ОА:
- звуження суглобової щілини – основний критерій; <3 мм – значуще звуження (рис. 3);
- субхондральный остеосклероз;
- остеофітоз (крайові остеофіти – мають значення в діагностиці ОА колінного суглоба);
- кістозна перебудова кісткової тканини (субхондральні кісти).
Після огляду та відповідного запису в амбулаторній картці первинного пацієнта необхідно скерувати на консультацію до:
- ревматолога, особливо в разі підозри на запальну чи інфекційну природу артриту;
- ортопеда-травматолога для верифікації діагнозу та підбору корекційних засобів.
Лікування
Оптимальне лікування ОА потребує використання комбінації нефармакологічних і фармакологічних методів, індивідуалізованих з урахуванням потреб пацієнта. Наприклад, встановлено, що деякі фізичні вправи, зокрема спрямовані на збільшення сили чотириголового м’яза стегна, корисні у профілактиці та ранньому лікуванні ОА, проте лікар має приймати рішення в кожному конкретному випадку щодо того, як забезпечити участь пацієнта у процесі лікування. Це залежить від його індивідуальних потреб, обставин, мотивації та наявності обладнання на місцевому рівні.
У більшості зарубіжних рекомендацій і настанов акцентується увага на немедикаментозних підходах, зокрема інформуванні пацієнтів, навчанні самодопомозі, контролі маси тіла, спеціальних фізичних вправах, ортопедичній корекції, фізіотерапії, підборі допоміжних засобів для пересування тощо. І лише 10-15% рекомендацій стосуються медикаментозної терапії ОА. Хірургічне лікування – ендопротезування кульшових і колінних суглобів – вважається останнім етапом допомоги в боротьбі за якість життя хворого.
Як зазначалося вище, біль є основною скаргою пацієнтів, і тому одне з головних завдань лікаря – призначити відповідне симптоматичне лікування. Це часто ускладнюється тим, що хворий звертається до лікаря, пройшовши складний шлях «проб і помилок» самолікування та втративши довіру до переважної більшості симптоматичних засобів. Із чого ж рекомендують розпочинати лікування болю в сучасних настановах?
Парацетамол – з огляду на його ефективність і безпечність (прийом за потребою, доза – до 3 г/добу) пропонується пероральним аналгетиком вибору в разі легкого/помірного больового синдрому.
Парацетамол і/або місцевий нестероїдний протизапальний засіб (НПЗЗ) у формі гелю чи крему слід розглядати як варіант симптоматичного лікування раніше, ніж пероральні НПЗЗ, інгібітори циклооксигенази‑2 (коксиби).
Ця позиція узгоджується в більшості зарубіжних експертних рекомендацій і обґрунтована тим, що тривалий пероральний прийом НПЗЗ небезпечний розвитком ускладнень з боку шлунково-кишкового тракту: від найлегшого – гастриту до найгіршого – шлунково-кишкової кровотечі. Причому передбачити, що саме розвинеться в конкретного хворого, практично неможливо. Особливо це стосується хворих похилого віку, котрі вже, як правило, мають супутні захворювання й фактори ризику НПЗЗ-індукованого ураження шлунково-кишкового тракту.
Утім, у реальному житті прості аналгетики, такі як парацетамол і метамізол, рідко застосовують для тамування суглобового болю.
Пацієнти віддають перевагу НПЗЗ і здебільшого вже мають певний досвід самолікування кількома препаратами перед тим, як звернутися до лікаря. Цей досвід є важливою анамнестичною інформацією, і його слід ураховувати, обираючи подальшу тактику лікування. Лікарям первинної ланки недоцільно довго тримати пацієнтів з ОА на терапії НПЗЗ, тим паче якщо пацієнт незадоволений відсутністю ефекту.
Наприклад, одна з поширених причин болю при ОА – синовіт – погано реагує на терапію НПЗЗ. Якщо випіт у суглобі не усувається протягом 1-2 тиж, методом вибору є внутрішньосуглобові ін’єкції глюкокортикоїдів. Чим швидше буде усунуто ексудат і пригнічено запалення, тим кращим буде результат лікування. Отже, своєчасне направлення до ревматолога може кардинально змінити прогноз та якість життя хворого в наступні місяці.
Особливе місце в терапії ОА посідають хворобомодифікувальні засоби повільної дії, що позначаються в англомовній літературі акронімом SYSADOA, а в Україні більш відомі під назвою «хондропротектори» – препарати структурних молекул хрящової тканини (глюкозамін, хондроїтин), гіалуронової кислоти, неомилювані сполуки сої та авокадо (піаскледин), діацереїн. Ставлення до них з боку експертних товариств неоднозначне, що можна пояснити особливостями інтерпретації їхньої доказової бази та різними вимогами, які висувають до них органи фармаконагляду різних країн. Так, на ринку США SYSADOA представлені лише як біологічні домішки й не отримали схвалення Управління з контролю якості продуктів харчування та лікарських засобів США (FDA).
Водночас експерти EULAR у своїх рекомендаціях зазначають, що є переконливі дані, котрі підтверджують ефективність SYSADOA як симптоматичної терапії. OARSI вважає структурно-модифікувальну дію SYSADOA недоведеною й висловлює сумніви з приводу симптоматичного ефекту. Національний інститут удосконалення клінічної практики Великої Британії (NICE) не рекомендує призначати препарати глюкозаміну чи хондроїтину. Натомість Європейське товариство з вивчення клінічних та економічних аспектів остеопорозу й ОА (ESCEO) ставить SYSADOA мало не на перше місце в медикаментозній терапії ОА. ESCEO пропонує покроковий алгоритм нарощування інтенсивності медикаментозної терапії болю на тлі застосування базових немедикаментозних методів – ортопедичного бинтування, засобів допомоги при ходьбі, спеціальних фізичних вправ, нормалізації маси тіла. Рекомендовано призначення рецептурного SYSADOA (в поєднанні з парацетамолом для ситуаційного знеболення) як терапії першої лінії для лікування ОА колінних суглобів.
В умовах відсутності консенсусу українських експертів щодо використання цих засобів наразі складно робити якісь висновки.
Та очевидно, що хворі їх уже приймають за порадою знайомих або наслухавшись реклами, а в сімейного лікаря шукають поради чи підтвердження. Як до цього ставитися? Пацієнт має право на поінформований вибір лікування, але не слід тримати пацієнта на терапії хондропротекторами, якщо стан не покращується або погіршується й він потребує активної протизапальної терапії (наприклад, НПЗЗ, глюкокортикоїдами). Зрештою, визначити подальшу тактику лікування має ревматолог.
І нарешті, важливою складовою практики лікаря первинної ланки є інформування та навчання пацієнта з огляду на три основні компоненти:
- Ознайомлення хворого із загальною інформацією про перебіг його хвороби та обговорення змін у стані здоров’я.
- Надання пацієнтові специфічної інформації для заохочення до активних дій із метою поліпшення здоров’я, що може позитивно позначитися на результатах самолікування, наприклад виконання фізичних вправ.
- Інформування пацієнта про переваги та ризики медичних втручань із метою досягнення згоди щодо тактики лікування.
Підготував Дмитро Молчанов
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 1 (56) лютий 2018 р.