25 березня, 2018
Диференційна діагностика абдомінального больового синдрому при хронічному панкреатиті
Хвороби підшлункової залози (ПЗ) займають провідні позиції у структурі гастроентерологічної захворюваності в Україні. Так, згідно з даними статистики, у 2014 р. їх поширеність становила 873 795 випадків (2474,7 випадка на 100 тис. населення), а захворюваність – 76 298 нових випадків (215,8 випадка на 100 тис. населення). Це зумовлює необхідність у проведенні профілактики хронічного панкреатиту (ХП), у тому числі у корекції харчування.
До основних факторів ризику розвитку ХП належать стрес, ожиріння, вагітність, наявність таких гастроентерологічних захворювань, як виразкова хвороба шлунка та дванадцятипалої кишки (ДПК), хронічний безкам’яний холецистит, жовчнокам’яна хвороба тощо. Слід зазначити, що при тривалому перебігу ХП, як правило, після 10 років, розвивається гастроезофагеальна рефлюксна хвороба (ГЕРХ). Тому симптоми ХП, які аналізують на першому етапі діагностики, є неспецифічними, їх необхідно диференціювати з ідентичними симптомами, які виникають при інших захворюваннях органів травлення.
Для клінічної картини ХП характерні такі основні синдроми: больовий, диспептичний, зовнішньо- і внутрішньосекреторної недостатності. Окрім перелічених, також можуть спостерігатися прояви таких синдромів: алергічного, ферментної інтоксикації, здавлювання суміжних органів, гепаторенального, дисемінованого внутрішньосудинного згортання крові (ДВЗ-синдрому), абдомінального ішемічного (при хронічній мезентеріальній ішемії), а також парез кишечнику, енцефалопатія тощо.
Абдомінальний больовий синдром при ХП характеризується періодичним болем різної інтенсивності – ниючим, колючим, інколи оперізуючим, який локалізується вище пупка з іррадіацією в ліве підребер’я (при запаленні хвоста ПЗ), праве підребер’я (при запаленні головки залози), в ділянку епігастрія або спину (при запаленні тіла залози). Больові відчуття збільшуються у положенні хворого на спині та зменшуються в сидячому положенні та при нахилах тулуба уперед (інколи біль віддає в ділянку серця та імітує напад стенокардії), а також під дією спазмолітиків та наркотичних аналгетикiв (біль зумовлений підвищенням тиску у протоках ПЗ внаслідок сповільнення відтоку секрету, запалення або склеротичних змін).
Патофізіологічними факторами болю є запальний фокус (маса) у ПЗ; псевдокіста (належить до місцевих локальних механізмів); обструкція проток, екстрапанкреатичні ускладнення; імунне запалення, внутрішньотканинна гіпертензія; медикаментозно індукована дисфункція кишечнику; підвищена продукція холецистокініну; дефіцит гастроінтестинальних гормонів, порушення перистальтики кишечнику, синдром надлишкового бактеріального росту у тонкій кишці; периферична сенситизація, психосоматика, нейропатія; інші механізми (за наявності змін з боку ентеральної нервової системи, підвищення симпатичного тонусу вегетативної нервової системи, мезентеріальної ішемії, супутньої патології, опіоїд-індукованої гіпералгезії). Згідно з першими мультидисциплінарними клінічними рекомендаціями з панкреатичного болю (2016) при ХП біль може виникати внаслідок механічної причини (внутрішньопротоковий блок), запалення, мальабсорбції або мати характер нейропатії в ПЗ і/або суміжних тканинах.
Абдомінальний больовий синдром – один із найбільш значущих проявів ХП. Саме появою болю, як правило, дебютує захворювання, саме біль є причиною втрати працездатності таких пацієнтів, що зумовлює необхідність в амбулаторному і стаціонарному лікуванні.
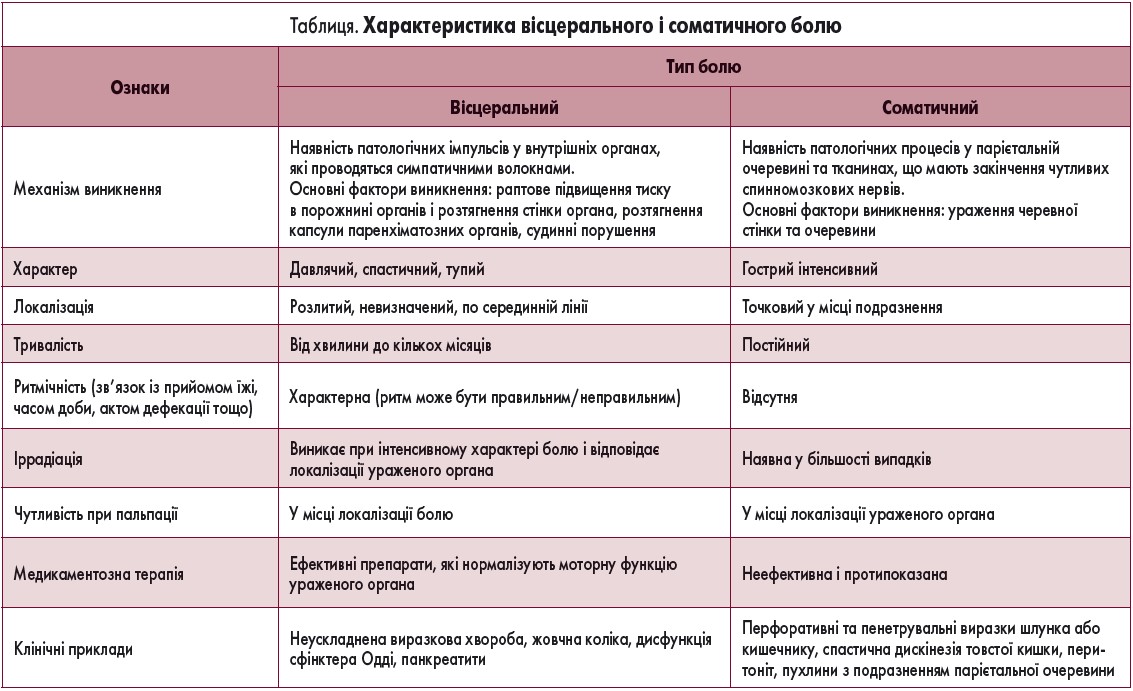
Абдомінальний біль поділяють на гострий та хронічний. Гострий біль розвивається, як правило, швидше або поступово (рідко) і має незначну тривалість (кілька хвилин, рідко – кілька годин). Для хронічного болю характерне поступове наростання інтенсивності. За механізмом виникнення виокремлюють вісцеральний, парієтальний (соматичний) (табл.), відображений (іррадіюючий) та психогенний біль.
Іррадіюючий біль локалізується в різних ділянках, віддалених від патологічного вогнища, виникає в тих випадках, якщо імпульс вісцерального болю надмірно інтенсивний (наприклад, під час проходження каменя) або при анатомічному пошкодженні органа (наприклад, обмеженні прохiдностi кишки), передається на ділянки тіла, які мають загальну корінцеву іннервацію з ураженим органом черевної порожнини.
Психогенний біль з’являється за відсутності периферичного впливу або коли він є пусковим або предикторним фактором. Особливу роль у його виникненні відіграє депресія. Тісний зв’язок депресії з хронічним абдомінальним болем пояснюється загальними біохімічними процесами і насамперед недостатністю моноамінергічних (серотонінергічних) механізмів, що підтверджується високою ефективністю антидепресантів у лікуванні больового синдрому, особливо інгібіторів зворотного захоплення серотоніну. Характер психогенного болю визначають iндивiдуальнi особливості, вплив емоційних, когнітивних, соціальних факторів, психологічна стабільність хворого та його «больовий» досвід. Часто психогенний біль може поєднуватися з іншими типами болю і залишатися після купірування, істотно трансформуючи їх характер, що необхідно враховувати у терапевтичній практиці.
Причина абдомінального болю належить до однієї з 3 великих нозологічних груп:
- захворювання органів черевної порожнини (у тому числі гострі, які вимагають термінового хірургічного втручання);
- захворювання органів, розташованих поза черевною порожниною, які характеризуються іррадіюючим болем – псевдоабдомінальним синдромом (симптомокомплексом, що включає прояви, які нагадують клінічну картину «гострого живота», але спричинений патологією інших органів – захворюваннями серця, легенів, плеври, ендокринних органів, інтоксикацією, деякими формами отруєнь тощо);
- системні захворювання (ревматоїдний артрит, системний червоний вовчак тощо).
З-поміж захворювань 1-ї групи найбільше нас цікавлять ті, які починаються з болю і супроводжуються розвитком жовтяниці:
- гострий та хронічний холецистит;
- холедохолітіаз;
- гострий панкреатит або загострення ХП;
- прогресуючий стеноз термінального відділу загальної жовчної протоки;
- рак жовчного міхура, рак загальної жовчної протоки та ПЗ;
- хвороби печінки: гострий гепатит і загострення хронічного гепатиту, цироз печінки, первинний склерозуючий холангіт, метастатичний рак печінки.
Основною диференційною ознакою вказаних захворювань є жовтяниця. З лабораторних тестів найбільше значення при підозрі на її механічний характер має визначення рівня лужної фосфатази. Алгоритм подальших досліджень, які дають змогу уточнити характер і патогенез жовтяниці, такий:
- ультразвукове дослідження (дозволяє виявити біліарну гіпертензію – протокову і внутрішньопечінкову; нерідко під час його проведення визначають і рівень перешкоди);
- ендоскопія верхніх відділів шлунково-кишкового тракту – ШКТ (відносні ознаки ураження ПЗ, ураження фатерового сосочка, пухлини шлунка і ДПК, парафатеральний дивертикул з явищами дивертикуліту);
- ендоскопічна ретроградна панкреатохолангіографія – ЕРПХГ (ураження панкреатичних, загальних жовчних і печінкових проток, камені в них, обтураційна патологія);
- лапароскопія (у разі неефективності перелічених методів і наростання клінічної симптоматики).
Умовно можна виділити кілька видів абдомінального больового синдрому при ХП:
- виразкоподібний (голодний або ранній біль, нічний біль);
- за типом лівосторонньої ниркової коліки;
- синдром «правого підребер’я» (у 30-40% випадків із жовтяницею);
- дисмоторний (у поєднанні з відчуттям важкості після їжі та блюванням);
- поширений (без чіткої локалізації).
Наявність больового абдомінального синдрому вимагає поглибленого обстеження хворого для уточнення механізмів його розвитку та вибору тактики лікування.
Диференційна діагностика клінічного перебігу абдомінального больового синдрому при ХП
Збір анамнезу починають зі з’ясування обставин виникнення болю, він має дати відповіді на перелічені нижче питання.
Локалізація болю. Захворювання внутрішніх органів супроводжуються болем чіткої локалізації. Виникнення болю у проекції ураженого органа зумовлено подразненням парієтальної очеревини. Тому насамперед слід припустити наявність захворювань тих органів, які розташовані в безпосередній близькості від вогнища болю. Захворювання органів заочеревинного простору (нирок, ПЗ) здебільшого супроводжуються болем у спині або боці, але нерідко спричиняють і гострий абдомінальний біль. Оскільки захворювання органів, що не контактують із парієтальною очеревиною, а також незапальні захворювання органів черевної порожнини, які супроводжуються розлитим болем без чіткої локалізації, а також органів, розташованих у безпосередній близькості один від одного, часто дають подібну клінічну картину, диференційна діагностика є складним завданням навіть для досвідченого лікаря.
Іррадіація болю – важлива діагностична ознака, яка доповнює клінічну картину. При ураженні органів піддіафрагмального простору (розриві селезінки, гемоперитонеумі, абсцесі) біль іррадіює в надпліччя та бічну поверхню шиї на стороні ураження, оскільки діафрагма іннервується IV шийним спинномозковим нервом. При жовчній коліці біль, як правило, охоплює праве підребер’я та іррадіює у праве плече і під праву лопатку. Біль при панкреатиті зазвичай іррадіює у спину, його часто називають оперізуючим. Біль при нирковій коліці, як правило, починається в боці, іррадіює в пахвинну ділянку за ходом сечоводу і супроводжується прискореним і болісним сечовипусканням.
Характер болю. Абдомінальний біль може бути постійним або переймоподібним (коліка).
Постійний біль може посилюватися і слабшати, але не проходить повністю і не виникає у вигляді нападів. Він характерний для запальних і пухлинних захворювань внутрішніх органів.
Переймоподібний біль зазвичай виникає при обструкції порожнинного органа або підвищенні тиску в просвіті органа внаслідок інших причин.
Тривалість болю. Епізодичний короткочасний біль, який не супроводжується іншими клінічними симптомами та змінами лабораторних показників, рідко є наслідком серйозного захворювання. Тривалий постійний або нападоподібний біль майже завжди свідчить про патологічний процес.
Інтенсивність болю. Як правило, чим тяжчим є захворювання, тим сильнішим біль. Майже всі хворі інтуїтивно правильно оцінюють власний стан та інтенсивність болю. Тому не слід ігнорувати скарги на абдомінальний біль, навіть якщо він виникає у зовні здорової людини, особливо при хронічній мезентеріальній ішемії.
Пацієнти скаржаться на спастичний післяпрандіальний біль (у 90% випадків) відразу після їди, його тривалість – від 30 хв до 2 год. Зменшення або посилення інтенсивності болю впродовж 4-6 год нехарактерно для хронічної мезентеріальної ішемії. Через больовий синдром пацієнти приймають їжу малими порціями, відмовляються від вживання жирів, пропускають один із прийомів їжі, що призводить до схуднення та появи страху перед їжею (ситофобії), а також мальнутриції. Приблизно 35% хворих скаржаться на діарею неясного генезу. При тяжкому багатосудинному ураженні абдомінальний больовий синдром стає тривалим (до 5 год) і супроводжується наростанням слабкості та діареї. Такі пацієнти належать до групи ризику розвитку інфаркту товстої кишки. У низці випадків синдром абдомінальної ішемії перебігає як панкреатит, виразкова хвороба, хвороба Крона, правобічний коліт (при стенозі верхньої мезентеріальної артерії).
При аускультації живота майже у половини хворих вислуховується систолічний шум, який локалізується посередині лінії між мечоподібним відростком та пупком. З метою визначення природи, ступеня стенозу та вираженості колатералей використовують дуплексну ультрасонографію, комп’ютерну томографію (КТ), магнітно-резонансну томографію (МРТ), ангіографію. Сучасна цифрова обробка і можливість 3D-реконструкції зображення забезпечують високу інформативність методу КТ (але його недоліком є високе променеве навантаження). Селективна мезентеріальна ангіографія – золотий стандарт у діагностиці хронічного ішемічного больового синдрому, особливо при ураженні дистальних судин або плануванні одночасного ендоваскулярного способу лікування.
Виникнення болю. При деяких захворюваннях органiв черевної порожнини хiрургiчного профiлю (перфорації порожнинного органа, тромбоемболії черевної артерії) гострий абдомінальний біль з’являється раптово, часто – на тлі гарного самопочуття. Стан хворого погіршується стрімко, він охоче і детально описує обставини виникнення болю. При інших захворюваннях (апендициті, дивертикуліті, механічній кишковій непрохідності) больові відчуття розвиваються не так швидко, однак через кілька годин біль може стати дуже сильним.
Блювання, яке супроводжує больовий синдром. Найчастіше необхідно диференціювати блювання при ХП із таким при виразковій хворобі, пухлинах шлунка, гострих та хронічних інфекціях, гепатитах, холециститах, жовчнокам’яній хворобі, перитонітах, кишковій непрохідності, хворобі Крона, виразковому коліті тощо. Провести диференційну діагностику складно, тому що при перелічених захворюваннях може уражатися ПЗ.
Деякі хвороби завжди супроводжуються безперервним блюванням, при інших воно спостерігається рідко або взагалі відсутнє. Часте блювання характерне для початкової стадії гострого панкреатиту (або загострення ХП) і гострого холециститу. При механічній кишковій непрохідності частота та інтенсивність блювання залежать від локалізації обструкції: чим вона вища, тим частіше блювання. Відсутність жовчі у блювотних масах означає обструкцію у ШКТ проксимальніше фатерового сосочка.
Блювання виникає через подразнення інтерорецепторів внутрішніх органів, часто йому передує нудота. Воно супроводжується слабкістю, запамороченням, блідістю шкірних покривів, неприємним присмаком.
Вік і стать хворого мають істотне значення для встановлення діагнозу, оскільки деякі захворювання зазвичай зустрічаються у певному віці. Наприклад, інвагінація кишечнику – у дітей до 2 років, апендицит – у віці до 50 років, хронічна мезентеріальна ішемія – 50-70 років. Холециститом частіше хворіють молоді жінки. Водночас слід враховувати те, що з цих правил можливі винятки.
Значення лікарського анамнезу. Лікарські засоби, що полегшують біль при виразковій хворобі, ГЕРХ, панкреатиті, можуть знижувати інтенсивність больового синдрому (наприклад, антисекреторні засоби). Важливо, що при перитоніті зменшити біль препаратами з домашньої аптечки практично неможливо. Деякі лікарські та наркотичні засоби можуть провокувати загострення захворювань органів черевної порожнини хірургічного профілю. Алкоголь, тіазидні діуретики, пентамідин та азатіоприн іноді сприяють розвитку панкреатиту. Крім того, на цей процес може вплинути прийом антиаритмічних засобів, колхіцину, дигоксину, еритроміцину, нестероїдних протизапальних препаратів (НПЗП), пероральних контрацептивів тощо.
Перенесені захворювання. Для диференційної діагностики важливо з’ясувати, чи є напад болю повторним чи виник вперше. Наприклад, для жовчнокам’яної хвороби і ХП характерні повторювані напади болю. Обов’язково з’ясовують, які операції проведено хворому. Найчастіше появі болю при ХП передує прийом алкоголю, переїдання (жирна, смажена, м’ясна їжа), особливо у вечірній та нічний час. Травма ПЗ, гіперпаратиреоїдний криз, напад жовчної коліки також можуть бути причиною болю при ХП. При частих госпіталізаціях із приводу однотипного болю без наявної причини слід припустити можливість симуляції.
Значення фізикального дослідження у диференційній діагностиці ХП
Зовнішній вигляд хворого. Поза, яку хворий приймає для полегшення больових відчуттів, має значення для першого етапу діагностичного пошуку. При панкреатиті типовою є поза ембріона (спина зігнута, коліна і стегна приведені до живота). У такому положенні біль зменшується, оскільки при запальному процесі розслаблюються поперекові м’язи. При ретроцекальному апендициті хворі іноді згинають праву ногу в кульшовому та колінному суглобах: це зменшує тиск запаленого апендикса на правий поперековий м’яз. При розлитому перитоніті будь-якої етіології хворі лежать нерухомо, оскільки найменший рух посилює біль.
Тахікардія при гострому абдомінальному болю може бути зумовлена лихоманкою і зневодненням. У літніх людей із серцево-судинними захворюваннями, які приймають бета-адреноблокатори, тахікардії може не бути. Її відсутність не виключає серйозного захворювання органів черевної порожнини. Причиною тахіпное при абдомінальному болю може бути зменшення дихального об’єму. Поверхневе прискорене дихання дозволяє на належному рівні підтримати хвилинний об’єм дихання.
Лихоманка характерна для багатьох запальних процесів у черевній порожнині. Поєднання лихоманки (з підвищенням температури тіла до 39,5-40,5 °C) з болем у животі має місце тільки при бактеріальному перитоніті та абсцесах черевної порожнини. Озноб у поєднанні з лихоманкою та підвищенням температури тіла спостерігається при бактеріємії. При зневодненні, а також у літніх хворих температурна реакція на запалення може бути відсутня.
Дослідження живота. Починають з огляду. Оцінюють загальний стан і позу хворого. Під час дослідження живота звертають увагу на такі ознаки:
- рубці та їх локалізацію. Підозра на спайкову кишкову непрохідність. За розташуванням рубця можна зробити висновок про характер перенесеної операції і таким чином прискорити диференційну діагностику;
- здуття живота. Оцінюють ступінь здуття живота: як правило, чим дистальніше обструкція кишечника, тим сильніше роздутий живіт. Локальне випинання живота часто зумовлює об’ємне утворення. Слід з’ясувати причину здуття живота – скупчення рідини (асцит) або газу.
Аускультація. Аускультація має дуже важливе значення для диференційної діагностики ХП.
- Ослаблені кишкові шуми або їх відсутність протягом декількох хвилин свідчать про перитоніт або паралітичну кишкову непрохідність. При місцевому перитоніті кишкові шуми – в нормі.
- Посилені, дзвінкі кишкові шуми на тлі переймоподібного болю в животі характерні для механічної кишкової непрохідності.
- Судинні шуми, зумовлені турбулентністю кровообігу, зустрічаються при аневризмі черевної аорти, стенозі ниркових і брижових артерій.
Перкусія. Розрізняють такі перкуторні звуки:
- тупий звук – дозволяє припустити наявність об’ємних утворень, вільної рідини в черевній порожнині, заповнених рідиною петель кишечнику;
- тимпанічний звук – свідчить про наявність вільного газу в черевній порожнині, скупчення газів у кишечнику;
- зсув тупого звуку при зміні положення тіла вказує на асцит;
- зникнення печінкової тупості – на скупчення вільного газу між черевною стінкою і печінкою, що свідчить про перфорацію порожнинного органа. За допомогою перкусії можна діагностувати перитоніт, не вдаючись до глибокої пальпації. Якщо перкусія живота викликає біль, можна припустити ймовірність глибокого перитоніту. Хворі з перитонітом дуже чутливі до найменших струсів через те, що вони спричиняють больові відчуття.
Пальпація. Спочатку проводять поверхневу орієнтовну пальпацію, визначаючи ділянки найбільшої чутливості. Дослідження живота завершують глибокою пальпацією, за допомогою якої методично досліджують усі органи черевної порожнини, оцінюють чутливість, болісність, напруженість м’язів передньої черевної стінки, виявляють об’ємні утворення і визначають розміри органів. Якщо запально-деструктивні процеси превалюють у ділянці голівки ПЗ, при пальпації відзначається болючість у зоні Шоффара (холедохопанкреатичній) і точці Дежардена. Якщо у патологічний процес залучені тіло і хвіст ПЗ, біль локалізується відповідно у зоні Губергріца-Скульського, точці Губергріца і зоні Мейо-Робсона (у лівому реберно-хребетному куті).
Незважаючи на те що зазначені місця при пальпації болючі, черевна стінка м’яка і захисна реакція її м’язів на пальпацію часто відсутня. На шкірі можуть з’являтися зони гіпералгезії Захар’їна-Геда (VIII-X грудні сегменти).
Огляд промежини, дослідження статевих органів і прямої кишки при болю в животі обов’язково проводять і чоловікам, і жінкам.
Лабораторні дослідження у диференціюванні абдомінального болю при ХП
Як вже було зазначено, незважаючи на зв’язок болю з процесами у ПЗ, він тільки певною мірою співвідноситься з лабораторними та біохімічними маркерами, які характеризують ХП у цілому.
Загальний аналіз сечі – доступний метод виявлення захворювань нирок і сечовивідних шляхів. Гематурія підтверджує діагноз сечокам’яної хвороби. Лейкоцитурія та бактеріурія вказують на інфекцію сечовивідних шляхів. Протеїнурія – неспецифічна ознака. Питома вага сечі дозволяє оцінити водний баланс.
Загальний аналіз крові. Для запалення характерний лейкоцитоз, зсув лейкоцитарної формули вліво (збільшення відносної кількості незрілих гранулоцитів), хоча існує багато винятків.
При активації запалення у ПЗ у периферичній крові може спостерігатися помірний лейкоцитоз із зсувом формули вліво (зазвичай не перевищує 12-13×109/л). Поєднання більш вираженого лейкоцитозу і характерних для запалення змін лейкоцитарної формули з інтенсивним больовим синдромом вимагає активних діагностичних і лікувальних заходів через можливий розвиток (прогресування) панкреонекрозу і високий ризик тяжких ускладнень.
Встановлюють наявність і тип анемії (за зниженням абсолютного рівня гемоглобіну і гематокриту, за морфологією еритроцитів). Проводять визначення електролітів сироватки, рівня глюкози у крові, біохімічних показників функції печінки, нирок, ПЗ, коагулограму.
Активність амілази та ліпази сироватки. Діагноз гострого панкреатиту (або загострення ХП) завжди є клінічним. Підвищення активності амілази і ліпази підтверджує діагноз ХП. Слід пам’ятати, що підвищення активності амілази – неспецифічна ознака, яка наявна при багатьох інших захворюваннях (механічній кишковій непрохідності, інфаркті кишечнику, проривній (перфоративній) виразці, позаматковій вагітності). Оскільки амілаза виводиться нирками, при нирковій недостатності її активність у сироватці також підвищується.
При гострому панкреатиті, інтенсивному болю активність амілази зазвичай сягає максимуму через добу і нормалізується після 2-3 діб. Тому для підтвердження діагнозу доцільно визначати також активність ліпази. Зауважимо, що підвищення активності обох ферментів не корелює з тяжкістю панкреатиту. Більше того, при ХП, який супроводжується некрозом залози, активність амілази та ліпази може не змінюватися. Якщо активність амілази крові перевищує 200 од/л, слід запідозрити калькульозний панкреатит.
Інструментальні дослідження у диференціюванні абдомінального болю при ХП (рентгенологічні дослідження)
Оглядова рентгенографія. При деяких захворюваннях інформативність оглядової рентгенографії настільки низька, що її проводити недоцільно. Зокрема, на рентгенограмі можна виявити лише 10% жовчних каменів. Якщо оглядова рентгенографія необхідна, роблять чотири знімки.
Рентгенограма грудної клітки в задній прямій проекції в положенні стоячи найкраще підходить для виявлення вільного газу в піддіафрагмальному просторі. З її допомогою можна виявити захворювання легенів, оцінити розміри серця, встановити наявність у грудній порожнині вільного газу (розриву діафрагми) або порожнистих органів (грижі стравохідного отвору діафрагми), виявити медіальне зміщення газового міхура шлунка і високе стояння лівого купола діафрагми (пошкодження селезінки), а також іншу патологію.
Рентгенограма черевної порожнини у положенні лежачи на спині дозволяє побачити розподіл газу в кишечнику, встановити причину здуття живота (скупчення газу або рідини), виявити заповнені рідиною петлі кишечнику, ущільнення м’яких тканин і конкременти. На рентгенограмі видно 90% сечових каменів (оскільки вони містять достатню кількість кальцію) і лише 10% жовчних каменів. До того ж можна виявити звапнення ПЗ, що є ознакою ХП. Осередок звапнення у правій клубовій ділянці разом із відповідними скаргами та даними фізикального дослідження свідчить про гострий апендицит.
Наявність газу в жовчовивідних шляхах – ознака міхурово-кишкової нориці. Відсутність тіні поперекового м’яза вказує на патологічний процес у заочеревинному просторі – кровотечу (при травмі) або запалення (при ретроцекальному апендициті, панкреатиті, дивертикуліті сигмоподібної кишки). На рентгенограмі можна виявити патологію хребта і таза.
Рентгенограма черевної порожнини у положенні стоячи використовується, головним чином, для виявлення горизонтальних рівнів рідини та газу в петлях тонкої кишки. При механічній кишковій непрохідності рівні рідини в суміжних колінах кишкової петлі мають різну висоту.
Рентгенограма черевної порожнини у положенні лежачи на лівому боці. Перед дослідженням хворий повинен лежати на лівому боці близько 10 хв для того, щоб увесь вільний газ, який знаходиться в черевній порожнині, зібрався у просторі між печінкою і діафрагмою. Метод дозволяє виявити навіть невелику кількість газу, оскільки в нормі піддіафрагмальний простір його не містить. Наявність вільного газу в черевній порожнині не є показанням до операції: необхідно встановити його джерело.
Спеціальні методи
Дослідження верхніх відділів ШКТ із контрастуванням проводять при підозрі на перфорацію стравоходу, перфорацію виразки шлунка або ДПК у разі неінформативності інших методів діагностики. Майже всі захворювання верхніх відділів ШКТ і тонкої кишки можна виявити за допомогою ендоскопії.
Іригоскопію проводять для диференціювання механічної непрохідності тонкої та товстої кишок у тих випадках, коли оглядова рентгенографія черевної порожнини дає сумнівні результати. Іригоскопія має не тільки діагностичне, а й терапевтичне значення, наприклад, при інвагінації кишечнику, заворотi сигмоподібної кишки. Призначаючи дослідження, потрібно мати на увазі, що наявність барію в кишечнику (навіть у невеликій кількості) завадить проведенню КТ і ангіографії.
ЕКГ – для виключення ураження серця, що супроводжується іррадіацією болю.
КТ – один із найкращих методів діагностики захворювань органів черевної порожнини, заочеревинного простору і малого таза. При панкреатиті КТ дозволяє оцінити ступінь ураження ПЗ та її проток. Діагностична інформативність цього методу – 90%. Розрізняють помірно вираженi діагностичні зміни за наявності 2 або більше таких ознак:
- розширення головної панкреатичної протоки (2-4 мм);
- невелике збільшення ПЗ (менш ніж удвічі);
- гетерогенність паренхіми ПЗ;
- наявність невеликих порожнин (10 мм);
- нерівність проток;
- вогнищевий гострий панкреатит;
- підвищення ехогенності стінки головної панкреатичної протоки;
- нерівність головки, тіла залози.
До виражених змін належать вищеперелічені у поєднанні з 1 і/або більше з таких:
- наявність великих порожнин;
- значне збільшення ПЗ (більше, ніж удвічі);
- внутрішньопротокові дефекти наповнення або камені у ПЗ;
- обструкція, виражена нерівність або стриктура протоки ПЗ;
- інвазія в суміжні органи.
МРТ і МРХПГ (магнітно-резонансна холангіопанкреатографія) мають інформативність 90% і більше. До помірних змін на панкреатограмі належить патологія головної та бічних проток (більше 3). До виражених змін – патологія головної та бічних проток (більше 3), а також наявність одного з перелічених критеріїв: велика порожнина; обструкція; дефекти наповнення; виражена дилатація або нерівність поверхні органа.
Ангіографію проводять для виявлення джерела шлунково-кишкової кровотечі, а також при підозрі на тромбоемболію судин брижі.
Ультрасонографічне дослідження є методом вибору в діагностиці жовчнокам’яної хвороби, дозволяє виявити камені у жовчному міхурі та жовчних протоках. У деяких складних випадках УЗД, особливо у поєднанні з кольоровим доплерівським дослідженням, надає істотну допомогу в діагностиці апендициту. Жінкам при скаргах на біль внизу живота показане УЗД органів малого таза. Інтраопераційне УЗД полегшує діагностику захворювань печінки та ПЗ. Останнім часом дедалі ширше використовують ректальне і вагінальне УЗД. При раку шлунка за допомогою ендоскопічного УЗД можна визначити стадію захворювання. Ультразвукові діагностичні критерії ХП – інформативні в 80% випадків, але їх обов’язково слід зіставляти з клініко-лабораторними даними. При ХП характерними є збільшення розмірів ПЗ, наявність кальцифікатів та псевдокіст у залозі, нечіткість і нерівність її контурів, неоднорідність структури та зміна ехогенності органа, розширення вірсунгіанової протоки і/або додаткових проток. Важливо враховувати те, що наявність менше 4 ендоскопічних критеріїв вказує на низьку ймовірність ХП, а більше 5 критеріїв – на високу ймовірність цього діагнозу.
ЕРПХГ вважають золотим стандартом діагностики захворювань ПЗ, але її проводять рідко через серйозні ускладнення.
Діагностична лапароскопія останнім часом набуває дедалі більшого поширення. До неї вдаються при критичних станах і сумнівних результатах фізикального дослідження. Лапароскопію можна проводити біля ліжка хворого під місцевою анестезією, і в цьому її головна перевага перед діагностичною лапаротомією, яку проводять в операційній. Діагностична лапароскопія незамінна при обстеженні жінок із болем у правій клубовій ділянці. У цій категорії хворих до 30% апендектомій є помилковими. Лапароскопія дозволяє знизити число невиправданих хірургічних втручань і отримати більш повну картину стану органів черевної порожнини.
Впроваджені у медичну практику у 1990-х рр. методи нейровізуалізації – однофотонна емісійна комп’ютерна томографія (SPECT), позитронно-емісійна томографія (ПET), функціональна магнітно-резонансна томографія (фМРТ) – дають змогу верифікувати біль. За допомогою методів ПET і фМРТ було підтверджено лабораторні дані про те, що больові відчуття виникають внаслідок активації та при динамічному взаємозв’язку сенсорних, моторних, асоціативних зон кори головного мозку і лімбічної системи.
Література
1. Губергриц Н.Б. Новости европейской панкреатологии (по материалам 48-й встречи Европейского Клуба Панкреатологов, 6-9 июля 2016 г., г. Ливерпуль, Великобритания) / Н.Б. Губергриц, Н.В. Беляєва, Г.М. Лукашевич, А.Е. Клочков, П.Г. Фоменко // Вестник Клуба панкреатологов. – 2016. – № 4. – С. 11-20.
2. Губергриц Н.Б. Показатели ультразвуковой гистографии поджелудочной железы в динамике лечения больных с хроническим панкреатитом на фоне ожирения / Н.Б. Губергриц, О.А. Бондаренко // Гастроэнтерология. – 2013. – № 2. – С. 64-67.
3. Ивашкин В.Т. Боль при хроническом панкреатите: происхождение и возможности коррекции / В.Т. Ивашкин, К.В. Охлобыстин // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. – 2015. – Т. 25. – № 3. – С. 4-11.
4. Показники здоров’я населення та використання ресурсів охорони здоров’я в Україні за 2013-2014 роки / ДЗ «Центр медичної статистики МОЗ України». – К.: МОЗ України, 2015.
5. Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) медичної допомоги та медичної реабілітації «Хронічний панкреатит» // Український медичний вісник. – 2015. – № 1. – С. 54-57.
6. Христич Т.Н. Хронический панкреатит: нерешенные проблемы / Т.Н. Христич, В.П. Пишак, Т.Б. Кендзерская. – Черновцы, 2006. – 280 с.
Тематичний номер «Гастроентерологія. Гепатологія. Колопроктологія» № 1 (47), березень 2018 р.