9 травня, 2018
Функціональна діагностика: звертаємося до підручника
Ми продовжуємо публікувати окремі розділи підручника «Функціональна діагностика» за редакцією О.Й. Жарінова, Ю.А. Іваніва, В.О. Куця. У цьому випуску газети пропонуємо вашій увазі фрагменти розділу IV «Класифікація аритмій серця. Порушення автоматизму. Дисфункція синусового вузла» частини І «Електрокардіографія».
Аритмії, пов’язані з порушенням автоматизму синусового вузла
До цих аритмій належать синусова тахікардія (частота серцевих скорочень, ЧСС >100 уд/хв), синусова брадикардія (<60 уд/хв), синусова аритмія, зупинка синусового вузла (СВ) і синдром слабкості СВ (СССВ).
При синусовій брадикардії ЧСС у спокої становить <60 уд/хв, але може зменшуватися до ≤40. Тривалість інтервалу PQ досягає 0,20-0,21 с, а сегмент ST, особливо у ваготоніків, має тенденцію до підйому випуклістю вниз. Зубець Т асиметричний, високий, при цьому зубець Р стає більш сплощеним. На тлі вираженої синусової брадикардії можуть з’являтися замісні передсердні чи атріовентрикулярні комплекси й ритми або міграція водія ритму. Виражену синусову брадикардію потрібно диференціювати від СА-блокади 2 ступеня 2:1: при вираженій синусовій брадикардії інтервал PQ – на верхній межі норми, а при СА-блокаді 2:1 він відносно вкорочений.
Синусова тахікардія характеризується збільшенням частоти синусового ритму до рівня >100 за 1 хв. Для синусової тахікардії характерні поступові початок і закінчення – це відрізняє її від пароксизмальних тахікардій. При синусовій тахікардії в кожному серцевому циклі реєструються однакові зубці Р синусового походження, діапазон коливань інтервалів РР – у межах 0,05-0,15 c. Збільшення амплітуди зубців Р у відведеннях ІІ, ІІІ, aVF може імітувати Р-pulmonale, але в міру зменшення ЧСС ці ознаки зникають. Спостерігається вкорочення інтервалу PQ (при ЧСС 150 уд/хв інтервал PQ може становити 0,12 с), можливе відхилення ЕВС униз і вправо, косонизхідне зміщення сегмента PQ і косовисхідне – сегмента ST, збільшення чи сплощення зубця Т, інтервал ТР може вкорочуватися чи повністю зникати. З метою диференціації синусової тахікардії та пароксизмальних суправентрикулярних тахікардій здійснюють вагусні (проба Вальсальви, масаж каротидного синуса) чи медикаментозні (з β-адреноблокаторами або верапамілом) проби. У разі синусової тахікардії спостерігається поступове сповільнення ЧСС, тоді як на пароксизмальну передсердну тахікардію ці проби або не впливають, або спричиняють виникнення АВ-блокади 2 ступеня 1 типу; раптове припинення пароксизму характерне для АВ-вузлової реципрокної тахікардії. Також для пароксизмальних тахікардій характерні раптові початок і закінчення, на відміну від синусової тахікардії, котра починається та припиняється поступово.
Синусова аритмія характеризується коливаннями тривалості інтервалів PP більш ніж на 0,15 с, або 15%. Найчастіше синусова аритмія пов’язана з фазами дихання: на вдиху ритм прискорюється, на видиху – сповільнюється (дихальна, або циклічна, синусова аритмія). Дихальна синусова аритмія часто поєднується з брадикардією – в цьому разі її позначають терміном «синусова брадіаритмія». Крім того, на вдиху може збільшуватися, а на видиху – зменшуватися амплітуда зубців Р у нижніх (ІІ, ІІІ, aVF) відведеннях. При нефазовій (недихальній) синусовій аритмії інтервали РР коливаються випадково й незалежно від будь-якої фізіологічної функції. Зазначимо також, що в пацієнтів із повною АВ-блокадою, АВ-блокадою 2 ступеня 2:1, при шлуночковій екстрасистолії та ритмі шлуночкового кардіостимулятора може спостерігатися вентрикулофазна синусова аритмія: інтервали РР з комплексами QRS між ними коротші, ніж такі без шлуночкових комплексів. Зазначений феномен пояснюють прискоренням формування імпульсу СВ унаслідок підвищення тиску в артерії СВ після попередньої систоли шлуночків. Інше пояснення – подовження інтервалу РР унаслідок вагусної активації, яка реалізується через каротидний рефлекс після викиду крові в аорту. Стійка тривалість інтервалів PP з амплітудою їх коливань <0,05 с протягом тривалого проміжку часу позначається як ригідний синусовий ритм (М.С. Кушаковский, 2004).
Зниження функції автоматизму СВ може супроводжуватися міграцією водія ритму в передсердях. На тлі зниження автоматизму СВ водій ритму поступово зміщується до центрів автоматизму, розташованих у передсердях (верхні, середні, нижні відділи) або в АВ-з’єднанні, а далі поступово повертається до СВ. На електрокардіограмі (ЕКГ) при міграції водія ритму від СВ до нижніх відділів правого передсердя реєструються поступові зміни форми та полярності зубців Р, а також збільшення тривалості інтервалів РР у декількох послідовних циклах 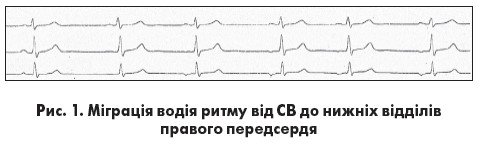 (рис. 1). При міграції водія ритму до АВ-з’єднання зубців Р може бути не видно (збудження передсердь і шлуночків відбувається одночасно) або зубці Р розташовані після комплексу QRS, причому у відведеннях ІІ, ІІІ й aVF вони негативні (збудження шлуночків передує збудженню передсердь). Інколи реєструються зливні зубці Р, форма яких є проміжною між зубцями Р синусового й ектопічного походження. Оскільки центри автоматизму розташовані на різній відстані від АВ-вузла, змінюється також тривалість інтервалів PQ у діапазоні від 0,12 до 0,20 с, але за наявності вихідної АВ-блокади вона може бути й більшою (М.И. Кечкер, 1993).
(рис. 1). При міграції водія ритму до АВ-з’єднання зубців Р може бути не видно (збудження передсердь і шлуночків відбувається одночасно) або зубці Р розташовані після комплексу QRS, причому у відведеннях ІІ, ІІІ й aVF вони негативні (збудження шлуночків передує збудженню передсердь). Інколи реєструються зливні зубці Р, форма яких є проміжною між зубцями Р синусового й ектопічного походження. Оскільки центри автоматизму розташовані на різній відстані від АВ-вузла, змінюється також тривалість інтервалів PQ у діапазоні від 0,12 до 0,20 с, але за наявності вихідної АВ-блокади вона може бути й більшою (М.И. Кечкер, 1993).
Вислизаючі комплекси та ритми
Реалізація фізіологічного автоматизму латентних водіїв ритму та формування вислизаючих комплексів або ритмів відбувається в таких ситуаціях:
- при си
 нусовій брадикардії чи брадіаритмії зі зниженням автоматизму СВ до такого самого чи нижчого рівня, ніж автоматизм латентних водіїв ритму (табл.);
нусовій брадикардії чи брадіаритмії зі зниженням автоматизму СВ до такого самого чи нижчого рівня, ніж автоматизм латентних водіїв ритму (табл.); - при СА-блокаді, зупинці СВ або АВ-блокаді, коли імпульси не доходять до нижче розташованих центрів автоматизму чи потрапляють до них із запізненням;
- при післяекстрасистолічному, післятахікардійному чи післястимуляційному пригніченні СВ;
- при брадисистолічній формі фібриляції передсердь.
Автоматизм латентних водіїв ритму може маніфестуватися пасивними чи активними вислизаючими комплексами (1 або 2 поспіль) і ритмами (≥3). Пасивні вислизаючі комплекси та ритми з’являються пізніше очікуваного синусового імпульсу, а прискорені – раніше. Інтервал вислизання – проміжок часу від останнього синусового комплексу до вислизаючого. Цей інтервал орієнтовно відповідає автоматизму латентного водія ритму.
Передсердні вислизаючі ритми
Водій ритму розташований в одному з передсердь. У разі коли водій ритму розташований у правому передсерді поблизу СВ, у верхніх або середніх його відділах, форма зубців Р може дещо відрізнятися порівняно із синусовими, але вони зазвичай позитивні (чи двофазні) у відведеннях ІІ, ІІІ, aVF та негативні у відведенні aVR. Інтервал PQ може істотно не змінюватися чи бути дещо коротшим, ніж при синусовому ритмі. Якщо водій ритму розташований у нижній частині передсердь, вектор деполяризації передсердь спрямований догори, 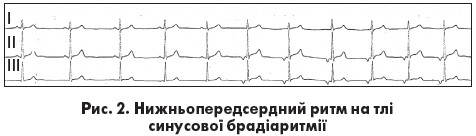 що призводить до появи негативного зубця Р у відведеннях ІІ, ІІІ й aVF та позитивного – у відведенні aVR (рис. 2). Тривалість інтервалу PQ зменшується, якщо немає вихідної АВ-блокади. За локалізацією також розрізняють право- та лівопередсердні ритми. Для правопередсердних ритмів характерні позитивний або згладжений зубець Р у відведеннях І, aVL і позитивний – у V5-V6. Правопередсердні ритми поділяють на передні (для них характерні негативні зубці Р у відведеннях V1-V3 й позитивні у V5-V6) та задні (позитивні зубці Р у відведеннях V1-V6). При верхньому лівопередсердному ритмі реєструються негативні зубці Р у відведеннях І, aVL, V5-V6 і позитивні – у ІІ, ІІІ, aVF. Для нижнього
що призводить до появи негативного зубця Р у відведеннях ІІ, ІІІ й aVF та позитивного – у відведенні aVR (рис. 2). Тривалість інтервалу PQ зменшується, якщо немає вихідної АВ-блокади. За локалізацією також розрізняють право- та лівопередсердні ритми. Для правопередсердних ритмів характерні позитивний або згладжений зубець Р у відведеннях І, aVL і позитивний – у V5-V6. Правопередсердні ритми поділяють на передні (для них характерні негативні зубці Р у відведеннях V1-V3 й позитивні у V5-V6) та задні (позитивні зубці Р у відведеннях V1-V6). При верхньому лівопередсердному ритмі реєструються негативні зубці Р у відведеннях І, aVL, V5-V6 і позитивні – у ІІ, ІІІ, aVF. Для нижнього  лівопередсердного ритму характерні негативні зубці Р у І, ІІ, ІІІ, aVL, aVF і V5-V6 відведеннях.
лівопередсердного ритму характерні негативні зубці Р у І, ІІ, ІІІ, aVL, aVF і V5-V6 відведеннях.
Специфічною ознакою лівопередсердного ритму є форма зубця Р у відведенні V1 типу «щит і меч» або «купол і шпиль» (рис. 3). При пасивному передсердному ритмі ЧСС становить 40-60 уд/хв, а при дисфункції передсердних центрів автоматизму може бути <40 уд/хв (М.С. Кушаковский, 2004).
Атріовентрикулярні вислизаючі ритми
Водієм ритму є Р-клітини АВ-з’єднання. Імпульси, що формуються в АВ-з’єднанні, проводяться антероградно на шлуночки й ретроградно на передсердя. Комплекси QRS суправентрикулярної форми (якщо немає фонових порушень внутрішньошлуночкової провідності). Виділяють декілька ЕКГ-варіантів ритмів з АВ-з’єднання. Перший варіант – з одночасним збудженням передсердь та шлуночків: імпульс, що виникає в АВ-з’єднанні, поширюється антероградно до шлуночків і ретроградно до передсердь, збуджує їх одночасно й тому зубця Р на ЕКГ не видно (рис. 4). Другий – із передуючим збудженням шлуночків: зубець Р реєструється після комплексу QRS з інтервалом 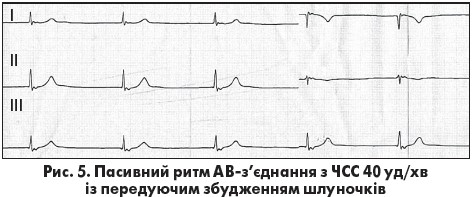 RP’<0,20 с, при цьому зубець Р негативний у відведеннях ІІ, ІІІ, aVF (рис. 5) Третій – із передуючим збудженням шлуночків і ретроградною блокадою 1 або 2 ступеня (1-2 тип): імпульс виникає в АВ-з’єднанні, проводиться антероградно до шлуночків, але затримується чи періодично блокується в ретроградному напрямку. В цьому випадку зубець Р’ реєструється після комплексу QRS з інтервалом RP’>0,20 с (вентрикулоатріальна блокада 1 ступеня) або час від часу не реєструється (вентрикулоатріальна блокада 2 ступеня).
RP’<0,20 с, при цьому зубець Р негативний у відведеннях ІІ, ІІІ, aVF (рис. 5) Третій – із передуючим збудженням шлуночків і ретроградною блокадою 1 або 2 ступеня (1-2 тип): імпульс виникає в АВ-з’єднанні, проводиться антероградно до шлуночків, але затримується чи періодично блокується в ретроградному напрямку. В цьому випадку зубець Р’ реєструється після комплексу QRS з інтервалом RP’>0,20 с (вентрикулоатріальна блокада 1 ступеня) або час від часу не реєструється (вентрикулоатріальна блокада 2 ступеня).
В останньому випадку джерелом для збудження передсердя періодично може бути СВ, і на ЕКГ реєструється позитивний зубець Р у відведеннях ІІ, ІІІ, aVF за комплексом QRS. Четвертий – із передуючим збудженням передсердь (досить рідкісний варіант), яке дещо випереджає збудження шлуночків. На ЕКГ ретроградний зубець Р деформує початкову частину комплексу QRS, імітуючи широкий зубець Q у ІІ відведенні, при цьому сегмента РR немає. У цьому випадку можливе проведення проби Вальсальви, під час якої зубець Р’ дещо зміщується в бік комплексу QRS або навіть на сегмент SТ, або проби з фізичним навантаженням, коли можливе відновлення синусового ритму. При пасивному ритмі АВ-з’єднання ЧСС становить 40-50 (55) уд/хв, а при дисфункції центрів автоматизму АВ-з’єднання – <40 уд/хв. При фізичному навантаженні ЧСС може збільшуватися, але не настільки, як при синусовому ритмі. Можлива також аритмія власне ритму з АВ-з’єднання (так звана нодальна аритмія) (Ю.Н. Гришкин, 2000).
Пасивний ідіовентрикулярний ритм може виникнути при одночасному пригніченні автоматизму центрів І та ІІ порядку (СВ й АВ-з’єднання) та спостерігається у хворих із тяжкими ураженнями міокарда чи в разі термінальних станів. Центр автоматизму розташований у ніжках пучка Гіса чи волокнах Пуркіньє. Збудження шлуночків відбувається асинхронно: раніше починає збуджуватися той шлуночок, у якому розташований водій ритму. Комплекс QRS широкий (≥0,12 с), зубець Т спрямований у протилежний бік від основного зубця комплексу QRS. Ідіовентрикулярні комплекси з правого шлуночка мають ЕКГ-графіку повної блокади лівої ніжки пучка Гіса (ЛНПГ) 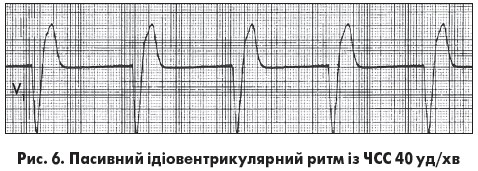 із відхиленням ЕВС униз і вправо чи вгору та вліво (рис. 6). Водночас лівошлуночкові комплекси мають форму повної блокади правої ніжки пучка Гіса (ПНПГ) або двопучкової блокади (повна блокада ПНПГ із блокадою передньої чи задньої гілки ЛНПГ). ЧСС не перевищує 40 уд/хв. Якщо ЧСС становить 25-40 уд/хв – це ідіовентрикулярний ритм із проксимальних відділів, а <25 уд/хв – із дистальних відділів системи Гіса – Пуркіньє.
із відхиленням ЕВС униз і вправо чи вгору та вліво (рис. 6). Водночас лівошлуночкові комплекси мають форму повної блокади правої ніжки пучка Гіса (ПНПГ) або двопучкової блокади (повна блокада ПНПГ із блокадою передньої чи задньої гілки ЛНПГ). ЧСС не перевищує 40 уд/хв. Якщо ЧСС становить 25-40 уд/хв – це ідіовентрикулярний ритм із проксимальних відділів, а <25 уд/хв – із дистальних відділів системи Гіса – Пуркіньє.
Передсердних зубців Р зазвичай немає. Інколи на тлі ідіовентрикулярного ритму реєструються шлуночкові екстрасистоли.
Прискорені комплекси та ритми
Основним механізмом виникнення прискорених ритмів є підвищення автоматизму центрів ІІ-ІІІ порядку чи їхня тригерна активність.
Прискорені вислизаючі комплекси з’являються раніше очікуваних синусових імпульсів, а їхні інтервали вислизання коротші за фізіологічні. Для прискорених вислизаючих ритмів характерне поступове прискорення ритму після його початку – період розігріву. Період розігріву буде тим тривалішим, чим нижче розташований латентний водій ритму. Перед закінченням такого ритму спостерігається поступове подовження інтервалів між комплексами – період охолодження. Розрізняють передсердні, з АВ-з’єднання та ідіовентрикулярні прискорені ритми.
При прискореному передсердному ритмі ЧСС становить від 60 та <100 уд/хв. Графіка ЕКГ при цих ритмах не відрізняється від пасивних, лише реєструється вкорочений інтервал вислизання та збільшується частота ритму. При прискореному АВ-ритмі роль водія ритму виконують Р-клітини АВ-з’єднання. При цьому імпульси проводяться антероградно до шлуночків і ретроградно до передсердь. Можливе одночасне збудження передсердь і шлуночків або збудження шлуночків передує збудженню передсердь. Форма комплексів QRST залишається суправентрикулярною (якщо немає вихідних порушень внутрішньошлуночкової провідності), а зубці Р нашаровуються на комплекс QRS і їх не видно чи негативні зубці Р реєструються після комплексу QRS у нижніх відведеннях. При прискореному ритмі АВ-з’єднання ЧСС становить від 60 та <100 уд/хв, а при непароксизмальній АВ-вузловій тахікардії – 100-140 уд/хв. Для непароксизмальної АВ-вузлової тахікардії характерні поступові початок і припинення (фази «розігріву» й «охолодження») та менша ЧСС, ніж при пароксизмальній АВ-реципрокній тахікардії. Може спостерігатися неповна АВ-дисоціація (М.С. Кушаковский, 2004). Зазначені вияви патологічного автоматизму переважно виникають при глікозидній інтоксикації, гострому інфаркті, міокардиті, після кардіохірургічних втручань.
Прискорений ідіовентрикулярний ритм нерідко виникає при гострому інфаркті міокарда, некоронарогенних ураженнях серцевого м’яза 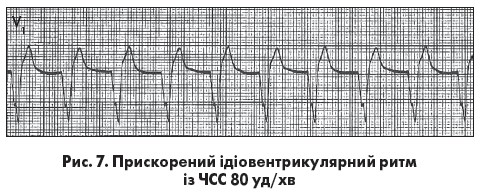 та після кардіохірургічних втручань. ЧСС >40 уд/хв, але <100 уд/хв (рис. 7). Центр автоматизму розташований у шлуночках (ніжки пучка Гіса чи волокна Пуркіньє). Збудження шлуночків відбувається асинхронно, тому шлуночкові комплекси мають графіку блокади однієї з ніжок пучка Гіса. Рідко з огляду на збережене ретроградне проведення після шлуночкових комплексів реєструються негативні зубці Р у відведеннях ІІ, ІІІ й aVF. У разі ретроградної блокади проведення імпульсів формується повна чи неповна АВ-дисоціація.
та після кардіохірургічних втручань. ЧСС >40 уд/хв, але <100 уд/хв (рис. 7). Центр автоматизму розташований у шлуночках (ніжки пучка Гіса чи волокна Пуркіньє). Збудження шлуночків відбувається асинхронно, тому шлуночкові комплекси мають графіку блокади однієї з ніжок пучка Гіса. Рідко з огляду на збережене ретроградне проведення після шлуночкових комплексів реєструються негативні зубці Р у відведеннях ІІ, ІІІ й aVF. У разі ретроградної блокади проведення імпульсів формується повна чи неповна АВ-дисоціація.
У цьому випадку відбувається незалежне збудження передсердь і шлуночків: передсердя збуджуються синусовими імпульсами, а водієм ритму для шлуночків є ідіовентрикулярний центр автоматизму. При неповній АВ-дисоціації реєструються комплекси «захоплення» шлуночків синусовими імпульсами (мають вигляд передчасних синусових комплексів), а також «зливні» комплекси, яким передує зубець Р – із проміжною графікою комплексу QRS (між синусовим та ідіовентрикулярним) (М.Г. Хан, 1999). Іноді прискорений ідіовентрикулярний ритм спостерігається в молодих людей без структурної хвороби серця й розцінюється в цьому випадку як ідіопатичний.
АВ-дисоціація – комбіноване порушення ритму та провідності, при якому здійснюється незалежна активація передсердь і шлуночків імпульсами різного походження. Водієм ритму для передсердь зазвичай є СВ, рідше – передсердні центри чи АВ-з’єднання. Шлуночки активуються імпульсами з АВ-з’єднання чи ідіовентрикулярного центру автоматизму. АВ-дисоціація найчастіше виникає внаслідок пригнічення автоматизму СВ або при виникненні СА-блокади чи АВ-блокади 2 ступеня 2:1, а також при нефізіологічному прискоренні автоматизму центрів II або III порядку. Необхідною умовою для виникнення цього варіанта порушення ритму є абсолютне або відносне домінування автоматизму АВ-з’єднання чи ідіовентрикулярного центру над автоматизмом СВ із наявністю повної ретроградної блокади для ектопічних імпульсів. При цьому антероградна провідність для синусових імпульсів збережена. Це відрізняє АВ-дисоціацію від повної АВ-блокади, при котрій немає як антероградного проведення синусових імпульсів до шлуночків, так і в більшості випадків ретроградного проведення імпульсів із центрів автоматизму II або III порядку до передсердь. При АВ-дисоціації інтервали РР однакові чи майже однакові, форма зубців Р залежить від джерела ритму (синусовий або передсердний) і, на відміну від повної АВ-блокади, частота ритму передсердь менша, ніж частота ритму шлуночків, або дорівнює їй. Форма комплексів QRS і при АВ-блокаді, і при АВ-дисоціації може бути суправентрикулярною (ритм АВ-з’єднання) чи ідіовентрикулярною (ритм зі шлуночків) (М.С. Кушаковский, 2004).
Розрізняють пасивну й активну форми АВ-дисоціації. Пасивна форма виникає при сповільненні автоматизму СВ або СА-блокаді 2 ступеня 2:1, у результаті чого виникає замісний ритм з АВ-з’єднання з частотою, рівною або вищою, ніж така синусового ритму. Це так звана АВ-дисоціація за рахунок капітуляції СВ. Ця форма АВ-дисоціації характерна для дисфункції СВ різного походження. Активна форма АВ-дисоціації може бути зумовлена прискореною діяльністю центру автоматизму (виникає в разі первинного підвищення активності ектопічних центрів), наприклад, при прискореному АВ або ідіовентрикулярному ритмах, при непароксизмальній АВ-вузловій або шлуночковій тахікардіях. Частота синусового ритму в таких випадках може залишатися в межах норми (Ю.Н. Гришкин, 2000).
Виділяють також неповну, повну та спорадичну АВ-дисоціацію. Неповна АВ-дисоціація (АВ-дисоціація з інтерференцією) виникає в ситуації, коли частота ритму шлуночків з АВ-з’єднання чи ідіовентрикулярного центру автоматизму більша, ніж кількість синусових або пе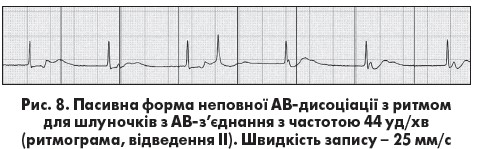 редсердних імпульсів для передсердь, а отже, інтервали RR коротші за інтервали РР. Зубці Р поступово зміщуються вправо від комплексів QRS; у той момент, коли синусовий імпульс застає провідну систему поза рефрактерністю, відбувається проведення до шлуночків (рис. 8). Проведений синусовий або передсердний імпульс позначається як «захоплення» шлуночків. Він з’являється передчасно й, отже, порушує регулярність ритму
редсердних імпульсів для передсердь, а отже, інтервали RR коротші за інтервали РР. Зубці Р поступово зміщуються вправо від комплексів QRS; у той момент, коли синусовий імпульс застає провідну систему поза рефрактерністю, відбувається проведення до шлуночків (рис. 8). Проведений синусовий або передсердний імпульс позначається як «захоплення» шлуночків. Він з’являється передчасно й, отже, порушує регулярність ритму 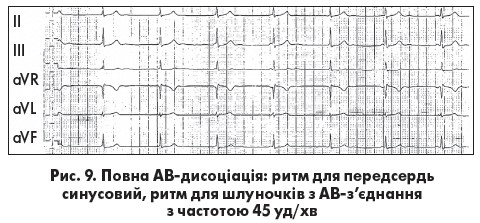 шлуночків.
шлуночків.
Повна АВ-дисоціація (ізометрична чи ізоритмічна АВ-дисоціація) частіше є пасивною, коли передсердя та шлуночки збуджуються з однаковою чи майже однаковою частотою (інтервали RR та РР однакові) різними водіями ритму. Можливі два варіанти повної АВ-дисоціації. При першому варіанті зубець Р поступово переміщується відносно комплексу QRS. Він реєструється то перед комплексом QRS у декількох послідовних циклах, при цьому інтервал PQ <0,12 с, то зливається з ним, то розташовується після 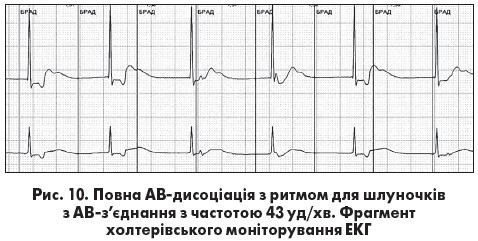 комплексу QRS. При другому варіанті зубець Р займає майже фіксоване положення перед (рис. 9) або після комплексу QRS (рис. 10).
комплексу QRS. При другому варіанті зубець Р займає майже фіксоване положення перед (рис. 9) або після комплексу QRS (рис. 10).
АВ-дисоціація в одному-двох комплексах QRS позначається як спорадична АВ-дисоціація.
Дисфункція синусового вузла. Синоатріальні блокади
Функціональний стан СВ характеризують параметри автоматизму (базовий автоматизм, хронотропна спроможність СВ, час відновлення автоматизму СВ після припинення аритмічної події) й синоатріальне проведення імпульсів. Термін «дисфункція синусового вузла» об’єднує аритмії та блокади серця, зумовлені порушеннями функціонального стану СВ. Переважно дисфункція СВ формується внаслідок структурної хвороби серця (органічна), вегетативного дисбалансу (ваготонічна, регуляторна, функціональна) чи минущих факторів, наприклад впливу лікарських засобів (медикаментозна).
Терміном «синдром слабкості синусового вузла» позначають клінікоелектрокардіографічний синдром, який характеризується поєднанням структурного ураження СВ, його неспроможності нормально виконувати роль водія ритму серця та/або забезпечувати регулярне проведення синусових імпульсів до передсердь із відповідною клінічною симптоматикою (М.С. Кушаковский, 2004).
Отже, СССВ – це симптомна органічна дисфункція СВ. Але інколи в літературі терміни «СССВ» і «дисфункція СВ» використовують як синоніми для позначення всіх порушень функції СВ, які виявляються брадіаритміями. Клінічно значуща дисфункція СВ нерідко маніфестується в пацієнтів з ішемічною хворобою серця, клапанною чи іншою структурною хворобою серця, причому частіше – в пацієнтів старших вікових груп, у яких формуються дегенеративні зміни міокарда передсердь із поступовим заміщенням тканини СВ фіброзною тканиною (В.А. Снежицкий, 2004).
Ваготонічна дисфункція СВ зумовлена посиленим впливом блукаючого нерва на серце в молодих осіб або в тих, які зазнають великих фізичних навантажень, і розглядається як варіант норми.
Зокрема, в добре тренованих спортсменів у стані спокою нерідко спостерігають виражену «вагусну» синусову брадіаритмію, міграцію водія ритму в передсердях, епізоди СА-блокади 2 ступеня 1 типу, вислизаючі комплекси та ритми. Водночас у цих пацієнтів зберігається адекватний (а нерідко – надмірний) приріст частоти синусового ритму у відповідь на фізичне чи психоемоційне навантаження. Зазвичай такі порушення серцевого ритму не потребують спеціального лікування. Утім, інколи ваготонічна дисфункція СВ може поєднуватися з вазовагальними синкопе та синдромом каротидного синуса, котрі суттєво погіршують якість життя пацієнтів (В.А. Снежицкий, 2006).
Для СССВ характерні такі порушення серцевого ритму: виражена синусова брадикардія, хронотропна недостатність СВ, зупинка (відмова) СВ, стійка чи інтермітивна СА-блокада 2 ступеня 2:1 або СА-блокада з тривалими паузами; поєднання синусової брадикардії чи зупинок СВ із пароксизмами суправентрикулярних тахіаритмій (синдром брадикардії-тахікардії). Брадикардійна форма СССВ характеризується наявністю стійкої, тривалої, медикаментозно резистентної синусової брадикардії чи пасивних ектопічних ритмів, не пов’язаних із конкретною причиною. Неадекватно низька ЧСС спричиняє стійку або періодичну гіпоперфузію головного мозку й серця з виникненням відповідних клінічних виявів: загальної слабкості, запаморочення, задишки, передсинкопальних і синкопальних станів тощо. Після внутрішньовенного введення атропіну сульфату (0,02 мг/кг маси тіла) у хворих із СССВ частота синусового ритму не перевищує 90 уд/хв, а при брадикардії вагусного походження адекватний приріст ЧСС (до рівня ≥90 уд/хв) зазвичай зберігається. Інколи у відповідь на ін’єкцію атропіну з’являється прискорений ритм АВ-з’єднання, що також свідчить про порушення автоматизму СВ.
З метою індукування повної вегетативної блокади СВ (медикаментозної денервації серця) внутрішньовенно вводять пропранолол (обзидан) у дозі 0,2 мг/кг маси тіла зі швидкістю 1 мг/хв, а через 10 хв – атропіну сульфат у дозі 0,04 мг/кг маси тіла за 2 хв. Через 5 хв досягається повна вегетативна блокада СВ, і цей стан триває 30 хв. Таким чином визначається істинний ритм (базовий автоматизм) СВ – кількість імпульсів, які виробляються за хвилину клітинами СВ при блокаді впливу симпатичного й парасимпатичного відділів вегетативної нервової системи. У здорових осіб істинний ритм СВ перевищує ЧСС у стані спокою, залежить від віку й може бути обчислений за формулою: істинний ритм СВ = 118,1-0,57 ± вік (±14-18%). Значення цього показника менше нижньої межі норми вказує на органічну дисфункцію СВ (М.С. Кушаковский, 2004).
Хронотропна недостатність – обмежений приріст частоти синусового ритму при фізичному навантаженні. Якщо максимальна частота синусового ритму на тлі денної активності не перевищує 90-100 уд/хв, а під час навантажувального тесту <0,7 × (220 – вік пацієнта), це свідчить про недостатню хронотропну функцію СВ. Хронотропна недостатність не завжди супроводжується значною синусовою брадикардією у стані спокою; зазвичай спостерігається помірне зменшення частоти синусового ритму (В.А. Снежицкий, 2003).
Синоатріальні блокади та зупинка синусового вузла
При СА-блокаді клітини СВ регулярно формують потенціал дії, але вихід імпульсу частково чи повністю блокується в самому вузлі або перинодальній тканині. Це призводить до періодичної відсутності чергового комплексу Р-QRS-T з появою синусової паузи. Виділяють три ступені СА-блокади. При СА-блокаді 1 ступеня кожен синусовий імпульс досягає міокарда передсердь із затримкою, але ритм серця залишається регулярним. Цю форму СА-блокади можна надійно діагностувати лише при електрофізіологічному дослідженні серця. При СА-блокаді 2 ступеня формування імпульсів у СВ відбувається регулярно, але періодично блокується один із них або декілька поспіль.
Поява синусової паузи, коротшої за подвоєний попередній інтервал РР, після поступового зменшення тривалості РР, дає змогу діагностувати СА-блокаду 2 ступеня 1 типу. Інтервал РР після синусової паузи довший, аніж інтервал РР до паузи. Найбільший приріст (інкремент) часу СА-проведення реєструється у другому циклі після паузи, а найменший – у кінці періодики, що призводить до поступового вкорочення інтервалу РР у міру наближення до найдовшої паузи. При тривалих періодиках типова послідовність змін тривалості інтервалів PР часто порушується (атипова періодика). СА-блокада 2 ступеня 1 типу часто реєструється в дітей, підлітків, спортсменів 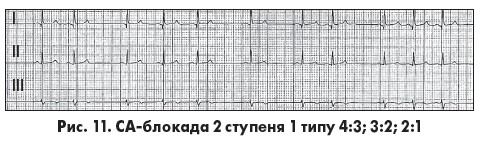 у стані спокою і в нічний час, зазвичай не прогресує в тяжчі форми й має доброякісний перебіг. В ЕКГ-висновках, коли це можливо, вказують співвідношення кількості синусових імпульсів і зубців Р. Наприклад, у разі співвідношення 4:3 із чотирьох синусових імпульсів три проводяться до передсердь, а один блокується (рис. 11) (М.С. Кушаковский, 2004).
у стані спокою і в нічний час, зазвичай не прогресує в тяжчі форми й має доброякісний перебіг. В ЕКГ-висновках, коли це можливо, вказують співвідношення кількості синусових імпульсів і зубців Р. Наприклад, у разі співвідношення 4:3 із чотирьох синусових імпульсів три проводяться до передсердь, а один блокується (рис. 11) (М.С. Кушаковский, 2004).
Для СА-блокади 2 ступеня 2 типу типовою є раптова поява синусової паузи, кратної до тривалості базового інтервалу РР, при збереженій регулярності ритму до й після паузи (рис. 12). Ця форма СА-блокади часто прогресує в тяжчі форми (2:1, субтотальну чи 3 ступеня). При 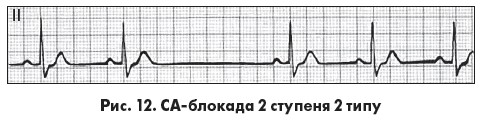 СА-блокаді 2 ступеня з проведенням 2:1 комплекси P-QRS-T з’являються регулярно й ритм серця нагадує виражену синусову брадикардію. Проте при синусовій брадикардії інтервал PR наближається до верхньої межі норми, а при СА-блокаді 2:1 є відносно вкороченим. СА-блокаду 2:1 потрібно також диференціювати з блокованими передсердними екстрасистолами за типом бігемінії, при яких зубець Р’ передсердної екстрасистоли деформує зубець Т попереднього комплексу. Доволі часто при СА-блокаді 2 ступеня реєструються вислизаючі комплекси й ритми, різні варіанти АВ-дисоціації (спорадична, неповна та повна, псевдореципрокний ритм (псевдобігемінія, інколи реципрокні імпульси). Порушення СА-проведення можуть поєднуватися з АВ-блокадами 1-2 ступеня.
СА-блокаді 2 ступеня з проведенням 2:1 комплекси P-QRS-T з’являються регулярно й ритм серця нагадує виражену синусову брадикардію. Проте при синусовій брадикардії інтервал PR наближається до верхньої межі норми, а при СА-блокаді 2:1 є відносно вкороченим. СА-блокаду 2:1 потрібно також диференціювати з блокованими передсердними екстрасистолами за типом бігемінії, при яких зубець Р’ передсердної екстрасистоли деформує зубець Т попереднього комплексу. Доволі часто при СА-блокаді 2 ступеня реєструються вислизаючі комплекси й ритми, різні варіанти АВ-дисоціації (спорадична, неповна та повна, псевдореципрокний ритм (псевдобігемінія, інколи реципрокні імпульси). Порушення СА-проведення можуть поєднуватися з АВ-блокадами 1-2 ступеня.
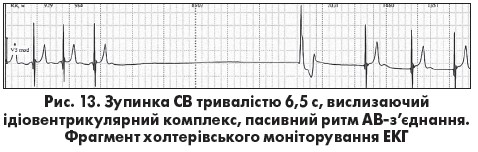 Зміни ЕКГ при СА-блокаді 3 ступеня ідентичні до тимчасової зупинки СВ. На відміну від СА-блокади 2 ступеня 2 типу тривалість паузи при зупинці СВ не відповідає певній кількості інтервалів РР базисного синусового ритму. Диференційна діагностика цих двох станів не має суттєвого клінічного значення, але потенційно можлива шляхом реєстрації електрограми СА-вузла (de Luna A. Bayes, 2011). У разі СА-блокади реєструються спайки збудження СВ, але немає зубців Р, тоді як при зупинці СВ ознаки його збудження відсутні. Синусова пауза може бути без вислизаючих комплексів або ритмів і
Зміни ЕКГ при СА-блокаді 3 ступеня ідентичні до тимчасової зупинки СВ. На відміну від СА-блокади 2 ступеня 2 типу тривалість паузи при зупинці СВ не відповідає певній кількості інтервалів РР базисного синусового ритму. Диференційна діагностика цих двох станів не має суттєвого клінічного значення, але потенційно можлива шляхом реєстрації електрограми СА-вузла (de Luna A. Bayes, 2011). У разі СА-блокади реєструються спайки збудження СВ, але немає зубців Р, тоді як при зупинці СВ ознаки його збудження відсутні. Синусова пауза може бути без вислизаючих комплексів або ритмів і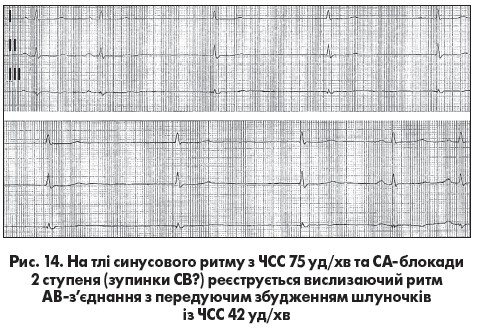 з центрів автоматизму II або III порядку (рис. 13) або заповнена ними (рис. 14). Тривалі паузи без вислизаючих ритмів зазвичай супроводжуються передсинкопальними та синкопальними станами. Загалом загрозливими для життя є брадіаритмії, які супроводжуються артеріальною гіпотензією, ангінозним нападом, гострою лівошлуночковою недостатністю, синкопальними станами, прогресивним зменшенням або нестабільністю ЧСС, а також підвищеною шлуночковою ектопічною активністю.
з центрів автоматизму II або III порядку (рис. 13) або заповнена ними (рис. 14). Тривалі паузи без вислизаючих ритмів зазвичай супроводжуються передсинкопальними та синкопальними станами. Загалом загрозливими для життя є брадіаритмії, які супроводжуються артеріальною гіпотензією, ангінозним нападом, гострою лівошлуночковою недостатністю, синкопальними станами, прогресивним зменшенням або нестабільністю ЧСС, а також підвищеною шлуночковою ектопічною активністю.
Синдром брадикардії-тахікардії – поєднання брадіаритмій (синусової брадикардії, вислизаючого ритму чи зупинки СВ) із пароксизмами фібриляції – тріпотіння передсердь або суправентрикулярної тахікардії. Найчастіше протягом нетривалого часу пароксизми фібриляції або тріпотіння передсердь змінюються епізодами синусової брадикардії чи синусовими паузами, після яких знову відновлюється тахіаритмія. Інший варіант полягає у виявленні ознак синдрому брадикардії-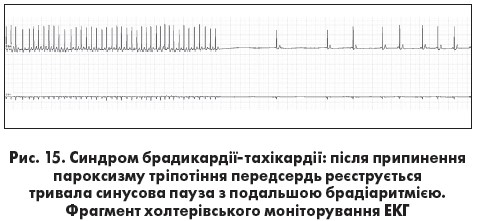 тахікардії в різні періоди часу або при амбулаторному моніторуванні ЕКГ (рис. 14) У цьому випадку тривалі періоди синусової брадикардії перериваються нападами тахіаритмії, після припинення яких з’являються синусові паузи й відновлюється брадикардія.
тахікардії в різні періоди часу або при амбулаторному моніторуванні ЕКГ (рис. 14) У цьому випадку тривалі періоди синусової брадикардії перериваються нападами тахіаритмії, після припинення яких з’являються синусові паузи й відновлюється брадикардія.
Поєднання в одного пацієнта епізодів тахі- та брадикардії створює серйозні проблеми щодо ведення хворих. Наприклад, при частих пароксизмах фібриляції передсердь на тлі синусової брадикардії антиаритмічна терапія може бути призначена тільки після імплантації постійного водія ритму серця (К. Розендорфф і співавт., 2007).
Водночас формування постійної форми фібриляції передсердь розглядається як «самовиліковування» від СССВ, оскільки в цьому випадку зникають синусові паузи. Утім, фібриляція передсердь є потужним чинником ризику виникнення тромбоемболічних ускладнень і часто асоціюється з формуванням серцевої недостатності. У частини пацієнтів із СССВ можна простежити стадійний перебіг хвороби з послідовним виникненням доклінічної, брадикардійної, тахі-брадикардійної й тахікардійної (постійної форми фібриляції передсердь) стадій. Окрім того, важливо оцінювати зміни функції СВ у контексті супутніх порушень АВ-провідності (ізольована дисфункція СВ або її поєднання з порушеннями функціонального стану АВ-з’єднання – бінодальна хвороба серця). При супутній дисфункції АВ-вузла роль водія ритму можуть взяти на себе центри автоматизму III порядку: ніжки пучка Гіса, їхні розгалуження, волокна Пуркіньє (частота розрядів – 25-40 за хвилину, комплекси QRS вентрикулярної форми).
Тимчасове пригнічення функції СВ із виникненням пауз може спостерігатися після передсердних екстрасистол, шлуночкових екстрасистол із ретроградним проведенням, пароксизмальних тахікардій або кардіостимуляції. При нормальній функції СВ тривалість післяекстрасистолічних і післятахікардитичних пауз (наприклад, після пароксизму нестійкої суправентрикулярної тахікардії), а також пауз на тлі СА-блокади не має перевищувати 1800 мс. Наголосимо, що оцінка функціонального стану СВ є досить складним завданням.
Нерідко для цього потрібно застосувати не лише ЕКГ і його амбулаторне моніторування, а й інші методи функціональної діагностики: навантажувальні, медикаментозні та інші функціональні проби, електрофізіологічне дослідження з денервацією СВ. Інколи кінцевий діагноз встановлюється лише за підсумками проспективного спостереження (М.М. Медведев, Ю.В. Шубик, 2002).
Дисфункція СВ є абсолютним показанням для імплантації електрокардіостимулятора (ЕКС), коли чітко встановлено зв’язок клінічних симптомів зі стійкою або інтермітивною брадикардією (внаслідок СА-блокади чи тимчасової зупинки СВ). В окремих випадках імплантація ЕКС може бути показана, коли симптоми, ймовірно, спричинені брадикардією, навіть якщо докази непереконливі. Ще одне можливе показання для імплантації ЕКС – наявність перенесених синкопальних станів і задокументованих безсимптомних пауз тривалістю >6 с унаслідок зупинки СВ або СА-блокади. Водночас постійна електрокардіостимуляція не показана пацієнтам із безсимптомною синусовою брадикардією чи синусовою брадикардією, котра є наслідком будь-якої зворотної причини (A.M. Gillis і співавт., 2012).
У пацієнтів із СССВ режимом стимуляції першого вибору є імплантація двокамерного ЕКС, яка забезпечує зменшення частоти виникнення фібриляції передсердь, інсульту та поліпшення переносимості фізичних навантажень порівняно з однокамерною шлуночковою стимуляцією. Однокамерна стимуляція передсердь (режим ААІ) також має істотні переваги порівняно з однокамерною стимуляцією шлуночків (режим VVI). Утім, виникнення в подальшому порушень АВ-провідності часто зумовлює потребу у встановленні шлуночкового електрода та двокамерній ЕКС. А це, своєю чергою, свідчить на користь рутинного використання режиму DDD, за необхідності – з частотною адаптацією. При очікуваному високому відсотку стимуляції шлуночків у пацієнтів із вираженою дисфункцією лівого шлуночка та потребою в імплантації ЕКС унаслідок СССВ може розглядатися серцева ресинхронізаційна терапія (ESC Guidelines, 2013).
Переконливих доказів поліпшення виживання після імплантації ЕКС не існує, але кардіостимуляція запобігає виникненню рецидивів синкопального стану, часто травматичних. Дисфункція СВ у пацієнтів без імплантованого ЕКС асоціюється з частішим виникненням системних тромбоемболічних ускладнень, фібриляції передсердь і, врешті-решт, погіршенням якості життя хворих з огляду на симптоми, спричинені брадіаритмією.
Інші розділи книги читайте в наступних номерах тематичного випуску газети.
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 2 (56) Квітень 2018 р.


