19 червня, 2018
Менеджмент носовых кровотечений в клинической практике
Незначительное носовое кровотечение (эпистаксис), как правило, останавливается спонтанно или успешно купируется на этапе первичной медицинской помощи. Только в случае повторных или тяжелых кровотечений пациента направляют к ЛОР-специалисту или в отделение неотложной помощи для дальнейшей диагностики и лечения. В Германии, как и вообще в Европе, в настоящее время нет задокументированных руководств для лечения носового кровотечения.
Целью данной публикации стал обзор текущего состояния эпидемиологии, анатомии и факторов риска возникновения эпистаксиса. Кроме того, в ней представлены конкретные рекомендации по лечению носового кровотечения для первичного и вторичного звеньев медицинской помощи.
Методы
Был произведен селективный поиск литературы в базе данных PubMed с использованием поисковых терминов «epistaxis» (эпистаксис), «epistaxis anticoagulation» (антикоагуляционная терапия при эпистаксисе), «epistaxis therapy» (лечение эпистаксиса), «epistaxis packing» (тампонада при эпистаксисе) и «epistaxis embolization» (эмболизация при эпистаксисе). Рассматривались только статьи, опубликованные в период с 1.01.2000 г. по 1.02.2017 г. Кроме того, были использованы некоторые более ранние фундаментальные публикации по данному вопросу, учебники и клинический опыт авторов.
Эпидемиология
Около 60% людей сталкивались с носовым кровотечением хотя бы один раз в жизни [1]. Точные статистические данные о заболеваемости неизвестны, поскольку на сегодняшний день нет результатов эпидемиологических исследований, однако имеются свидетельства, что лишь около 6-10% пациентов с эпистаксисом обращаются за медицинской помощью [1, 2]. В Германии подробная статистика носовых кровотечений доступна только из отчетов врачей скорой помощи. Например, в ретроспективном исследовании статистики отделения неотложной помощи Восточной Тюрингии для носового кровотечения была описана частота 121/100 тыс жителей [3]. (Для сравнения: согласно ретроспективному исследованию США около 5% пациентов с эпистаксисом подвергаются госпитализации [4, 5].) В Германии в 2015 г. был зарегистрирован в общей сложности 19 841 пациент (11 733 мужчины и 8108 женщин), госпитализированный по поводу носового кровотечения. Средняя продолжительность пребывания в стационаре составила 3,6 дня [6].
Из стационарных пациентов 71% составляли больные ≥65 лет, 18% – в возрасте от 45 до 65 лет, 5% – от 15 до 45 лет и 6% – до 15 лет [6].
Опубликованных данных о когорте пациентов, получающих помощь на уровне первичного звена, на сегодня нет.
Анатомия
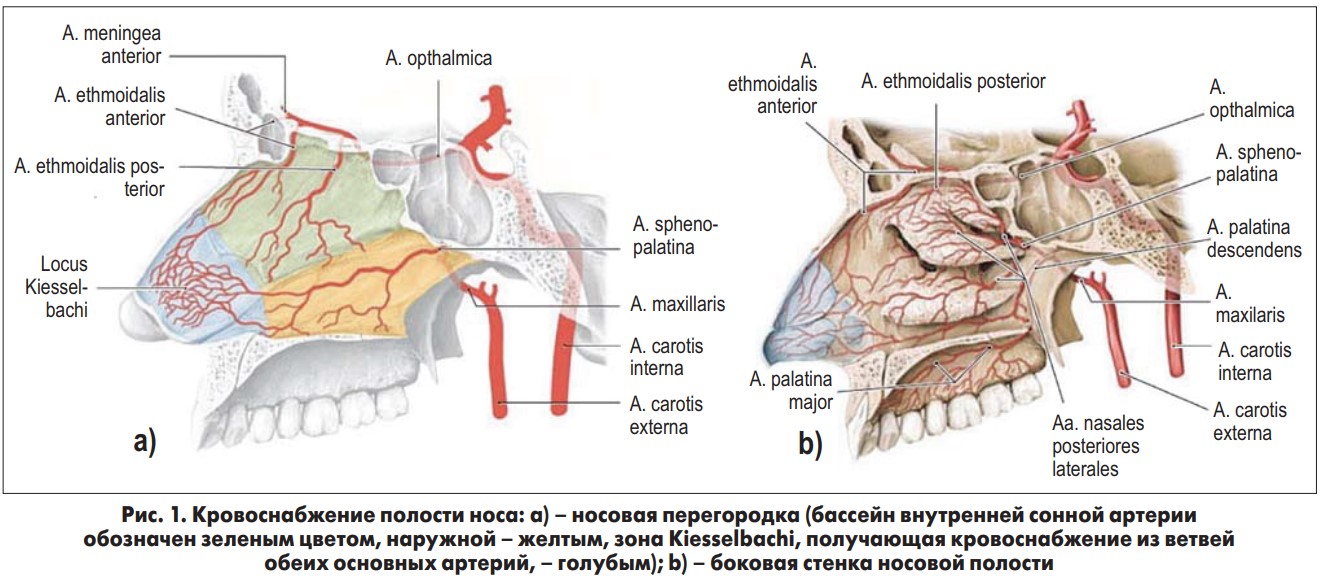
Кровоснабжение носовой полости показано на рисунке 1. В 90-95% случаев эпистаксис возникает из сосудов передней части носовой перегородки, так называемой зоны Kiesselbachi [7-10], и в 5-10% – из задних отделов полости носа [7, 10, 11].
Этиология
Наиболее распространенной причиной носового кровотечения является травма вследствие манипуляций пальцами («ковыряние в носу») [12]. Другие причины отражены в таблице. В систематическом обзоре 2014 года сообщалось, что в большинстве исследований отмечалось повышение артериального давления (АД) во время носового кровотечения. Однако это не может служить прямым доказательством того, что артериальная гипертензия (АГ) является основной причиной эпистаксиса. Возможно, повышению АД у больных в момент носового кровотечения способствовали сопутствующий кровотечению стресс и эффект «белого халата» [13].
В нескольких исследованиях было показано относительное увеличение распространенности эпистаксиса в сухой и холодный сезоны, а также в периоды значительных колебаний температуры и атмосферного давления [14-18]. Прием антикоагулянтов также увеличивает риск носового кровотечения [19]. Приблизительно 24-33% всех госпитализированных с носовым кровотечением пациентов принимают антикоагулянты и/или ингибиторы агрегации тромбоцитов [20, 21]. Применение ацетилсалициловой кислоты увеличивает тяжесть, количество рецидивов эпистаксиса и необходимость хирургического гемостаза [22, 23]. Было также показано, что в ретроспективном когортном исследовании, проведенном в Цюрихе, прием антагонистов витамина К в качестве независимого и значимого фактора риска для рецидивирующего эпистаксиса имеет отношение шансов 11,6 [23]. Все чаще в мире пациентам назначают прямые пероральные антикоагулянты [24]. Однако данных о связи использования этих препаратов и развития эпистаксиса пока недостаточно.
В наблюдательном проспективном исследовании сообщалось, что дабигатран уменьшал случаи тяжелого эпистаксиса по сравнению с антагонистами витамина К. Тем не менее госпитализация была зафиксирована и у пациентов с эпистаксисом на фоне приема дабигатрана [25]. Ретроспективное исследование картины носового кровотечения при использовании ривароксабана показало более низкую долю (10,4% против 18,0%; р=0,033) и более короткое пребывание в стационаре (0,7±2,2 дня против 1,5±3,7 дня; р=0,011) по сравнению с приемом антагонистов витамина К [26].
Еще одним фактором риска является алкоголь [14-16]. В рандомизированном контролируемом двойном слепом исследовании было показано, что назальные кортикостероиды также увеличивают риск носового кровотечения в течение 12 мес с 8 до 20% по сравнению с группой плацебо. Эпизоды эпистаксиса были легкими и умеренными; только 1 из 605 пациентов имел тяжелое носовое кровотечение в период наблюдения [27]. Эпистаксис также был описан в метаанализе рандомизированных контролируемых исследований как наиболее распространенная побочная реакция на прием ингибиторов фосфодиэстеразы‑5 с относительным риском 4,701 (95% ДИ 1,314-16,812; p=0,017) [28].
Менеджмент
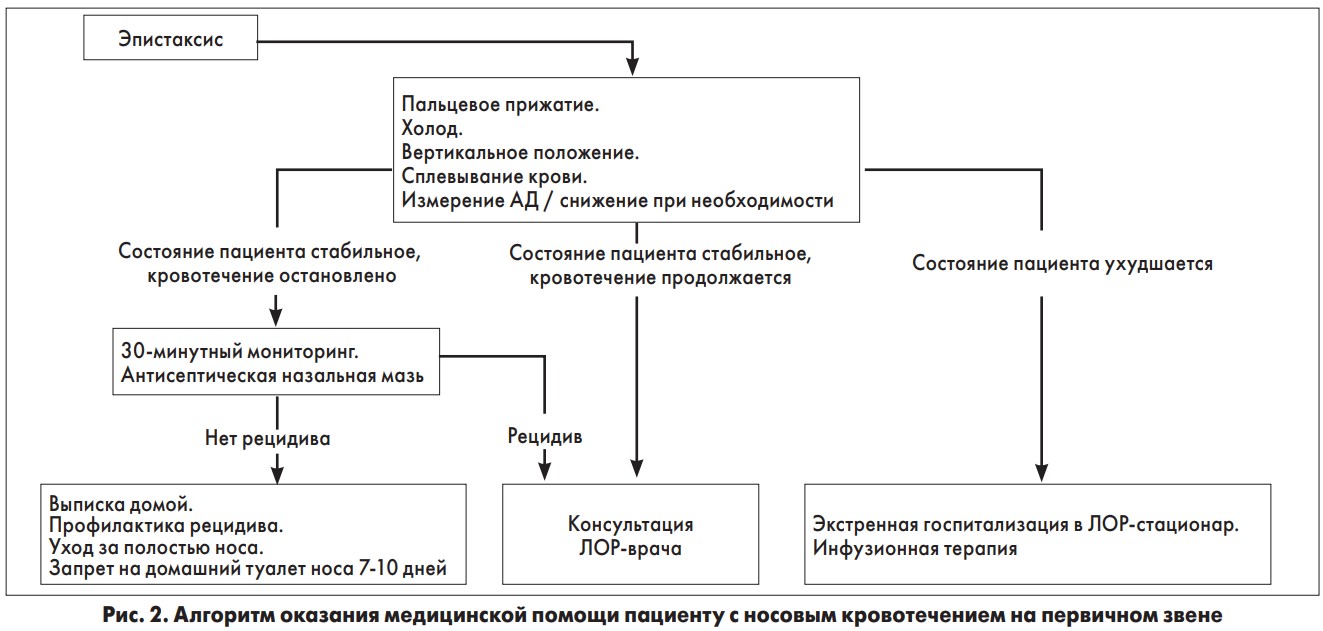
Сегодня не существует согласованных европейских или американских рекомендаций по диагностическому и терапевтическому подходу к эпистаксису. Тем не менее на практике применяются клинически доказанные способы лечения, эффективность которых отмечена в ретроспективных анализах. Перспективные или рандомизированные контролируемые исследования ограниченно доступны. Течение эпистаксиса может быть как легким, так и тяжелым, угрожающим жизни, требующим стационарного лечения и даже хирургического вмешательства. Чтобы структурированно представить междисциплинарный комплекс мер, направленных на устранение носового кровотечения, мы систематизировали рекомендации по лечению эпистаксиса для семейного врача/врача службы экстренной помощи, ЛОР-специалиста и врача специализированного стационарного отделения. На рисунке 2 показан структурированный алгоритм лечения, который содержит рекомендации зарубежных научных источников, а также стандартных клинических протоколов и является рекомендуемым для выполнения семейными врачами, врачами-терапевтами, педиатрами первичного звена.
Врачу нельзя пренебрегать мерами профилактики заражения при оказании помощи пациенту с кровотечением. Необходимо использовать защитные очки, халат, перчатки и маску для лица для минимизации контакта одежды и частей тела с кровью больного [12].
 При выраженном кровотечении врачом должна быть использована система оценки состояния пациента по системе ABC (оценка респираторной и сердечно-сосудистой стабильности) [29-31]. При наличии подозрений или фактов о массивной кровопотере (значительно снижающей объем циркулирующей жидкости) незамедлительно должен быть установлен периферический венозный доступ и инициировано начало инфузионной терапии.
При выраженном кровотечении врачом должна быть использована система оценки состояния пациента по системе ABC (оценка респираторной и сердечно-сосудистой стабильности) [29-31]. При наличии подозрений или фактов о массивной кровопотере (значительно снижающей объем циркулирующей жидкости) незамедлительно должен быть установлен периферический венозный доступ и инициировано начало инфузионной терапии.
В первую очередь важно отметить интенсивность и длительность кровотечения с целью определения срочности оказания медицинской помощи [29]. Кроме того, крайне важно собрать максимальное количество сведений о наличии тех или иных факторов, способных усугублять носовое кровотечение или предрасполагать к нему (табл.) [12, 29]. Важнейшими компонентами анамнеза являются оценка медикаментов, принимаемых пациентом, особенно – антикоагулянтов.
Лабораторная диагностика при эпистаксисе в большинстве случаев не требуется. Коагулограмма должна назначаться лишь при документально подтвержденном приеме антикоагулянтов; оценку данному анализу должен давать не специалист первичного звена, а лечащий врач больного, назначивший антикоагулянты (чаще всего – кардиолог) или гематолог. Методы визуализации (МРТ, СКТ) могут оказаться полезными лишь в случае рецидивирующих носовых кровотечений, когда вероятной причиной эпистаксиса может оказаться новообразование носа или носоглотки.
Список литературы находится в редакции.
Продолжение в следующем номере.
Beck R, Sorge M, Schneider A, Dietz A: Current approaches
to epistaxis treatment in primary and secondary care.
Dtsch Arztebl Int 2018; 115: 12-22.
Перевела с нем. Александра Меркулова
Тематичний номер «Пульмонологія, Алергологія, Риноларингологія» № 2 (43), травень 2018 р.