21 червня, 2018
Гострий бронхіт: проблеми діагностики та сучасне лікування
Проблема інфекцій дихальних шляхів (ІДШ) із часом не лише не втрачає своїх позицій, а й набуває особливої актуальності. Це зумовлено легкістю передачі інфекції, великим спектром збудників, здатних видозмінюватися, труднощами їх виявлення навіть найсучаснішими методами та мікстом поширених інфекцій. Як результат – надзвичайно широке розповсюдження такого роду захворювань, які часто набувають характеру епідемії або навіть пандемії. Саме з ІДШ найчастіше стикається сімейний лікар у своїй рутинній практиці.
Пік захворюваності на ІДШ припадає на пізню осінь, зиму та ранню весну, але протягом усього року до лікарів різних ланок надання медичної допомоги звертається велика кількість пацієнтів саме з гострими респіраторними захворюваннями (ГРЗ).
Серед причин тимчасової втрати працездатності 1-ше місце, навіть у міжепідемічний період, посідають ІДШ. У нашій державі щорічно на ІДШ хворіють 10-14 млн осіб, що становить 25-30% усієї та близько 75-90% інфекційної захворюваності в Україні. Експерти Всесвітньої організації охорони здоров’я зазначають, що останніми роками частота виникнення ІДШ має тенденцію до збільшення. На це впливають складні соціальні обставини, постійне зростання урбанізованого населення, посилення міжконтинентальних міграційних процесів тощо.
Збудниками ІДШ є як віруси, так і бактерії. Серед вірусних чинників відомо до 9 різних груп: грип, парагрип, адено-, РС- (респіраторно-синцитіальний), пікорна-, корона-, рео-, ентеро- й герпесвіруси. Та найчастіше трапляються віруси грипу (різних антигенних типів і варіантів), парагрипу (4 типи), респіраторно-синцитіальні віруси, коронавіруси (4 типи), риновіруси (понад 100 типів), ентеровіруси (60 типів), реовірус (3 типи), аденовіруси (32 серотипи) й аденоасоційовані віруси, віруси простого герпесу та ін.. Серед бактеріальних збудників домінують S. Pneumoniae, H. influenzaе, M. catarhalis, S.. Aureus, K. Pneumoniae, S. Pyogenes, Chlamydia spp., Mycoplasma pp.
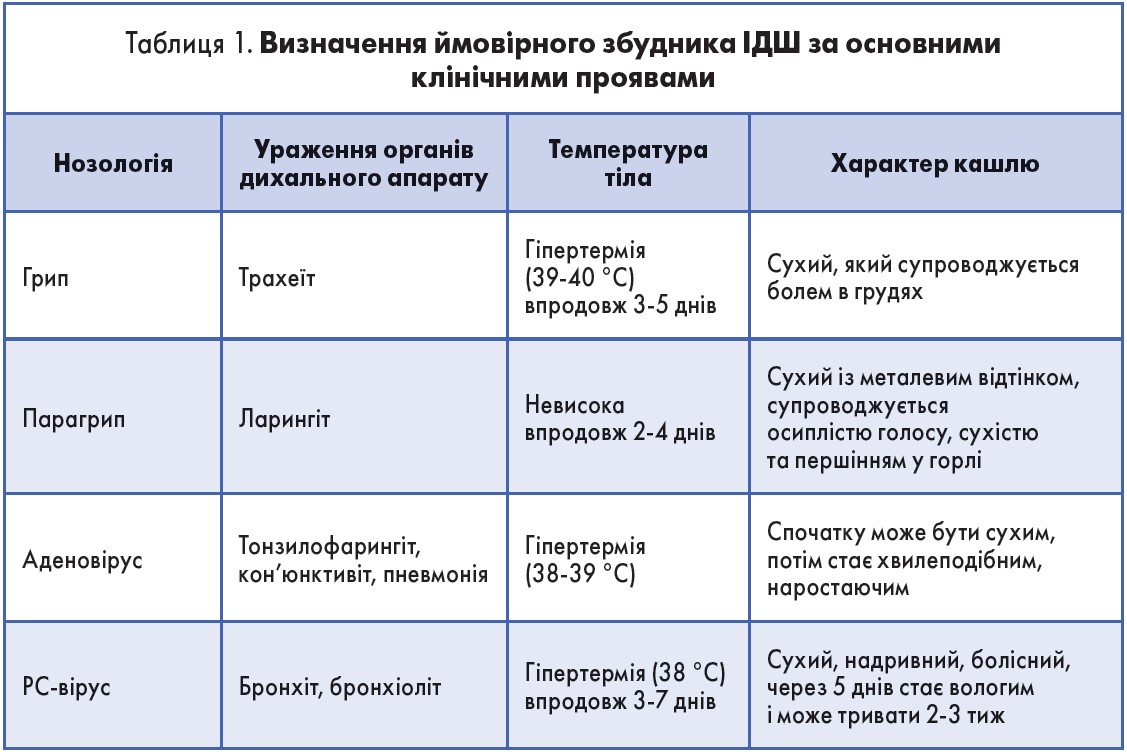
Певному класу притаманна здебільшого своя локалізація. Так, вірус грипу спричиняє трахеїт, парагрипу – ларингіт, аденовірус – тонзилофарингіт, кон’юнктивіт, пневмонію, РС-вірус – бронхіт, бронхіоліт. Перебіг захворювання залежить як від збудника, так і від реактивності макроорганізму. Наявність супутньої патології, зниження основних чинників імунітету призводять до швидкого розвитку ускладнень. Отже, своєчасна верифікація діагнозу та призначення адекватної терапії – запорука успішності лікування.
Таким чином, гострі ІДШ – це захворювання, що розвинулося гостро (впродовж не більше як 21 дня), основним проявом якого є кашель у поєднанні щонайменше з одним із симптомів ураження ДШ (задишка, продукція харкотиння, хрипи, біль у грудній клітці) за відсутності очевидної діагностичної альтернативи (синусит, бронхіальна астма (БА) тощо).
Зважаючи на тропність патогенів, ми можемо припустити ймовірного збудника за клінічними проявами (табл. 1).
Таким чином, клінічна картина захворювання має свої особливості, які залежать від збудника. ІДШ поділяють на гострі інфекції верхніх і нижніх ДШ. До гострих інфекцій верхніх ДШ належать:
- гострий назофарингіт (нежить);
- гострий фарингіт;
- гострий тонзиліт;
- острий ларингіт і трахеїт.
До гострих інфекцій нижніх ДШ належать:
- гострий бронхіт (ГБ);
- гострий бронхіоліт;
- пневмонія.
Етіологічним чинником практично всіх нозологій, за виключенням пневмонії, здебільшого є віруси. Пневмонії бувають вірусні (що зустрічається рідше) та бактеріальні. Подекуди це комбінація двох збудників різних класів. Але заведено розглядати гострі респіраторні інфекції як вірусну інфекцію, яку класифікують за низкою ознак.
1. За клінічним перебігом:
- типовий (маніфестний);
- атиповий (безсимптомний, стертий).
2. За ступенем тяжкості:
- легкий;
- середній;
- тяжкий;
- дуже тяжкий.
3. За характером перебігу:
- неускладнений;
- ускладнений (специфічні ускладнення, зумовлені приєднанням бактеріальної флори, та ускладнення, які виникли на тлі загострень захворювання).
4. За тривалістю:
- гострі (5-10 днів);
- підгострі (11-30 днів);
- затяжні (>30 днів).
ІДШ найчастіше мають гострий початок. Основними проявами захворювання є ознаки інтоксикації (загальна слабкість, підвищення температури тіла до субфебрильної або фебрильної, головний біль, біль у суглобах і м’язах). Інша симптоматика може бути доволі різноманітною і залежить від збудника, але практично завжди з-серед проявів є катаральний синдром (кашель, нежить, кон’юнктивіт), можливий розвиток лімфаденопатій.
Вираженість інтоксикаційного синдрому, показники гемодинаміки, функція респіраторної системи та загальний стан слугують базою для визначення тяжкості перебігу хвороби (табл. 2).
Одним із основних симптомів ІДШ є кашель. Це рефлекторний акт, спрямований на очищення ДШ; зазвичай він відбувається при закритій голосовій щілини й має характерний звук.
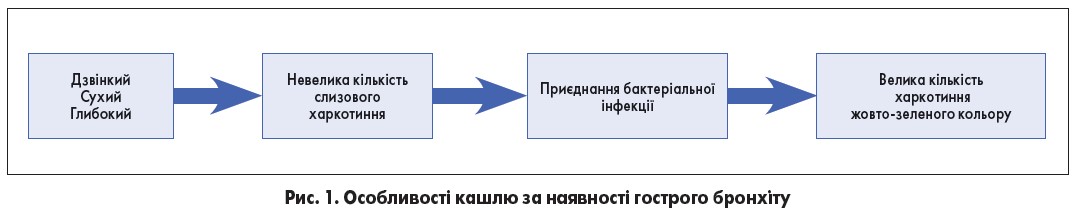
Кашель диференціюють залежно від стадії захворювання і локалізації запального процесу. За наявності трахеїту кашель сухий, виникає переважно вночі. Кашель на тлі вірусного фарингіту найчастіше сухий, частий та супроводжується чханням. За наявності гострого бронхіту й розвитку на його тлі ускладнень кашель має стадійність (рис. 1).
Загальноприйнятим є розцінювати кашель як легеневий симптом, проте необхідно пам’ятати, що існує понад 53 причини виникнення кашлю. Серед них: патологія бронхолегеневої системи, захворювання серця, навколоносових пазух, шлунково-кишкового тракту, вплив деяких лікарських засобів і багато інших станів. До основних причин кашлю належить вдихання різних подразнюючих речовин (дим, пил, гази); аспірація чужорідних речовин, виділень верхніх ДШ або вмісту шлунку (синусит або риніт, коли виділення з носа стікає по задній стінці глотки, або гастроезофагеальна рефлюксна хвороба – ГЕРХ), запалення й інфільтрація слизової оболонки повітроносних шляхів і бронхоспазм, паренхіматозні захворювання легенів, грижа стравохідного отвору діафрагми; серцева недостатність; дифузні хвороби сполучної тканини; куріння; побічні ефекти на тлі прийому таких препаратів, як інгібітори ангіотензинперетворювального ферменту (іАПФ) і β-адреноблокаторів (β-АБ). Серед рідкісних причин кашлю можна згадати психогенний кашель, рефлекторний кашель, що виникає, наприклад, при патології зовнішнього слухового проходу (сірчані пробки) і середнього вуха.
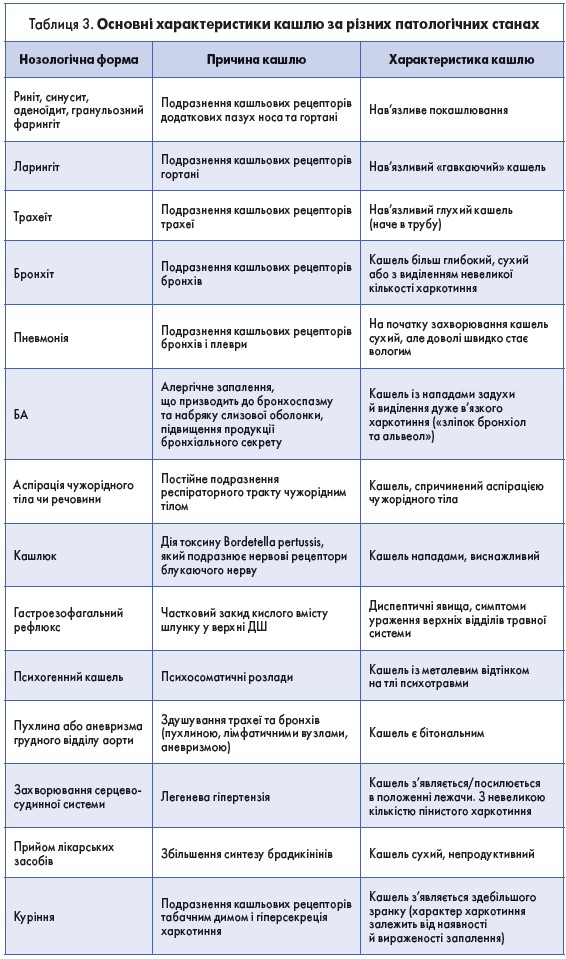
Залежно від етіологічного чинника кашлю він набуває різних клінічних особливостей. Це зумовлено тим, що різні збудники ІДШ подразнюють певні за локалізацією рецептори (табл. 3).
Клініцисти класифікують кашель так:
- За характером – непродуктивний (сухий) і продуктивний (вологий).
- За тривалістю – епізодичний, короткочасний, нападоподібний і постійний.
- За перебігом – гострий (тривалістю до 3 тиж), затяжний (від 3 до 8 тиж) і хронічний (тривалістю >8 тиж).
- За інтенсивністю – покашлювання, легкий, сильний.
Гострий кашель найбільш представлений у первинній ланці охорони здоров’я.
Однією з важливих характеристик є характер кашлю (продуктивний або непродуктивний), оскільки саме від цього залежить правильність вибору тактики лікування. Продуктивним, або вологим, називають кашель, що характеризується виділенням мокротиння на відміну від непродуктивного (надсадного болісного) кашлю.
Продуктивний (вологий) кашель відрізняється від сухого також своїм тембром. Вологий кашель супроводжується двома звуками – кашлевим і шумом, що формується внаслідок пересування секрету. Кашель із харкотинням спостерігається на тлі захворювань, що супроводжуються гіперсекрецією бронхіального слизу (бронхіти), утворенням ексудату (бронхіти, пневмонії) або рідини (наприклад, у випадку розриву кісти). Велика кількість харкотиння буває за наявності порожнин (бронхоектази, абсцеси), сполучених із бронхами, в яких накопичуються продукти секреції, ексудації і тканинного розпаду.
У разі проведення бактеріологічного дослідження важливим моментом є правильний збір харкотиння. Забір проводять вранці натщесерце. Перед процедурою треба почистити зуби і ретельно прополоскати рот кип’яченою водою, потім зібрати харкотиння, отримане завдяки кашльовому поштовху. Необхідно простежити, щоби харкотиння було отримане саме таким чином. Для цього просять хворого спочатку зробити три глибокі вдихи з подальшим енергійним відкашлюванням. Важливо отримати саме харкотиння, а не слину.
Зібраний матеріал доставляють у лабораторію протягом години.
Харкотиння відходить краще, якщо напередодні дослідження пацієнт вживав більше лужної рідини. Аналіз мокротиння здійснюється не пізніше ніж через 2 год після збору. Також необхідно пам’ятати, що дослідження проводиться до призначення антибактеріальної терапії.
Під час візуального огляду матеріалу треба звертати увагу на такі моменти:
- Світле харкотиння (жовтий/зелений колір у періоди загострення) свідчить про наявність хронічного бронхіту. У разі наростання бронхіальної обструкції кашель стає малопродуктивним.
- Гнійне харкотиння, що розшаровується при зберіганні, – це, найімовірніше, бронхоектази, абсцес легенів (ускладнення – нагноєння).
- Гнійне смердюче – гангрена легенів.
- Гнійне – пізні стадії туберкульозу легенів (формування каверн).
- Кров’янист е – інфаркт легенів, туберкульоз легенів, бронхогенна карцинома, бронхоектаз, застійні явища в малому колі кровообігу.
- Рожеве пінисте – гемодинамічний набряк легенів.
Причиною вологого кашлю є механічне подразнення кашльових рецепторів ДШ харкотинням чи іншим вмістом, що утворюється на тлі запального процесу або іншого патологічного стану:
- ГБ у стадії вирішення;
- запалення легенів (пневмонія) у стадії розрішення;
- набряк легенів в альвеолярній стадії;
- хронічний бронхіт;
- бронхоектатична хвороба;
- хронічне обструктивне захворювання легенів (ХОЗЛ).
Непродуктивний (сухий) кашель виникає на ранній стадії запалення слизової оболонки ДШ (на цій стадії харкотиння ще відсутнє), а також внаслідок впливу механічних, хімічних і термічних подразників на слизову оболонку ДШ. Також сухий кашель спостерігається в разі подразнення листків плеври.
Сухий кашель може бути нападоподібним, виснажливим і не приносити полегшення. Такий кашель зазвичай називають «гавкаючим» (або «собачим») кашлем.
Нападоподібний сухий кашель спостерігається за таких захворюваннях:
- ГБ;
- початкова стадія пневмонії;
- напад БА;
- сухий і ексудативний плеврит;
- тромбоемболія легеневої артерії;
- інтерстиційна (початкова) стадія набряку легенів;
- вдихання речовин, що подразнюють слизову оболонку ДШ;
- потрапляння чужорідного тіла в ДШ;
- кашлюк;
- ларингіт;
- фарингіт;
- трахеїт;
- отит.
Якщо кашель постійний сухий, турбує пацієнта тривалий час, менш болісний, то він може розвиватися за таких патологічних станах:
- здавлення великого бронха або трахеї ззовні (наприклад, збільшеними лімфатичними вузлами або зростаючою в середостінні пухлиною);
- зростання пухлини або наявність поліпу всередині бронха;
- легеневий фіброз;
- застій крові в малому колі кровообігу на тлі серцевої недостатності.
В амбулаторній практиці пацієнти звертаються за медичною допомогою у разі інтенсивного кашлю, який негативно впливає на якість життя. Хворі скаржаться на біль у грудях, головний біль, виражену стомлюваність, порушення нічного сну, підвищену пітливість, нетримання сечі (у жінок), блювання і депресію. У низці випадків у хворих з’являється тривожність, напруженість у відносинах із близькими. Хворі уникають відвідування місць великого скупчення людей, відмовляються від участі в будь-яких заходах.
Для оцінки якості життя пацієнтів із кашлем застосовують спеціальні анкети або опитувальники. Одним із найпоширеніших є опитувальник Leicester Cough Questionnaire, який призначено для оцінки впливу кашлю на різні аспекти життя. Він складається з 19 питань і 7 варіантів відповідей [7]:
1. Чи турбував Вас біль у грудях або в шлунку під час кашлю за останні 2 тижні?
2. Останні 2 тижні кашель був із виділенням харкотиння?
3. Чи визивав кашель втому за останні 2 тижні?
4. Як часто виникало занепокоєння через кашель за останні 2 тижні?
5. Протягом останніх 2 тижнів кашель викликав відчуття тривоги?
6. Протягом останніх 2 тижнів кашель заважав роботі або іншим повсякденним завданням?
7. Чи заважив кашель життю за останні 2 тижні?
8. Чи виникав кашель під час контактів із фарбою або парами спирту за останні 2 тижні?
9. Чи порушував кашель сон за останні 2 тижні?
10. Скільки разів на день були напади кашлю за останні 2 тижні?
11. Чи змушував кашель протягом останніх 2 тижнів відчувати себе засмученим?
12. Чи набрид Вам кашель за останні 2 тижні?
13. Чи захрип Ваш голос у результаті кашлю протягом останніх 2 тижнів?
14. Чи стурбовані Ви тим, що Ваш кашель може бути причиною серйозного захворювання, протягом останніх 2 тижнів?
15. Чи були Ви стурбовані тим, що інші люди можуть подумати, що з Вами щось не так, через ваш кашель за останні 2 тижні?
16. Протягом останніх 2 тижнів Вам доводилося переривати розмову через напад кашлю?
17. За останні 2 тижні Ви помічали, що ваш кашель дратує партнерів, сім’ю або друзів?
18. Ви могли контролювати свій кашель за останні 2 тижні?
19. Чи була збережена енергія останні 2 тижні?
Відповіді оцінюються в балах по кожному питанню окремо:
1 – постійно, 2 – більшу частину часу, 3 – доволі часто, 4 – скоріше рідко, 5 – зрідка, 6 – вкрай рідко, 7 – не турбує.
З-поміж об’єктивних методів оцінки кашлю найпоширенішим було 24-годинне моніторування кашльових поштовхів за допомогою портативних пристроїв, які фіксують електроміографічні імпульси від діафрагми під час кашлю з одночасним записом звукового спектру для подальшої комп’ютерної обробки.
Незважаючи на те що причин виникнення кашлю дуже багато, все ж таки найчастіше він є симптомом гострих інфекційних захворювань ДШ і розвивається протягом перших 48 год від початку хвороби.
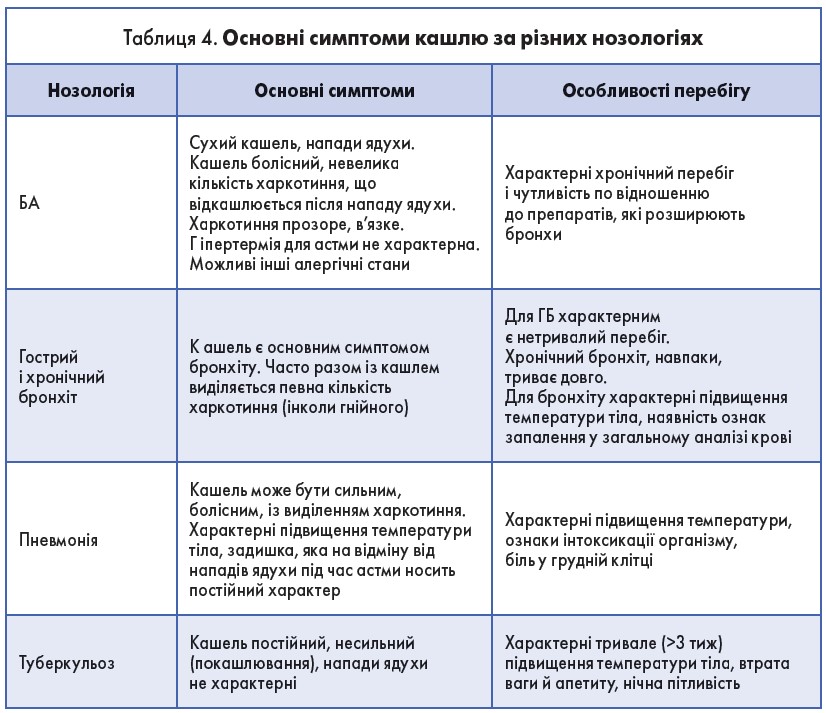
Серед пульмонологічних причин кашлю найчастіше необхідно проводити диференційний діагноз за наявності таких нозологій: пневмонія, БА, ГБ, ХОЗЛ, туберкульоз (табл. 4).
Для виявлення причин кашлю необхідно ретельно вивчити скарги й анамнез хворого. Найперше, з’ясовують, як довго триває кашель; далі: чи була нещодавно респіраторна інфекція, чи є виділення з носа, біль (або відчуття розпирання) у пазухах під час нахилів голови вниз; чи була лихоманка; встановлюють наявність і характер харкотиння. Крім того, лікар має дізнатися про наявність інших захворювань або факторів ризику (куріння, професійні шкідливості та несприятлива екологічна ситуація). І обов’язково з’ясувати, чи приймає хворий лікарські засоби, які можуть спровокувати кашель (і-АПФ, або β-АБ). Після цього з’ясовують можливу наявність диспептичних явищ, для виключення ГЕРХ. Під час огляду пацієнта потрібно виключити ознаки серцевої недостатності. Дуже інформативним вважається огляд носоглотки для виявлення ознак, характерних для синуситу й риніту.
Важливими методами під час первинного обстеження пацієнта є перкусія та аускультація. При перкусії необхідно звертати увагу на притуплення перкуторного звуку або зміну екскурсії легенів. Проводячи аускультацію легенів, диференціюють звуки, що прослуховуються.
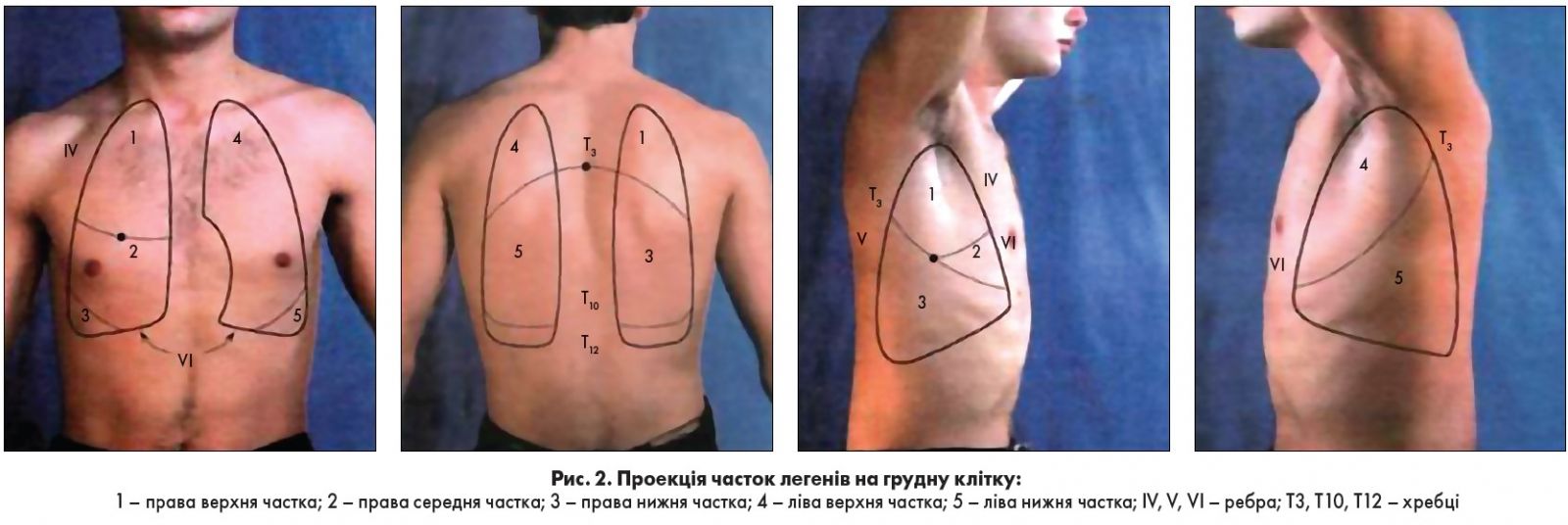
Важливим для клініциста є знання будови легенів (рис. 2).
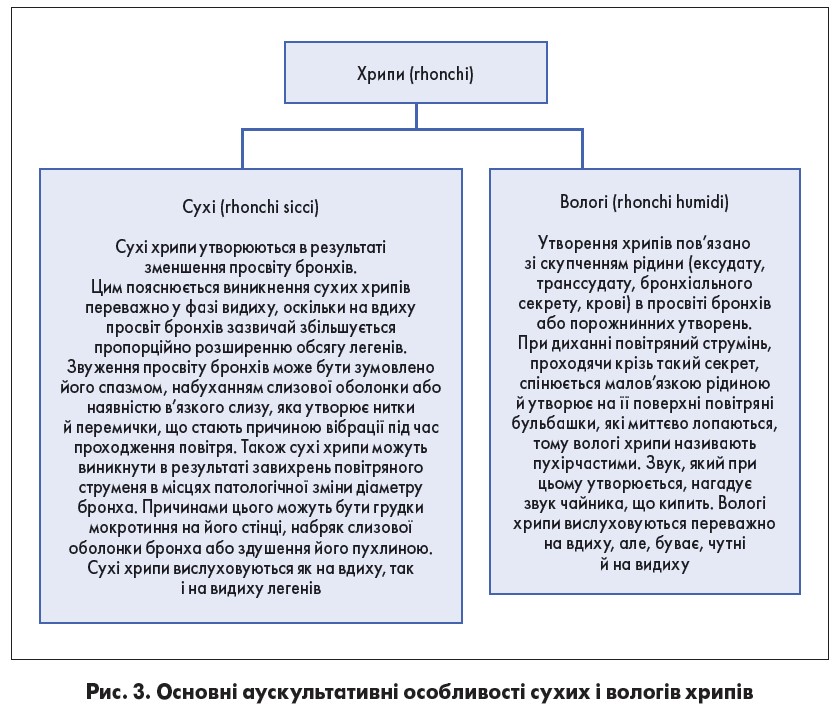
Основними патологічними звуками на тлі захворювань нижніх ДШ є хрипи (рис. 3).
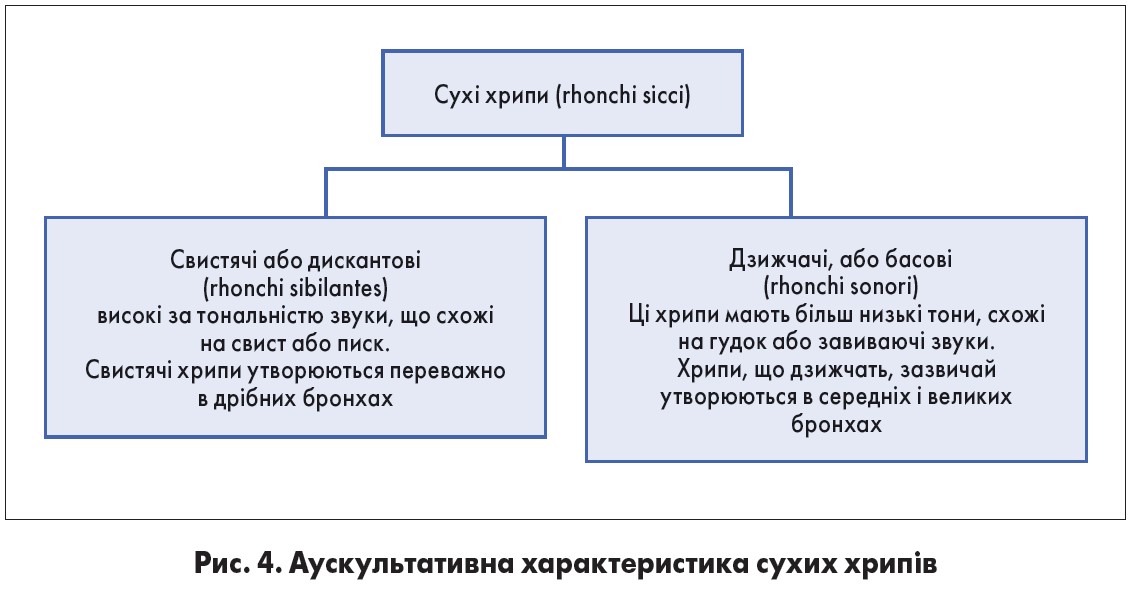
Сухі хрипи, у свою чергу, розрізняються за тембром і висотою звучання (рис. 4). Вони можуть вислуховуватися як на вдиху, так і на видиху і зазвичай поєднуються з жорстким диханням. Бувають поодинокі або множинні, вислуховуються над всією поверхнею обох легенів або локально, подекуди такі гучні, що їх чути навіть на відстані. Поширеність і гучність сухих хрипів залежать від глибини і поширеності ураження бронхів. Зазвичай сухі хрипи нестабільні: після повторних глибоких вдихів або відкашлювання вони можуть на деякий час зникати або, навпаки, посилюватись і змінювати свій тембр. Під час кашлю в’язкий секрет переміщається з одного бронха в інший, змінюючи характер хрипу. Це дає змогу відрізнити їх від інших додаткових дихальних шумів (крепітації, шуму тертя плеври), які за кашлю не змінюються. Постійні сухі хрипи над будь-якою ділянкою легеневої тканини мають важливе діагностичне значення, оскільки часто є симптомом наявності пухлини в легені.
Сухі хрипи вислуховуються за наявності ГБ, бронхіоліту, БА, інтерстиціальної перибронхіальної пневмонії, перибронхіального пневмосклерозу, пухлини бронха. Також можна вислухати невелику кількість дзижчачих хрипів в ослаблених хворих похилого віку з поверхневим диханням. Ці хрипи поодинокі й зникають після ефективного кашлю.
За наявності трахеобронхіту вислуховуються, як правило, дзижчачі хрипи.
Велика кількість різноманітних (дзижчачих і свистячих) сухих хрипів із різноманітними музичними відтінками («грає гармонь»), які чути навіть на відстані (дистанційні хрипи), характерна для БА.
Під час аускультації хворого необхідно пам’ятати, що невірне трактування звуків може привести до помилкового діагнозу. Слід враховувати, що, притискуючи фонендоскоп до грудної клітки, покритої волоссям, можна отримати звук, схожий на крепітацію або шум тертя плеври. Іншим чинником, який призводить до помилок, є м’язові шуми, характерні для клінічної картини ознобу. Аля за умови затримки дихання ці шуми продовжують вислуховуватися.
Буває, що шуми на передній поверхні грудної клітки доводиться диференціювати з серцевими шумами, які виникають переважно на тлі стенозів і мають музичний тембр. Серцеві шуми мають чітку асоціацію з певною фазою серцевого циклу і краще вислуховуються під час затримки дихання або повороту пацієнта (або нахилу тулуба вперед).
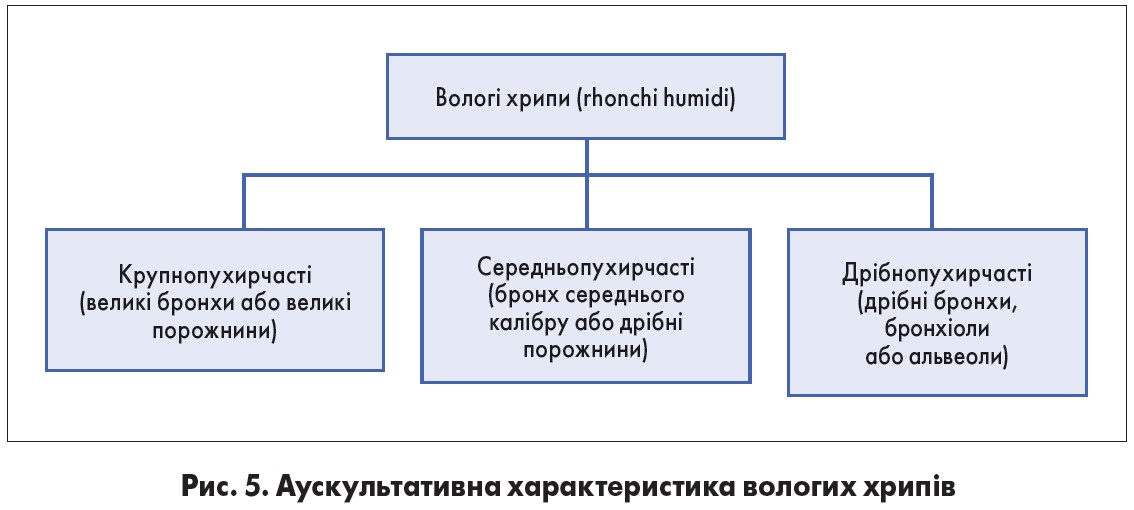
Вологі хрипи найчастіше зумовлені скупченням в ДШ рідини (ексудату, транссудату, бронхіального секрету, крові). У цьому випадку повітря проходить крізь шар рідкого вмісту, що знаходиться в порожнині, і утворює звук, що булькає. Вологі хрипи вислуховуються переважно на вдиху, дуже рідко їх чути і на видиху. Залежно від розмірів порожнин, в яких утворюються вологі хрипи, вони різняться за калібром як крупно-, середньо- або дрібнопухирчасті хрипи (рис. 5). Вологі хрипи можуть виникати як в бронхах, так і в порожнинах.
Потрібно диференціювати порожнинні вологі хрипи від бронхогенних. Порожнинні хрипи здебільшого крупно- або середньопухірчасті, звучні, дихання амфоричне.
Крупнопухирчасті хрипи краще вислуховуються вранці, вони можуть змінювати свій звук і тембр після кашлю. За гучністю розрізняють гучні й негучні вологі хрипи.
Гучні (консонуючі) вологі хрипи нагадують звук, який утворюють бульбашки, що дзвінко лопаються.
Негучні (неконсонуючі) вологі хрипи сприймаються як приглушені звуки. Вони утворюються у бронхах, оточених незміненою легеневою тканиною, і можуть вислуховуватися над значною поверхнею легенів.
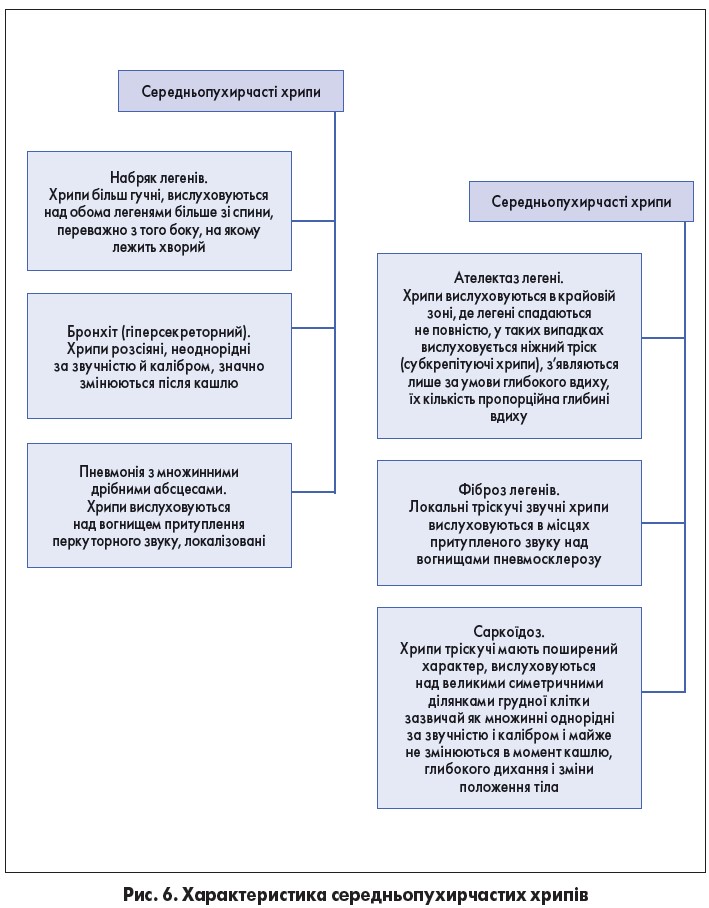
Так само середньопухирчасті хрипи можуть нагадувати звук бульбашок, що лопаються, але ще вони видають звук, подібний до тріску тканини, яка розривається, – так звані тріскучі хрипи. Які зумовлені розлипанням на вдиху стінок дихальних бронхіол і альвеолярних ходів.
Вони вислуховуються за наявності: гіперсекреторного бронхіту (розсіяні, неоднорідні за звучністю та калібром, значно змінюються після кашлю); пневмонії з множинними дрібними абсцесами; дрібних бронхоектазів в осередках пневмосклерозу на тлі набряку легенів (рис. 6).
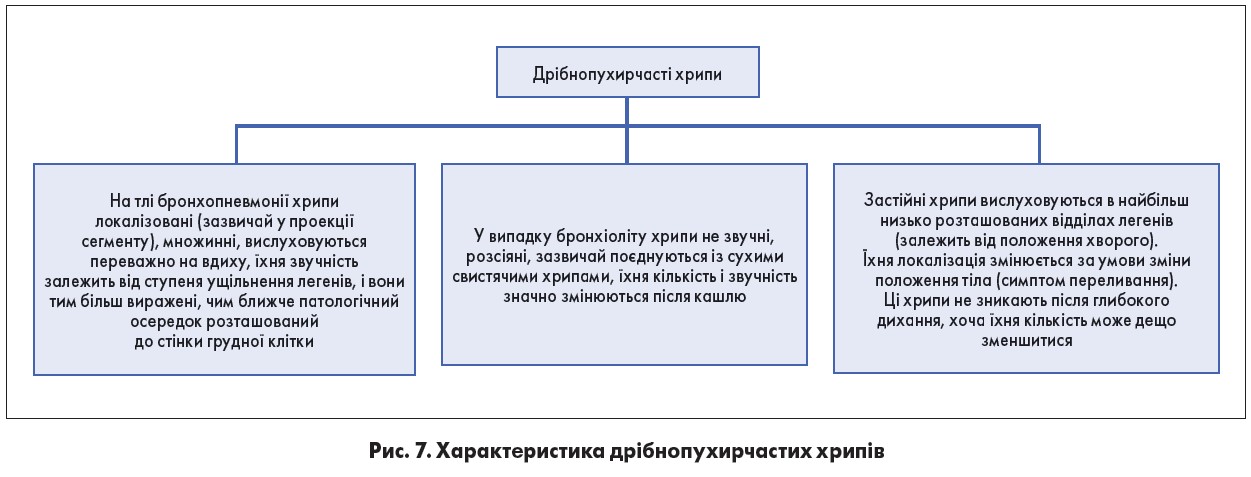
Дрібнопухирчасті вологі хрипи виникають за умови скупчення рідини в альвеолах, у найдрібніших бронхах і термінальних бронхіолах.
Найчастіше вони вислуховуються за наявності: бронхопневмонії, інфаркту легені, бронхіоліту, початкової фази аускультативних проявів альвеолярного набряку легенів (застійні хрипи) (рис. 7).
Далі для уточнення діагнозу проводять додаткові інструментальні обстеження, серед яких на початкових етапах ключова роль належить рентгенологічному дослідженню грудної клітки. Сьогодні все більшої популярності набуває цифрова рентгенографія. За показами проводять комп’ютерну томографію (КТ) або призначають бронхоскопію (з трансбронхіальною біопсією легені), яку виконують після обов’язкового попереднього рентгенологічного дослідження органів грудної порожнини в прямій і боковій проекціях. Також, як і раніше, широко використовуються ультразвукове дослідження (УЗД) й магнітно-резонансна томографія (МРТ). Перевага МРТ у порівнянні з іншими методами полягає в можливості оцінки судинного русла малого кола кровообігу. Також для визначення ступеня порушення регіонарного кровотоку й регіональної вентиляції використовують радіонуклідні методи дослідження. Метод доповнює результати рентгенографії. Він технічно простий і не має протипоказань, променеве навантаження незначне.
Одним із нових методів дослідження є бодіплетизмографія, що проводиться з використанням МастерСкрін Боді – спірометричної системи дослідження функції зовнішнього дихання за допомогою стандартних спірометричних тестів. Проведення бодіплетизмографіі надає можливість більш точної диференціальної діагностики обструктивних і рестриктивних змін.
Після верифікації діагнозу визначається план лікування. Насамперед треба вирішити, чи є доцільним застосування антибактеріальних засобів. Слід пам’ятати, що найпоширенішим збудником більшості гострих респіраторних захворювань (ГРЗ) є віруси. Саме тому призначення антибіотиків вважається необґрунтованим. Хоча й сьогодні відсоток призначення антибактеріальних препаратів доволі високий. Отже, і лікарі несуть відповідальність за формування резистентності до антимікробних препаратів (АМП). Призначення АМП доцільне в разі приєднання бактеріальної інфекції.
Зробивши правильний вибір, з урахуванням показань і протипоказань призначення антибіотиків, потрібно призначити протикашльові препарати. До вибору яких також необхідно застосовувати диференційований підхід.
Часто для лікування сухого непродуктивного кашлю призначають протикашльові препарати, що пригнічують кашльовий рефлекс.
Вони мають різні механізми дії. Протикашльові засоби поділяють на препарати центральної (наркотичні й ненаркотичні), периферичної та змішаної дії (які мають як центральний, так і периферичний механізми протикашльової дії).
Препаратам центральної дії притаманний прямий пригнічувальний вплив на кашльовий центр, а лікарські засоби периферичної дії впливають на чутливі нервові закінчення слизової оболонки ДШ, тобто блокують периферичну ланку кашльового рефлексу. Але обираючи той чи інший препарат, варто враховувати безпеку терапії. До препаратів наркотичної дії може розвинутися залежність. Низка ненаркотичних засобів із центральним механізмом дії (кодеїну фосфат) поряд із пригніченням кашльового центру впливають також на дихальний центр і сповільнюють моторику кишечника.
Інша терапевтична тактика застосовується для лікування вологого (продуктивного) кашлю, коли основною причиною неповноцінного дихання є не бронхоспазм, а утворення бронхіального секрету і утруднення його транспорту по дихальних шляхах. У цьому разі необхідно покращити відходження харкотиння, що досягається шляхом його розрідження й стимуляцією виведення. Саме покращення реологічних властивостей харкотиння є метою лікування вологого кашлю, тому в такому разі необхідно призначати муколітичні засоби.
Отже, обираючи ефективний препарат для лікування кашлю, необхідно враховувати характер кашлю (сухий чи вологий). До того ж препарат має добре переноситися хворим. Та найкраще, якщо обраний засіб має додаткові властивості, які впливають на основні патогенетичні ланки запалення, аби таким чином прискорити лікування.
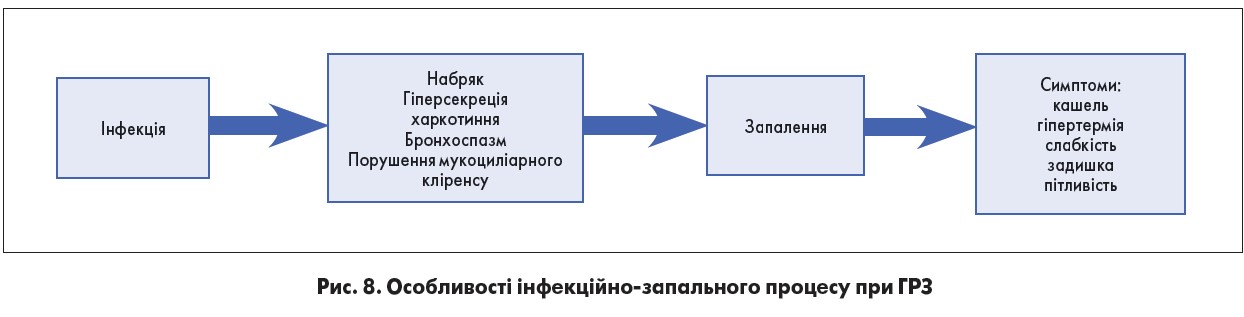
Треба також зауважити, що саме запалення є основною патогенетичною ланкою всіх клінічних проявів ГБ, який активує каскад імунологічних реакцій, що й призводить до дегрануляції тучних клітин і базофілів. У результаті вивільняються медіатори запалення, перш за все гістамін і серотонін. Крім гістаміну важливу роль у патогенезі запалення відіграють медіатори-ейкозаноїди, які утворюються на тлі метаболізму арахідонової кислоти. Ці медіатори збільшують проникність судин, що спричиняє розвиток основних ланок запалення.
Власне, саме запалення слизової оболонки ДШ і стає причиною бронхообструкції. Цей процес розвивається в декілька етапів: набряк слизової оболонки респіраторного тракту, гіперсекреція в’язкого слизу та порушення мукоциліарного транспорту (рис. 8). Збільшення в’язкості бронхіального секрету підвищує адгезію (прилипання) патогенних мікроорганізмів і слизової респіраторного тракту, що створює сприятливі умови для розвитку бактеріальної суперінфекції. Як результат – швидке розмноження патогенних організмів і прогресування захворювання з формуванням ускладнень.
З огляду на те що у разі розвитку ГРЗ основним провокатором кашлю є медіатори запалення, доцільним є застосування препарату з комплексним механізмом дії (одним із яких є протизапальна). Таким препаратом є Інспірон® (фенспірид).
Інспірон® блокує метаболізм арахідонової кислоти завдяки впливу на всі ланки запалення, пригнічення синтезу основних протизапальних цитокінів, що подразнють кашльові рецептори. При цьому Інспірону не притаманні побічні ефекти таких протизапальних лікарських засобів, як нестероїдні протизапальні препарати і глюкокортикоїди. Додаткові ефекти Інспірону зумовлені його здатністю пригнічувати Н1-гістамінові рецептори та α1-рецептори, завдяки чому нормалізується продукція бронхіального секрету, зменшується гіперреактивність і набряк бронхів.
Разом із тим Інспірон® підвищує активність війок миготливого епітелію бронхів, що призводить до нормалізації мукоциліарного кліренсу. Дуже важливо, що препарат тропний саме до бронхолегеневої системи.
Ефективність препаратів фенспириду підтверджена в ході численних досліджень.
Висока клінічна ефективність Інспірону підтверджена у 88-89% випадків, навіть в якості монотерапії ГРВІ (Овчаренко С.И. , Глухарева И.С., 2009). Препарат безпечний у всіх вікових групах, у дітей дозволено використовувати з 2 років у формі сиропу.
Сьогодні в арсеналі вітчизняних лікарів є декілька форм випуску препарату Інспірон®.
Крім таблеток є ще сироп, який має два варіанти дозування (2 мг/ мл і 4 мг/ мл). Це дуже зручно за наявності різних клінічних ситуацій.
За потреби використання більших доз препарату не потрібно купувати два флакони. Але суттєвою перевагою вітчизняного препарату є відсутність барвника в сиропі, що має значення при призначенні лікування дітям з атопіями й дорослим пацієнтам із бронхообструктивним синдромом. Все це доповнюється адекватною ціною, яка надає можливість пацієнтам із різним доходом отримувати якісне й повноцінне лікування.
Отже, лікування ГБ передбачає дотримання деяких правил:
1. Вибір лікування має ґрунтуватися на усвідомленні, що в більшості випадків збудником ГБ є віруси.
2. Не призначати АМП без підтвердження бактеріального збудника.
3. Призначення АМП має враховувати результати резистентності, отримані вітчизняними дослідниками.
4. Розпочинати лікування доцільно з ефективних і безпечних протизапальних препаратів, які впливають на всі ланки патогенезу запалення бронхолегеневої системи.
Найбільш єфективним і безпечним протизапальним засобом для лікування захворювань бронхолегеневої системи є фенспірид, одним із представників якого на ринку України є препарат Інспірон® у вигляді сиропу та таблеток, вкритих плівковою оболонкою.
Він тропний до бронхолегеневої системи, пригнічує запалення, нормалізує мукоциліарний кліренс, прискорює одужання пацієнтів і покращує якість їхнього життя.
Література
1. Щорічна доповідь про стан здоров’я населення, санітарно-епідеміологічну ситуацію та результати діяльності системи охорони здоров’я України. – Киів, 2016. – Міністерство охорони здоров’я України. – С. 460. (www.uiph.kiev.ua)
2. Информационный бюллетень ВОЗ № 310. Июнь 2011 г.
3. Соколов А.С. Фенспирид в лечении заболеваний бронхолегочной системы и ЛОР-органов // Пульмонология. – 2003; 13 (5):122-127.
4. Овчаренко С.И., Глухарева И.С. Эффективность и безопасность применения фенспирида гидрохлорида при лечении острых респираторных инфекций у детей первых месяцев жизни // Педиатрия. – 2009; 3:101-103.
5. Эффективность и безопасность применения фенспирида гидрохлорида (эреспал) в лечении детей и подростков в раннем реабилитационном периоде внебольничных пневмоний // Педиатрия. – 2010. – Т. 89. – № 2.
6. Hsu J.Y., Stone R.B. et al. Coughing frequency in patients with persistent cough: assessment using a 24 hour ambulatory recorder // Eur. Respir. J. – 1994. – Vol. 7. – P. 479-483.
Тематичний номер «Пульмонологія, Алергологія, Риноларингологія» № 2 (43), травень 2018 р.