21 грудня, 2018
Практический подход к дифференциальной диагностике тромбоцитопений
2. Гепарин-индуцированная тромбоцитопения
В 1958 г. сосудистые хирурги R.E Weismann и R. W. Tobin [13] впервые представили научную работу, в которой показали развитие парадоксальных тромбозов при лечении гепарином, а в 1969 г. Е. А. Natelson сообщил о возникновении тромбоцитопении при этом явлении [14]. В 1973 году G.R Rhodes и его коллеги [15] высказали мнение о том, что причиной тромбозов может служить само введение гепарина, и о возможности иммунного механизма развития этого состояния [15].
Гепарин-индуцированная тромбоцитопения (ГИТ) – это иммунное нарушение, при котором применение как нефракционированного, так и низкомолекулярного гепаринов приводит к формированию гепарин-зависимых антител, распознающих собственный белок – тромбоцитарный фактор 4 (ТФ4). Этот процесс приводит к активации тромбоцитов и развитию венозных и артериальных тромбозов и тромбоэмболий.
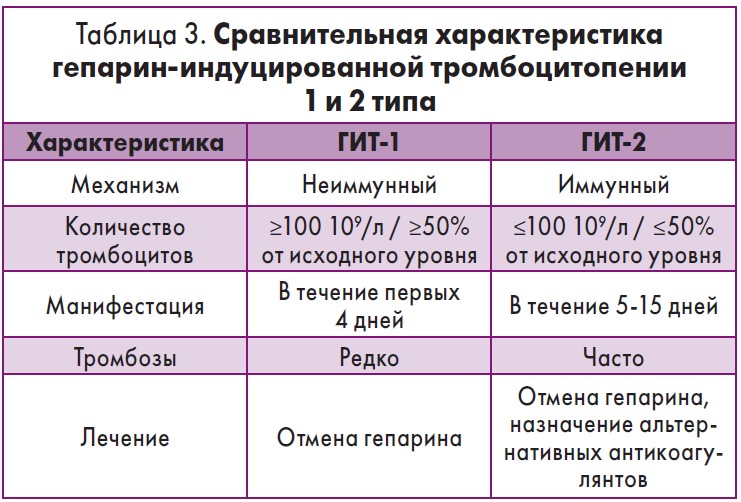
Различают 2 типа ГИТ по механизмам развития, скорости падения количества тромбоцитов и принципам лечения (табл. 3).
Первый тип (ГИТ‑1) – это гепарин-ассоциированная неиммунная тромбоцитопения, возникающая после применения гепарина у 10-30% больных. Механизм ГИТ‑1 заключается в прямой активации тромбоцитов через специфические рецепторы P2Y12 и IIb/IIIa, что приводит к агрегации тромбоцитов. ГИТ‑1 не требует дополнительного лечения, кроме отмены препарата. Тромбозы при этом виде ГИТ развиваются редко. Второй тип ГИТ (ГИТ‑2) представляет собой иммуноспецифическую реакцию, связанную с образованием аутоантител к комплексу гепарина и тромбоцитарного фактора 4. Установлено, что применение гепарина при ГИТ‑2 приводит к формированию гепарин-зависимых антител, распознающих собственный протеин ТФ4, обнаруживаемый в тромбоцитарных гранулах [16]. Когда полимолекулярные комплексы гепарина, ТФ4 и антитела класса IgG оказываются на поверхности тромбоцитов, Fc «хвосты» антител ГИТ взаимодействуют с тромбоцитарными рецепторами Fc (FcIIa), что приводит к активации тромбоцитов [17, 18]. Кроме активации тромбоцитов, антитела ГИТ вызывают гиперкоагуляцию, что доказано in vivo повышением уровня тромбина [19]. У 5-10% больных ГИТ наблюдается снижение фибриногена, указывающее, в частности, на развитие ДВС-синдрома [20]. Активация коагуляции при ГИТ‑2 происходит также в результате прокоагулянтных изменений мембраны тромбоцитов [21]. Исследования in vitro показывают, что антитела ГИТ вызывают повреждение эндотелия и выработку тканевого фактора эндотелиоцитами [22] и моноцитами [23]. Если эти механизмы уже запущены, риск тромбоза сохраняется от нескольких дней до нескольких недель даже после прекращения применения гепарина [24, 25].
ГИТ‑2 является серьезным осложнением, усугубляющим течение основного заболевания у терапевтических и хирургических пациентов. Она может протекать скрыто и ее клинические проявления нередко ассоциируются с тяжестью течения основного заболевания либо послеоперационного периода.
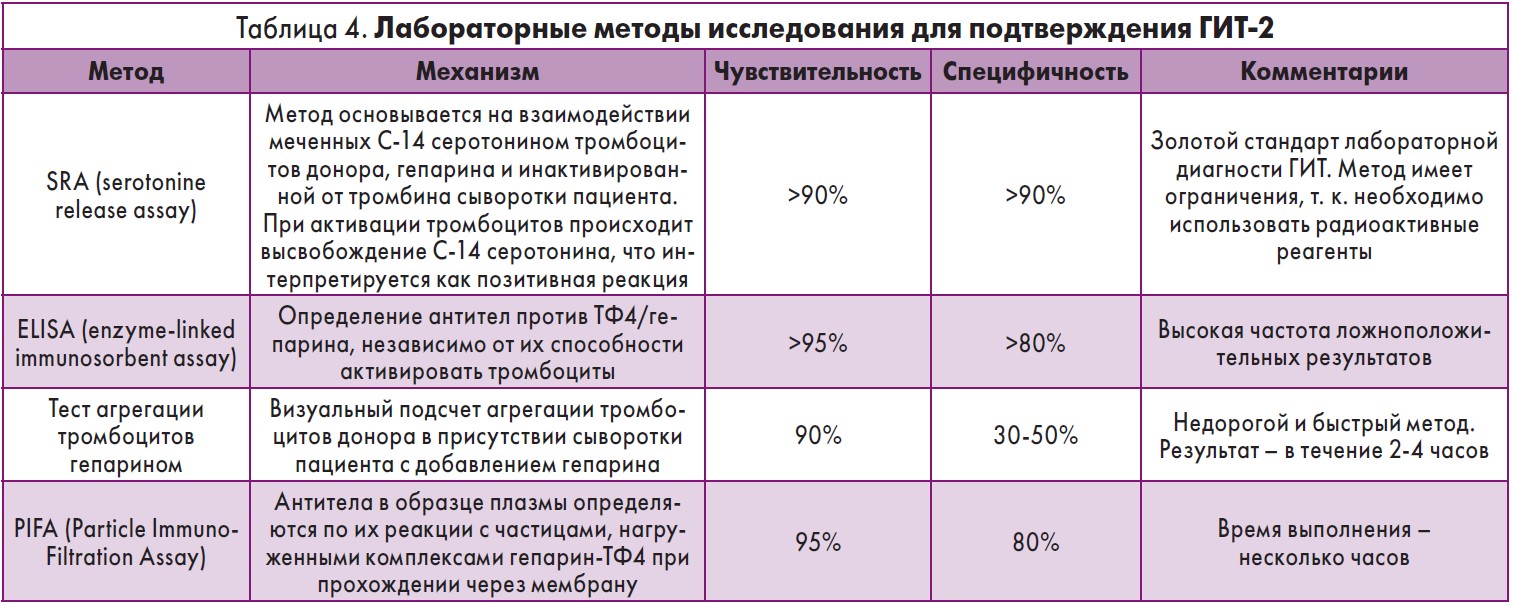
Для подтверждения диагноза ГИТ‑2 используют лабораторные методы исследования (табл. 4).
Кроме перечисленных лабораторных тестов, существуют еще такие методы, как люмиагрегометрический метод определения высвобождения АТФ, проточная цитометрия для определения микроагрегации тромбоцитов, тест связывания аннексина V с тромбоцитами, определение экспрессии селектина на клеточной поверхности.
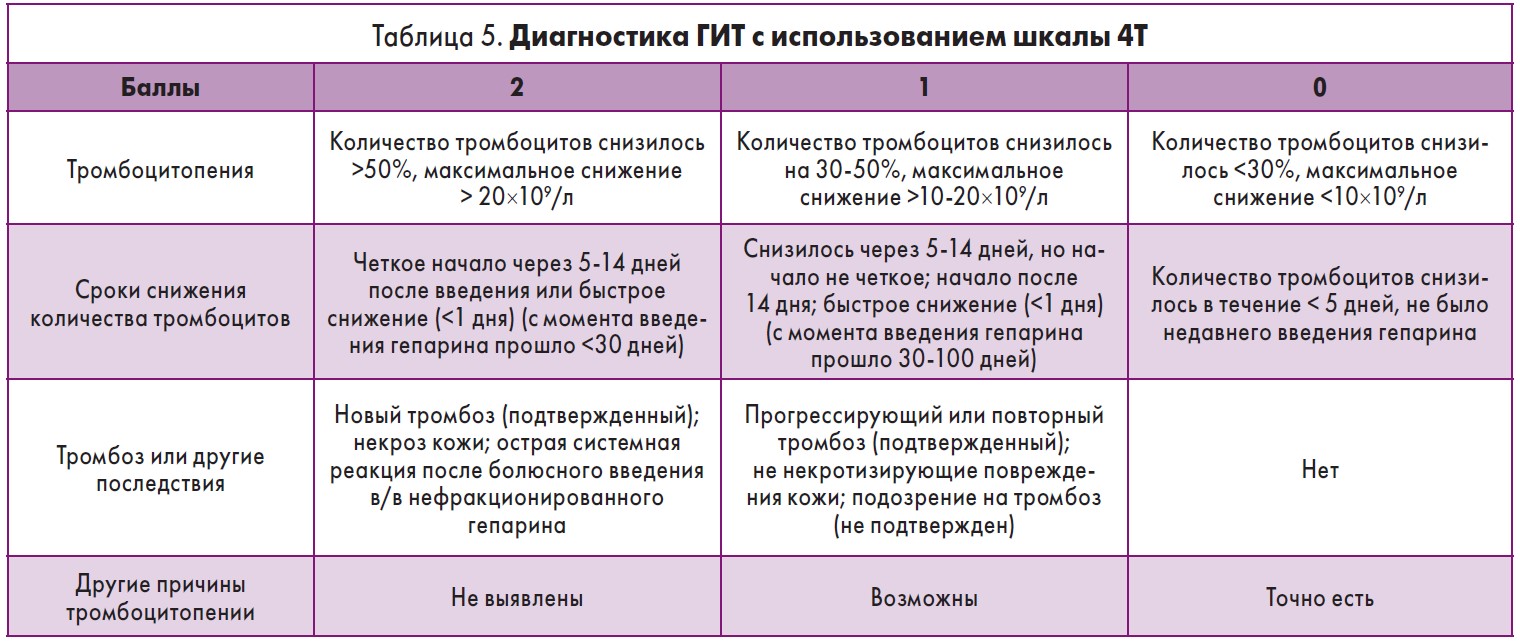
Для диагностики ГИТ применяют также оценку количества баллов по шкале 4Т [26] (табл. 5).
Оценка баллов для каждого пункта, после этого оценка общих баллов ГИТ (максимум): высокая = 6-8; средняя = 4-5; низкая = 0-3.
3. Тромбоцитопения у беременных
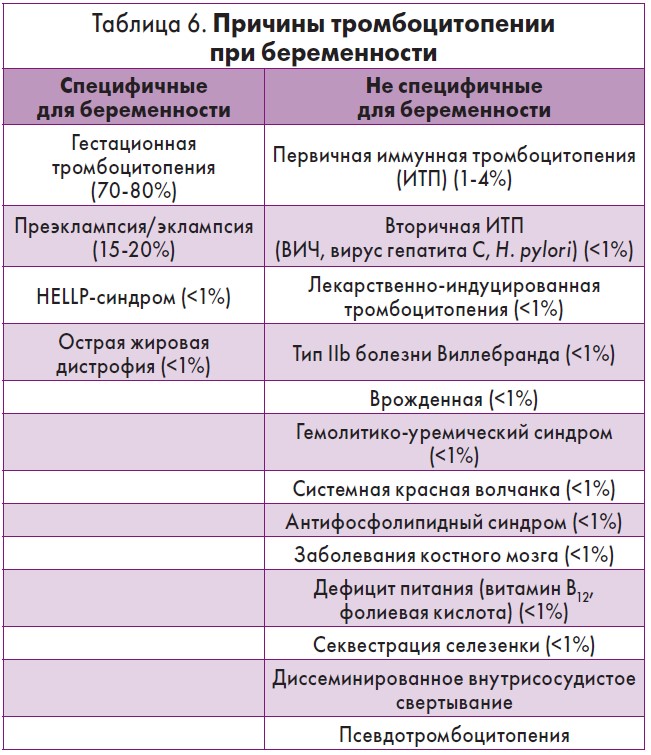
Тромбоцитопения с величиной тромбоцитов меньше 150×109/л представляет собой распространенное явление в период беременности (после анемии) и встречается у 6-15% женщин в конце беременности [27], а количество тромбоцитов 100х109/л наблюдается только у 1% беременных. У этой категории женщин, как правило, симптомы тромбоцитопении выражены в меньшей степени из-за индуцированного прокоагулянтного состояния, заключающегося в увеличении уровней фибриногена, фактора VIII, фактора Виллебранда, угнетении фибринолиза и снижении активности протеина S [28]. Хотя большинство случаев тромбоцитопении во время беременности проявляются в мягкой форме, без неблагоприятных исходов для матери или ребенка, иногда низкое количество тромбоцитов может не только представлять собой часть сложного расстройства, но и быть опасным (редко) для жизни. К специфическим состояниям, которые связаны с беременностью, относятся гестационная тромбоцитопения, тромбоцитопения при преэклампсии, HELLP-синдром (Hemolysis, Elevated Liver enzymes and Low Platelets; гемолиз, увеличение активности печеночных ферментов и тромбоцитопения), тромбоцитопения при остром жировом перерождении печени. В целом около 75% случаев обусловлены гестационной тромбоцитопенией, 15-20% преэклампсией/эклампсией, 1-4% из-за иммунного процесса, а оставшиеся состоят из редких конституциональных тромбоцитопений, инфекций и злокачественных новообразований [29] (табл. 6).
Гестационная тромбоцитопения (ГТ) составляет ~75% от всех тромбоцитопений, наблюдаемых у женщин во время беременности и наблюдается у 5-7,4% беременных (количество тромбоцитов 130-150х109/л) [30]. ГТ – это диагноз исключения. Так, при значении тромбоцитов меньше 50х109/л необходим поиск другой этиологии. ГТ появляется в конце 2-го или в начале 3-го триместра беременности, не сопровождается осложнениями, связанными с беременностью и рождением ребенка. Гестационную тромбоцитопению рассматривают как тромбоцитопению физиологическую. При ГТ необходим только периодический мониторинг общего анализа крови.
Преэклампсия вызывает около 20% случаев тромбоцитопении при беременности. Тромбоцитопения иногда является единственным первоначальным признаком этого состояния, предшествующим всем другим лабораторным изменениям [31].
HELLP-синдром является специфическим расстройством при беременности [32]. Синдром может возникать без протеинурии (25% случаев) или гипертонии (40% случаев) [33]. Около 70% случаев развиваются между 27-й и 37-й гестационными неделями. Количество тромбоцитов <100х109/л является одним из диагностических критериев HELLP-синдрома, патофизиология которого аналогична преэклампсии, что связано с повреждением эндотелия и высвобождением тканевых факторов, приводящее к активации коагуляции.
Острая жировая дистрофия печени беременных (Acute Fatty Liver of Pregnancy, AFLP) является редким (1:7000-1:20000 беременностей), но самым тяжелым осложнением 3-го триместра беременности и характеризуется высокой материнской и перинатальной смертностью. Такие клинические проявления, как абдоминальная боль, тошнота, рвота, анорексия вместе с изменениями лабораторных показателей (тяжелая гипогликемия, гиперурикемия, повышение активности трансаминаз и креатинина), служат для диагностики AFLP [13]. Тромбоцитопения, связанная с этой патологией, иногда бывает тяжелой (с количеством тромбоцитов < 20×109/л).
4. Лекарственно индуцированная тромбоцитопения
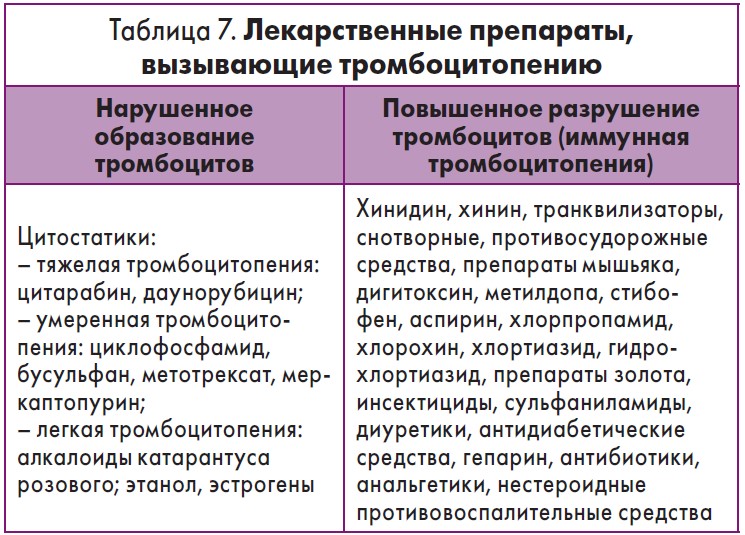
Большое количество лекарственных препаратов могут вызвать развитие лекарственно индуцированную тромбоцитопению (ЛИТП) [34]. Более 150 лет назад впервые ЛИТП наблюдал W. Vipan [35], отметивший появление пурпуры у пациентов, которых он лечил хинином. Частично из-за трудностей диагностики ЛИТП истинная частота этого состояния остается неизвестной. Тем не менее показано, что общая распространенность ЛИТП составляет не менее 10 случаев на 1 миллион населения в год [36]. Лекарственно-индуцированную тромбоцитопению следует подозревать у всех пациентов с остро возникшим снижением количества тромбоцитов в среднем через две недели после начала приема препарата. В основе иммунного механизма лежит образование антитромбоцитарных антител, которые связываются с тромбоцитами, в результате чего происходит их потребление макрофагами в ретикулоэндотелиальной системе. Лекарственное вещество, попадая в организм, связывается с белками плазмы и приобретает свойства антигена. Данный антиген соединяется с антителами, вырабатывающимися В-лимфоцитами, и образует иммунные комплексы, которые фиксируются на поверхности тромбоцита. Это приводит к укорочению жизни тромбоцитов и их удалению из кровеносного русла клетками ретикулоэндотелиальной системы или вследствие разрушения С3-компонентом комплемента. Клиническая картина при ЛИТП развивается в среднем через 12 часов после приема препарата, реже – через несколько недель или месяцев лечения. Геморрагический синдром сочетается с признаками аллергии (повышение температуры тела, кожный зуд, суставные боли и др.). Количество тромбоцитов снижается до единичных в препарате, число мегакариоцитов чаще нормально или повышено, однако в ряде случаев антитела могут воздействовать и на мегакариоциты костного мозга. Около 100 лекарственных препаратов способны вызвать формирование антител.
В основе неиммунного механизма лежит снижение продукции тромбоцитов костным мозгом, вызванное токсическим действием препарата. Чаще всего это дозозависимая миелосупрессия.
Некоторые из лекарственных препаратов, вызывающие тромбоцитопению, представлены в табл. 7.
 Прогноз лекарственной тромбоцитопении в большинстве случаев благоприятный. Через 5-7 дней после отмены лекарственного препарата количество тромбоцитов начинает увеличиваться и нормализуется в течение 3-4 недель. Пациентам с тяжелой тромбоцитопенией и/или кровотечениями может потребоваться переливание тромбоцитов, плазмаферез или назначение иммуноглобулина. Лекарственные тромбоцитопении носят временный характер и обычно исчезают после прекращения приема препаратов.
Прогноз лекарственной тромбоцитопении в большинстве случаев благоприятный. Через 5-7 дней после отмены лекарственного препарата количество тромбоцитов начинает увеличиваться и нормализуется в течение 3-4 недель. Пациентам с тяжелой тромбоцитопенией и/или кровотечениями может потребоваться переливание тромбоцитов, плазмаферез или назначение иммуноглобулина. Лекарственные тромбоцитопении носят временный характер и обычно исчезают после прекращения приема препаратов.
Установить связь тромбоцитопении с приемом лекарственных средств возможно лишь у 10% больных. Поэтому лучшим подтверждением диагноза является быстрый рост уровня тромбоцитов после отмены лекарственного препарата.
5. Тромбоцитопения и инфекции
Тромбоцитопении, которые могут сопровождать инфекционный процесс, развиваются как при бактериальной, грибковой инфекции, так и при инфекции, вызванной риккетсиями и простейшими. Примерно у 30% пациентов с сепсисом обнаруживают тромбоцитопению в результате угнетения мегакариоцитарного ростка, при инфекциях, вызванных грамположительными и грамотрицательными бактериями или грибами [37]. Вирусы могут оказывать прямое цитотоксическое действие на мегакариоциты, тромбоциты, связываться с рецепторами тромбоцитов, что может привести к тромбоцитопении. При инфекции возможен иммунный путь развития тромбоцитопении. Вторичная иммунная тромбоцитопения может наблюдаться под влиянием таких инфекционных агентов, как вирус Эпштейна-Барр, герпес, краснуха, корь, эпидемический паротит, цитомегаловирус, парвовирус В‑19, гепатит С, ВИЧ [38]. Выявить причину тромбоцитопении, обусловленной инфекционным процессом, возможно при использовании следующих лабораторных тестов: общий анализ крови
(лейкоцитоз или лейкопении с изменением лейкоцитарной формулы крови), анализ белков острой фазы воспаления
(С-реактивный белок, скорость оседания эритроцитов), маркеров воспаления (прокальцитониновый тест, уровень провоспалительных цитокинов) и др.
6. Тромбоцитопения при патологии системы гемостаза
В некоторых случаях тромбоцитопения свидетельствует о нарушениях в системе гемостаза. ДВС-синдром и тромбозы могут быть исключены, если у пациента не имеется причинного фактора (сепсис или травма), признаков тромбоза: снижение фибриногена, повышение D-димера и продуктов распада фибрина. Для гемофилии характерны развитие геморрагического синдрома и изолированное повышение АЧТВ. Тип IIb болезни Виллебранда как редкую причину тромбоцитопении можно заподозрить при увеличении агрегации тромбоцитов, индуцированной низкими концентрациями ристоцетина. Антифосфолипидный синдром возможен как самостоятельная патология, так и на фоне аутоиммунного процесса.
7. Наследственные тромбоцитопении
Наследственные тромбоцитопении характеризуются не только снижением числа тромбоцитов, но и их врожденной дисфункцией. С позиции современной медицины данные патологии относятся к тромбоцитопатиям, которые сопровождаются тромбоцитопенией: синдромы Мэй-Хегглина, Эпштейна, Фехтнера, Себастьяна, синдром Бернарда-Сулье, синдром Аахуса, синдром серых тромбоцитов, аномалии фактора Виллебранда, синдром Вискотта-Олдрича, анемия Фанкони, синдром TAR, синдром Альпорта, синдром Чедиака-Хидаси, синдром Фехтнера.
Таким образом, при диагностике тромбоцитопений прежде всего необходимо дифференцировать иммунную тромбоцитопению от неиммунной, продуктивной тромбоцитопении костномозгового генеза и наследственных форм. Наиболее важные аспекты в отношении этиологии тромбоцитопении и диагностики включают следующее:
- сбор семейного анамнеза для диагностики врожденной тромбоцитопении;
- изучение истории болезни пациента, уделяя при этом внимание вирусным, бактериальным инфекциям, прививкам, недавним поездкам (малярия, лихорадка Денге и др.);
- переливание крови;
- беременность;
- злоупотребление алкоголем, диета, прием пищи;
- факторы риска тромбоцитопении для ВИЧ-инфицированных и больных гепатитом С;
- влияние медикаментозных препаратов, особенно тех, которые начал принимать пациент за 1-2 недели до развития тромбоцитопении;
- злокачественные новообразования;
- прямой миелосупрессивный эффект (химиотерапия или лучевая терапия).
Список литературы находится в редакции.
Медична газета «Здоров’я України 21 сторіччя» № 18 (439), вересень 2018 р.