26 грудня, 2018
Лікування нейропатичного болю
Нейропатичний біль (НБ) асоційований зі значним погіршенням якості життя людей, які потерпають від нього, та значними економічними витратами як власне для індивіда, так і для суспільства загалом.
До вашої уваги представлено головні висновки керівництва щодо лікування НБ другого перегляду Японського товариства спеціалістів із лікування болю (JSPC, 2018). Представлені клінічні настанови містять рекомендації щодо використання фармакологічних засобів, їх дозувань, належних мішеней застосування, а також немедикаментозних методів утамування болю.
Протягом останніх років питання щодо етіології НБ стало доволі дискусійним через неоднозначність його природи, а відповідно, й методів лікування. По-перше, значну частку згаданих розладів становить гетерогенна група станів, які чинять вплив на периферичну чи соматовегетативну нервову систему. Сукупність указаних розладів учені наразі розглядають як окрему етіопатогенетичну групу. По-друге, клінічна картина НБ може бути доволі різноманітною: люди можуть скаржитися на різні форми прояву такого болю або відчувати оніміння чи навіть печію. Для таких симптомів притаманний як постійний, так і періодичний характер. Окрім того, в осіб із НБ спостерігаються неприємні відчуття щодо емоційної сфери. Тому для раціонального вибору належної фармакотерапії передусім необхідне чітке розуміння природи такого болю й альтернативний підхід до розроблення відповідних рекомендацій стосовно його лікування. На жаль, фахівцям досі не вдається досягти єдиної думки щодо як його природи, так і методів лікування.
Згідно з визначенням, НБ – це біль, спричинений ураженням або захворюванням соматовегетативної нервової системи (Jensen et al., 2011). Так, НБ вважають патологічним станом, що може спостерігатися в багатьох пацієнтів, які скаржаться на больові симптоми. Він виникає тоді, коли ураження чи захворювання ноцицептивним нервовим шляхом передається від периферичної нервової системи до головного мозку.
Механізм НБ поєднує патологічну чутливість соматовегетативної нервової системи та функціональні порушення в низхідних больових шляхах. Це зазначено в клінічних критеріях, які ґрунтуються на об’єднаних даних пацієнтів із НБ, оскільки об’єктивні тести щодо НБ не в змозі діагностувати такий стан.
НБ за своєю етіологією відмінний від ноцицептивного болю, котрий характеризується спонтанними больовими відчуттями (тривалими чи періодичними) або болем, спричиненим іншими чинниками (алодинія, гіперчутливість) у місці іннервації, що ускладнено різноманітними пошкодженнями нерва. Вчені провели систематичний огляд, щоб мати змогу порівняти якості, наприклад валідність і надійність, кожного з наявних методів скринінгу (Mathieson et al., 2015). Так, у японському керівництві автори зазначають, що всі шкали мають невисокий рівень доказовості, оскільки скринінг не повністю відображає клінічну оцінку таких пацієнтів. Отже, використання вказаних шкал доречне лише для діагностичних критеріїв.
За рекомендаціями Міжнародної асоціації з вивчення болю (IASP), діагноз НБ встановлюють на підставі алгоритму, який наведено на рисунку. На першому етапі діагностики за вказаною шкалою проводять ідентифікацію наявності захворювання та фіксують дані анамнезу лікування НБ.
Наступний крок – це оцінювання сенсорного ушкодження за допомогою неврологічного обстеження та проведення тестів, які підтверджують діагноз неврологічного ураження чи захворювання. За допомогою згаданої шкали встановлюють діагноз та описують перелік алгоритму подальших дій.
Для НБ, на відміну від інших захворювань, характерні більш складний перебіг та значне погіршення показників якості життя пацієнтів.
Пацієнти з НБ мають значно довшу тривалість хвороби та більшу вираженість симптомів (O’Connor, 2009). Науковці встановили навіть певну закономірність стосовно цих двох чинників: що сильніше виражений НБ, то нижчою є якість життя пацієнта (Attal et al., 2011; Bouhassira et al., 2008).
Основна мета лікування має визначатися з огляду як на тяжкість больового синдрому та його вплив на активність протягом дня, так і на якість життя. У клінічному дослідженні щодо хронічного болю рекомендовано оцінювати такі показники, як (Dworkin et al., 2008; Turk et al., 2003):
1) інтенсивність болю;
2) фізичне функціонування;
3) розумова діяльність;
4) рівень задоволення пацієнта;
5) показання;
6) побічні реакції.
Зазначені чинники розглядають як ключові в клінічній практиці, але найголовнішим критерієм фармакотерапії є саме зменшення болю.
Покращення щоденної активності пацієнтів та якості їхнього життя, виконання функціональних вправ реабілітаційного характеру значно сприяють одужанню пацієнта та підвищують ефективність лікувальних заходів. Патологічні стани та захворювання, пов’язані з НБ, становлять різноманітну групу й існують у сукупності. Нині виникають певні труднощі щодо проведення клінічних досліджень окремо кожного стану чи захворювання. Тому основною метою керівництва є не діагностика, а саме рекомендації щодо зменшення інтенсивності болю та вибір відповідного медикаментозного засобу.
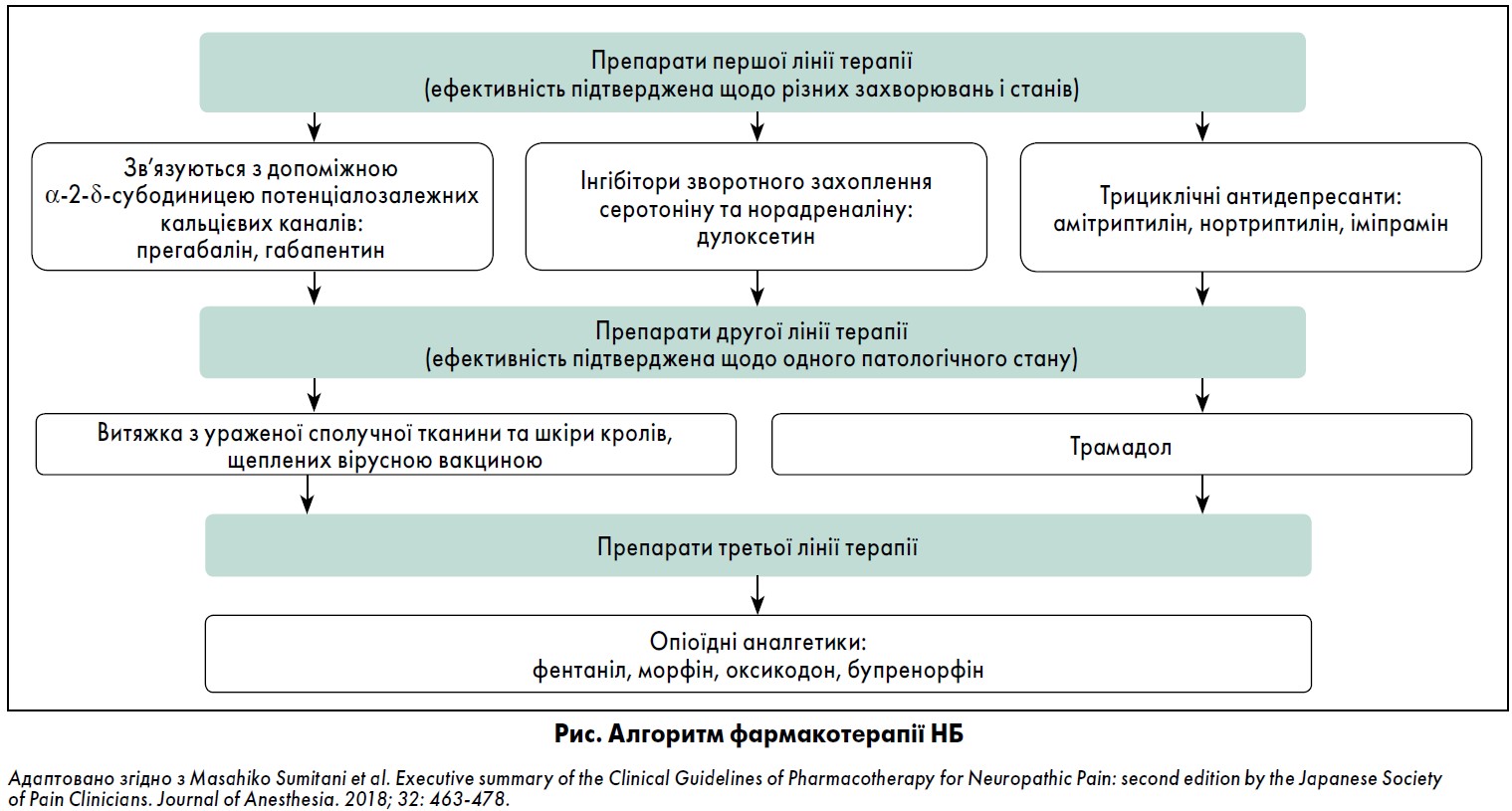
У настановах немає описання препаратів і ступенів доказовості даних щодо їхньої ефективності, вони уміщують рекомендації стосовно першої й наступних ліній вибору. Засоби з потенційним протибольовим ефектом, що застосовують при різноманітних захворюваннях і НБ, визнані препаратами першої лінії вибору. Крім аналгетиків, в Японії трициклічні антидепресанти – ТЦА (амітриптилін), прегабалін та дулоксетин належать до другої лінії вибору. Препарат другої лінії необхідно обирати як ефективний засіб при основному захворюванні, котре лежить в основі НБ (рис.).
Одним із препаратів першої лінії є прегабалін. Препарат пригнічує вивільнення збудливих нейротрансмітерів шляхом об’єднання з α‑2-δ-субодиницями залежних кальцієвих каналів у центральній нервовій системі. Аналогічно габапентин і габапентину енакарбіл діють шляхом зв’язування з α‑2-δ-субодиницями залежних кальцієвих каналів. У Японії прегабалін схвалений для лікування як периферичного, так і центрального НБ. Однак ані габапентин, ані габапентину енакарбіл не підтверджені як лікарські засоби для станів, пов’язаних із болем. Так, за даними наукових джерел, прегабаліну притаманний значний аналгетичний потенціал порівняно з плацебо в пацієнтів, які мають різні периферичні та центральні нейропатичні захворювання: постгерпетична невралгія (Ogawa et al., 2010), діабетична полінейропатія, що супроводжується болем (Satoh et al., 2011), а також біль унаслідок ураження спинного мозку (Cardenas et al., 2013).
Прегабалін також схвалений для лікування порушень сну, депресії та тривоги, асоційованих із НБ. Найсприятливіший ефект може бути чітко пов’язаний не лише з болем, але й з якістю життя пацієнтів.
Застосування габапентину (як і прегабаліну) при НБ підтверджено даними, отриманими на підставі клінічних досліджень у всьому світі. Габапентину енакарбіл теж продемонстрував значну дієвість щодо НБ, проте ці результати дослідження не були підтверджені для пацієнтів, які мешкають у Японії.
Аналгетичний ефект інгібіторів зворотного захоплення серотоніну та норадреналіну (ІЗЗСН) реалізується завдяки активації низхідних шляхів пригнічення болю. Так, аналгетичний потенціал дулоксетину підтверджений у клінічних дослідженнях щодо болю й оніміння, пов’язаних із діабетичною нейропатією. Ефективність застосування дулоксетину засвідчили дані, отримані під час 52-тижневого дослідження його дієвості (Yasuda еt al., 2011). Було встановлено, що дулоксетин зменшує центральний НБ порівняно з плацебо в пацієнтів із розсіяним склерозом (Brown and Slee, 2015).
Дулоксетин використовують у Японії для лікування не лише діабетичної полінейропатії з больовим синдромом та інших синдромів хронічного болю (наприклад, остеоартрит, хронічний біль у спині, фіброміалгія), а й великого депресивного розладу (рекурентний депресивний розлад). Така дія відмінна від антидепресивного впливу препарату. Зокрема, доведено аналгетичний ефект дулоксетину щодо нейропатії, спричиненої хіміотерапією (Smith et al., 2013), та болю в спині внаслідок нейропатії (Schukro et al., 2016). На підставі отриманих даних дулоксетин вважають основним лікарським засобом серед препаратів першої лінії вибору, хоча в першому перегляді керівництва з НБ він належав до препаратів другої лінії вибору. Вказаний препарат схвалений не лише для лікування болю, а й для поліпшення якості життя пацієнтів із периферичною нейропатією. До того ж у Японії дулоксетин разом із двома іншими ІЗЗСН (венлафаксин і мілнаципран) рекомендовані для лікування неврологічних захворювань, які супроводжуються больовим синдромом.
Порівняно з плацебо ТЦА продемонстрували свою ефективність щодо більшості больових симптомів центрального та периферичного генезу. Відомо, що аналгетичний механізм ТЦА відмінний від їхньої антидепресивної дії. У Японії серед ТЦА лише амітриптилін схвалений для лікування болю периферичного характеру. Установлено, що немає відмінностей щодо аналгетичного ефекту між третинними амінними ТЦА (амітриптилін та іміпрамін), які вважали добре збалансованими препаратами серотонін-норадренергічної групи, та вторинними амінними (нортриптилін), які відносили до селективних інгібіторів зворотного захоплення норадреналіну (Watson et al., 1998; Derry et al., 2015).
Підсумовуючи викладене, автори керівництва зауважують, що описані настанови розроблено на підставі результатів досліджень і точок зору провідних фахівців у цій галузі. Зокрема, в керівництві представлено кілька психофармакологічних ліній терапії залежно від поставленої мети інтервенцій та алгоритм лікування за певними етапами.
На думку робочої групи, на увагу заслуговує дослідження щодо ефекту вірусної вакцини, котра була ефективною та визнана препаратом другої лінії при лікуванні постгерпетичної невралгії. Водночас препаратами третьої лінії вибору для лікування НБ є опіоїдні аналгетики.
У разі неефективності фармакотерапії, яка призначається поетапно, рекомендовано застосовувати інші методи, що можуть покращити активність пацієнта протягом дня та якість його життя.
Підготувала Юлія Крамар
Оригінальний текст документа читайте на сайті
www.jspc.gr.jp