16 січня, 2019
Гострі кути артеріальної гіпертензії: від резистентності до ефективності
 28 вересня у рамках XIX Національного конгресу кардіологів України відбулося пленарне засідання, присвячене проблемним питанням у лікуванні кардіологічних хворих: контролю артеріального тиску (АТ) у пацієнтів з інсультом, корекції резистентної артеріальної гіпертензії (АГ), складним аспектам нефропротекції в осіб з АГ та ін. В обговоренні взяли участь провідні українські експерти і їхні європейські колеги.
28 вересня у рамках XIX Національного конгресу кардіологів України відбулося пленарне засідання, присвячене проблемним питанням у лікуванні кардіологічних хворих: контролю артеріального тиску (АТ) у пацієнтів з інсультом, корекції резистентної артеріальної гіпертензії (АГ), складним аспектам нефропротекції в осіб з АГ та ін. В обговоренні взяли участь провідні українські експерти і їхні європейські колеги.
Професор Інго Фітце (м. Берлін, Німеччина) присвятив свою доповідь проблемам зростання ризику АГ та кардіоваскулярних подій у пацієнтів з розладами сну.
– У сучасному суспільстві сон стає дедалі коротшим, а якість його знижується. Дослідники в усьому світі вказують на катастрофічний дефіцит сну, пов’язаний з певними захворюваннями, одним з яких є синдром обструктивного апное сну (СОАС). За даними епідеміологічних досліджень, СОАС має неабияку розповсюдженість. Серед тих, хто страждає на СОАС, супутні захворювання, такі як діабет, ішемічна хвороба серця, АГ, більш поширені, ніж у загальній популяції (Mokhlesi B. et al., 2016). За нашими власними даними, кожен другий дорослий у Німеччині страждає на СОАС (табл.). Критерієм встановлення діагнозу СОАС є реєстрація індексу апное/гіпопное (ІАГ) ≥5/год підчас сну за даними полісомнографії.
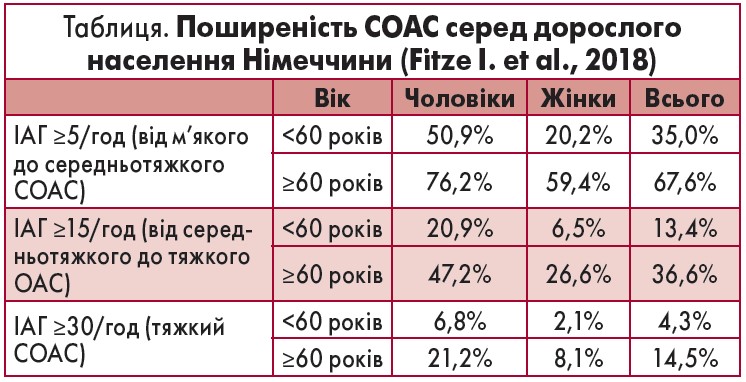 Більшість таких пацієнтів звертається не до пульмонологів або невропатологів, а саме до кардіологів тому, що мають серцево-судинні захворювання, з якими пов’язані їх основні скарги. Більше половини осіб із СОАС мають те чи інше серцево-судинне захворювання. Своєю чергою, наявність СОАС значно підвищує ризик кардіоваскулярних ускладнень: зі зростанням ІАГ пропорційно збільшується імовірність серцево-судинних подій. Індекс десатурації також може бути незалежним від ІАГ предиктором розвитку АГ (Tkacova et al., 2012).
Більшість таких пацієнтів звертається не до пульмонологів або невропатологів, а саме до кардіологів тому, що мають серцево-судинні захворювання, з якими пов’язані їх основні скарги. Більше половини осіб із СОАС мають те чи інше серцево-судинне захворювання. Своєю чергою, наявність СОАС значно підвищує ризик кардіоваскулярних ускладнень: зі зростанням ІАГ пропорційно збільшується імовірність серцево-судинних подій. Індекс десатурації також може бути незалежним від ІАГ предиктором розвитку АГ (Tkacova et al., 2012).
Фенотипізація СОАС залишається не до кінця розробленою. Як було зазначено в недавньому огляді, необхідно допрацювати персоніфікований клінічний та терапевтичний підходи до СОАС з урахуванням віку та статі, маси тіла, анатомічних особливостей, наявних коморбідних захворювань, генетичних маркерів тощо. Відмінності між СОАС у дітей, дорослих і людей похилого віку очевидні. Окремі дослідження генетичних маркерів поки що обмежені за чисельністю осіб, утім, уже виявлені вікові та статеві відмінності (Bonsignore M. R., 2017).
Безсоння є найбільш розповсюдженим розладом сну, яке також може впливати на прогноз серцево-судинних захворювань. Інсомнія підвищує ризик розвитку АГ, а також асоційована з ризиком смерті. Найгірший прогноз мають особи з тяжким СОАС і безсонням. Слід зазначити, що підвищення смертності від усіх причин та серцево-судинної смертності спостерігається в першу чергу в разі постійної інсомнії, натомість при періодичному безсонні збільшення ризику смерті не відзначено (Parthasarathy S. et al., 2015). Стаж інсомнії також має значення. Крім того, скорочення періоду глибокого сну слід розглядати як фактор, що підвищує ризик формування серцево-судинного захворювання (Fung et al., 2011).
В осіб похилого віку СОАС погіршує перебіг серцевої недостатності, починаючи з ІАГ >11/год. Тяжкий СОАС є фактором ризику інсульту в похилому віці, а також підвищує ризик розвитку офтальмопатології – глаукоми, ішемічної оптиконейропатії тощо (Edwards et al., 2010).
З-поміж методик лікування СОАС найчастіше сьогодні використовується так звана СРАР-терапія (від англ. Continuous Positive Airways Pressure) – метод неінвазиної назальної допоміжної вентиляції постійним позитивним тиском підчас сну. СРАР-терапія сприяє зниженню нічного АТ, тому може розглядатися як допоміжний метод у пацієнтів з резистентною АГ і СОАС. Ефективність лікування може бути підвищена при одночасному застосуванні СРАР-терапії та зниженні маси тіла (Barbe et al., 2012).
СРАР-терапія зменшує прояви сонливості вдень. Сонливість (утома) нині розглядається як один з предикторів серцево-судинного ризику, особливо щодо повторних інфарктів міокарду та порушень серцевого ритму. Втома також пов’язана з несприятливим перебігом ішемічної хвороби серця, серцевої недостатності (Xie et al., 2018). Дуже високий ризик серцево-судинних подій мають пацієнти з втомою та ІАГ >15/год. Застосування СРАР-терапії дозволяє знизити серцево-судинний ризик у пацієнтів із СОАС. Для досягнення ефекту необхідною умовою є застосування СРАР не менше 4 год упродовж ночі.
Таким чином, кількість хворих з розладами сну, пов’язаними із серцево-судинними ризиками, невпинно зростає. Потрібні скринінгові заходи, краща фенотипізація, більша кількість лікарів, зацікавлених проблемами сну, чіткі стандарти діагностики та лікування цих порушень.
 Керівник відділу симптоматичних гіпертензій ДУ «Національний науковий центр «Інститут кардіології ім. М. Д. Стражеска» (м. Київ), доктор медичних наук, професор Юрій Миколайович Сіренко окреслив місце діуретиків у лікуванні АГ згідно із сучасними рекомендаціями.
Керівник відділу симптоматичних гіпертензій ДУ «Національний науковий центр «Інститут кардіології ім. М. Д. Стражеска» (м. Київ), доктор медичних наук, професор Юрій Миколайович Сіренко окреслив місце діуретиків у лікуванні АГ згідно із сучасними рекомендаціями.
– Контроль АГ у міській популяції залишається незадовільним. За даними останніх досліджень, знають про своє захворювання 51,6% чоловіків і 69,3% жінок, лікуванням охоплені 32,6% чоловіків і 39,9% жінок, цільових цифр АТ досягають 16,1% чоловіків і 21,4% жінок (Кваша О. О. і співавт., 2016). У сільській місцевості ситуація ще гірша, тому питання ефективного контролю АТ за допомогою медикаментозної корекції залишається актуальним.
Тіазидні (ТД) і тіазидоподібні діуретики (ТПД) наразі входять до всіх ключових міжнародних рекомендацій, що пояснюється великою кількістю досліджень антигіпертензивної ефективності засобів цього класу. Діуретики традиційно розглядаються як препарати, дія яких спрямована насамперед на зниження об’єму циркулюючої крові та АТ. Результати досліджень демонструють здатність ТД/ТПД впливати на прогноз. Так, метааналіз 42 клінічних досліджень показав переваги монотерапії діуретиком перед інгібіторами ангіотензинперетворювального ферменту (ІАПФ) в лікуванні серцевої недостатності та попередженні серцево-судинних подій. І якщо механізм збільшення діурезу під дією ТД/ТПД вивчений, то специфіка позитивного впливу на серцево-судинний ризик досі залишається невідомою. J. D. Duarte (2010) звернув увагу на недіуретичні ефекти ТД/ТПД при АГ. Ці речовини впливають на чутливість судинної стінки до катехоламінів і кальцію. Хоч ТД і називають діуретиками, але діють вони, імовірно, як вазодилататори з поки що невідомим механізмом дії.
Петльові діуретики (фуросемід, торасемід) мають потужний сечогінний ефект, зменшують об’єм циркулюючої крові, чим пояснюється їх антигіпертензивний ефект (досить помірно виражений). ТД/ТПД, навпаки, мають слабку сечогінну дію, але більш потужний антигіпертензивний вплив і зниження кардіоваскулярного ризику. Отже, прямий зв’язок між діурезом та антигіпертензивною дією відсутній.
Антигіпертензивний ефект гідрохлортіазиду (ГХТЗ) менший за такий у ТПД індапаміду та хлорталідону (Roush G. C. et al., 2015). Разом із тим у метааналізі R.H. Olde Engberink і співавт. (2015) було показано, що навіть за відсутності зниження АТ на тлі прийому ТД ризик серцево-судинних подій все одно зменшувався.
Хлорталідон сьогодні є добре вивченою молекулою. У дослідженні ALLHAT не було виявлено різниці за впливом на кінцеві точки (фатальна ішемічна хвороба серця та нефатальний інфаркт) між лізиноприлом і хлорталідоном. Зниження ризику кардіоваскулярних подій було розцінене як наслідок зниження АТ та оптимального контролю АГ. Однак подальший аналіз даних показав, що хлорталідон мав самостійний вплив на зниження ризику інсульту. Хлорталідон краще за ГХТЗ знижував ризик інсульту і в інших дослідженнях (Barrios V. et al., 2014).
У дослідженні PATS (1995), у якому взяли участь 5665 пацієнтів після перенесеного інсульту або транзиторної ішемічної атаки, лікування індапамідом у порівнянні з плацебо знижувало ризик фатального та нефатального інсульту на 29%, смерті від усіх причин – на 7%. У дослідженні PROGRESS (2001) комбінація індапамід + периндоприл виявилась ефективнішою, ніж тільки периндоприл, у зниженні ризику інсульту (на 43%) і всіх кардіваскулярних ускладнень (на 40%).
Метаболічні ефекти діуретиків залишаються відкритим питанням. У дослідженні SHEP-X, у якому хворі похилого віку з ізольованою АГ приймали хлорталідон, нові випадки цукрового діабету на тлі лікування діуретиком не призводили до підвищення серцево-судинної смертності (Kostis et al., 2005). Рівень калію сироватки крові в групі хлорталідону в дослідженні ALLHAT мав граничне зниження на 0,2 ммоль/л упродовж 4 років. Зниження вмісту калію не супроводжувалося розвитком інших ускладнень. Рівень глюкози крові у хворих на діабет в групі хлорталідону в дослідженні ALLHAT зазнав граничного підвищення на 3 мг/дл упродовж 4 років. Окремим цікавим метаболічним ефектом ТД є підвищення мінеральної щільності кісткової тканини та зменшення ризику переломів.
Щодо петльових діуретиків, то вони зберігають свої позиції у пацієнтів із симптомами серцевої недостатності та в осіб зі зниженням швидкості клубочкової фільтрації <30 мл/хв, у яких ТД/ТПД втрачають ефективність. Фуросемід і торасемід є ефективними молекулами для лікування набрякового синдрому або в схемах невідкладної допомоги.
Таким чином, ТД/ТПД є ефективними антигіпертензивними препаратами, що мають вплив на прогноз серцево-судинного захворювання. Хлорталідон та індапамід мають переваги перед ГХТЗ. Петльові діуретики зберігають своє значення в лікуванні хворих з набряковим синдромом та хронічною нирковою недостатністю, але не повинні використовуватися для ініціальної терапії АГ.
 Старший науковий співробітник відділу симптоматичних гіпертензій ДУ «ННЦ «Інститут кардіології ім. М. Д. Стражеска», кандидат медичних наук Оксана Леонідівна Рековець зосередилася на підходах до лікування резистентної та рефрактерної АГ.
Старший науковий співробітник відділу симптоматичних гіпертензій ДУ «ННЦ «Інститут кардіології ім. М. Д. Стражеска», кандидат медичних наук Оксана Леонідівна Рековець зосередилася на підходах до лікування резистентної та рефрактерної АГ.
– Згідно з клінічним протоколом надання медичної допомоги «Артеріальна гіпертензія» (наказ МОЗ України від 24.05.2012), резистентною вважають АГ, якщо при призначенні ≥3 антигіпертензивних препаратів (один з яких обов’язково є діуретиком) в адекватних дозах не вдається досягнути цільового АТ.
У нових європейських рекомендаціях з лікування АГ (2018) наведено альтернативне визначення резистентної АГ. Про резистентну АГ йдеться у випадках, коли оптимальні дози (або максимально переносимі) в належній терапевтичній стратегії, яка включає комбінацію ІАПФ або сартану з антагоністом кальцієвих каналів і ТД/ТПД, не забезпечують зниження офісного АТ <140/90 мм рт. ст.; при цьому неадекватний контроль АТ підтверджений домашнім моніторуванням або добовим моніторуванням АТ (ДМАТ) та виключені псевдорезистентность, насамперед погана прихильність до лікування, та вторинна гіпертензія.
У різних рекомендаціях показники поширеності резистентної АГ варіюють, в середньому таку мають 12,7-17,4% пацієнтів.
Найчастішими причинами псевдорезистентності є:
- низька прихильність до лікування (найбільш поширена причина, що напряму пов’язана з кількістю препаратів);
- так звана гіпертензія білого халата (фіксується при наявності підвищеного офісного АТ, але при домашньому моніторуванні та ДМАТ АТ має нормальні значення);
- неправильне вимірювання офісного АТ (технічні причини, використання манжети малого розміру);
- кальцифікація плечових артерії (в осіб похилого віку);
- лікарська інерція (неадекватні дози, нераціональні рекомендації).
У хворих з офісним АТ ≥130/80 мм рт. ст., але <160/100 мм рт. ст. слід проводити діагностику гіпертензії білого халата та маскованої АГ, якщо АТ не знижується через 3 міс модифікації способу життя. Таким пацієнтам показане ДМАТ, при виявленні середньодобового АТ <130/80 мм рт. ст. може бути встановлений діагноз гіпертензії білого халата. Слід призначити модифікацію способу життя, періодичне проведення ДМАТ і домашній контроль АТ. У випадку, якщо за даними ДМАТ середньоденний АТ становить >130/80 мм рт. ст., слід рекомендувати продовження модифікації способу життя та призначати антигіпертензивну терапію.
Якщо офісний АТ зберігається на рівні 120-129/<80 мм рт. ст. через 3 міс модифікації способу життя і підозрюється маскована гіпертензія, показане проведення ДМАТ. При середньоденному АТ ≥130/80 мм рт. ст. за даними ДМАТ може бути встановлений діагноз маскованої АГ, потрібно продовжити модифікацію способу життя та призначити антигіпертензивну терапію. Якщо середньоденний АТ <130/80 мм рт. ст., рекомендують модифікацію способу життя, періодичне ДМАТ або домашнє моніторування АТ з метою виявлення прогресування гіпертензії.
У разі гіпертензії білого халата в рутинній медикаментозній терапії немає потреби. У таких пацієнтів варто проводити модифікацію способу життя та регулярний моніторинг АТ. Доцільність медикаментозної терапії слід розглянути у пацієнтів зі встановленим ураженням органів-мішеней або в осіб з високим і дуже високим кардіоваскулярним ризиком.
Серед інших причин резистентності зазначимо ожиріння, надмірне вживання алкоголю та солі, прийом судинозвужувальних препаратів і ліків, що затримують рідину (нестероїдні протизапальні препарати, анаболічні стероїди, оральні контрацептиви), СОАС, недіагностовані вторинні форми АГ, хронічну хворобу нирок та надмірну жорсткість судин.
Резистентна АГ асоційована з віком понад 75 років, чоловічою статтю, негроїдною расою, початково високими цифрами АТ при діагностиці АГ, високою частотою візитів до лікарів, ожирінням, цукровим діабетом та атеросклерозом. Резистентна АГ характеризується більш вираженим ураженням органів-мішеней, хронічною нирковою недостатністю та значним підвищенням ризику серцево-судинних подій.
Хочу привернути увагу лікарів до ймовірних причин вторинної резистентної АГ. Серед таких первинний гіперальдостеронізм, атеросклеротичний стеноз ниркових артерій, СОАС і хронічна ниркова недостатність. Рідше зустрічаються феохромоцитома, фібромускулярна дисплазія, хвороба Кушинга, коарктація аорти, гіперпаратиреоїдизм. Ці захворювання можуть стати причиною недостатнього контролю АТ саме у вашого пацієнта, тому їх необхідно виключити. Підвищення АТ і недостатній контроль АГ можуть бути наслідком вживання певних препаратів і речовин: оральних контрацептивів, симпатоміметиків, нестероїдних протизапальних засобів, циклоспоринів, еритропоетину, стероїдів та деяких протипухлинних медикаментів.
Рефрактерна гіпертензія, що визначається як АГ, яка зберігається за умови призначення ≥5 антигіпертензивних препаратів, спостерігається приблизно в 3% пацієнтів. Рефрактерна АГ асоційована з чоловічою статтю, негроїдною расою, ожирінням і наявністю більш високої частоти серцево-судинних та ниркових захворювань. Як показав аналіз реєстру REACH, найнижчий ризик кардіоваскулярних подій мали хворі без резистентної АГ. Зі збільшенням кількості препаратів, до яких хворий мав резистентність, зростав кардіоваскулярний ризик. Найвищий ризик мали хворі, у яких реєстрували резистентність до ≥5 препаратів (Kumbhani D. J. et al., 2013).
Лікування резистентної гіпертензії передбачає такі опції, як:
- модифікація способу життя (в першу чергу слід рекомендувати пацієнту зменшення вживання солі до <5 г/добу);
- додавання низьких доз спіронолактону
- (25-50 мг/добу);
- при непереносимості спіронолактону – додавання інших діуретиків (еплеренон 50-100 мг або амілорид 10-20 мг);
- підвищення дози ТД/ТПД;
- додавання петльових діуретиків або повна заміна ТД/ТПД при зниженні швидкості клубочкової фільтрації <30 мл/хв;
- додавання до терапії бісопрололу 5-10 мг або доксазозину 4-8 мг.
Одним з альтернативних методів лікування рефрактерної АГ є денервація ниркових артерій. Цей підхід використовується в нашому відділі для лікування хворих на рефрактерну АГ, у яких неможливо досягти контролю АТ іншими методами. У результаті проведеної ниркової денервації нашим пацієнтам упродовж 4,5 років вдалося досягти зниження систолічного АТ на 30 мм рт. ст., діастолічного – на 13,6 мм рт. ст. Усі хворі (100%) досягли цільових рівнів АТ за даними офісного спостереження та ДМАТ.
Отже, резистентна та рефрактерна АГ становлять серйозну проблему для пацієнта через підвищення серцево-судинного ризику, для лікаря – через складнощі в диференційні діагностиці і лікуванні. Низька прихильність до терапії є найпоширенішою причиною резистентності. Своєчасна діагностика вторинної АГ та виявлення факторів, що зумовлюють погану відповідь на антигіпертензивну терапію, є необхідними у хворих з неконтрольованою АГ.
Підготувала Марія Марчук
Медична газета «Здоров’я України 21 сторіччя» № 20 (441), листопад 2018 р.


